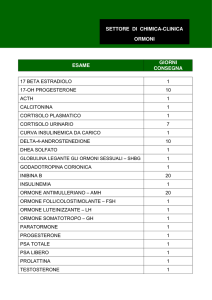
11-03-2013
Prof. Manasseri
Marta Catalfamo
Ruolo endocrino di ipotalamo e ipofisi
Dal punto di vista endocrino l’ipotalamo e l’ipofisi si possono considerare delle unità morfo-funzionali, infatti si parla
di asse ipotalamo-ipofisario. Se consideriamo l’ipofisi, non so quali siano le vostre conoscenze anatomiche, ma
sicuramente sapete che l’ipofisi nei mammiferi si divide, anche in base all’embriogenesi, in adenoipofisi o ipofisi
anteriore e in neuroipofisi o ipofisi posteriore. Negli animali inferiori tra l’ipofisi anteriore e l’ipofisi posteriore esiste
l’ipofisi intermedia che produce l’ormone melanocito-stimolante, in sigla MSH. Nell’uomo non è possibile
differenziare la parte intermedia per cui questo ormone, che viene prodotto anche nell’uomo, è secreto
dall’adenoipofisi.
Esistono delle differenze tra adenoipofisi e neuroipofisi. L’adenoiposifi è capace di sintetizzare, accumulare sotto
forma di granuli e secernere gli ormoni. La neuroipofisi invece non è capace di sintetizzare ormoni, ma è una sede di
accumulo di ormoni che vengono prodotti da alcuni neuroni, chiamati magni cellulari, situati ora vedremo in quale
nucleo dell’ipotalamo, i cui assoni si portano alla neuroipofisi. La neuroipofisi ,in realtà, è quindi costituita dalle
porzioni terminali degli assoni di queste cellule che producono l’ormone e anche da cellule di sostegno, tipo cellule
gliali e pituiciti; quindi non ci sono cellule produttrici di ormoni nella neuroipofisi.
Sono diversi anche i rapporti tra ipotalamo e adenoipofisi (asse ipotalamo-adenoipofisi) e quelli tra ipotalamo e
neuroipofisi (asse ipotalamo-neuroipofisi). Infatti per quanto riguarda i rapporti funzionali tra ipotalamo e
adenoipofisi sono di natura ematica, sanguigna mediante un circolo portale ipotalamo-ipofisario. Nell’ipotalamo ci
sono dei nuclei che producono delle sostanze, dei peptidi, chiamati appunto neuropeptidi, che per via assonica si
portano, fanno contatto non con altri neuroni, ma col letto vascolare, situato in corrispondenza dell’eminenza
mediana. Quindi queste cellule producono l’ormone, l’ormone viene trasportato per via assonica alla parte
terminale, ai cosiddetti bottoni terminali, che non sono in contatto con altri neuroni ma riversano, se stimolati, il
contenuto, sintetizzato a livello del corpo cellulare, in un letto capillare situato in corrispondenza dell’eminenza
mediana. Poi tramite il circolo portale ipotalamo-ipofisario questi neuropeptidi vengono portati a livello
dell’adenoipofisi.
Invece i rapporti tra neuroipofisi e ipotalamo sono di natura prettamente nervosa. Il secreto dei neuroni in contatto
con la neuroipofisi viene condotto attraverso gli assoni e si accumula nei bottoni terminali, se arriva l’input si
liberano nel circolo generale, e non nel circolo ipotalamo-ipofisario.
Dovendo parlare di nuclei, è opportuno fare qualche
accenno all’ipotalamo. L’ipotalamo, come vi ho detto nella
lezione introduttiva sul sistema nervoso, è una componente
del diencefalo, quindi del cervello, insieme al telencefalo. Le
componenti principali del diencefalo sono il talamo che
proietterà dei segnali motori o sensitivi alla corteccia, e
l’ipotalamo che ha un ruolo fondamentale nel
mantenimento della omeostasi e quindi della sopravvivenza
dell’individuo. Se eseguiamo un taglio in senso longitudinale
nell’ipotalamo distinguiamo: una zona periventricolare che
è a contatto col terzo ventricolo, poi abbiamo l’ipotalamo
intermedio o mediale, e la parte più esterna è l’ipotalamo
laterale. Nella zona mediale dell’ipotalamo i neuroni sono
organizzati in nuclei specifici. Cos’è quindi un nucleo? Un raggruppamento di neuroni ben delimitato. Nell’ipotalamo
laterale i neuroni non sono organizzati in nuclei, ma sono distribuiti in modo diffuso ed ecco si parla di area
ipotalamica laterale. Tra i nuclei presenti nell’ipotalamo mediale, per quel che ci riguarda sono tre i nuclei che
dobbiamo ricordare: il nucleo arcuato, il nucleo paraventricolare e il nucleo sopraottico, che si trova al di sopra del
chiasma ottico.
L’ipotalamo è deputato al controllo dell’omeostati dell’organismo, infatti integra diversi tipi di comportamenti, ad
esempio il comportamento da fame, da sazietà, da sete, comportamenti di tipo emotivo (paura, ira…); quindi a livello
dell’ipotalamo c’è un’interazione di diversi tipi di comportamenti che possiamo suddividere in emotivi e istintivi,
(istintivi: fame, sazietà e sete. Emotivi: paura, ira, comportamento sessuale…) Insieme all’amigdala l’ipotalamo
controlla questi comportamenti.
L’ipotalamo poi controlla diverse funzioni fisiologiche per esempio i ritmi circadiani, il controllo del sistema nervoso
autonomo sia parasimpatico che simpatico e i meccanismi di veglia e sonno quindi stati di coscienza. Ovviamente
tutti questi argomenti verranno trattati quando parleremo di fame e sazietà, quando discuteremo di sete, di sistema
nervoso autonomo, di veglia e sonno e così via. Adesso invece parleremo del ruolo che ha l’ipotalamo nel controllo
dell’ipofisi e, quindi, nella produzione di ormoni ipofisari che raggiungeranno poi l’organo bersaglio sul quale
potranno agire con i propri effetti. Ma l’ipotalamo a sua volta è sotto il controllo della corteccia, che abbiamo diviso
in lobi, interessata nelle funzioni cosiddette cognitive; quindi eventi cognitivi possono influenzare, stimolare o inibire
l’attività dell’ipotalamo. Anche il sistema limbico con il controllo delle emozioni, e quindi anche lo stato emotivo può
influenzare, ovviamente, l’attività dell’ipotalamo. E infine anche attraverso il tronco dell’ encefalo e un nucleo del
tronco dell’encefalo, che si chiama nucleo del tratto solitario, che riceve afferenze dalla periferia e poi le trasmette
all’ipotalamo, l’attività di quest’ultimo può essere influenzata. Quindi abbiamo influenze che provengono da
strutture situate al di sopra del diencefalo, cioè corteccia e sistema limbico e influenze che provengono da strutture
sotto-diencefaliche, quindi tronco dell’encefalo, in particolare nucleo del tratto solitario, il quale proietta a livello
dell’ipotalamo i segnali che gli provengono per esempio da barocettori e volocettori per il controllo della
vasomotilità, e quindi avremo delle influenze periferiche che provengono da barocettori e volocettori su attività
ipotalamiche. Queste influenze corticali, limbiche e periferiche agiscono sull’ipotalamo attraverso dei neuroni e ogni
neurone avrà un suo specifico neurotrasmettitore. Quindi l’ipotalamo può essere influenzato dal sistema nervoso
centrale, l’ipotalamo stimolato produrrà gli ormoni che agiranno sull’ipofisi, gli ormoni prodotti dall’ipofisi
raggiungeranno le ghiandole periferiche e non solo e quindi, poi, gli effettori e avremo infine gli effetti fisiologici.
Ricordate che il controllo ormonale ipotalamo-ipofisario è correlato ad un meccanismo ormonale a feedback. Molte
influenze (sonno-veglia, dolore, emozioni, paura, rabbia, odore, processi della visione) possono comportare una
risposta ipotalamica-ipofisaria, quindi ormonale.
Abbiamo nell’ipotalamo due tipi di neuroni: i neuroni parvi cellulari, che hanno delle dimensioni piccole, e i neuroni
magni cellulari, più grandi. I neuroni magni cellulari si trovano nel nucleo sopraottico e nel nucleo paraventricolare e
produrranno due ormoni che si chiamano ossitocina e vasopressina , che sono prodotti appunto nel nucleo
sopraottico e in quello paraventricolare. Attraverso la via assonica questi peptidi verranno veicolati e accumulati a
livello dell’ipofisi posteriore. Se arriva un input, l’ipofisi posteriore libera l’ormone che passa nel circolo generale.
Invece i neuroni parvi cellulari oltre che nel nucleo paraventricolare si trovano anche nel nucleo arcuato. Questi
neuroni parvi cellulari producono ormoni che possono stimolare o inibire l’attività dell’adenoipofisi, quindi possono
stimolare o inibire o la sintesi o l’accumulo o l’emissione di ormoni in circolo. Ma in questo caso l’ormone verrà
liberato non nel circolo generale ma verrà liberato a livello dell’eminenza mediana e attraverso il sistema ipotalamoipofisario verrà trasportato a livello dell’adenoipofisi. Come mai abbiamo bisogno di un circolo così ristretto? Perché
gli ormoni di rilascio o gli ormoni inibitori vengono prodotti in quantità moderate, modestissime e quindi si deve
evitare che l’ormone venga diluito nel circolo generale, e se io immetto l’ormone in un sistema che è a contatto
diretto con l’adenoipofisi, l’ormone non verrà diluito e potrà agire a livello adenoipofisario se pur in quantità
moderate. Per capire: per poter isolare un fattore stimolante, quello per la tiroide che si chiama ormone stimolante
l’ormone tiroideo, che è un tripeptide prodotto in picogrammi, hanno dovuto utilizzare quintali di ipotalami.
- Il nucleo paraventricolare contiene i due tipi di cellule (magni e parvi cellulari), i magni cellulari produrranno o
ossitocina o vasopressina, invece i neuroni parvi cellulari del nucleo paraventricolare produrranno l’ormone di
rilascio il TSH, l’ormone di rilascio l’ACTH e la somatostatina, che più volte abbiamo ricordato che invece non è
stimolante ma è inibente.
- Il nucleo arcuato (e comunque vedremo che questi nuclei non assolvono solo a queste mansioni, ma per esempio il
nucleo arcuato lo ritroveremo nel meccanismo fame-sazietà; qui ci stiamo concentrando solo sul ruolo endocrino)
produce l’ormone di rilascio il GH, l’ormone di rilascio le gonadotropine e la dopamina perché è il fattore inibente la
prolattina.
Non posso parlare di “ghiandola” quando parlo di ipotalamo, ma di cellule presenti nell’ipotalamo che svolgono
attività endocrina. Invece quando parliamo di ipofisi possiamo benissimo chiamarla “ghiandola” perché è davvero
organizzata come tale.
Vediamo quali sono gli ormoni prodotti dall’adenoipofisi:
- prolattina, che ha come bersaglio la mammella e non solo
- TSH, l’ormone stimolante la tiroide che chiaramente ha come bersaglio la ghiandola tiroide
- ACTH, l’ormone stimolante la corticale del surrene la quale produce il cortisolo ma anche ormoni sessuali
- FSH, l’ormone follicolo stimolante che ha come bersagli i follicoli nella donna e le cellule del Sertoli nel maschio
- LH, ormone luteinizzante che ha come bersaglio il corpo luteo nella donna e le cellule interstiziali, che producono
androgeni, nel maschio per questo è anche detto ICSH
- MSH, ormone melanocito stimolante, che ha come bersaglio i melanociti, quindi permette una maggiore o minore
pigmentazione influenzando la produzione di melanina
Quindi gli ormoni secreti dalla adenoipofisi sono sette. [In realtà ne ha elencati solo 6, credo abbia dimenticato il GH,
l’ormone somatotropo, il cosiddetto ormone della crescita che non agisce su una ghiandola bensì direttamente sui
tessuti]
Andiamo all’ipotalamo: abbiamo 6 fattori stimolanti che si chiamano releasing factors o liberine, e 3 fattori inibenti,
che si chiamano statine o ormoni capaci di inibire.
- La prolattina ha un duplice controllo, esiste un ormone di rilascio la prolattina e un ormone inibente che si può
identificare con la dopamina.
- Per il TSH abbiamo solamente un fattore di rilascio, l’ormone di rilascio il TSH.
- Per l’ACTH abbiamo un ormone di rilascio l’ACTH, detto anche corticoliberina CRF.
- Per il GH, l’ormone della crescita, abbiamo un fattore di stimolo e un fattore inibente che è la somatostatina. Il GH
ha un’azione generalizzata e agisce sia a livello dei tessuti bersaglio ma anche a livello epatico producendo un fattore
che si chiama fattore di crescita o somatomedina, prodotta appunto dal fegato.
- Non abbiamo due gonadoliberine una per l’FSH e una per l’LH, ne abbiamo una soltanto: l’ormone di rilascio le
gonadotropine sia l’LH che l’FSH e questo complica le cose quando discuteremo dei meccanismi di controllo delle
gonadi.
- Anche l’MSH ha due fattori, un fattore stimolante e un fattore inibente.
Quindi i fattori inibenti sono soltanto tre e sono quello per la prolattina cioè la dopamina, quello per il GH cioè la
somatostatina e il fattore inibente l’MSH; quelli stimolanti sono sei.
Sono tutti neuropeptidi, tutti peptidi di grandezza più o meno diversa, non dovete ricordare la struttura chimica,
però dovete ricordare che:
- l’ormone di liberazione della tireotropina è prodotto a livello paraventricolare
- l’ormone di liberazione delle gonadotropine è prodotto a livello dell’arcuato
- l’ormone di liberazione della corticotropina a livello paraventricolare
- l’ormone di liberazione il GH a livello dell’arcuato
- quello di inibizione del GH a livello paraventricolare
- il fattore inibente la prolattina, che è la dopamina, a livello del nucleo arcuato
Nella neuroipofisi gli ormoni, che in realtà vengono prodotti a livello dell’ipotalamo, sono due la vasopressina e
l’ossitocina.
La vasopressina liberata dalla neuroipofisi passa nel circolo generale e ha come bersaglio il nefrone, ma quale parte
del nefrone? Il tubulo distale e il tubulo collettore. Modula l’assorbimento di acqua, quindi è un ormone che fa
risparmiare acqua, facilitando l’assorbimento di acqua a livello del tubulo distale e del tubulo collettore. La
vasopressina viene chiamata ormone antidiuretico o ADH, perché riduce la diuresi, assorbendo acqua. Perché
“vasopressina”? Perché in dosi quasi farmacologiche ha un effetto vasocostrittore, quindi se determina una
vasocostrizione a livello delle arteriole nel circolo sistemico provoca una ipertensione, quindi un aumento della
pressione.
La vasopressina ha un altro effetto sulla memoria, fa parte dei circuiti della memoria.
L’ossitocina, invece, ha due bersagli principali: l’utero e favorisce la mobilità uterina durante il parto e la ghiandola
mammaria, più precisamente le cellule mioepiteliali determinando la eiezione del latte. Però l’ossitocina agisce anche
a livello di mobilità gastro-intestinale e interviene anche nel processo di innamoramento.
Questi ormoni vengono liberati dalla neuroipofisi, ma sono secreti (secreti vuol dire prodotti) a livello dell’ipotalamo,
dai neuroni magni cellulari del nucleo sopraottico, soprattutto vasopressina, e del nucleo paraventricolare,
soprattutto ossitocina. “Soprattutto” significa che gli ormoni vengono prodotti sia da uno che dall’altro nucleo ma in
diverse quantità. Poi vengono trasportati per via assonica, quindi raggiungono la neuroipofisi, dove vengono
immagazzinati; se arriva un segnale abbiamo la liberazione dell’ormone o ossitocina o vasopressina, a seconda delle
esigenze.
Caratteristiche principali degli ormoni ipotalamici:
Secreti ad intermittenza
Agiscono su specifici recettori della membrana plasmatica dell’adenoipofisi, di quelle cellule che vedremo tra
poco
Qui adesso c’è un errore, perché vi proietto una vecchia immagine; c’è scritto che questi ormoni agiscono tramite Ca,
fosfolipidi di membrana e cAMP, cioè secondi messageri; non è così bensì
Agiscono tramite recettori ad attività enzimatica, specificatamente un recettore che ha attività serina-treonina
chinasica, quindi capace, se attivato, di fosforilare la serina o la treonina in substrati proteici, a cui è dovuto poi
l’effetto dell’ormone. Un recettore dotato di questa attività è costituita da quattro sub unità, due R1 e due R2.
Quando il recettore lega l’ormone si forma un tetramero, un complesso tetramerico, in cui le due subunità R1
vengono attivate, queste una volta attivate svolgono un’attività serina-treonina chinasica. Verrà fosforilata una
proteina, chiamata proteina SMAD che, una volta fosforilata, verrà cotrasportata da un co-trasportatore, coSMAD, e traslocata a livello del nucleo e regolerà l’attività genica, portando alla formazione di un mRNA che
porterà a sua volta alla sintesi di ormoni, sotto l’effetto di quei fattori rilascianti o di quei fattori inibenti.
Quindi non è un recettore legato a proteina G (cAMP) ma un recettore ad attività enzimatica (serina-treonina
chinasica).
I fattori di rilascio stimolano la liberazione degli ormoni ipofisari immagazzinati, ma non soltanto la liberazione quindi
la escrezione, ma anche la secrezione cioè la sintesi e l’immagazzinamento degli ormoni adenoipofisari. Avremo degli
effetti di natura funzionale, ma anche degli effetti di natura morfologica, poiché stimolano, anche, l’iperplasia e
l’ipertrofia delle cellule bersaglio, ciò significa che aumenterà il numero e la grandezza delle cellule.
Andiamo a parlare degli ormoni neuroipofisari: vasopressina e ossitocina. Sono degli ormoni peptidici e in quanto tali
vengono prodotti prima sotto forma di preproormone, poi di proormone e infine accumulato in granuli. Il gene che
codifica per la vasopressina è situato sul cromosoma 20, viene codificato un mRNA che poi porterà alla sintesi della
pre-pro-vasopressina. Nella preprovasopressina non è presente soltanto l’ormone ma anche una proteina chiamata
NP, che sta per neurofisina, che trasporta l’ormone lungo l’assone. Quindi nel preproormone verrà trascritto non
soltanto il segmento segnale ma anche l’ormone, in questo caso stiamo prendendo in considerazione la vasopressina
ma potrebbe essere anche l’ossitocina, ed anche la neurofisina corrispondente, che nel caso della vasopressina è la
neurofisina 2, se fosse stato ossitocina avremmo avuto la neurofisina 1. Nella vasopressina abbiamo anche, a livello
del preproormone, un segmento glicopeptidico, che non abbiamo nell’ossitocina.
PEPTIDE SEGNALE
PEPTIDE SEGNALE
VASOPRESSINA
OSSITOCINA
NEUROFISINA 2
NEUROFISINA 1
GLICOPEPTIDE
PREPROVASOPRESSINA
PREPROOSSITOCINA
Quindi a livello del RER si formerà il proormone che verrà accumulato in granuli, che conterranno sia l’ormone che la
corrispondente neurofisina, e veicolato per trasporto assonico, viene accumulato e se arriva un impulso, che fa
aprire i canali per il Ca, il Ca penetra a livello dei bottoni terminali, si lega alla calmodulina, avremo il processo della
esocitosi e verranno messi in circolo sia l’ormone sia la neurofisina.
I due ormoni sono costituiti da nove amminoacidi, ci sono delle differenze nella sequenza ma quello che è
importante è la presenza di un legame solforico fra la tirosina e la prolina, quindi la presenza di un ponte disolfuro fra
questi due amminoacidi, che se venisse distrutto, farebbe perdere all’ormone la sua attività.
La vasopressina o ormone antidiuretico ha come bersaglio per eccellenza il tubulo distale e il tubulo collettore,
quindi che ruolo avrà? Quello di regolare la volemia (volume del sangue), la pressione arteriosa e quindi regolare
l’equilibrio osmotico, la pressione osmotica dei liquidi circolanti. E’ quindi importante ai fini del mantenimento
dell’equilibrio idrico e di quello osmotico, e agisce influenzando il riassorbimento di acqua a livello di questi tubuli, e
infatti tra gli ormoni che regolano l’assorbimento di acqua, l’ADH agisce a livello del tubulo distale e del tubulo
collettore e quindi provoca un aumento del riassorbimento di acqua.
Quali sono gli stimoli? Sono principalmente due:
- un aumento della pressione osmotica, iperosmolarità
- una diminuzione della volemia, ipovolemia
IPEROSMOLARITA’: Se il soggetto introduce una eccessiva quantità di soluto, di NaCl si crea una condizione di
iperosmolarità e un modo per poter evitare un aumento della pressione osmotica è quello di riassorbire acqua,
perché l’ambiente venga diluito e quindi la pressione osmotica tenda a ridursi; quindi uno stimolo efficace è
l’iperosmolarità. Dobbiamo, a questo punto, capire dove sono i recettori che riconoscono l’ambiente iperosmotico,
quindi dobbiamo spiegarci la presenza di osmocettori. Per gli osmocettori lo stimolo è un aumento della osmolarità
del sangue, essa viene appunto apprezzata dagli osmocettori ipotalamici, che non sono le cellule del nucleo
sopraottico, ma osmorecettori situati sempre a livello ipotalamico che risentono di questo aumento della osmolarità.
Quindi il segnale da questi osmocettori viene portato al nucleo sopraottico, che provvede alla sintesi dell’ormone,
che raggiunge l’ipofisi anteriore [credo intendesse dire posteriore] e quindi viene liberato ADH in modo da diluire
l’ambiente osmotico. Quindi gli osmocettori sono recettori centrali, situati nel sistema nervoso centrale,
nell’ipotalamo, ma non sono delle cellule che produco ADH, cioè i neuroni che producono l’ormone, bensì sono
strutture a sé stanti. Come l’aumento dell’osmolarità determina questo effetto? Mediante un processo di
raggrinzamento cellulare. Se aumenta l’osmolarità dei liquidi circolanti, si verifica un passaggio di sangue [forse
liquido] dall’ambiente intracellulare all’ambiente extracellulare, quindi la cellula tende a ridursi di volume, si
raggrinza e proprio questo raggrinzamento è il vero stimolo per la produzione da parte dell’ipotalamo, più
precisamente da parte del nucleo sopraottico, dell’ormone che abbiamo considerato, cioè l’ormone antidiuretico.
Se si introduce in un esperimento urea, che è diffusibile attraverso le membrane, aumenta la pressione osmotica sia
a livello plasmatico sia a livello intracellulare, si verificherà un raggrinzamento? No, perché diffonde all’interno della
cellula e si ha un equilibrio osmotico anche se sempre di natura iperosmotica, e in queste condizioni il nucleo
sopraottico non risponde allo stimolo di tipo osmotico, perché non si è verificato il raggrinzamento cellulare.
Se io inietto invece saccarosio o NaCl che non attraversano le membrane, allora l’ambiente iperosmotico condurrà a
sete…ehmmm ho detto “sete” perché in realtà questo tipo di risposta osmotica si accompagna anche al meccanismo
di sete. Infatti con questo meccanismo (quello della vasopressina) regolo l’osmolarità recuperando acqua, con la sete
invece introducendo acqua; ma il fine ultimo è sempre uguale, cioè quello di riportare a livelli ottimali la pressione
osmotica. E’ sempre l’ipotalamo che ha un centro della sete situato nell’area ipotalamica laterale e nell’area
pericorticale. Gli stessi stimoli iperosmotici, che provocheranno raggrinzamento di questi osmocettori per l’ADH,
provocheranno anche raggrinzamento di questi neuroni che regolano il meccanismo della sete.
Ma perché esistono due meccanismi? Uno è nervoso, l’altro è ormonale (produzione ADH), ma il fine ultimo è
sempre quello: ripristinare i livelli ottimali di pressione osmotica, riassorbendo acqua. Sono due perché il
meccanismo nervoso è immediato ma di breve durata, il meccanismo ormonale è invece più lento ma dura più a
lungo. Questo sincronismo, che non è un vero e proprio sincronismo, tra la risposta comportamentale e la risposta
ormonale ha lo scopo di ripristinare i livelli ottimali di pressione osmotica.
E’ chiaro che se si verifica una riduzione della osmolarità avremo l’effetto opposto, cioè verrà prodotto meno ADH e
la diuresi naturalmente tenderà ad aumentare e le urine saranno ipoosmotiche.
IPOVOLEMIA: Se il soggetto va incontro ad un’ipovolemia, quindi diminuzione della massa plasmatica, come può
essere compensata questa ipovolemia? Sempre col meccanismo di sete e con il riassorbimento di acqua grazie alla
produzione dell’ormone antidiuretico. Abbiamo bisogno sempre di recettori, ma non più osmocettori, ma di
volocettori, recettori di volume, che non sono centrali ma sono periferici, sono situati a livello delle cavità atriali. Se
quindi si ha una ipovolemia abbiamo un ritorno venoso diminuito, meno sangue a livello atriale, un minore
riempimento ventricolare e quindi abbiamo uno stimolo ipovolemico, che per via nervosa raggiunge il nucleo
sopraottico. Se invece il soggetto va incontro ad ipervolemia abbiamo una minore produzione di ormone
antidiuretico, perché devo eliminare l’eccesso di acqua che è stata introdotta. Quindi in questo caso vengono
stimolati dei volocettori, che si trovano nel letto vascolare a bassa pressione, cioè a livello dell’atrio di destra.
Ma se la volemia si riduce, la gittata sistolica cosa fa? Ricordate che la gittata sistolica e il ritorno venoso sono
correlati quindi se aumenta il ritorno venoso aumenta la gittata sistolica e se viene ridotto il ritorno venoso abbiamo
una ridotta gittata sistolica. Quindi nel caso dell’ipovolemia minore è il ritorno venoso minore è la gittata sistolica
(legge di Starling). Se riduco la gittata sistolica, la pressione arteriosa si mantiene costante o tende a diminuire?
Tende a diminuire e abbiamo una ipotensione. Questa pressione arteriosa viene apprezzata dai barocettori
arteriosi, quindi in questo caso l’ipotensione che consegue all’ipovolemia stimola anche i barocettori. Sto parlando di
ipotensione e ipovolemia, quindi viene stimolata la produzione di ormone antidiuretico, che viene immagazzinato e
liberato andando ristabilire la volemia e la pressione arteriosa, aumentandole.
Quindi quali sono gli stimoli? Aumento della osmolarità del fluido extracellulare, diminuzione del volume,
diminuzione della pressione e altri fattori tra cui lo stress, il dolore e anche dei farmaci.
Quali sono i fattori inibenti? La diminuzione della osmolarità, l’aumento del volume, l’aumento della pressione
arteriosa, l’etanolo (chi si fa una bella bevuta di alcol tende allo svenimento, perché viene inibita tra l’altro la
produzione di ormone antidiuretico). Ma gli stimoli fisiologici vedi stress, ipossia, dolore, nicotina, farmaci ecc.
Oppure meno glucocorticoidi, ormoni tiroidei ecc. Ma gli stimoli principali restano regolazione della osmolarità e
della volemia secondo i meccanismi che abbiamo descritto.
I segnali che provengono dagli atri e dai barocettori raggiungono un nucleo, che si chiama nucleo del tratto solitario,
che invia segnali al nucleo paraventricolare o al nucleo sopraottico per la produzione di vasopressina. La
vasopressina in circolo si lega ad un recettore sul tubulo distale o su quello collettore, il legame col recettore induce
la produzione di un secondo messaggero, che in questo caso è il cAMP. Esistono dei canali per l’acqua, le
acquaporine, che sono contenute in delle vescicole, quando aumenta il livello di cAMP per effetto della vasopressina
notiamo che queste vescicole si portano a livello di membrana e fanno si che a livello di membrana ci sia un aumento
del numero di acquaporine e quindi abbiamo un aumento del riassorbimento di acqua.
Per l’ossitocina invece i bersagli sono il miometrio, la parte muscolare dell’utero e le cellule mioepiteliali della
ghiandola mammaria. L’ossitocina infatti aumenta la contrattilità di queste strutture, ma non durante la gravidanza,
perché l’ossitocina prodotta durante la gravidanza sull’utero può provocare l’aborto e perché l’ossitocina non agisce
in questo momento? Perché in questa fase c’è la presenza di progesterone, che riduce l’eccitabilità del miometrio, il
che significa che in presenza di progesterone avremo una ridotta eccitabilità del miometrio, quindi una minore
risposta agli stimoli e quindi anche la presenza in circolo dell’ossitocina non potrebbe determinare l’effetto
contrario. Cosa succede durante il parto? Il livello di progesterone che durante la gravidanza era alto, tende a
diminuire e aumentano invece i livelli di estrogeni,
che hanno effetto opposto al progesterone: non
riducono ma aumentano l’eccitabilità del
miometrio, quindi durante il parto il miometrio
potrà
rispondere
con
attività
contrattile
all’ossitocina.
Quindi
stimolazione
dei
meccanocettori di cervice uterina e di vagina in fase
di parto, viene stimolato il nucleo paraventricolare,
sintetizzato l’ormone, depositato nell’ipofisi
posteriore e quindi liberato e avrà effetti sulla
contrazione del miometrio. L’altro stimolo è la
suzione, stimolo del capezzolo da parte del neonato
durante l’allattamento e allora si ha un riflesso,
detto riflesso di Ferguson, che mi provoca una
risposta (capezzolo, ipotalamo, ipofisi, ossitocina).
Durante una delle prossime lezioni vi parlerò della
prolattina, che ha un altro effetto sulla ghiandola
mammaria, non sulla eiezione del latte ma sulla
mammogenesi (sviluppo della ghiandola mammaria) e sulla produzione del latte e anche in questo caso lo stimolo è
la
suzione.
Quindi uno stimolo è la suzione ma poi abbiamo anche stimoli visivi e stimoli acustici che mi possono determinare la
produzione di ossitocina. Suzione: attraverso impulsi afferenti, attraverso il midollo spinale il segnale verrà portato
all’ipotalamo e l’ipotalamo stimolerà la produzione di ossitocina, ma anche di prolattina. La prolattina ovviamente
per quanto riguarda l’adenoipofisi, l’ossitocina per quanto riguarda la neuroipofisi. Quindi il segnale efferente verrà
portato a livello della ghiandola mammaria, alla cellula mioepiteliale e verrà stimolata la eiezione di latte. Questo è il
riflesso di Ferguson come vi dicevo. La discesa dell’ossitocina lungo il canale del parto determina una serie di impulsi
afferenti che attraverso il midollo spinale vengono portati sempre all’ipotalamo e quindi avremo la produzione di
ossitocina e quindi in questo caso l’effetto non è sull’utero ma sulla ghiandola mammaria (?). Queste sono le azioni
principali.
L’ossitocina potrebbe anche essere stimolata in un’altra situazione per esempio durante il coito, e a che servirebbe?
Stimola una parte del canale del parto e quale significato potrebbe avere la produzione di ossitocina durante il coito
e la sua azione sul miometrio? Potrebbe agevolare la risalita degli spermatozoi, però se in dotazione gli spermatozoi
non avessero la motilità intrinseca, non riuscirebbero comunque a risalire, è un aiutino alla motilità degli
spermatozoi…e di questi tempi un aiutino ci vuole! Perché si è verificata una diminuzione del numero e della motilità
degli spermatozoi [purtroppo non riesco a capire cosa dice perché c’è un forte vocio di fondo, ma ho perso solo
pochissime
parole].
L’ossitocina è, inoltre, importante nei circuiti di comportamento materno nei confronti dei figli e poi un ruolo
importante lo riveste anche nei meccanismo di innamoramento, e qui abbiamo tutta una seria di sostanze chimiche
che intervengono nell’innamoramento.
Vediamo ora una tabella, che è un’estrema sintesi di quello che è stato detto in precedenza:
ORMONE
Vasopressina ADH
Ossitocina
NATURA
CHIMICA
peptide
peptide
BERSAGLIO
Rene e arteriole
-Utero (contrazione
miometrio)
-Ghiandola
mammaria (eiezione
latte)
AGISCE ATTRAVERSO
STIMOLATO DA:
- cAMP reni
- inositolo 3P (aumento Ca
intracellulare) arteriole
- Aumento pressione
osmotica
- Riduzione volemia e
pressione sanguigna
- Parto
- Suzione
- Orgasmo
- cGMP
- aumento Ca intracellulare
Andiamo a parlare invece degli ormoni dell’adenoipofisi, quindi dell’asse ipotalamo-adenoipofisi. Se parliamo di
prolattina discuteremo dell’asse ipotalamo- adenoipofisi- prolattina, se parliamo di TSH asse ipotalamo-adenoipofisitiroide… Abbiamo detto che dal punto di vista chimico gli ormoni adenoipofisari sono:
- due glicoproteine ( TSH e le gonadotropine)
- il GH e la prolattina sono delle proteine quindi polipeptidi
-ACTH, MSH sono dei peptidi quindi costituiti da pochi amminoacidi.
Vengono prodotti da tipi di cellule diverse: le cellule dell’adenoipofisi si dividono in cellule cromofobe e in cellule
cromofile; le prime, cromofobe, non si colorano, le seconde ovviamente si e con diversi coloranti. Le cromofobe non
producono ormoni ma potrebbero, sotto stimolo, trasformarsi in cromofile. Le cromofile si dividono in cellule
acidofile o eosinofile e cellule basofile. Le cellule acidofile producono GH e prolattina, quindi delle proteine; le cellule
basofile produrranno TSH, FSH, ACTH, lipotropina e MSH cioè tutti gli altri che non sono proteine ma piccoli peptidi.
Addirittura si possono suddividere le cellule eosinofile in due sottotipi: le cellule α che producono GH e le cellule ε
che producono prolattina; invece le cellule β che sono cellule basofile producono ACTH, MSH e lipotropina. Le cellule
δ produrranno TSH, FSH ed LH. Abbiamo una topografia ben definita di queste cellule che non sono diffuse in
maniera disordinata in tutta l’adenoipofisi; per esempio a livello postero-laterale ci sono cellule che producono GH e
prolattina, quindi le cellule α ed ε sono situate a questo livello postero-laterale, invece gli altri ormoni vengono
prodotti a livello centrale, posteriormente l’FSH e l’LH, anteriormente TSH, ACTH e lipotropina. Questo per
dimostrare che non c’è un disordine di cellule a livello adenoipofisario, ma abbiamo una ben precisa topografia.
Adesso vediamo qualche cenno sulla produzione di MSH e ACTH: questi due ormoni vengono prodotti da un
precursore unico, che si chiama prooppiomelanocorticotropina (POMC). “Prooppio” che significa? Che produce
degli oppiodi endogeni ed è identificato con la β lipotropina. “Melano” perché? Perché contiene anche l’ormone
melanocito-stimolante. “Corticotropina” perché contiene l’ACTH. Quindi questa prooppiomelanocorticotropina è il
substrato di origine degli oppiodi endogeni, che sono le endorfine (l’ipofisi produce le endorfine ), dell’MSH e
dell’ACTH.
Ricordate che gli oppiodi si dividono anche in encefaline, per le quali abbiamo un precursore che si chiama pro-
encefalina, e in dinorfine, e il loro precursore si chiama pro-dinorfina; però le encefaline e le dinorfine vengono
prodotte a livello sinaptico e sono dei neuromodulatori, quindi non vengono prodotte a livello dell’ipofisi ma a livello
delle sinapsi centrali e parlando del dolore vedremo dove vengono prodotte queste encefaline e dinorfine. Gli
oppiodi endogeni invece di origine ipofisaria si chiamano endorfine, in questo caso sono sostanze simil-ormonali, non
sono
né
neuro
modulatori,
né
neurotrasmettitori.
Questa tabella sintetizza tutto quello che c’è da sapere sull’adenoipofisi:
ORMONE
NATURA
CHIMICA
AGISCE
ATTRAVERSO
BERSAGLIO
ACTH ormone
adrenocorticotropo
peptide
Aumento
cAMP
Corticale del
surrene *
Aumento
cAMP
F: Follicolo ovarico
(cellule della
granulosa)
M:Cellule del
Sertoli del tubulo
seminifero
Aumento
cAMP
F: follicolo ovarico
(cellule tecali) e
corpo luteo
M: cellule del
Leydig, interstiziali
(ICSH)
FSH ormone
follicolo-stimolante
LH ormone
luteinizzante
glicoproteina
glicoproteina
FUNZIONE
F:stimolazione e
maturazione dei follicoli
ovarici e inizio dell’attività
endocrina follicolare
(estrogeni)
M: stimolazione
spermatogenesi
F:favorire ovulazione,
formazione corpo luteo e
secrezione da parte di
questo di estrogeni e
soprattutto progesterone
M: stimola la produzione
di testosterone
PERMETTE LA
LIBERAZIONE
DELL’ORMONE:
- Meccanismo a
feedback
- Influenze dal sistema
limbico, dalla corteccia o
dalla periferia che
raggiungono attraverso
dei neurotrasmettitori
l’ipotalamo
- Liberina ipotalamica
- Meccanismo a
feedback
-Liberina ipotalamica
(uguale a quella per FSH)
-Meccanismo a
feedback **
Stimola la sintesi
dell’ormone follicolare
TSH ormone
tireotropo
glicoproteina
GH ormone della
crescita
proteina
Prolattina
proteina
Recettore
delle citochine
ad attività
enzimatica
Simile a GH
tiroide
(l’unico ormone che viene
accumulato a livello
extracellulare nella cavità
follicolare e la cui sintesi
avviene nel follicolo)
Tutti i tessuti molli
o visceri, ossa,
fegato
Sul fegato induce la
produzione di
somatomedine (fattori
di crescita)
Stimola la produzione
del latte e in parte la
mammogenesi (sviluppo
Ghiandola
mammaria
-Somatoliberina
Somatostatina invece
inibisce
ghiandola mammaria)
MSH ormone
melanocitostimolante
Aumento
cAMP
Melanociti
Permette la normale
pigmentazione cutanea
* la corticale del surrene si divide in tre zone la glomerulare, la fascicolata e la reticolare. Per quanto riguarda il trofismo della
corticale del surrene, l’ACTH agisce su tutte e tre le zone ma il bersaglio funzionale, per la produzione di ormoni è solo la zona
fascicolata ma anche la zona reticolare. La zona fascicolata produce ormoni glucocorticoidi, la zona reticolare ormoni sessuali.
**comincia a comparire un meccanismo a feedback, mediante stimoli esterni, stimoli visivi, stimoli acustici, nell’animale
potrebbero essere molto efficaci gli stimoli olfattivi, anche nell’uomo servono ma sonopiù efficaci nell animale. E comincia,
inoltre a comparire un meccanismo a feedback regolato anche da una proteina prodotta dalle cellule follicolari detta inibina.
Stimoli che provengono da altre zone del SNC possono agire sull’ipotalamo, mediante neuroni che possono avere
diversi tipi di neurotrasmettitori. Per esempio per quanto riguarda la produzione di gonadotropine, neuroni
noradrenergici hanno un effetto stimolante sull’ipotalamo e neuroni dopaminergici hanno un effetto inibente, quindi
sono neuroni o eccitatori o inibitori di provenienza corticale, provengono sia dal neocortex per le attività cognitive
sia dal sistema limbico per la componente emotiva. Per quanto riguarda la prolattina l’opposto: la dopamina è
eccitante e anche neuroni serotoninergici lo sono, per quanto riguarda la tireotropina la noradrenalina è stimolante,
la serotonina inibente e così via… Non dovete ricordare tutti i concetti l’interessante è che sappiate che l’ipotalamo è
influenzato da strutture corticali e sottocorticali mediante la produzione di neuroni, abbiamo nominato solo neuroni
noradrenergici, dopaminergici e serotoninergici ma non è così, intervengono anche neuroni gabaergici, neuroni
dopaergici…
Torniamo un attimo indietro, abbiamo già accennato da chi è controllata la secrezione di ADH: meccanismi periferici
e meccanismi centrali.
- I meccanismi periferici sono: - volocettori presenti nell’atrio di destra (recettori di volume),
-barocettori arteriosi presenti a livello del’arco aortico e del seno carotideo.
Se io stimolo questi recettori perché c’è ipervolemia o perché aumenta la pressione
arteriosa, avrò una riduzione della produzione di ADH, se invece si riduce l’attività di
questi recettori avrò un aumento della produzione di ADH.
Aumenta l’attività dei tensocettori e dei barocettori quando aumenta la volemia e
quando aumenta la pressione arteriosa, in queste condizioni devo puntare ad una
diminuzione della produzione dell’ormone antidiuretico.
-chemocettori arteriosi nei glomi aortici e nei glomi carotidei che hanno un effetto
sulla produzione di ADH, la stimolano determinando un aumento dell’ormone
antidiuretico
-sistema renina-angiotensina-aldosterone che aumenta la produzione di ADH gli
-I meccanismi centrali sono: -osmocettori plasmatici ipotalamici, se aumenta la loro attività perché abbiamo un
aumento della osmolarità del plasma, avremo di conseguenza un aumento della produzione di ADH.
I fattori che influenzano la produzione di vasopressina, sono stati già detti ma li ripetiamo per stimolare la memoria.
La pressione osmotica plasmatica è intorno a 300000 osmoli x litro, in realtà intorno ai 280000 osmoli x litro, per
comodità si dice 300000. Se l’osmolarità aumenta, quindi è maggiore di 280000 osmoli x litro, vengono stimolati gli
osmocettori ipotalamici che attraverso interneuroni agiranno sui neuroni ipotalamici, verrà rilasciata vasopressina,
l’effetto sarà sul dotto collettore, verrà riassorbita acqua e l’aumento di acqua porterà alla riduzione della pressione
osmotica. Se diminuisce la volemia o la pressione arteriosa vengono stimolati i barocettori carotidei o aortici o i
volocettori atriali, i neuroni sensoriali attraverso il nucleo del tratto solitario invieranno informazioni ai neuroni
ipotalamici, che produrranno vasopressina e la vasopressina farà riassorbire acqua e quindi farà aumentare la
volemia e la pressione arteriosa, e verrà equilibrata la perturbazione primaria, che era l’ipotensione e l’ipovolemia.
L’aumento della osmolarità plasmatica verrà avvertita da questi osmocettori e attraverso un nucleo preottico
mediale il segnale verrà trasportato al nucleo sopraottico e paraventricolare e avremo il rilascio di vasopressina. Lo
stesso se noi riduciamo la volemia, e contemporaneamente verrà stimolato il meccanismo della sete.
Da oggi parte una settimana per il controllo di sale negli alimenti, perché i danni da eccesso di sale negli alimenti
sono drammatici; ecco cosa succede quando il soggetto ha un’ingestione eccessiva di NaCl, che non è sale, il sale non
è il NaCl, il sale è una miscela di sostanze chimiche fra cui quella più appariscente è il NaCl. Non abbiamo un
aumento del volume, però aumenta l’osmolarità e di conseguenza abbiamo produzione di vasopressina e
conseguente aumento del riassorbimento di acqua. I reni riassorbono acqua e diluiscono l’ambiente iperosmotico.
Ma contemporaneamente cosa succede se mangio salato? Stimolo la sete, quindi devo introdurre acqua dall’esterno
e quindi l’acqua viene assorbita a livello intestinale e quindi abbiamo l’aumento della volemia. Ricordate quello che
si verifica a livello intestinale viene indicato col termine “assorbimento”, quello che si verifica a livello dei reni invece
con il termine di “riassorbimento”.
Vediamo invece cosa succede quando c’è assunzione di un carico di acqua, il soggetto beve anche se non ha sete un
litro di acqua. Noi non abbiamo riserve di acqua, l’acqua che noi introduciamo in eccesso quando non abbiamo
bisogno idrico, viene immancabilmente eliminata. Ricordate che a livello del tubulo distale e del tubulo collettore
abbiamo un tipo di riassorbimento chiamato facoltativo ed è circa il 20-25% dell’acqua ultra filtrata, che se ricordate
è 180 litri, il 25% di questi 180 litri viene riassorbito nel tubulo distale e nel tubulo collettore. Perché questo
riassorbimento si chiama facoltativo? Perché l’entità del riassorbimento dipende dalle esigenze dell’organismo. Qui
siamo in una condizione particolare: il soggetto ha ingerito una notevole quantità di acqua e va incontro a un
aumento del volume del liquido extracellulare e a una riduzione della osmolarità, perché se io bevo acqua, l’acqua
diluisce l’ambiente esterno, extracellulare. Quindi la pressione osmotica tende a diminuire e in questa condizione
abbiamo una minore produzione di acqua, per cui l’eccesso di acqua introdotta verrà immancabilmente eliminato,
per cui le urine saranno abbondanti e fortemente diluite, quindi ipotoniche.
Esiste una malattia che si chiama diabete insipido, insipido perché se voi assaggiate l’urina di un diabetico mellito è
dolce. In periodi ancestrali quando non c’erano tutte le avanguardie in laboratorio il medico per poter valutare se un
soggetto fosse diabetico o meno, doveva valutare la presenza di glucosio nelle urine e poteva fare in due modi: o
esponeva le urine all’ambiente esterno e quindi le mosche assalivano queste urine, oppure da buon medico
assaggiava l’urina del paziente. Nel diabete mellito la quantità di urine che il soggetto perde non supera mai i 6 litri al
giorno. Nel diabete insipido, quindi non carenza di insulina (diabete mellito) ma carenza di questo ormone
antidiuretico, la quantità di urina che viene eliminata, oltre che l’urina è altamente diluita, è enorme. 25% di 180 litri,
quindi circa 30 litri sono quelli che dobbiamo riassorbire nel tubulo distale e collettore in presenza di ADH, ma
ovviamente se manca la vasopressina viene meno questo riassorbimento facoltativo di acqua e la diuresi è molto
abbondante e nel contempo le urine sono insipide. Questa patologia è di origine centrale di norma quando c’è un
trauma che ha ridotto la produzione di ormone antidiuretico o un tumore. Ma possiamo anche avere un diabete
insipido periferico in cui l’ormone viene prodotto ma manca il recettore per l’ormone, anche qui la diuresi è molto
abbondante.
Poi ci sono delle situazioni in cui c’è il deficit di ADH, ma c’è un eccesso di ADH, il soggetto va incontro a ritenzione
idrica perché se produce molto ormone antidiuretico abbiamo una quantità enorme di acqua riassorbita nel tubulo
distale e di conseguenza il soggetto ha l’effetto opposto.
Tutti questi controlli dell’adenoipofisi sono controlli che si attuano per via involontaria quindi possiamo chiamarli
riflessi. Possiamo avere riflessi endocrini e riflessi nervosi, andiamo a vedere un riflesso semplice nervoso e un
riflesso semplice endocrino:
Riflesso semplice nervoso: stimolo applicato, viene eccitato un recettore, la via afferente si porta a un centro
nervoso integratore, il neurone efferente stimola gli effettori cioè i muscoli e quindi si ha la risposta. Esempio tipico
di riflesso semplice è il riflesso patellare, se voi percuotete il tendine, poi estendete l’arto, è un riflesso di estensione,
lo stimolo è meccanico (la percussione del tendine), il centro di integrazione è il midollo spinale, la risposta è un
neurone efferente, l’effettore il quadricipite che estende l’arto.
Riflesso endocrino semplice: segnali dalla periferia raggiungono la ghiandola endocrina, questa produce l’ormone,
l’ormone agisce sugli effettori che possono essere una ghiandola endocrina, una ghiandola esocrina, un muscolo
liscio, e quindi avremo la risposta ormonale.
Vediamo adesso un riflesso endocrino semplice : lo stimolo è l’iperglicemia apprezzata dal pancreas endocrino
(cellula β), questo immette in circolo insulina che agisce a livello degli effettori e quindi abbiamo la risposta, che
tende a riportare la glicemia da livelli più alti a livelli più bassi ma sempre nella norma.
Esiste anche un riflesso neurormonale in cui la produzione di insulina non è correlata all’aumento della glicemia, ma
sono stimoli nervosi che agiscono sui centri nervosi, inducendo questi ultimi ad agire sulla ghiandola endocrina. Per
esempio il vago stimola la produzione di insulina, quindi immaginate uno stimolo vagale che raggiunge le cellule, che
producono insulina, per via nervosa; come risponde allo stimolo nervoso, quindi il parasimpatico, la cellula β?
Producendo
insulina,
la
quale
potrà
agire
a
livello
periferico.
Lo stimolo dell’ossitocina: immaginate la suzione del capezzolo e quindi stimoli meccanici che, attraverso dei
neuroni, vengono portati all’ipotalamo, che produce l’ormone, che viene accumulato nella neuroipofisi, poi viene
liberato, passa in circolo e raggiunge il bersaglio, che sarebbe la ghiandola mammaria. Lo stimolo era la suzione.
Stimoli nervosi che liberano GH: durante il sonno aumenta la produzione di GH, dunque stimoli nervosi durante il
sonno agiranno a livello dell’ipotalamo, che produce la liberina del GH, la liberina passa in circolo, raggiunge l’ipofisi,
questa produce il GH e il GH può così agire a livello degli effettori. Cosa c’è di diverso fra ossitocina e GH? La
produzione
di
una
liberina.
La produzione di una tropina (ACTH o TSH): stimoli nervosi, vengono apprezzati dal sistema nervoso, che produce un
neurormone che agisce a livello dell’ipofisi, che produce ACTH, l’ACTH passa in circolo, agisce sul surrene, il surrene
produce il cortisolo che passa in circolo.
Quindi abbiamo riflessi neuroendocrini molto complessi.
In sintesi possiamo dire che l’adenoipofisi e la neuroipofisi sono dei sistemi peptidergici che hanno funzioni diverse e
a livello centrale (SN) e a livello periferico. Per esempio abbiamo un sistema peptidergico di supporto all’azione da
parte dell’individuo. Quali sono i peptidi? Il sistema CRF-ACTH, la vasopressina, il sistema del TRH. A livello centrale,
siccome si tratta di un’azione, questi ormoni, che agiranno a livello di circuiti del SNC, permetteranno di organizzare
il comportamento necessario a quel tipo di reazione. A livello periferico verranno influenzati i vari tipi di metabolismo,
che
accompagnano
per
esempio
l’ira
o
la
paura.
Alcuni
esempi:
- Sistema peptidergico della riproduzione: gli ormoni sono chiaramente le gonadotropine, la prolattina e l’ossitocina.
Anche qui avremo effetti centrali sul comportamento sessuale dell’individuo, e a livello periferico sulle ovaie e sul
testicolo.
- Sistema peptidergico del piacere e del dolore, quello mediato dalle endorfine e lo vedremo quando si parlerà di
dolore.
- Sistema peptidergico della crescita che non coinvolge solo il GH ma anche gli ormoni della tiroide e quelli sessuali.
La chimica dell’innamoramento ♥
All’inizio di una relazione si fa sempre la conoscenza di un individuo ed eventualmente già al primo incontro si può
avere la fase di infatuazione. Dal mesencefalo parte un sistema, una via del piacere ed è una via dopaminergica
attivata da tutto ciò che porta una gratificazione, può essere positiva può essere negativa (droga o altre sostanze
d’abuso), se stiamo parlando di infatuazione è chiaro che si tratta di un circuito del piacere e della gratificazione. Lo
stimolo mesencefalico libera dopamina, il neurotrasmettitore della gratificazione e del piacere.
Contemporaneamente viene attivato l’ipotalamo e quindi tutte le funzioni ipotalamiche. Le pupille si dilatano, il
cuore pompa più sangue…non c’è bisogno che spieghi queste cose penso che tutti l’avete provato, io forse, perché
non mi ricordo, penso di averlo provato, ora non saprei… Se il cuore pompa più sangue si verifica arrossamento del
viso e poi viene prodotto un leggero sudore, bisogna avere però che cosa? Bisogna essere in 2…o in 3 in 4 non
m’importa, insomma ci vuole la controparte; questa commozione che parte dall’individuo in presenza del partner fa
in modo che tutti questi circuiti vengono accentuati, sia i circuiti dopaminergici dalla gratificazione e del piacere, sia i
circuiti ipotalamici che controllano queste influenze viscerali che accompagnano la fase di infatuazione. Se gli
incontri aumentano questi circuiti cercheranno di aumentare la secrezione di dopamina intensificando il desiderio, il
ricordo del piacere goduto e ovviamente la voglia di riprovarlo ancora. Tutto ciò, quindi,è dovuto ad una
accentuazione della via dopaminergica di origine mesencefalica, ma nel contempo vengono prodotti altri
neurotrasmettitori tipo la noradrenalina e la feniletilamina per cui si ha un cocktail di sostanze dopamina,
noradrenalina e così via che induce uno stato di eccitazione e di leggera vertigine simile a quello provocato dalle
anfetamine. Nel contempo diminuisce la produzione di serotonina, la serotonina ha un effetto rilassante e non
conviene in questi momenti avere un effetto rilassante. Gli scarsi livelli favoriscono anche l’instaurarsi di un sistema
di ossessione. Poi ovviamente si ha la nascita di una coppia e qui subentra la produzione di ossitocina, che induce
sentimenti di tenerezza, calore rafforzando il circuito delle emozioni ed è inutile dire cosa succede. Però ad un certo
punto le cose cambiano perché il cervello si abitua a questo cocktail di neurotrasmettitori, di neuromodulatori e
quindi la fase di passione, di infatuazione tende a diminuire, per cui se la persona è fragile, potrebbe essere un fatto
fisiologico oppure potrebbe essere legato al fatto che ci si accorge di un nuovo partner, quindi le coppie più fragili si
separano e si inizia la ricerca di un nuovo partner. Dico persone fragili vanno incontro a una separazione oppure
cessata la passione e l’infatuazione si va alla ricerca di altre persone, in questa fase aumenta la produzione di altri
fattori che sono gli oppioidi endogeni cioè le endorfine, che infondono senso di calma e di intimità. Questa
liberazione di serotonina potrebbe evitare…[in questa parte finale non si capisce più niente ragazzi perdonatemi]
Una volta si pensava che in un matrimonio il periodo critico arrivava dopo sette anni, ora dopo sette mesi. Dunque
tutto questo avviene grazie alla liberazione di tutti questi fattori. State attenti che se al momento della passione voi
pensate a tutte questi ormoni avrete l’inibizione!
[Ragazzi, dal momento che la parte dell’innamoramento risulta molto confusa, mi sono permessa di ricercare alcune
informazioni sul web, e ne ho trovate alcune che ricordano perfettamente le parole del prof. Ve le riporto qui sotto
in sintesi, cercando di essere il più chiara possibile]
ATTO 1: L’INFATUAZIONE
Al primo incontro, il mesencefalo, l'area cerebrale che controlla i riflessi visivi e uditivi, inizia a rilasciare DOPAMINA,
neurotrasmetittore legato a sensazioni di piacere ed euforia. L'ipotalamo comanda al corpo di inviare segnali di
attrazione: le pupille si dilatano, il cuore pompa più sangue, facendo arrossare il viso, un leggerissimo sudore copre
la pelle, rendendola più luminosa. Se l'altro reagisce positivamente a questi segnali, si rafforzano i circuiti cerebrali
che collegano la sua presenza a sensazioni di PIACERE.
ATTO 2: AMORE PASSIONALE e ROMANTICISMO.
Ad ogni nuovo incontro i livelli di dopamina aumentano ancora, intensificando il desiderio per l'altra persona, il
ricordo del piacere provato e la voglia di goderne ancora, e crescono i livelli d'altri due neurotrasmettitori legati alla
DOPAMINA : NORADRENALINA e FENILETILAMINA. Questo cocktail chimico induce uno stato di ECCITAZIONE e di
leggera vertigine, simile a quello provocato da una piccola dose di anfetamine (oppure da una MOLTO alta di
cioccolata, che contiene feniletilamina). L'abbassamento contemporaneo dei livelli di serotonina favorisce l'insorgere
di un sentimento di ossessione. L‘innamoramento è un momento di pazzia fisiologica e transitoria.
ATTO 3: AMORE ASSISTENZIALE e ATTACCAMENTO.
Via via che il rapporto si approffondisce, l'ipotalamo stimola la produzione dell' ormone OSSITOCINA, che stimola
sentimenti di tenerezza e calore, rafforzando inoltre i recettori cerebrali legati al circuito delle emozioni. Baci,
carezze e altri rapporti sessuali fanno aumentare ulteriormente i livelli di ossitocina. Un altro ormone, la
VASOPRESSINA, collegato alla memoria, spinge alla fedeltà e alla monogamia.
ATTO 4: AMORE DURATURO o PROGETTUALE, oppure ROTTURA del rapporto.
Dopo un periodo che oscilla dai 18 ai 30 mesi dall'inizio della relazione, il cervello si è assuefatto al cocktail di
sostanze chimiche e non reagisce più come prima. Se non ci sono i presupposti, la volontà e la fiducia necessari per la
progettazione di un futuro in comune, è in questa fase che accadono incomprensioni, litigi e TRADIMENTI, condizioni
talvolta insuperabili. A questo punto molte coppie si separano, cosi ciascuno dei due EX si mette alla ricerca di un
nuovo partner con cui riprovare le emozioni vissute durante i tre primi atti. MA NON E' COSI PER TUTTI: nelle coppie
più solide, la vicinanza fisica, non solo sessuale, stimola il neurotasmettitore ENDORFINA, una sostanza con effetti
simili agli oppiacei che riduce l'ansia e infonde un senso di calma e di intimità. Assai meno ECCITTANTI e sconvolgenti
della feniletilamina, ma che inducono molta più dipendenza, secondo molti studi, sono una componente chimica
essenziale delle storie d'amore che durano una vita. Il più delle volte, questa "assuefazione" che porta alla rottura
della coppia, non capita contemporaneamente a entrambi, comunque per guarire dalla depressione causata da un
abbandono, non c'è nulla di meglio che innamorarsi di nuovo.