“Pathogenicity is not the rule. Indeed, it occurs so infrequently and
involves such a relatively small number of species, considering the
huge population of bacteria on earth, that it has a freakish aspect.
Disease usually results from inconclusive negotiations for symbiosis, an
overstepping of the line by one side or the other, a biological
misinterpretation of borders.”
(Lewis Thomas)
PATOGENESI MICROBICA
CI «Microbiologia e Microbiologia Clinica»
CdS Medicina e Chirurgia
Anno Accademico 2014-2015
Giovanni Di Bonaventura, PhD
Università «G. d’Annunzio» di Chieti-Pescara
Rapporto ospite-parassita
Contaminazione all’atto della nascita
Il feto vive in condizioni di sterilità durante la vita intrauterina
La colonizzazione microbica ha inizio al momento della nascita:
«selettiva»: la cute e le mucose (orale, urogenitale, intestinale) del
neonato interagiscono con la flora materna (vaginale) ed ambientale
«dinamica»: dopo alcune settimane, flora neonatale ≈ flora adulto
Gli organi interni, alcuni tessuti e liquidi biologici (sangue, liquor, liquido
pleurico) rimangono fisiologicamente “sterili” per tutta la vita
Rapporto ospite-parassita
Flora microbica «normale»
Il corpo umano presenta caratteristiche chimico-fisiche (pH, pressione osmotica, temperatura)
ottimali per la crescita di molti microrganismi
Nell’uomo ci sono circa 1013 cellule somatiche e 1014 cellule batteriche
L’insieme dei microrganismi presenti su cute e mucose di un soggetto sano viene indicato
come microbiota indigeno o flora microbica “normale” o flora commensale
Microbiota composto da più di 200 specie; in prevalenza batteri, quindi miceti e virus
la composizione quali/quantitativa del microbiota è mutevole nel tempo e dipendente dal
distretto (microhabitat) considerato, in quanto regolata da:
fattori esogeni (età, stato nutrizionale, ambiente, terapia antibiotica)
fattori endogeni (pH, temperatura, O2, umidità, livelli ormonali)
umidità: cute secca, colonizzata da pochi microrganismi; cute umida (ascella, inguine,
perineo, cuoio capelluto): colonizzata da una più ampia flora microbica
ossigeno (M. tuberculosis nei polmoni); anaerobiosi (Clostridium nell’intestino crasso)
tropismo tessutale: uno specifico tessuto ha più probabilità di essere colonizzato per la
presenza di recettori complementari alle adesine batteriche
Il microbiota normale si trova «in equilibrio» con l’ospite e si è adattato ad esso avendo
sviluppato meccanismi di elusione dei sistemi di «prima difesa» antimicrobici dell’ospite.
In condizioni fisiologiche, la flora commensale non crea danno (malattia) all’ospite.
Modificazioni dell’equilibrio «ospite-parassita»
Fattori che influenzano l’equilibrio ospite-microrganismo:
ESOGENI
Dieta
l’assenza di carboidrati si traduce in una riduzione di lattobacilli e S. mutans orali
presenza di P. aeruginosa in verdure; Candida albicans, C. tropicalis, Torulopsis glabrata nei
succhi di frutta
Terapia antibiotica
interferisce sul processo di adesione (riduce espressione di adesine)
seleziona ceppi antibiotico-resistenti
causa dismicrobismo (alterazione dei rapporti quali-/quantitativi interspecifici)
ENDOGENI
Debilitazione fisica
maggiore presenza di Gram-negativi nell’orofaringe di soggetti malati (vs soggetti sani)
Infezioni (pregresse) virali respiratorie
facilitano la colonizzazione batterica della mucosa (superinfezioni): Orthomyxovirus riduce
attività ciliare dell’epitelio vibratile
Modificazioni dell’equilibrio «ospite-parassita»
«Personal microbial cloud…»
Interazione biologica «ospite-parassita»
Associazioni simbiontiche
Simbiosi: due diversi organismi (ospite e microrganismo) vivono insieme ed interagiscono; in questa associazione
l’uno vive alla superficie od all’interno dell’altro.
Esistono tre tipologie di interazione simbiontica:
Mutualismo: sia il microrganismo che l’ospite traggono beneficio
dall’interazione
Commensalismo: nessun apparente beneficio o danno per ciascuno dei
simbionti
Parassitismo: il microrganismo (parassita) vive, alla superficie
(ESOparassita) od all’interno (ENDOparassita) dell’ospite, traendone
vantaggio (metabolico) a spese (danno) di quest’ultimo.
Nessuna di queste categorie è ristretta ad un determinato gruppo tassonomico. Al contrario, uno stesso
microrganismo può rientrare in ciascuna categoria, in relazione a ambiente/circostanze in cui esso vive.
Interazione «ospite-parassita»
Il rapporto tra ospite (uomo) e microrganismo è, nella maggior parte dei casi, una simbiosi di
tipo mutualistico e/o commensale:
Vantaggi per il microrganismo:
fonte di nutrienti (fermentazione del cibo)
habitat ideale per la crescita e la divisione cellulare
sopravvive alle difese costitutive/indotte dell’ospite
Vantaggi per l’ospite:
assorbimento di vitamine (vit. K, biotina, riboflavina) prodotte dai batteri intestinali (E. coli)
protezione dalla colonizzazione di patogeni (saturazione siti recettoriali, produzione di
batteriocine)
stimolazione dello sviluppo di alcuni tessuti
simolazione della produzione di anticorpi
Significato della flora microbica normale
La flora microbica residente mantiene la normale
funzionalità di determinati distretti dell’organismo
Contrasta la colonizzazione delle mucose e della cute da
microrganismi potenzialmente patogeni mediante:
Meccanismi di interferenza batterica:
competizione
per i recettori dell’ospite
concorrenza per sostanze nutritive
produzione di molecole ad attività antibiotica (batteriocine:
streptococchi viridanti vs S. pyogenes, N. meningitidis, M. tuberculosis)
abbassamento del pH, variazione Eh (produzione intestinale di acidi
grassi a catena corta)
Stimolazione delle difese immunitarie dell’ospite:
costante
stimolazione della immunità innata ed acquisita:
produzione di Abs, stimolazione fagociti
normale sviluppo del sistema immunitario
Quando la flora microbica commensale viene
drammaticamente ridotta (dismicrobismo) i batteri
di provenienza esogena e/o endogena hanno
maggiori possibilità di colonizzare l’ospite e,
quindi, di causare malattia.
Flora normale e infezioni opportunistiche
In condizioni predisponenti, anche i microrganismi facenti parte del
microbiota residente possono causare malattia:
Traslocazione dal sito naturale ad altro sito:
Modificazioni «locali»:
a seguito di autocontaminazione: E. coli: intestino
vie urinarie (cistiti)
a seguito di perforazione intestinale: Bacteroides:
intestino crasso
tessuti profondi (ascessi, batteriemia)
a seguito di estrazione dentaria: Streptococchi viridanti:
cavo orale
sangue (endocarditi)
pH gastrico/vaginale con dismicrobismo (H. pylori, Candida spp.)
Compromissione della risposta immunitaria:
in soggetti con AIDS
a seguito di immunosoppressione farmacologica
Le infezioni che si verificano a seguito di una riduzione delle difese dell’ospite sono dette opportunistiche
Le caratteristiche del parassitismo
Dipendenza del parassita dall’ospite:
parassitismo facoltativo (Legionella, Vibrio): il parassita conduce normalmente vita
libera ma, casualmente, può penetrare nell’ospite e sopravvivere da parassita.
Generalmente è più dannoso per l’ospite perché è un rapporto non stabile.
parassitismo obbligato: il parassita deve dipendere, almeno per un certo periodo
della vita, da un ospite senza il quale non può riprodursi. E’ la forma più completa di
adattamento al parassitismo.
i virus rappresentano la condizione parassitaria per eccellenza. Sono parassiti obbligati per la mancanza dell’apparato
biosintetico e dell’energia necessari per la produzione della progenie virale. Nel caso dei retrovirus la dipendenza si è evoluta,
prevedendo l’integrazione del genoma virale nel DNA dell’ospite, per poter avviare il processo di trascrizione.
Necessità di coordinare lo sviluppo parassita e la disponibilità di ospite :
presenza alla superficie dell’ospite di macromolecole (recettori) o di «segnali» in grado di riconoscere specificatamente il
parassita consentendone l’adesione, la penetrazione ed il ciclo riproduttivo (specificità di ospite)
Disponibilità dell’ospite «sensibile» a garantire la sopravvivenza e la persistenza del parassita. Sviluppo di diversi meccanismi di
adattamento per aumentare la probabilità di interazione tra ospite e parassita:
prolungare la sopravvivenza nel mondo esterno: elevata velocità di replicazione (virus, batteri), spore batteriche (Bacillus,
Clostridium), cisti protozoarie (Giardia)
utilizzo di insetti «vettori» per il passaggio dal soggetto malato ad uno sano: artropodi ematofagi (Plasmodium, Trypanosoma)
La evoluzione del parassitismo
BATTERI
I batteri quale prima forma di vita sulla Terra (comparsi durante il
Precambriano inferiore, 3 miliardi di anni fa). Iniziale contatto accidentale tra
un microrganismo ed un ospite.
Tra tanti contatti, solo alcuni hanno determinato un vantaggio selettivo al
microrganismo in quell’ambiente (aumentata sopravvivenza del microrganismo,
aumentata proliferazione).
La pressione selettiva ha «indotto» alcuni parassiti facoltativi a diventare
obbligati.
I batteri parassitici hanno vissuto inizialmente al di fuori della cellula dell’ospite
(patogeni extracellulari), ma successivamente hanno evoluto meccanismi per
garantirsi la sopravvivenza in sede intracellulare (patogeni intracellulari)
eludendo i meccanismi di digestione/distruzione ad opera della cellula ospite.
Il successo della vita intracellulare è confermato dall’evidenza che alcuni
organismi hanno fortemente integrato la loro biologia con quella della cellula
ospite. Il livello più alto di questa integrazione è rappresentato dal
mitocondrio delle cellule eucariotiche, da molti considerato il prodotto
dell’associazione simbiontica di batteri purpurei eterotrofi.
La evoluzione del parassitismo
PARASSITI EUCARIOTICI
Evoluzione analoga a quella dei parassiti procarioti
Contatto accidentale mediante artropode ematofago
Esempi a supporto:
Naegleria (ameba), Strongyloides (nematode) conducono vita libera ambientale ma possono, occasionalmente,
invadere l’uomo causando gravi, talora mortali, malattie.
Tripanosomi (malattia del sonno) si sono adattati originariamente come parassiti di mosche ematofaghe e
secondariamente sono diventati parassiti dei mammiferi.
VIRUS
Evoluzione incerta. Originatisi probabilmente da 3 meccanismi differenti:
evoluti da progenitori cellulari mediante semplificazione secondaria
parassiti negli stadi iniziali di vita cellulare quando, causa frequenti e rilevanti cambiamenti ambientali, era
impossibile una esistenza indipendente
derivano da frammenti di materiale nucleare di altri organismi.
La evoluzione del parassitismo
Adattamento dei parassiti all’ospite (co-evoluzione)
L’infezione è uno dei principali fattori di evoluzione.
Una volta superate le barriere primarie di difesa dell’ospite e
penetratovi, il parassita si trova in un sistema biologico (ospite)
che non è passivo ma risponde attivamente all’infezione con
una serie di risposte infiammatorie e immunitarie.
Pertanto, il parassita «di successo» è quello in grado di
contrastare od eludere tali risposte attraverso una o più
«strategie di evasione»
La evoluzione del parassitismo
Adattamento dell’ospite al parassita
Modificazioni dell’ospite possono alterare l’equilibrio di una relazione ospite-parassita.
Pressione evolutiva esercitata da P. falciparum (malaria) responsabile della persistenza di
molti alleli associati ad emoglobinopatie (es. anemia falciforme). Sebbene variamente
dannose per l’uomo, tali anomalie persistono perché associate con la resistenza
all’infezione malarica (P. falciparum non è in grado di riprodursi in quanto gli eritrociti
falciformi hanno una emivita significativamente ridotta).
Selezione nei conigli di genotipi resistenti a mixomatosi
infezione causata da mixomavirus, previo vettore (zanzara), nei conigli che non
ammalano (coniglio sud-americano) oppure rapidamente muoiono (coniglio europeo).
L’introduzione, nel 1950 del mixomavirus in Australia, quale strumento di controllo dei
conigli, ha causato due modificazioni:
selezione di nuovi ceppi, causa minore letalità causata negli animali
eliminazione dei conigli con genotipo più sensibile e selezione di ospiti più
resistenti all’infezione (infettati dal ceppo virale meno letale)
L’adattamento tra ospite e parassita porta ad una relazione bilanciata più stabile (patogenicità bilanciata)
La evoluzione del parassitismo
Cambiamenti sociali e relazione ospite-parassita
Modificazioni sociali e/o comportamentali possono alterare, sia positivamente che negativamente,
l’equilibrio di una relazione ospite-parassita.
La relazione ospite-parassita
Patogenicità «bilanciata»
Ogni episodio infettivo ha un suo «esito».
La velocità con cui le risposte acquisite dell’ospite vengono innescate è cruciale per la
progressione verso la malattia.
Una risposta «ritardata» dell’ospite conferisce al microrganismo un vantaggio al
microrganismo in termini di velocità nel raggiungimento di una soglia di
concentrazione.
Dal punto di vista dell’ospite, questo causerebbe un danno (malattia).
Dal punto di vista del microrganismo, questo rappresenta un vantaggio evolutivo, in
quanto può essere eliminato nell’ambiente per un periodo più prolungato ed in
maggiori quantità.
Nesso causale microrganismo-malattia
Postulati di Koch
Robert Koch (1843-1910)
Applicò il metodo scientifico allo studio delle malattie
infettive, dimostrando il rapporto causale tra
microrganismo (Bacillus anthracis) e il processo
infettivo che porta alla malattia (antrace).
Formulò i quattro “Postulati di Koch” (“The Eziology
of Tuberculosis”, 1890):
1. Il microrganismo deve essere presente in tutti i
soggetti malati
2. Il microrganismo deve essere isolato in coltura pura
dal soggetto malato, ma non da quello sano
3. La malattia deve essere riprodotta a seguito di
inoculazione del microrganismo in un ospite sano
sensibile (cavia)
4. Il microrganismo deve essere nuovamente isolato in
coltura pura dall’ospite infettato sperimentalmente
Nesso causale microrganismo-malattia
Postulati di Koch: principali lacune
Tuttavia, negli anni successivi si è osservato che:
1. Agente sempre presente nella lesione:
alcuni batteri colonizzano l’ospite senza causare sintomatologia (infezione latente o
subclinica in portatore sano)
2. Isolamento agente eziologico in coltura pura:
presenza di infezioni polimicrobiche
alcuni microrganismi (HBV, EBV, Treponema pallidum, Mycobacterium leprae) non
possono essere coltivati in vitro, sebbene per alcuni esistano modelli in vivo
3. L’agente deve riprodurre la malattia se inoculato in un soggetto sensibile sano
impossibilità di utilizzare modelli umani
modelli animali non sempre disponibili (N. gonorrhoeae)
Inoltre, non si tiene conto di altri fattori (determinanti) che agiscono di concerto con
l’agente nel determinismo della malattia.
Nesso causale microrganismo-malattia
Postulati di Evans (1976)
Patogenicità
La risultante dell’interazione tra ospite e parassita dipende sempre da caratteristiche
proprie sia del microrganismo che dell’ospite:
patogenicità del microrganismo, ossia dalla sua capacità di causare un danno
all’ospite (malattia)
«sensibilità» dell’ospite al parassita stesso: influenzata da età sesso, razza,
patrimonio genetico, stato nutrizionale, risposta immune, malattie in atto, uso
prolungato od abuso di farmaci.
Sia la patogenicità che la sensibilità dell’ospite variano continuamente.
Virulenza
La misura quantitativa della patogenicità è detta virulenza.
Le caratteristiche microbiche in grado di causare malattia sono i fattori (o determinanti) di
virulenza.
Ciascun patogeno esibisce generalmente differenti fattori di virulenza. Tre tipologie di
determinanti di virulenza:
strutturali: capsula, parete cellulare, LPS, proteine di membrana esterna
biochimici: produzione di esotossine, metaboliti o enzimi ad azione tossica
genetici: plasmidi trasmissibili che determinano virulenza od antibiotico-resistenza; isole di
patogenicità; crescita ad alte densità assicura lo sviluppo di mutanti adattativi
Virulenza
La virulenza di un microrganismo deriva generalmente dalla combinazione delle seguenti caratteristiche:
INVASIVITA’: capacità di proliferare nei tessuti raggiungendo concentrazioni così elevate da inibire
le funzioni dell’ospite
TOSSIGENICITA’: capacità di produrre tossine, molecole in grado di danneggiare l’ospite
Il livello (grado) di virulenza è determinato da:
Numero di batteri infettanti (dose)
Presenza di difese specifiche e non specifiche dell’ospite (sensibilità dell’ospite)
Fattori di virulenza batterici
Via di ingresso nell’ospite
Lo studio dei fattori di virulenza è di indispensabile per la comprensione dei meccanismi molecolari alla base della
patogenesi; queste conoscenze sono fondamentali per la scoperta di nuovi vaccini e molecole ad attività antimicrobica.
Misura della virulenza
La misura quantitativa della virulenza viene determinata
sperimentalmente, mediante l’impiego di cavie, valutando la:
infettività relativa del microrganismo: numero minimo di
microrganismi necessario per causare l’infezione
gravità della malattia causata: misurata da valori quali dose
letale50 (LD50, minima dose in grado di causare la morte del 50%
degli animali infettati) e dose infettiva50 (ID50, minima dose in
grado di causare la infezione nel 50% degli animali infettati)
In alcuni casi, la coltivazione in laboratorio di un ceppo può causarne
la attenuazione della virulenza (ceppo attenuato).
Ciò è dovuto al fatto che i mutanti non virulenti crescono più
velocemente di quelli virulenti risultando essere selezionati da
isolamenti ripetuti.
I ceppi attenuati possono riacquisire la loro virulenza originale a
seguito di inoculazione nella cavia.
I ceppi attenuati possono essere utilizzati per la produzione di vaccini.
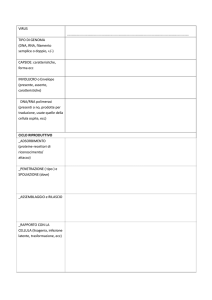
MALATTIA
INFEZIONE
COLONIZZAZIONE
Il processo patogenetico
1. L’ospite deve essere esposto al microrganismo
(ESPOSIZIONE)
2. La patogenesi inizia con l’interazione tra microrganismo
e gli epiteli dell’ospite (ADESIONE). Possibilità di danno
circoscritto e superficiale.
3. Può seguire una INVASIONE dei tessuti dove il
microrganismo PROLIFERA e produce danno mediante
enzimi e/o tossine.
4. Induzione di risposta infiammatoria con reazione
fibrotiche ed allergiche dell’ospite e danno tessutale.
Una INFEZIONE può risolversi spontaneamente oppure progredire verso la MALATTIA
Il processo patogenetico
Esposizione
Il microrganismo che entra in contatto con l’ospite può avere differenti provenienze:
Ambiente (aria, terreno, acqua) (infezione esogena)
Ospite (infezione endogena, secondaria a traslocazione microbica)
Animali (infezione zoonotica, zoonosi)
L’interazione può avvenire:
direttamente (person-to-person)
indirettamente: vettori animati (insetti/artropodi ematofagi); vettori inanimati (fomiti)
Il processo patogenetico
Penetrazione
Il microrganismo può prendere contatto con la cute, oppure con le mucose
previa penetrazione nell’ospite attraverso differenti vie (porte) di ingresso:
Alcuni microrganismi attraversano la cute dell’ospite mediante meccanismi
passivi e/o attivi:
bocca (tratto alimentare)
naso (tratto respiratorio): 10.000 microrganismi/die arrivano ai polmoni
tratto urogenitale
presenza di soluzioni di continuo (ferite, ustioni, abrasioni) (streptococchi, HBV, Leptospira,
P. aeruginosa)
traumi accidentali (Clostridium tetani)
puntura/morso di vettore artropode (zanzare, zecche, pulci) (Bartonella bacilliformis,
rickettsie)
morso di animale infetto (Spirillum minor)
Dita contaminate frequentemente portano materiale infettivo alla congiuntiva
(autoinoculazione; es. C. trachomatis)
Alla superficie degli epiteli, il microrganismo dovrà contrastare e superare i
meccanismi di difesa dell’ospite.
Il processo patogenetico
Meccanismi di difesa aspecifici della CUTE
Meccanismi fisici
integrità e spessore della cute
Meccanismi chimici
peptidi ad attività antibatterica (β-defensine)
acidità gastrica e delle secrezioni sudorifera e sebacea
attività antibatterica di lisozima e fosfolipasi A in liquidi biologici (lacrime, saliva,
sudore)
Meccanismi meccanici
turn-over strato corneo (rimozione meccanica)
Meccanismi biologici
competizione con il microbiota residente
attività pro-infiammatoria e anti-streptococcica dei cheratinociti
Il processo patogenetico
Meccanismi di difesa aspecifici della MUCOSA
Meccanismi fisici
Meccanismi chimici:
attività antibatterica del lisozima e fosfolipasi A presenti nei liquidi biologici (lacrime, saliva, sudore)
pH acido (gastrico, vaginale, intestinale)
Meccanismi meccanici (di detersione)
integrità di mucosa
secrezioni mucose (filtro)
barriera chimica: si lega ai microrganismi «sequestrandoli» alle cellule sensibili
flusso unidirezionale dei fluidi in organi cavi (urine)
progressione contenuto (feci, urine) del lume (intestino, uretra)
sistema mucociliare (mucose respiratorie)
ricambio (turn-over) di cellule epiteliali
meccanismi comportamentali e neurologici (tosse, vomito)
Meccanismi biologici
risposta immunitaria umorale (IgA secretorie) e cellulo-mediata (macrofagi alveolari)
competizione con il microbiota residente
Il processo patogenetico
Colonizzazione delle MUCOSE
Attraversamento e/o distruzione delle secrezioni mucose per
raggiungere l’epitelio:
motilità flagellare (H. pylori, E. coli, Salmonella, V. cholerae)
produzione di mucinasi (V. cholerae)
Interazione specifica adesina-recettore
adesine (batteriche)
proteine (fibrille, fimbrie, pili, proteine di superficie cellulare)
recettori (cellula ospite)
fisiologicamente, assolvono ad altre funzioni
proteine di matrice intercellulare (es. fibronectina)
carboidrati, glicolipidi, glicoproteine degli epiteli mucosi
possono avere specificità cellulare/tessutale, determinando il tropismo
tessutale dei microrganismi (CD4 linfocitario per HIV, C3d linfociti B per EBV;
Shigella nel grosso intestino; Salmonella e rotavirus nel piccolo intestino)
Colonizzazione delle MUCOSE
Interazione specifica adesina-recettore: proteine
E. coli uropatogeni posseggono pili 1 (leganti D-mannoso
uroteliale) e pili P (leganti l’antigene P dei gruppi sanguigni)
E. coli enteropatogeni posseggono proteine CFA (fattori
antigenici di colonizzazione) leganti l’epitelio dell’intestino tenue
N. gonorrhoeae lega, mediante proteina superficiale (Opa), la
proteina CD66 alla superficie dell’epitelio urogenitale
S. pyogenes presenta fibrille sulle quali si trovano la proteina M
(antifagocitaria) ed acido lipoteicoico (lega la fibronectina)
Il processo patogenetico
Colonizzazione delle MUCOSE
Adesione meccanica mediante:
Strutture specializzate: es. disco ventrale in G. intestinalis
mediante il quale il parassita aderisce alla mucosa duodenale.
Capsula: favorisce la colonizzazione di superfici viventi od inerti
La capsula è generalmente di natura polisaccaridica, eccetto in
Bacillus spp. (polipeptidica).
I polisaccaridi vengono sintetizzati dal microrganismo e rivestono la
superficie formando una rete di fibre polimeriche a densità variabile
(glicocalice o capsula, denso ed adeso alla cellula; strato mucoso o
«slime layer», diffuso e scarsamente adeso alla superficie cellulare).
Attraverso la capsula, i microrganismi possono aderire agli epiteli
rendendone possibile la colonizzazione.
La capsula ha anche funzione anti-fagocitaria, sia aumentando
l’ingombro sterico cellulare che favorendo la adesione tra cellule
microbiche, con formazione di voluminosi aggregati cellulari (clusters).
Colonizzazione delle MUCOSE
Capsula e formazione di biofilm
La capsula favorisce la formazione di biofilm, comunità microbiche
adese sia a substrati abiotici (protesi, cateteri) che biotici (epiteli).
I biofilms favoriscono la cronicizzazione dell’infezione in quanto
intrinsecamente resistenti alla terapia antibiotica ed alla risposta
immune:
quiescenza metabolica cellulare
impermeabilità della capsula
Interazione chimica o fisica della capsula con antibiotici
«mascheramento» antigenico
ridotta fagocitosi
Principali produttori di biofilm:
P. aeruginosa (epitelio polmonare in fibrosi cistica)
E. coli, Enterococcus (prostatite)
Streptococcus mutans (carie)
streptococchi viridanti (valvole mitraliche)
Formazione di biofilms microbici.
1) adesione alla superficie
2) colonizzazione
3) sintesi capsulare e formazione di microcolonie
4) maturazione
5) distacco cellulare e diffusione dell’infezione
Colonizzazione delle MUCOSE
Formazione di biofilm
CLSM examination of S. maltophilia biofilm
after 24 h of development. Orthogonal
images (green and red lines), collected
within the biofilm showed that it consisted
of cells forming a multilayered structure
(red, propidium iodide-stained) embedded
in an abundant extracellular polymeric
substance (blue, concanavalin A-stained).
Magnification, ×100.
SEM images of biofilm formed by
Listeria monocytogenes Lm68 on
glass. Magnification: 10.000 x
SEM observation of 24 hours-biofilm formed
by cystic fibrosis S. maltophilia on IB3-1 CF
cell monolayer. Extacellular matrix is
indicated by arrows. Magnification: ×2.500
(A), ×5.000 (B).
Il processo patogenetico
Colonizzazione delle MUCOSE
Interferenza con i meccanismi di «clearance»
dell’ospite:
tossine ciliostatiche (frammenti di peptidoglicano), in grado
di causare asincronia e paralisi ciliare respiratoria (B.
pertussis, P. aeruginosa)
resistenza al killing fagocitario (M. tuberculosis)
resistenza alla acidità gastrica (H. pylori, mediante
produzione di ureasi)
Il processo patogenetico
PENETRAZIONE e INVASIONE
Generalmente, alla colonizzazione mucosale segue la migrazione batterica verso la sottomucosa.
Ad una iniziale penetrazione in corrispondenza di cute/mucose non integre, segue la diffusione mediante:
distruzione epiteliale mediata da esoenzimi (fattori di diffusione):
ialuronidasi (S. aureus): idrolizza gli acidi ialuronici, mucopolisaccaridi acidi della matrice acellulare del tessuto connettivo
collagenasi (Clostridium): distrugge il tessuto connettivale
pneumolisina (S. pneumoniae): distrugge le cellule epiteliali ciliate del polmone
mucinasi (H. pylori): degrada la mucosa gastrica
sistemi di penetrazione (senza danno fisico):
Neisseria spp.: endocitosi da parte dell’epitelio (oro-faringeo, genito-urinario) e liberazione nella sottomucosa
Salmonella spp. (enteropatogene): invasione “polarizzata” della mucosa colica mediata da proteine effettrici traslocate
nel citosol ospite mediante il sistema secretorio di tipo III
Haemophilus: penetra l’epitelio attraverso le giunzioni intercellulari
Shigella spp (Yersinia spp): adesione a cellule M mucosali coliche stimola la polimerizzazione di actina, con formazione di
pseudopodi che internalizzano i batteri; fuga dal vacuolo fagocitario; proliferazione citoplasmatica e rilascio batteri (lisi
apoptotica)
Penetrazione ed invasione
Sistemi di SECREZIONE
Sistemi cellulari per la sintesi e secrezione di molecole (enzimi, tossine, formazione di
pili/flagelli) che «bersagliano» la cellula ospite, effettrici del danno/morte cellulare e
della sopravvivenza/replicazione microbica.
A controllo cromosomico (isole di patogenicità) o plasmidico, richiedono energia (ATP).
Quattro tipologie: I, II, III, trasportatori ABC
sistemi di tipo I e III: «ad un passaggio», la molecola attraversa le membrane senza
interruzione
tipo I: E. coli (α-emolisina)
sistema di tipo II: «a due passaggi», la molecola viene rilasciata nel periplasma,
modificata, quindi secreta.
EPEC (pili), ETEC (enterotossine)
Sistemi tipo III:
specie-specifici, altamente conservati in Gram- (Yersinia spp, Salmonella spp., EPEC,
Shigella spp., P. aeruginosa)
sono «contatto-dipendente»: la secrezione è innescata quando il patogeno giunge a
stretto contatto con le cellule.
le molecole di secrezione vengono riversate alla superficie batterica oppure
direttamente «iniettate» nel citosol della cellula ospite.
Penetrazione ed invasione
Sistemi di SECREZIONE
sistema ABC (ATP-Binding Cassette)
composto da tre proteine: proteina periplasmatica,
proteina trans-membrana, ATP-asi
proteina periplasmatica mobile nel periplasma e dotata di
elevata affinità (fino a 10-6 M) per il substrato
oltre 200 tipologie di sistemi ABC
presente non soltanto nei Gram- ma anche nei Gram+ (PBP
ancorato alla membrana citoplasmatica)
energizzato da idrolisi ATP
Il processo patogenetico
MOLTIPLICAZIONE in vivo
Una volta raggiunti i tessuti, i microrganismi debbono potersi replicare per raggiungere una
concentrazione «soglia» creando un focolaio di infezione in grado di avviare le manifestazioni
patogenetiche.
A tal fine, il microrganismo deve potersi «adattare» alle condizioni chimico-fisiche incontrate nell’ospite.
Ciò comporta la modulazione (repressione/attivazione) della espressione di numerosi geni codificanti
per fattori di virulenza.
A tal fine, essi debbono trovare in situ condizioni chimiche e fisiche adeguate:
FISICHE
temperatura
pH
pressione osmotica
CHIMICHE
disponibilità di sostanze nutritive: vitamine, carboidrati, aminoacidi, acidi organici
oligoelementi: ferro, importante co-fattore di numerose reazioni enzimatiche essenziali per il metabolismo
batterico (e dell’ospite)
Il processo patogenetico
«Adattamento» della virulenza: Fe e temperatura
Sia l’ospite che i microrganismi competono per la captazione del Fe producendo molecole ad elevata
affinità per Fe:
microrganismo: produzione di siderofori (aerobactina in E. coli)
ospite: produzione di lattoferrina e transferrina
La virulenza di numerosi microrganismi è influenzata dalla disponibilità di Fe:
produzione di tossine in ambiente sideropenico (bassa concentrazione di Fe «libero»), qual è
quella fisiologica dell’ospite
tossina difterica (Corynebacterium dyptheriae)
tossina Shiga-like (E. coli enteroemorragico)
La temperatura ha un notevole effetto sulla sintesi di numerose proteine di superficie:
Yersinia, Shigella, Bordetella esprimono fattori di virulenza a 36°C (temperatura all’interno
dell’ospite) ma non a 30°C (temperatura ambientale)
Il processo patogenetico
DIFFUSIONE DELL’INFEZIONE
Una volta invasi i tessuti dell’ospite, il microrganismo spesso rimane circoscritto al sito di
ingresso (infezione superficiale).
In altri casi, esso può anche raggiungere il circolo linfatico/ematico (infezione sistemica).
Determinanti di infezione superficiale/sistemica:
Temperatura:
Sito di gemmazione:
rhinovirus capace di replicarsi a 33°C (alte vie aeree)
M. leprae capace di replicarsi alla mucosa nasale, nervi periferici, cute
apicale, verso la superficie dell’epitelio (virus influenzale e parainfluenzale)
basale, da cui accedere verso siti profondi (HSV)
Incapacità di replicarsi al sito di ingresso
necessità di disseminare per potersi replicare e tornare al sito di ingresso (morbillivirus, S. typhi)
Il processo patogenetico
DIFFUSIONE DELL’INFEZIONE
Meccanismi di diffusione:
Sangue
microrganismi liberi (esposti alle difese dell’ospite) o «protetti» all’interno di cellule
circolanti (linfociti, monociti: EBV, rosolia, Listeria, Brucella; eritrociti: Plasmodium)
presenza, transiente, di piccole quantità di microrganismi (batteriemie) eradicate dai
macrofagi del sistema reticolo-endoteliale (milza, fegato).
alcuni microrganismi (S. typhi, Leishmania donovani) non vengono distrutti e replicano
raggiungendo alte concentrazioni (setticemia), quindi invadono il fegato (epatite), il tessuto
linfoide splenico (morbillo) o nuovamente il sangue (S. typhi, epatite). Colonizzazione
secondaria di organi «bersaglio».
Nervi (Rhabdovirus, HSV)
Liquido cerebro-spinale (liquor) (N. meningitidis, H. influenzae, S. pneumoniae)
Linfa, attraversamento dei vasi linfatici ed accumulo nei linfonodi
Il processo patogenetico
TOSSIGENICITA’
I batteri producono sostanze in grado di contrastare le difese antibatteriche
dell’ospite, causando un danno all’ospite (malattia):
Tossine: costantemente tossiche, sono responsabili della sintomatologia
morbosa dell’infezione
Aggressine: non necessariamente tossiche, promuovono la crescita batterica in
vivo inibendo le difese dell’ospite
Tipologie di PATOGENO
Classificazione
Patogeni VERI (o FRANCHI)
producono sempre una malattia in ospiti sani
non richiedono alcun fattore predisponente
Chlamydia, N. gonorrhoeae, Influenzavirus
Patogeni OPPORTUNISTICI (od OCCASIONALI)
inducono malattia solo in ospiti debilitati
richiedono la presenza di almeno un fattore di rischio (es. immunocompromissione dell’ospite)
fanno parte della flora autoctona o derivano dall’ambiente (acqua, aria, suolo, cibo)
infezioni nosocomiali
Pseudomonas spp , S. aureus, S. maltophilia, funghi, miceti
Tipologie di PATOGENO
Classificazione – sede infezione
Patogeni EXTRACELLULARI
causano malattia crescendo esclusivamente al di fuori delle cellule dell’ospite
vengono generalmente uccisi dai fagociti dell’ospite
virulenza generalmente determinata dalla capsula
Patogeni INTRACELLULARI FACOLTATIVI
patogeni a riproduzione intracellulare preferenziale (listerie, brucelle, micobatteri) od
occasionale (salmonelle, shigelle)
possono crescere anche in sede extracellulare. Tutti coltivabili in vitro.
virulenza multifattoriale
Patogeni INTRACELLULARI OBBLIGATI
a riproduzione esclusivamente intracellulare (chlamydie, rickettsie).
parassitano la mucosa genitale e respiratoria, i monociti ed i granulociti.
virulenza multifattoriale.
Patogeni TOSSIGENICI
causano malattia primariamente attraverso la produzione di esotossine, essenziali per la
virulenza del patogeno.
Tipologie di PATOGENO
Classificazione – natura dell’ospite
BATTERI A CIRCOLAZIONE ESCLUSIVAMENTE UMANA
infezioni ESOGENE
trasmesse dall’ospite malato/portatore a quello sano
infezioni ENDOGENE
migrazione di flora commensale (E. coli, dall’intestino alle vie urinarie)
diminuzione difese locali con dismicrobismo (stafilococchi e clostridi intestinali)
BATTERI CIRCOLANTI IN VARIE SPECIE ANIMALI
zoonosi (trasmissione dall’animale all’uomo)
Campylobacter spp, Salmonella spp. (trasmessi mediante alimenti contaminati)
il microrganismo non è adattato all’uomo e può causare gravi malattie (Yersinia pestis: peste,
Chlamydia psittaci: psittacosi, Bacillus anthracis: carbonchio)