Dieta sana e attività fisica sono i cardini del trattamento
della steatosi epatica non alcolica
La steatosi può essere distinta in alcolica e non alcolica a seconda delle cause che l’hanno determinata.
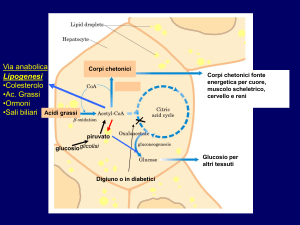
Le steatosi non alcoliche dipendono da cause legate al metabolismo dei grassi, ad esempio:
•
Aumentato apporto di grassi; dipende da una dieta iper-lipidica oppure da un eccesso di caffeina, ormoni o
presenza di diabete, tre fattori che determinano una mobilizzazione degli acidi grassi.
•
Ridotto smaltimento di grassi; dipende da un fenomeno di ipossia, da una dieta ipoproteica, da difetti nella
sintesi delle apo-lipoproteine, da carenza di colina e vitamina B12 o da eccesso di niacina (o vitamina PP),
altre cause possono essere il diabete e il by-pass digiuno-ileale.
•
Aumentata sintesi endogena di grassi dovuta ad un accumulo di grassi che provengono da meccanismi di
sintesi endogena.
Il primo fondamentale approccio alla steatosi epatica non alcolica consiste nella modifica dello stile di vita, in
particolare dell’alimentazione; dal punto di vista alimentare, infatti, incide negativamente una dieta ricca di grassi
animali, margarina, alcol, dolci, zuccheri (in particolare il fruttosio) e carente di vitamina B12. E’ utile moderare,
quindi, l’utilizzo di grassi, anche di origine vegetale, sostituire la carne con pesce o legumi e praticare una regolare
attività fisica.
Il connubio dieta/esercizio fisico è fondamentale nei pazienti affetti da steatosi; tra le attività fisiche da compiere,
sono da privilegiare: nuoto, ciclismo, marcia e corsa.
La dieta corretta è quella che ripartisce i macronutrienti nel seguente modo:
•
•
•
carboidrati: minimo 45%
proteine: minimo 15%
grassi: minimo 25%
Il restante 15% deve essere personalizzato in base al grado di sedentarietà del soggetto.
Di seguito forniamo un elenco sia degli alimenti che dovrebbero essere consumati con moderazione sia di
quelli che dovrebbero essere completamente evitati.
ALIMENTI DA CONSUMARE CON MODERAZIONE:
•
•
•
•
•
•
•
•
•
•
•
latte parzialmente scremato
burro
ricotta
uova intere (per l’albume non vi sono restrizioni)
aragosta
olio di oliva e oli di semi
arachidi
mandorle
noci
pistacchi
pasticceria
ALIMENTI DA EVITARE:
•
•
•
•
•
•
•
•
•
•
•
•
•
•
contenenti grassi
latte intero
formaggi grassi
frittura
anatra
oca
carni grasse (lardo, pancetta, sugna)
salumi
paté
creme con panna o con burro
cacao e cioccolato
maionese
noci di cocco
fruttosio (es. bibite gassate, succhi di frutta o soft drink)
REGIME DIETETICO:
1
Ridurre l'apporto calorico (500-1000 kcal/die deficit)
2
Scegliere tra basso contenuto di grassi (<30%) o basso contenuto di carboidrati (<40%) in base alle
preferenze del paziente e la natura dei disturbi metabolici
3
Se si decide per una dieta con basso contenuto di carboidrati, sostituire le calorie con PUFA, MUFA e
proteine derivate da pesce, pollame, noci e legumi
4.
Se si decide per una dieta a basso contenuto di grassi, sostituire le calorie con alimenti a basso indice
glicemico e proteine derivate da pesce, pollame, noci e legumi
5.
Ridurre l'assunzione di acidi grassi saturi trans (<1%), grassi saturi (<7%) e di colesterolo (<200 mg / d), in
particolare in presenza di ipercolesterolemia
6.
Aumentare l'assunzione di fibra insolubile derivata da cereali (grano intero) 25g/d
Fonte: Francisco Barrera et al. The Role of Diet and Nutritional Intervention for the Management of Patients with NAFLD.
Clinics in liver disease 2014
Alimenti ammessi:
Verdure (3-5 porzioni/die)
Cereali integrali (metà dell'assunzione giornaliera)
Frutta (2-4 porzioni/die)
Noci (4 porzioni/wk)
Yogurt
Olio d'oliva
Pesce azzurro (tonno, salmone, sgombro e sardine) almeno 2 porzioni a settimana
Legumi (4 porzioni/a settimana)
Latticini a basso contenuto di grassi
Caffè
Fonte: Francisco Barrera et al. The Role of Diet and Nutritional Intervention for the Management of Patients with NAFLD.
Clinics in liver disease 2014