Malattie dell’apparato
cardiovascolare
Modulo del Corso Interdisciplinare Clinico
della Laurea in Fisioterapia
Docente:
Dott. Alessandro Verzoni
Dipartimento di Scienze della Salute
Programma del corso
1. Rischio cardiovascolare
2. Cardiopatia ischemica
3. Insufficienza cardiaca
4. Aritmie cardiache
5. Sincope e ipotensione ortostatica
Aritmie cardiache
• Le aritmie cardiache sono alterazioni del
normale ritmo del cuore.
• Tali anomalie non riguardano solo il
numero di battiti cardiaci al minuto, ma
anche la propagazione dell'impulso che li
genera.
• Per capire a fondo cos'è un'aritmia e cosa
la scatena, bisogna ripassare alcune nozioni
di fisiologia.
Aritmie cardiache
Fisiologia
• Le cellule miocardiche sane e a
riposo sono polarizzate:
• la membrana cellulare ha
accumulato cariche elettriche +
all’esterno e - in ugual numero
all’interno di ogni cellula.
• La differenza di potenziale
transmembrana che risulta dalla
polarizzazione può essere
misurato introducendo la punta di
un microelettrodo attraverso la
membrana cellulare: potenziale di
membrana a riposo (– 90 mV).
++++++++++++++++++
+ - - - - - - - - - - - - - -- -+ + + -- - - - - - - - - - - - - - - - - ++++++++++++++++++
+
+
+
+
Aritmie cardiache
Fisiologia
• Se viene applicato uno
stimolo di intensità
sufficiente (potenziale
soglia) si ottiene una
inversione delle cariche
(depolarizzazione) e si
genera un potenziale
d’azione (PdA).
• Mentre il PdA si realizza la
cellula è assolutamente
refrattaria a qualsiasi
stimolo.
+- +- +- +- +- +- +- +- +-+-+-+-+-+ -+ -+
- -+ +
+
- +
- +- +- +- +- +- +- +- +- +- +- -+
+
-+ +- -+
-+ +
+- -+
-+ -+ +
- +
- +- +- +- +- +- +- +- +- +- +- -+
+- +- +- +- +- +- +- +- +-+-+-+-+-+ -+ -+
Aritmie cardiache
Fisiologia
• La depolarizzazione, una volta provocata, si propaga in modo
autonomo perché la presenza di cariche + adiacenti a cariche dà luogo a piccoli flussi elettrici locali sufficienti a indurre la
depolarizzazione delle zone contigue.
+- +- +- +- +- +- +- +- +-+-+-+-+-+ -+ -+
- -+ -+ -+ -+ -+ -+ +
+
- +
- +
- +- +- +- +- ++
- +-+ +
-+ +
- ++
- +-+ -+-+-+ -+ -+ -+ -+ -+ -+ -+ -+ -+ +
+- +- +- +- +- +- +- +- +-+-+-+-+-+ -+ -+
+- +- +- +- +- +- +- +- +-+-+-+-+-+ -+ -+
- -+ +
+
- +
- +- +- +- +- +- +- +- +- +- +- -+
+
-+ +- -+
-+ +
+- -+
-+ -+ +
- +
- +- +- +- +- +- +- +- +- +- +- -+
+- +- +- +- +- +- +- +- +-+-+-+-+-+ -+ -+
Aritmie cardiache
Il sistema di conduzione
Nel cuore ci sono 2 tipi di cellule:
• Cellule del miocardio da lavoro (miocardio
contrattile, atri e ventricoli):
Vengono attivate dal PdA proveniente dalle cellule
muscolari vicine.
• Cellule del sistema di conduzione (cellule
segnapassi o pacemaker):
Dotate di autoeccitabilità (generano in modo
spontaneo il PdA) e di elevata velocità di
conduzione (permettono la propagazione rapida
del PdA per garantire l’attivazione sequenziale delle
varie parti del cuore).
Aritmie cardiache
Il sistema di conduzione
Le cellule segnapassi
non hanno un
potenziale di riposo.
La fase 4 è ascendente ,
col risultato che il
potenziale soglia è
raggiunto in modo
spontaneo e si genera
un PdA:
AUTOMATISMO
CICLO CARDIACO ~ 0,8 sec
INIZIO
FASE TARDIVA DELLA DIASTOLE atri e ventricoli sono rilassati.
Riempimento ventricolare passivo
RILASCIAMENTO VENTRICOLARE
ISOVOLUMICO – quando i ventricoli
si rilassano la pressione ventricolare
diminuisce, il sangue refluisce
verso i lembi delle valvole
semilunari e ne determina la
chiusura
SISTOLE ATRIALE - la contrazione atriale
spinge un’ulteriore piccola quantità di
sangue nei ventricoli
Una pompa
aspirante-premente
SISTOLE VENTRICOLARE – quando
la pressione ventricolare aumenta
e supera la pressione delle arterie,
le valvole semilunari si aprono e si
ha l’eiezione del sangue
CONTRAZIONE VENTRICOLARE ISOVOLUMICA –
la prima fase della contrazione ventricolare
determina la chiusura delle valvole AV, ma non
crea una pressione sufficiente ad aprile le
valvole semilunari.
Aritmie cardiache
Il sistema di conduzione
• La contrazione deve essere coordinata e
simultanea in tutte le cellule che
costituiscono gli atri e i ventricoli.
• La contrazione è innescata dal potenziale
d’azione che insorge spontaneamente nelle
cellule segnapassi.
• L’innervazione cardiaca da parte del SNA,
simpatico e parasimpatico, modula
l’attività cardiaca, ma non la genera.
Aritmie cardiache
Il sistema di conduzione
Per assicurare il corretto funzionamento della
pompa cardiaca l’attivazione degli atri deve
precedere quella dei ventricoli:
il generatore del PdA deve essere localizzato a
livello atriale
Gli atri e i ventricoli devono essere attivati in
maniera sincrona:
la propagazione rapida del PdA da una cellula
cardiaca all’altra è assicurata dalle sinapsi
elettriche che permettono al miocardio di
comportarsi come un sincizio funzionale.
Aritmie cardiache
Il sistema di conduzione
Le giunzioni
comunicanti nei
dischi intercalari
permettono ai
segnali elettrici di
passare rapidamente
da cellula a cellula
Aritmie cardiache
Il sistema di conduzione
Il nodo senoatriale
(SA) è una struttura
ovalare situato alla
giunzione della vena
cava superiore con
l’atrio destro.
La connessione con gli
atri è assicurata da 3
vie anatomiche
preformate (vie
internodali).
Aritmie cardiache
Il sistema di conduzione
Il nodo
atrioventricolare (AV)
è situato alla base del
setto interatriale,
sotto l’endocardio
dell’atrio destro,
subito sopra
l’inserzione del lembo
settale della
tricuspide.
Aritmie cardiache
Il sistema di conduzione
Il fascio comune
(fascio di His) nasce
come un
prolungamento del
nodo AV, penetra nel
corpo fibroso centrale
del cuore e raggiunge
la parte alta del setto
interventricolare.
Giunzione AV = nodo AV+fascio di His
Aritmie cardiache
Il sistema di conduzione
Quando il fascio di His
raggiunge il limite tra la
parte fibrosa e
muscolare del setto IV,
si divide nelle branche
destra e sinistra.
Dopo un iniziale tratto,
da esse nascono le fini
ramificazioni del
tessuto di Purkinje che
si diffondono sulla
superficie endocardica.
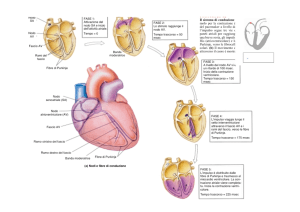
Nodo SA
Depolarizzazione del
nodo SA.
Nodo AV
L’attività elettrica raggiunge
rapidamente il nodo AV
tramite le vie internodali.
Nodo SA
La depolarizzazione si
propaga più lentamente
attraverso l’atrio.
La conduzione rallenta
nel nodo AV.
Vie
internodali
La depolarizzazione si
sposta rapidamente
attraverso le branche
verso l’apice cardiaco.
Nodo AV
Fascio His
Branche
Fibre di
Purkinje
L’onda di depolarizzazione
si propaga dall’apice verso
la base
Aritmie cardiache
Il sistema di conduzione
Aritmie cardiache
Il sistema di conduzione
Il pacemaker primario
del cuore è il nodo SA,
perché la frequenza di
insorgenza del PdA è
quella più elevata
(60-100/min).
Il ritmo cardiaco
normale dipende
quindi dalla frequenza
del nodo SA: ritmo
sinusale.
Aritmie cardiache
Il sistema di conduzione
In condizioni normali, il
nodo AV, dotato di una
frequenza intrinseca minore
(40-60/min) viene trascinato
in attività dal nodo SA.
La sua funzione principale
non è quella di pacemaker,
ma di permettere il
passaggio del PdA dall’atrio
al ventricolo, rallentandone
la propagazione per
permettere alla contrazione
atriale di completarsi prima
dell’attivazione ventricolare.
Aritmie cardiache
Il sistema di conduzione
Il nodo AV può assumere il ruolo di
pacemaker se:
• Aumenta la sua frequenza intrinseca
• Viene depressa la ritmicità del nodo SA
• Viene interrotta la conduzione tra nodo SA
e AV
La frequenza cardiaca in questi casi diventa
la frequenza del nodo AV: ritmo nodale
Aritmie cardiache
Il sistema di conduzione
Anche il fascio di His è
dotato di automatismo
e ritmicità (15-20/min).
In condizioni in cui il
ritmo cardiaco sia
determinato dal fascio
di His si parla di ritmo
idioventricolare
Aritmie cardiache
ECG
• Onda P = depolarizzazione atriale
• Intervallo PR = depolarizzazione atriale
+ ritardo nodo AV (permette
contrazione atri prima dei ventricoli)
• Complesso QRS = depolarizzazione
ventricoli:
• Q = setto IV
• R = apice VS
• S = regioni basale e post. VS
• T = ripolarizzazione ventricoli
Aritmie cardiache
ECG
Nodo SA
Nodo AV
Aritmie cardiache
La carta ECG
Orizzontalmente
(scorrimento carta 25 mm/sec)
– Un quadrato piccolo = 0.04 sec
– Un quadrato largo = 0.20 sec
Verticalmente
– Un quadrato largo = 5 mm o ½ mV
Aritmie cardiache
Analisi del ritmo
I criteri fondamentali sono:
1. stabilire la frequenza ventricolare (n° dei
QRS/min)
2. stabilire se il ritmo è regolare o irregolare
(intervallo R-R uguale o meno)
3. stabilire se è presente una attività atriale
(presenza di onde P)
4. stabilire se l’attività atriale è correlata a
quella ventricolare (rapporto P/QRS)
5. stabilire la durata del QRS (complesso
ventricolare stretto o largo)
Aritmie cardiache
1. Frequenza ventricolare
La frequenza cardiaca si determina misurando la
frequenza dei complessi QRS, cioè gli intervalli R-R.
0,64 sec
16 quadratini
FC = 60 sec/intervallo R-R in sec 60:0,64 = 93/min
FC = 1500/n° quadratini tra due R-R 1500:16 = 93/min
Aritmie cardiache
1. Frequenza ventricolare
Onda R
– Trovare un’onda R situata su una linea spessa.
– Contare il n°di quadrati fino alla successiva R.
– Se la seconda R è dopo un quadrato la
frequenza è 300, 2 quadrati - 150, 3 quadrati 100, 4 quadrati - 75, etc.
Aritmie cardiache
1. Frequenza ventricolare
3
0
0
1 1
5 0 7
0 0 5
Memorizzare la sequenza: 300 - 150 - 100 - 75 - 60
- 50
Circa 1 quadrato meno di 100 = ~ 90 bpm
Aritmie cardiache
1. Frequenza ventricolare
3 1
0 5
0 0
3 1 1
0 5 0
0 0 0
Aritmie cardiache
1. Frequenza ventricolare
6 sec = 30 quadrati
5 sec = 25 quadrati
Contare il n°di QRS in una striscia
6 secondi (=30 quadrati) e moltiplicare per 10
5 secondi (=25 quadrati) e moltiplicare per 12
Aritmie cardiache
1. Frequenza ventricolare
3 1
0 5
0 0
56 sec
13 x 10 = 130 bpm
11 x 12 = 132 bpm
3 1 1
0 5 0
0 0 0
Aritmie cardiache
2. Determinare la regolarità
Misurare la distanza R-R (usando un compasso
o aiutandosi con un pezzo di carta):
Sono equidistanti?
Regolare
Aritmie cardiache
2. Determinare la regolarità
Occasionalmente irregolare
Regolarmente irregolare
Irregolarmente irregolare
Aritmie cardiache
3. Individuare le onde P
• Ci sono onde P?
• Le onde P si assomigliano tutte?
• Le onde P si susseguono regolarmente?
Aritmie cardiache
4. Rapporto P/QRS
C’è un’onda P prima di ciascun QRS?
Onde P normali con una P per ogni QRS
Aritmie cardiache
4. Determinare l’intervallo PR
Normale: 0.12 - 0.20 secondi.
(3 - 5 quadratini)
0.16 secondi
Aritmie cardiache
5. Determinare la durata del QRS
Normale: 0.04 - 0.12 secondi.
(1 - 3 quadratini)
0.10 secondi
Aritmie cardiache
Analisi del ritmo
Frequenza: 93 bpm (v.n. 60-100)
Regolarità: regolare
Onde P: normali
Intervallo PR: 0.16 sec (v.n. 0,12-0,20)
Durata QRS: 0.10 sec (v.n. 0,04-0,12)
Ritmo Sinusale Normale
Aritmie cardiache
Ritmo sinusale
Si ha
normale formazione
nodo SA eènormale
Qualsiasi
deviazionedell’impulso
da questinel
parametri
tachicardia
irradiazione sinusale,
dell’impulso
stesso al nodo
AV.
bradicardia
sinusale
o aritmia
Perciò i criteri diagnostici del ritmo sinusale:
• La frequenza non deve superare
i limiti di 60-100 bpm
• Devono essere presenti onde P
• Le P devono avere la morfologia
abituale per il soggetto e la
derivazione
• In una data derivazione tutte le
P devono avere la stessa
morfologia
• La frequenza delle P deve
essere costante
• Ci devono essere complessi QRS
• I QRS devono avere la
morfologia abituale per il
soggetto e la derivazione
• La frequenza dei QRS deve
essere costante
• Ci deve essere un’onda P per
ogni QRS
• La P deve precedere ogni QRS
• L’intervallo P-R deve essere
normale e costante
Aritmie cardiache
Classificazione
Le aritmie possono insorgere per problemi:
• di formazione dell’impulso
• di conduzione dell’impulso
• entrambi.
Le aritmie possono insorgere per problemi nel:
• Nodo del seno
• Cellule atriali
• Giunzione AV (nodo AV+fascio His)
• Cellule ventricolari
Problemi nel Nodo SA
Il nodo SA può:
Emettere impulsi
lentamente
Bradicardia sinusale
Emettere impulsi
velocemente
Tachicardia sinusale
Bloccare l’uscita
degli impulsi
Blocchi seno-atriali
60sec/R-R sec
1500/n° quadratini
60/1,72 sec = 35 bpm
1500/43 = 35
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
n° R in 5 sec (25 quadrati) x 12
3 x 12 = 36
35 bpm
regolare
normali
0.16 sec
0.08 sec
Interpretazione? Bradicardia sinusale
Bradicardia Sinusale
Deviazione dal RS Normale: Frequenza < 60 bpm
Eziologia: il nodo SA si depolarizza più lentamente,
l’impulso è condotto attraverso le vie normali (PR
e QRS normali).
Bradicardia Sinusale
Fisiologica : soggetti sportivi o con ipertono
vagale
Patologica: ipotiroidismo, ipotermia, vomito,
ipertensione endocranica, tifo, malattie del
nodo del seno, ipersensibilità carotidea
Farmacologica : betabloccanti, Ca-antagonisti,
antiaritmici, diuretici, digitale
Incompetenza cronotropa : incapacità del NdS
di raggiungere almeno l’80% della FC massimale
Bradicardia Sinusale
Il limite critico della bradicardia dipende
dall'allenamento del cuore e dalla gittata
cardiaca: gli sportivi sopportano senza difficoltà
bradicardie notturne anche sotto i 40/min.
Per persone non allenate o affette da
patologie cardiache una FC <50/min può essere
non emodinamicamente efficace causando
difetti della perfusione cerebrale.
Sintomi: disturbi visivi, vertigini, lipotimie,
sincopi
60sec/R-R sec
60/0,48 = 125
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
1500/n° quadratini
1500/12 = 125
125 bpm
regolare
normali
0.16 sec
0.08 sec
Interpretazione? Tachicardia sinusale
Tachicardia Sinusale
Deviazione dal RS Normale: Frequenza > 100 bpm
Eziologia: il nodo SA si depolarizza più rapidamente,
l’impulso è condotto attraverso le vie normali (PR e
QRS normali).
Tachicardia Sinusale
Le circostanze transitorie NON gravi, capaci
di causare una TS, si distinguono in stimoli
fisiologici e stimoli fisiopatologici:
Stimoli fisiologici
Stimoli fisiopatologici
Esercizio fisico
Febbre
Emozione
Ipertiroidismo
Gravidanza
Feocromocitoma
Ansia
Farmaci, nicotina, caffeina, alcool.
Tachicardia Sinusale
Condizioni patologiche NON transitorie:
1. Anemia
2. Ipotensione
3. Shock
4. Embolia polmonare
5. Ischemia miocardica
6. Insufficienza cardiaca
Tachicardia Sinusale
I sintomi tipici:
• Cardiopalmo (o palpitazione)
• Ansia
• Dispnea
• Dolore al petto
6 sec = 30 quadrati
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
50 bpm
regolarmente irreg.
normali
0.16 sec
0.08 sec
Interpretazione? Blocco SA di 2°grado
Aritmie cardiache
Gradi dei blocchi nodali
• 1° GRADO: allungamento dei tempi di conduzione senza
blocco dell’impulso.
• 2° GRADO: intermittenza nel passaggio degli impulsi
• TIPO I - allungamento progressivo del tempo fino alla mancata
conduzione di un impulso
• TIPO II – intervalli di conduzione stabili con improvvisi impulsi
non condotti
• 2° GRADO AVANZATO: elevato rapporto tra impulsi
condotti e quelli bloccati (2:1, 3:1, 4:1)
• 3° GRADO (COMPLETO): nessun impulso condotto se
non entra in funzione un pacemaker sotto il blocco il
paziente va in ASISTOLIA
Aritmie cardiache
Blocchi seno-atriali
• Blocco SA di 1° grado:
• Consiste in un semplice rallentamento della
conduzione.
• Tutti gli impulsi generati nel nodo SA vengono
trasmessi all'atrio, sebbene con ritardo.
• Non è evidenziabile all’ECG.
Criticità: NULLA
Aritmie cardiache
Blocchi seno-atriali
• Blocco SA di 2° grado:
• TIPO I : l'impulso nato nel nodo SA viene
condotto attraverso la giunzione senoatriale
con un ritardo crescente, finché uno di questi
non viene completamente bloccato.
• All’ECG progressiva riduzione della distanza tra
due onde P seguito da una pausa piu’ lunga,
minore del doppio di un intervallo P-P di base.
Aritmie cardiache
Blocchi seno-atriali
• Blocco SA di 2° grado:
• TIPO II : gli impulsi vengono condotti
normalmente, fin quando uno di questi non
viene improvvisamente e completamente
bloccato.
• All’ECG la pausa tra due onde P e’ un multiplo
della lunghezza del ciclo sinusale.
Criticità: VARIABILE in base a lunghezza pausa
Aritmie cardiache
Blocchi seno-atriali
• Blocco SA di 3° grado:
• non e’ possibile distinguerlo dall’arresto
sinusale in quanto si osserva l’assenza delle
onde P dovuta alla mancata trasmissione
degli impulsi del NdS al miocardio atriale.
Criticità: ELEVATA impianto pacemaker
Problemi nelle Cellule Atriali
Le cellule atriali possono:
Emettere un impulso
occasionalmente
Extrasistoli atriali
Emettere impulsi in
modo continuo per un
circuito di rientro
Flutter Atriale
Tachicardia parossistica
sopraventricolare (TPSV)
Circuito di Rientro
Un circuito di
rientro si verifica
quando un impulso
entra in un circuito
in modo tale da
autoalimentarsi.
Problemi nelle Cellule Atriali
Le cellule atriali possono inoltre emettere
impulsi in modo continuo per:
scariche di foci multipli
multiple forme d’onda
create da microrientri
Fibrillazione Atriale
Forme d’onda da microrientri
Tessuto atriale
Le forme d’onda da
microrientri sono
dovute a piccole aree di
attivazione che creano
impulsi in modo caotico.
Collidendo tra loro
generano nuovi foci di
attivazione.
6 sec = 30 quadrati
•
•
•
•
Frequenza?
Regolarita?
Onde P?
Intervallo PR?
• Durata QRS?
70 bpm
occasionalmente irreg.
2/7 forma diversa
0.16 sec (tranne 2/7)
0.06 sec
Interpretazione? RS con Extrasistoli Atriali
Extrasistoli Atriali
Deviazione dal RS Normale
Originano negli atrii (non nel nodo SA), perciò la
forma della P, l’intervallo PR, e la cadenza sono
differenti da un impulso generato nel nodo SA.
Quando un impulso origina in qualunque punto
degli atrii (nodo SA, cellule atriali, nodo AV, fascio
di His) ed poi è condotto normalmente attraverso i
ventricoli, il QRS sarà stretto (0.04 - 0.12 sec).
Extrasistoli Atriali
Compaiono comunemente in soggetti sani, in qualsiasi età,
compresa l'infanzia.
Talvolta sono espressione di stress, ansia, stanchezza, sforzi
fisici, deprivazione di sonno, tabagismo, abuso di caffeina.
In alcuni casi possono comparire dopo un pasto abbondante,
legate a distensione del fondo gastrico, o legate alla presenza di
un'ernia iatale.
Più di rado possono essere espressione di una malattia cardiaca,
di un disturbo elettrolitico (ad es. carenza di potassio) o di una
malattia della tiroide.
6 sec = 30 quadrati
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
100 bpm
irregolarmente irreg.
nessuna
nessuno
0.06 sec
Interpretazione? Fibrillazione Atriale
Fibrillazione Atriale
Deviazione dal RS Normale
Nessuna depolarizzazione atriale organizzata,
per cui non ci sono onde P normali (gli impulsi
non originano dal nodo SA).
L’attività atriale è caotica (determinando una
frequenza irregolarmente irregolare).
Fibrillazione Atriale
• E’ dovuta a multiple
forme d’onda da
rientro tra atrio dx e
atrio sin.
• Gli impulsi si formano in
modo imprevedibile.
• Il nodo AV lascia
passare solo alcuni
impulsi (perciò il ritmo
è irregolarmente
irregolare).
Fibrillazione Atriale
A volte non è visibile alcun segno di attività
atriale: la diagnosi può essere formulata in
base all’irregolarità della risposta ventricolare
Fibrillazione Atriale
• La FA può verificarsi in assenza di una
cardiopatia evidente (FA isolata), ma più
frequentemente è presente un problema
cardiovascolare sottostante:
• malattie strutturali, come le valvulopatie e le
cardiomiopatie,
• ipertensione arteriosa,
• malattie genetiche ereditarie,
• distiroidismi,
• fino ai casi in cui non è possibile determinare la
causa, detti idiopatici.
Fibrillazione Atriale
Qualunque sia la causa,
presenta costantemente due
caratteristiche:
1. l’attivazione elettrica
rapida
2. l’aumentato rischio
tromboembolico
L’approccio clinico corrente,
oltre ad affrontare la patologia
cardiaca o extracardiaca
sottostante, mira a trattare i
sintomi e a minimizzare
l’incidenza di embolie e di
scompenso cardiaco
Fibrillazione Atriale
La scelta della terapia viene personalizzata basandosi su vari fattori:
• l’età
• la tolleranza emodinamica
• l’entità dei sintomi
• l’epoca di insorgenza della fibrillazione
• la storia di recidive precedenti e la loro durata
• la reversibilità delle condizioni causali
• la presenza e severità di cardiopatie strutturali sottostanti
• le dimensioni degli atri e la presenza di rimodellamento
• la tolleranza dei farmaci antiaritmici e anticoagulanti
• le aspettative del paziente
Fibrillazione Atriale
RIMODELLAMENTO:
• Il tessuto atriale, una volta instauratasi la
fibrillazione va incontro ad un rimodellamento
elettrico e strutturale, cioè a modificazioni prima
delle caratteristiche elettrofisiologiche e poi della
struttura del miocardio.
• Queste modificazioni divengono via via maggiori
e stabili in correlazione alla durata dell’aritmia,
così da diminuire la probabilità di ripristinare il
ritmo sinusale normale o di mantenerlo dopo la
cardioversione.
Fibrillazione Atriale
CARATTERISTICHE EMODINAMICHE:
• Le contrazioni dell’atrio sono inefficaci dal punto
di vista emodinamico, per cui la funzione di
pompa del cuore perde il contributo della sistole
atriale (20-30% del volume telediastolico totale).
• In assenza di altre cardiopatie questo non incide
in maniera rilevante, ma l'irregolarità e aumento
del battito e l'aumento della pressione di
riempimento compromettono la funzione VS,
specie sotto sforzo.
Fibrillazione Atriale
• Il sintomo classico della FA è la palpitazione: il
paziente avverte un senso soggettivo di battito
irregolare, che si può accompagnare a mancanza
d'aria o svenimenti quando la frequenza del
battito ventricolare diventa particolarmente
elevata.
• In casi particolarmente gravi, un paziente già
portatore di cardiopatia può andare incontro a
scompenso cardiaco.
• L'astenia, cioè la stanchezza fisica, è un altro
sintomo a volte presente nella FA.
Fibrillazione Atriale
Classificazione
La classificazione ha uno scopo essenzialmente pratico
e si pone come obiettivo principale quello di
supportare in qualche modo le scelte terapeutiche:
• FA di nuova insorgenza: comprende le forme
documentate per la prima volta, indipendentemente
dalla presenza di sintomi, dall’eventuale conversione
spontanea a ritmo sinusale, dalla durata dell’episodio
o da eventuali precedenti episodi non documentati;
• FA ricorrente: comprende qualsiasi forma di recidiva
di FA
Fibrillazione Atriale
Classificazione
• FA parossistica: comprende le forme di FA che
terminano spontaneamente entro 48h o che sono
interrotte con cardioversione (farmacologica o
elettrica) entro questo periodo;
• FA persistente: comprende le forme di FA che
persistono oltre 48h (fino a 1 anno) e/o che sono
interrotte con cardioversione (elettrica o
farmacologica) dopo questo periodo.
Il cut-off di 48h è il periodo dopo il quale diventa
obbligatorio instaurare una terapia anticoagulante
prima di poter eseguire una cardioversione elettrica o
farmacologica
Fibrillazione Atriale
Classificazione
• FA persistente di lunga durata: comprende le forme
che durano ininterrottamente da più di 1 anno (dopo
tale periodo le probabilità di successo di qualunque
terapia sono ridotte);
• FA permanente: comprende le forme di FA nelle quali
non sono stati effettuati tentativi di cardioversione o,
se effettuati, non hanno avuto successo per mancato
ripristino del ritmo sinusale o per recidive precoci che
sconsigliano ulteriori tentativi di cardioversione.
• La FA permanente è, in sostanza, quella accettata dal
medico e dal paziente;
Fibrillazione Atriale
Classificazione
• FA silente (o asintomatica): comprende le forme
che non si associano a sintomi.
• Può essere diagnosticata a seguito di una
complicanza correlata alla FA, come l’ictus
ischemico o la tachicardiomiopatia, o
incidentalmente a seguito di un controllo ECG
effettuato per altri motivi.
• La FA silente può comprendere qualsiasi forma
temporale di FA;
Fibrillazione Atriale
Classificazione
• FA secondaria: comprende le forme in cui è
possibile individuare la causa dell’aritmia;
• FA primitiva o isolata: comprende le forme di FA
che colpiscono principalmente individui di età <60
anni che non presentano segni clinici o eco di
concomitante patologia cardiopolmonare, né
ipertensione arteriosa né qualsiasi altro fattore
noto e identificabile di FA.
• Essendo una diagnosi di esclusione, essa deve
essere formulata solo dopo un’attenta ricerca di
tutti i possibili fattori responsabili di FA.
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
70 bpm
regolare
onde flutter
nessuno
0.06 sec
Interpretazione? Flutter Atriale
Flutter Atriale
Deviazione dal RS Normale
Presenza di onde di flutter (forma a denti di
sega) con frequenza di ~ 300 bpm.
Solo alcuni impulsi sono condotti
attraverso il nodo AV (di solito uno ogni
due – 2:1).
Flutter Atriale
• Eziologia: Circuito di
rientro nell’atrio
destro con un QRS
ogni 2, 3 o 4 onde di
flutter.
Flutter Atriale
Le onde F non si evidenziano bene in tutte le
derivazioni: abitualmente DII e DIII mettono
bene in risalto le onde a denti di sega, mentre
DI può non mostrare praticamente alcuna
onda tipica.
Flutter Atriale
Normalmente è difficile che si
realizzi una conduzione 1:1, a
meno che non esista una via
accessoria di conduzione rapida
e di connessione tra miocardio
atriale e ventricolare
(preeccitazione ventricolare)
Flutter Atriale
Se c’è blocco A-V completo, la
frequenza ventricolare è indipendente
da quella atriale ed è generalmente
lenta
Flutter Atriale
• Affligge l'1% circa della popolazione dei
paesi occidentali; si manifesta
maggiormente nel sesso maschile e la sua
incidenza aumenta con l’età.
• Può svilupparsi in un cuore sano o con
anomalie degli atri (per es. dilatazione) o
alterazioni del sistema di conduzione.
• Seppur meno della fibrillazione atriale è
considerato un ritmo emboligeno.
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
250 bpm
regolare
nessuna
nessuno
0.06 sec
Interpretazione? Tachicardia Parossistica
Sopraventricolare (TPSV)
TPSV
Deviazione dal RS Normale
Frequenza >100 bpm
Assenza di onde P
TPSV
• Eziologia: Esistono diversi tipi di TPSV, ma
originano tutte sopra i ventricoli (perciò il
QRS è stretto).
• Più comune: circuito di rientro nel nodo AV.
Rientro nel nodo AV
TPSV
Talora, la tachicardia atriale può essere
bloccata nel nodo AV, con diversi gradi di
blocco (il più frequente 2:1) e non sempre è
agevole riconoscere le onde P’ bloccate
TPSV
• La TPSV generalmente non è pericolosa per la vita ed è
possibile trattare o prevenire i singoli episodi.
• Alcune terapie possono essere applicate
tranquillamente a tutte le forme, mentre altre sono
specifiche per i singoli tipi e richiedono, perciò, una
diagnosi accurata.
• Le TPSV possono essere suddivise in due grandi gruppi,
a seconda che il nodo AV sia coinvolto o no.
• Le tachicardie che coinvolgono il nodo AV possono
essere interrotte rallentando la conduzione nel nodo.
• Nei pazienti con episodi isolati, poco frequenti o
scarsamente sintomatici, in genere non è necessaria
alcuna terapia preventiva
Problemi nella Giunzione AV
La giunzione AV può:
Emettere un impulso
occasionalmente
Extrasistole giunzionale
Emettere impulsi in
modo continuo
Tachicardia giunzionale
Diventare il segnapassi
principale
Ritmo giunzionale o nodale
Bloccare gli impulsi che
giungono dal nodo SA
Blocchi AV
Aritmie Giunzionali
Aritmie Giunzionali
Si possono avere 3 possibilità:
a)
se l’impulso arriva prima agli atri l’onda
P anormale precede il QRS;
Aritmie Giunzionali
Si possono avere 3 possibilità:
a)
se l’impulso arriva prima agli atri l’onda
P anormale precede il QRS;
b)
se l’impulso arriva prima ai ventricoli,
l’onda anormale si iscrive dopo il QRS;
Aritmie Giunzionali
Si possono avere 3 possibilità:
a)
se l’impulso arriva prima agli atri l’onda
P anormale precede il QRS;
b)
se l’impulso arriva prima ai ventricoli,
l’onda anormale si iscrive dopo il QRS;
c)
se l’impulso si diffonde in modo
simultaneo attraverso gli atri ed i
ventricoli, l’onda P si perde nel QRS.
Aritmie Giunzionali
•
La giunzione può dare origine ad un unico battito di tale tipo: un
battito prematuro giunzionale o nodale A-V
Aritmie Giunzionali
•
o ad una tachicardia giunzionale o nodale A-V, distinguibile da una
tachicardia atriale solo se l’onda P anormale è visibile.
non parossistica dovuta ad esaltato automatismo
parossistica dovuta ad un circuito di rientro
Aritmie Giunzionali
•
Quando il nodo SA è inibito da farmaci o è patologico, il nodo AV
può venire in soccorso e comportarsi come il pacemaker del
cuore, mantenendo il suo ritmo caratteristico (da 35 a 60/min):
ritmo giunzionale o nodale A-V
Preeccitazione e tachicardia da rientro
• Durante la vita fetale, gli atri vengono
collegati ai ventricoli da numerosi fasci che
scompaiono dopo la nascita, fatta
eccezione per il fascio di His.
• Queste vie accessorie raggirano il nodo AV
e causano una pre-eccitazione ventricolare
e, in alcuni casi, episodi di tachicardia, che
possono interrompersi spontaneamente
oppure necessitano di un trattamento
farmacologico.
Preeccitazione e tachicardia da rientro
• La preeccitazione è caratterizzata dalla
presenza di uno o più fasci atrio-ventricolari
accessori, che possono dare origine ad episodi
di tachicardia sporadica.
• La prevalenza media della forma più nota
(sindrome di Wolff- Parkinson-White) è
stimata in 1/450 e quindi non è considerata
una malattia rara.
• La sindrome di WPW colpisce soprattutto
maschi (70% dei casi) in giovane età.
Preeccitazione e tachicardia da rientro
Nella s.di WPW l’ECG può mostrare tre segni:
1. intervallo PR corto < 0,12 secondi,
2. onda delta all'inizio del complesso QRS,
3. complesso QRS più largo> 0,12 secondi tra
l'inizio dell'onda delta e la fine del QRS.
Se il fascio collega l'atrio al fascio di His, l'ECG
rileva un intervallo PR corto (< 0,12 secondi),
con un complesso QRS normale: sindrome di
Lown-Ganong-Levine.
Preeccitazione e tachicardia da rientro
Preeccitazione e tachicardia da rientro
Preeccitazione e tachicardia da rientro
Blocchi AV
• Blocco AV di 1°grado
• Blocco AV di 2°grado
•Tipo I (Wenckebach)
•Tipo II (Mobitz)
• Blocco AV di 3°grado
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
60 bpm
regolare
normali
0.36 sec
0.08 sec
Interpretazione? Blocco AV di 1° grado
Blocco AV di 1°grado
Deviazione dal RS Normale
Intervallo PR > 0.20 sec
Blocco AV di 1°grado
• Eziologia: aumentato ritardo della
conduzione nel nodo AV o nel fascio di His:
• Ipertono vagale
• Disturbi elettrolitici
• Farmaci
• Ischemia miocardica
• Criticità: nessuna
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
50 bpm
regolarmente irreg.
norm., dopo 4°no QRS
si allunga
0.08 sec
Interpretazione? Blocco AV di 2°grado,
Tipo I (Wenckebach)
Blocco AV di 2°grado, Tipo I
Deviazione dal RS Normale
l’intervallo PR si allunga gradualmente sino a
che un impulso viene bloccato (P senza QRS)
Blocco AV di 2°grado, Tipo I
• E’ relativamente benigno.
• Il blocco avviene nella giunzione A-V ed è di
solito associato a condizioni acute reversibili
(IMA inferiore, febbre reumatica o
intossicazione digitalica).
• E’ perciò usualmente un’alterazione
temporanea e raramente si sviluppa in blocco
completo
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
40 bpm
regolare
norm., 2 su 3 no QRS
0.14 sec
0.08 sec
Interpretazione? Blocco AV di 2°grado,
Tipo II (Mobitz) 3:1
Blocco AV di 2°grado, Tipo II
Deviazione dal RS Normale
occasionalmente delle onde P sono
completamente bloccate (onde P non
seguite dal QRS).
Blocco AV di 2°grado, Tipo II
• Eziologia: La conduzione è tutto o niente
(intervallo PR non allungato); il blocco si
verifica nel fascio di His.
• Criticità: più aumenta il n° delle P non
condotte, più si riduce il n° dei QRS e si
riduce la FC (BAV avanzato – da 3:1 in su)
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
40 bpm
regolare
senza relazione col QRS
nessuno
largo (> 0.12 sec)
Interpretazione? Blocco AV di 3°grado
Blocco AV di 3°grado
Deviazione dal RS Normale
Le onde P sono completamente
bloccate nella giunzione; i complessi
QRS originano sotto la giunzione.
Blocco AV di 3°grado
• Eziologia: C’è blocco completo della
conduzione nella giunzione AV, per cui gli
atri e i ventricoli emettono impulsi in modo
indipendente.
• I ventricoli stimolano ad una frequenza tra
30 - 45 bpm.
• Quando un impulso origina nei ventricoli,
la conduzione attraverso i ventricoli è poco
efficiente e i QRS sono slargati e bizzarri.
Conduzione Ventricolare
Normale
Il segnale si muove
rapidamente attraverso
i ventricoli
Anormale
Il segnale si muove
lentamente attraverso i
ventricoli
Problemi nelle cellule
ventricolari
Le cellule ventricolari possono:
Emettere impulsi
occasionalmente
Extrasistoli Ventricolari
Emettere
continuamente per un
circuito di rientro
Tachicardia Ventricolare
Emettere
continuamente da foci
multipli
Fibrillazione Ventricolare
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
70 bpm
occasionalmente irreg.
assente nel 7°QRS
0.14 sec
0.08 sec (7°largo)
Interpretazione? RS con Extrasistole Ventricolare
Extrasistoli Ventricolari
Deviazione dal RS Normale
I battiti ectopici originano nei
ventricoli, dando origine a complessi
QRS larghi e bizzarri.
Extrasistoli Ventricolari
• Eziologia: Una o più cellule ventricolari si
depolarizzano e gli impulsi sono condotti in
modo anormale lungo i ventricoli.
• Quando i battiti ectopici ventricolari sono
tra loro uguali si definiscono monomorfi,
se sono di forma diversa polimorfi.
Extrasistoli Ventricolari
Quando l’impulso origina in un
ventricolo, la conduzione attraverso i
ventricoli è inefficiente e il QRS sarà
largo e bizzarro.
Extrasistoli Ventricolari
Occasionalmente si può vedere l’onda P come
una dentellatura o un’intaccatura che deforma
leggermente una parte del complesso QRS,
del tratto ST o dell’onda T
Extrasistoli Ventricolari
Quando si alternano un battito normale ed un
battito prematuro il ritmo è chiamato bigemino
Extrasistoli Ventricolari
Se ogni due battiti normali si ha un battito
prematuro o se ogni battito normale è seguito da
un paio di battiti prematuri si parla di ritmo
trigemino
Extrasistoli Ventricolari
Quando sono molto precoci, tanto da inserirsi
sull’onda T precedente (periodo vulnerabile), sono
definiti precoci o R su T, e durante ischemia possono
scatenare una TV o FV
Aritmie Ventricolari
• Tachicardia Ventricolare
• Flutter Ventricolare
• Fibrillazione Ventricolare
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
160 bpm
regolare
nessuna
nessuno
largo (> 0.12 sec)
Interpretazione? Tachicardia Ventricolare
Tachicardia Ventricolare
Deviazione dal RS Normale
L’impulso origina nei ventricolari
(onde P assenti, QRS largo).
Tachicardia Ventricolare
Tachicardia Ventricolare
Tachicardia Ventricolare
• La TV si manifesta a volte in brevi crisi ripetute,
separate da uno o due battiti sinusali: a brevi salve
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
160 bpm
regolare
nessuna
nessuno
largo (> 0.12 sec)
Interpretazione? Flutter Ventricolare
Flutter Ventricolare
• Si tratta di un’aritmia di solito terminale, con caratteristiche
simili a quelle della TV, essendo presenti dei QRS di durata e
morfologia anormale con una frequenza tra 180 e 250/min.
• Il quadro ECG è differente per il fatto che le deflessioni dei
QRS sono più amorfe, al punto che il loro aspetto è
virtualmente identico quando si capovolge il tracciato, ed è
impossibile stabilire quando termina il QRS ed inizia il tratto
ST o l’onda T.
Torsione di Punta
• Tipo insolito di TV caratterizzata da frequenza rapida (200250/min), voltaggio del QRS nella stessa derivazione
soggetto a variazioni frequenti per modificazioni dell’asse.
• E’ frequentemente a regressione spontanea e recidiva ogni
volta per 5-10 secondi.
• Di solito e’ presente un intervallo QT lungo di base dovuto
all’effetto proaritmico di alcuni farmaci antiaritmici
(chinidina, amiodarone, sotalolo).
•
•
•
•
•
Frequenza?
Regolarità?
Onde P?
Intervallo PR?
Durata QRS?
nessuna
irregolarmente irreg.
nessuna
nessuno
largo, se riconoscibile
Interpretazione? Fibrillazione Ventricolare
Fibrillazione Ventricolare
Deviazione dal RS Normale
Completamente anormale.
Fibrillazione Ventricolare
• Eziologia: Le cellule ventricolari sono
eccitabili e si depolarizzano a caso.
• Brusca riduzione della gettata cardiaca
e morte se non viene prontamente
interrotta.
Pacemaker artificiali
• I pacemaker (PM) artificiali
sono apparecchi in grado di
erogare un breve stimolo
elettrico in un punto del
cuore per ottenerne la
depolarizzazione.
• Sia lo stimolo elettrico, detto
spike, che la risultante
depolarizzazione locale sono
ben evidenti all’ECG.
spike
Pacemaker artificiali
I primi PM erano apparecchi semplici, che
erogavano impulsi al miocardio con frequenza
regolare, senza tener conto della presenza o meno
di attività spontanea (PM a frequenza fissa).
Il successivo importante sviluppo è stato il PM a
domanda, che riconosce l’attività spontanea
(attraverso lo stesso elettrocatetere utilizzato per
l’elettrostimolazione) ed in conseguenza di questa
può inibirsi per un intervallo prestabilito, definito
intervallo di scappamento, al termine del quale, se
non sentirà più attività spontanea, emetterà
l’impulso.
Pacemaker artificiali
I PM possono essere ESTERNI (temporanei) o INTERNI
(impiantabili e definitivi).
• I PM esterni vengono utilizzati in situazioni in cui si
considera sufficiente la stimolazione per un breve
periodo di tempo:
• per correggere i disturbi temporanei di conduzione
dovuti alla chirurgia cardiaca;
• come bridge all’impianto definitivo se il paziente
giunge in ospedale in BAV completo e bassa gittata;
• come profilassi nelle situazioni in cui si prevede un
blocco reversibile (IMA).
Pacemaker artificiali
Temporanei transcutanei
Pacemaker artificiali
Temporanei transcutanei
Pacemaker artificiali
Temporanei transvenosi
Pacemaker artificiali
Temporanei transvenosi
Pacemaker artificiali
• I PM interni sono usati nel
caso sia necessaria una
stimolazione definitiva per
un danno permanente che
impedisce la normale
autoattivazione del cuore.
• Sono progettati per essere
interamente impiantati
sotto pelle.
• Gli elettrocateteri collegano
il generatore al cuore e
permettono la trasmissione
dei segnali.
Pacemaker artificiali
Impiantabili
Un PM artificiale è formato
sostanzialmente da due
parti:
• un generatore di impulsi
racchiuso all'interno di
un piccolo contenitore di
metallo, e
• uno o più elettrocateteri.
• Il generatore di impulsi è
la sorgente dei segnali
elettrici;
• gli elettrocateteri
collegano il generatore al
cuore e permettono la
trasmissione dei segnali.
Pacemaker artificiali
Impiantabili
Pacemaker artificiali
Quando si stimola il ventricolo, se
l’impulso ha abbastanza energia per
catturare il miocardio, l’onda di
depolarizzazione si diffonderà in tutte
le parti contigue.
La tipica localizzazione dell’elettrodo
distale di un PM ventricolare è
nell’apice del VD.
Quindi la depolarizzazione che ne
risulta ha tutte le caratteristiche di un
battito ectopico originante dal VD, cioè
la morfologia del QRS sarà a BBS.
Pacemaker artificiali
Se l’elettrodo del PM è
posizionato a contatto del
miocardio atriale destro,
anzichè ventricolare, ogni
spike provoca una
depolarizzazione atriale.
Pacemaker artificiali
Oltre alla stimolazione del ventricolo o dell’ atrio, è
possibile stimolare nella stessa persona, entrambi.
Tale stimolazione richiede due elettrocateteri distinti,
per l’AD e per il VD.
I sistemi di pacing bicamerale sono dotati di sensing
dell’attività atriale e ventricolare.
Pacemaker artificiali
Le principali funzioni che un pacemaker moderno può
svolgere sono:
• rilevare il segnale spontaneo del cuore in modo da
evitare una inutile stimolazione (sensing);
• stimolare efficacemente il cuore (pacing);
• rispondere ad una richiesta metabolica accrescendo la
frequenza della stimolazione cardiaca quando il cuore
da solo non è in grado di farlo (rate responsive);
• fornire informazioni sul funzionamento del cuore del
paziente e del pacemaker (diagnostica).
Pacemaker artificiali
• Con la comparsa di sistemi di stimolazione
sempre più complessi, è emersa la necessità di un
codice universale (NBG) per descrivere in modo
abbreviato i vari modi di stimolazione.
• Il codice, che un tempo consisteva in 3 lettere, è
stato prolungato di due lettere a fronte degli
sviluppi tecnologici riguardanti i pacemaker
impiantabili.
• Tale codice permette la rapida identificazione del
pacemaker nel caso in cui il portatore richieda un
intervento immediato.
Pacemaker artificiali
Codice NBG
CAMERA STIMOLATA
CAMERA RILEVATA
RISPOSTA AL SENSING
O = Nessuna
O = Nessuna
O = Nessuna
V = Ventricolo
V = Ventricolo
I = Inibito
A = Atrio
A = Atrio
T = Triggered (guidato)
D = Dual (entrambe)
D = Dual (entrambe
D = Dual (entrambe
• La quarta posizione è utilizzata per indicare la
risposta in frequenza (R).
• La quinta posizione esprime la capacità del
pacemaker di espletare funzioni antitachicardia.
Pacemaker artificiali
Stimolazione AAI
• La prima A si riferisce alla
stimolazione dell’atrio
• la seconda A al sensing
dell’attività atriale spontanea
• la I alla capacità del PM di
inibire la stimolazione atriale
quando è presente attività
atriale spontanea
Pacemaker artificiali
Stimolazione VVI
• La prima V si riferisce alla
stimolazione del ventricolo;
• la seconda V al sensing
dell’attività ventricolare
spontanea;
• la I indica che quando il PM
riconosce un’attività
ventricolare spontanea, viene
inibita l’emissione degli stimoli.
Pacemaker artificiali
Stimolazione VDD monocatetere
Viene utilizzato un solo catetere con un dipolo flottante in grado di
rilevare il segnale atriale.
• La V si riferisce alla stimolazione ventricolare dopo la P, o dopo un
intervallo di scappamento se non vengono sentiti né P né QRS;
• La prima D si riferisce al sensing atriale e ventricolare;
• la seconda D al fatto che la stimolazione ventricolare è iniziata come
conseguenza del sensing atriale, e inibita come conseguenza del
sensing ventricolare.
Pacemaker artificiali
Stimolazione DDD
Il pacemaker DDD ha 2 circuiti di base:
• uno per l’atrio (che funziona come
un PM AAI), e
• uno per il ventricolo (che funziona
come un VVI).
• I due circuiti sono collegati, in
modo che l’attività atriale
(spontanea o artificiale) sia
seguita, dopo un intervallo AV
prestabilito, da una attivazione
ventricolare (spontanea o
artificiale).
Pacemaker artificiali
Stimolazione VVI - difetto di sensing
•
Se un PM VVI ha un difetto di sensing emette lo spike dopo
l’intervallo di scappamento programmato anche se nel
frattempo è comparso un complesso QRS spontaneo: il PM
perciò funziona praticamente in modo VOO.
Pacemaker artificiali
Stimolazione VVI - difetto di stimolazione