La rianimazione in sala parto
Queste linee guida riguardano la rianimazione del neonato. Essenzialmente si utilizzano al
momento del parto, ma devono essere considerate valide per tutti i bambini entro il primo mese di
vita.
Clicca qui per vedere l'algoritmo
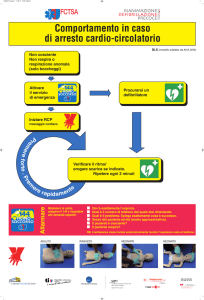
Al momento della nascita si raccomanda la risposta a 5 domande relative ad una rapida valutazione
dello stato di benessere fetale:
1. c'è assenza di meconio?
2.il neonato respira o piange?
3.il tono muscolare è buono?
4. il colorito è roseo?
5.la gravidanza è a termine?
La valutazione di questi parametri deve avvenire rapidamente e simultaneamente. Nel caso in cui a
tutte e 5 le domande si possa rispondere affermativamente per il neonato non è previsto alcun tipo
di rianimazione, viene consigliata una assistenza di routine che consiste nell'asciugare il neonato,
fornirgli calore, liberare le vie aeree, tutte operazioni che possono essere eseguite sul seno materno.
Solo nel caso in cui ad una di queste 5 domande si risponda con un no, il bambino deve essere
separato dalla madre e portato nell'isola neonatale. Qui, dopo aver fornito calore, posizionato
correttamente il neonato, assicurata la pervietà delle vie aeree, asciugato e stimolato, si provvederà
alla valutazione dell'attività respiratoria, del colorito e della frequenza cardiaca. Si prevede che
questa fase non richieda più di 30 secondi. Se questi parametri risulteranno nella norma si offrirà al
neonato una assistenza di supporto, sotto una fonte di calore, con frequenti valutazioni cliniche.
Particolare attenzione deve essere posta al controllo della temperatura: occorre senza dubbio evitare
l'ipertermia (Classe IIb di evidenza) che si associa a maggiore necessità di rianimazione neonatale e
a più elevata incidenza di convulsioni.
Nel caso in cui il neonato apparisse in apnea o la FC fosse inferiore a 100 vi è l'indicazione ad
eseguire la ventilazione a pressione positiva per almeno 30 secondi con ossigeno al 100%. Nel
prematuro ventilare con FiO2 21%
Tutti i neonati che hanno subito questi tipo di ventilazione dovranno poi ricevere una assistenza
continua: sarà perciò raccomandabile il ricovero in un reparto di degenza per la valutazione ed il
monitoraggio del neonato. Nel caso in cui dopo 30 secondi di ventilazione a pressione positiva, la
FC dovesse risultare inferiore a 60, vi è l'indicazione alla esecuzione delle compressioni toraciche.
Il razionale di questo approccio è che la ventilazione è la manovra che risulta essere più efficace
nella rianimazione del neonato; quando si associano alla ventilazione le compressioni toraciche, la
ventilazione viene ad essere ridotta (da 40-60 respiri a 30). Per questo, l'orientamento attuale è che è
preferibile tollerare FC fino a 60 pur di ottenere una ventilazione polmonare ottimale. In sostanza
l'indicazione alla esecuzione delle compressioni toraciche è la presenza di FC < 60 malgrado 30
secondi di efficace ventilazione a pressione positiva.
Tra le due classiche tecniche di esecuzione (tecnica delle due dita e dei due pollici) quest'ultima è
sicuramente preferibile, perché meno stancante e con migliore controllo della profondità della
compressione. A questo proposito si specifica che la compressione ideale non è più espressa in
valori assoluti in cm, ma proporzionate alle dimensioni del neonato: le compressioni devono
comprimere il torace di almeno un terzo del suo diametro antero-posteriore. La tecnica delle due
dita può essere preferita se si è da soli, se si hanno mani piccole e se si desidera avere accesso alla
vena ombelicale. Le compressioni toraciche devono essere interrotte non appena la FC è > 60.
Nel caso in cui sia presente meconio nel liquido amniotico, le procedure attualmente consigliate
sono diverse rispetto ai protocolli precedenti, quando il tipo di assistenza veniva differenziato in
funzione del tipo di meconio: se infatti il meconio appariva denso o parcellare si dava indicazione
alla intubazione e aspirazione indipendentemente dallo stato clinico del neonato. Attualmente
l'intervento assistenziale viene distinto in funzione del maggiore o minore vigore del neonato alla
nascita. Se il neonato è vigoroso (cioè ha un buono sforzo respiratorio, un buon tono muscolare ed
una FC > 100) ci si astiene da ogni manovra invasiva. L'aspirazione tracheale è riservata ai neonati
non vigorosi.
La manovra di aspirazione tracheale può essere ripetuta finché la FC non scende sotto 60, che è
considerata la soglia minima di FC tollerata. Sotto questa frequenza la ventilazione a pressione
positiva diviene manovra prioritaria.
Le indicazioni alla intubazione sono rappresentate da:
* liquido amniotico tinto di meconio in neonato non vigoroso
* necessità di una ventilazione a pressione positiva prolungata
* ventilazione con pallone e maschera inefficace
* necessità di compressioni toraciche o di somministrazione di adrenalina.
Indicazioni particolari sono inoltre la prematurità, la somministrazione di surfattante, l'ernia
diaframmatica congenita.
Nel caso in cui nonostante 30” di ventilazione o 30” di ventilazione e compressioni eseguite
correttamente la FC rimanga < 60 bpm, è indicato l'utilizzo di farmaci (in pratica adrenalina,
espansori di volume o, con prudenza, bicarbonato). Il farmaco di elezione per la rianimazione
neonatale è rappresentato dall'adrenalina (Classe I) che può essere somministrato nella vena
ombelicale (da preferire) o nel tubo ET, nonostante vi sia il sospetto di una minore efficacia per via
ET. Nel caso in cui si somministri nel tubo ET, è consigliato usare un sondino da alimentazione 5
Fr, la somministrazione deve essere seguita da un lavaggio e dopo l'instillazione è necessario
ventilare a pressione positiva. Vengono consigliate le dosi di 0.01-0.03 mg/Kg per via IV e 0.1
mg/Kg per via ET.
Nel caso in cui siano evidenti segni di ipovolemia (pallore dopo ossigenazione, polsi deboli con alta
o bassa FC, ipotensione, perfusione scadente), oppure anche solo per una scarsa risposta alla
rianimazione, è indicata l'espansione del circolo con l'uso di soluzioni cristalloidi isotoniche
(soluzione fisiologica, Ringer lattato) alle dosi di 10 ml/Kg ripetibili. Nelle rianimazioni prolungate
valutare la glicemia.
Ogni volta che è possibile prevedere la necessità di una rianimazione, è fondamentale cercare di
discuterne con la famiglia prima del parto.
Le attuali linee guida considerano legittimo non iniziare le procedure di rianimazione neonatale in
neonati con età gestazionale < 23 settimane o con peso alla nascita < 400 g, in neonati affetti da
anencefalia o con trisomia 13 o 18. Nei casi con prognosi incerta (dubbi sulla età gestazionale), le
fasi iniziali della rianimazione e l'erogazione di un supporto vitale daranno il tempo di ottenere
informazioni cliniche più complete e di ottenere maggiori indicazioni dalla famiglia. In
considerazione di studi animali e report clinici viene ritenuta legittima la sospensione delle manovre
rianimatorie dopo 15 minuti di assenza della frequenza cardiaca, nonostante una rianimazione
completa ed adeguata.