Michele Gallina
L’arresto cardiocircolatorio
Definizione
L’arresto della attività cardiaca,
dunque del circolo sanguigno,
dovuto a condizione patologica
meccanica (ischemia, scompenso),
aritmica (fibrillazione, asistolia),
o entrambe.
1
Statistica
Le malattie cardiovascolari sono la prima
causa di morte nel mondo occidentale.
Di queste:
80% si presentano
in forma cronica
20% come arresto
cardiocircolatorio
2
Traduzione in clinica
MORTE IMPROVVISA
=
1 decesso che avviene entro
1 ora dalla comparsa di
1 malore qualunque
(spesso angina, dispnea, palpitazioni)
• Negli Stati
Uniti 350.000
morti
improvvise
l’anno per
cause
cardiache
3
• In Italia 45.000
M.I. l’anno per
cause
cardiache
(circa il 10%
delle morti
totali)
1 al minuto negli Stati Uniti,
1 ogni 10 minuti, in Italia
4
Dove?
8%
8%
84%
Qualunque luogo prima del ricovero in Ospedale
Durante il tragitto verso l'Ospedale
In Ospedale
• L’80% di tutti gli arresti
cardiaci extraospedalieri non
avvengono in albergo, al
supermarket, al ristorante, in
discoteca, per strada, ma
bensì avvengono …
5
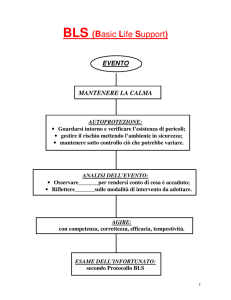
Emergenza
Condizione in cui qualcuno è
a rischio, in tempi brevi, di
perdere la propria vita, o
una funzione d’organo
vitale.
6
Traduzione in pratica: come si può
presentare un arresto cardiocircolatorio?
Differenza concettuale
• Gravità
• Emergenza
(fattore tempo)
7
da affrontare con
il supporto alle
funzioni vitali di base
(BLS)
Il Basic life support
Nella concezione di emergenza ha
influito l’osservazione che un grande
numero di vite si risparmia se:
1. Il trattamento è precoce
2. Le procedure sono facili,
standardizzate e utilizzabili da
chiunque si trovi sul luogo di un
incidente
8
Il Basic life support
Obiettivo del BLS è salvare la vita
ed evitare danni neurologici irreversibili
Anossia danneggia il tessuto nervoso
dopo 4-6 minuti
Il Basic life support
1. Il trattamento è precoce
Percentuale di sopravvivenza rispetto ai
tempi di inizio BLS:
da 0-4 minuti
43%
4-8 minuti
11%
8-12 minuti
6%
> 12 min.
0,5%
9
Il Basic life support
2. Le procedure sono facili,
standardizzate e utilizzabili da chiunque
si trovi sul luogo di un incidente
Riconoscimento della mancanza di
coscienza:
• Chiama il soggetto
• Scuotilo delicatamente per le spalle
Se non risponde: “A” come Aiuto
Chiamate
il 118
10
e “A” come airways
• Poggiare 2°e 3°dito sotto il mento
• Poggiare l’altra mano sulla fronte e spingere
indietro con decisione
(Non si altera nulla che non sia già alterato)
LINGUA
TRACHEA
perché la causa più frequente di ostruzione delle vie aeree
in un soggetto incosciente supino è il
RILASCIAMENTO DEI MUSCOLI DELLA LINGUA
11
Il Basic life support
Le procedure sono facili, standardizzate e
utilizzabili da chiunque si trovi sul luogo di
un incidente
Riconoscimento della mancanza di
respiro:
• Guarda Ascolta Senti
• Libera le vie aeree
Valutazione della “B”
Guarda
Ascolta
Senti
12
Il Basic life support
Riconoscimento della mancanza
del battito cardiaco
Cerca pulsazione al giugulo per 10
secondi
assente?
Attua 30 compressioni toraciche ritmiche
13
Se non respira, cerca i segni di
circolo:
(valutazione della C)
MOvimenti
TOsse
REspiro
assenti ?
Massaggio Cardiaco Esterno
14
Punto di compressione sternale
Massaggio Cardiaco Esterno
- Braccia e spalle sulla
verticale dell’
dell’area di
compressione
- Affondare per 44-5 cm
- Compressione e
rilasciamento devono avere
la stessa durata
- Esercitare 30 compressioni
15
M.C.E. corretto
Ventilazione artificiale
16
Rianimazione cardio-polmonare
Rianimazione cardiopolmonare è:
• Alternare 30 compressioni del torace
• a
2 ventilazioni artificiali
senza fermarti mai
Affinchè il BLS sia efficace occorre porre
il paziente in posizione supina su un piano
rigido!
17
TERMINA SOLO SE…
• Il paziente riprende il battito cardiaco e
la respirazione spontanea
• Arrivano i soccorsi avanzati che avevi
allertato
• Sei esausto al punto da non potere più
muovere i tuoi muscoli.
SOLO IN QUESTI 3 CASI
Procedura standard
• Non bisogna fare diagnosi di causa
• Bisogna riconoscere la necessità di
attuare provvedimenti salva-vita
(VALUTAZIONE)
• Si deve attuare il massaggio cardiaco e
la ventilazione artificiale
(AZIONE)
18
Cosa può essere fatto
• Valutare la coscienza
• Aprire la bocca e liberare le vie aeree
iperestendendo il collo del paziente
• BLS (assicurare respiro e circolo)
• Posizione laterale di sicurezza
• Manovra di Heimlick
Cosa non va fatto mai
• Mai dare da bere (si provoca il vomito)
• Mai somministrare farmaci in assenza di
medico
• Mai tentare di fare rialzare un paziente, sia
se ha subito un trauma sia se ha perso
conoscenza ed è rinvenuto
19
Obiettivo della RCP
• Consentire al paziente vittima di un arresto
cardiaco di
“essere dimesso vivo dall'ospedale
senza alcun esito neurologico
invalidante.”
Chi lo può fare?
• Per la legge chiunque ha obbligo di
prestare soccorso alla vittima di un
incidente.
• Punibile secondo Codice penale chi
non lo fa
• Tutti siamo Soccorritori:
Alcuni sono “non professionisti”
Altri sono “professionisti”
20
Il soccorritore e la legge
• Il soccorritore non professionista ha
maggiori obblighi di quello
professionista, perché solo quest’ultimo
può decidere di non praticare il BLS
• Il soccorritore non professionista lo
deve cominciare comunque e sempre,
perché non può accertare lo stato di
morte.
STATO DI NECESSITA’
(Art. 54 C. P.)
“Non è punibile chi abbia commesso il fatto
per esservi stato costretto dalla necessità
di salvare sé od altri dal pericolo attuale di
un danno grave alla persona, pericolo non
da lui volontariamente causato né
altrimenti evitabile, sempre che il fatto sia
proporzionale al pericolo.”
21
Criteri di inizio del BLS
• Il BLS si comincia sempre.
• Non costituiscono motivi per non iniziare
i seguenti parametri:
Dilatazione pupillare (midriasi)
Temperatura corporea fredda
Età apparente, pallore cute,
Areflessia totale
Aspetto esteriore
Mancato inizio del BLS
• Il BLS non si comincia solo nelle
seguenti condizioni:
Decapitazione
Macchie ipostatiche
Decomposizione dei tessuti corporei
22
BLS
Perché interessa questo argomento nel
mondo in cui viviamo?
• La emergenza una condizione di fronte
alla quale tutti possiamo trovarci, allora
è necessario che tutti siamo capaci di
affrontarla.
• L’O.M.S. ha sostenuto che “il BLS va
conosciuto e messo in atto da ogni
abitante del pianeta”
BLS
• Arresto respiratorio (Apnea con
ostruzione delle vie aeree, Apnea
senza ostruzione, Annegamento e
idrocuzione)
• Arresto cardiaco
• Elettrocuzione
• Shock, sincope
• Trauma (con varianti per proteggere il
midollo spinale)
23
Catena della sopravvivenza
1. Accesso precoce
2. Rianimazione cardiopolmonare
precoce
3. Defibrillazione e trattamento
avanzato precoce
4. Trasporto e trattamento
ospedaliero
1. Accesso precoce
a) Riconoscimento di sintomi
premonitori
(educazione sanitaria a scuola)
dolore al torace, dispnea, astenia
b) Attivazione del sistema di
soccorso
(medicina del territorio)
24
2. Rianimazione
cardiopolmonare
Tramite le manovre standardizzate del BLS.
Ricorda le fasi in ordine alfabetico:
A= Airways (LIBERA LE VIE AEREE)
B= Breath (VENTILAZIONE ARTIFICIALE)
C= Circulation (MASSAGGIO CARDIACO)
D= Defibrillation
3. Defibrillazione precoce
E’ la fase che si vuole rendere
attuabile sul territorio, dalla
maggioranza della popolazione, nei
luoghi pubblici e di ritrovo, tramite i
defibrillatori automatici
Trattamento avanzato precoce
(ACLS, Intubazione, Farmaci e.v.)
4. Trasporto e trattamento ospedaliero
25
DOLORE TORACICO
• SEDE: Qualunque dolore in quella parte
del corpo passante tra due piani
trasversali che vanno dal naso
all’ombelico.
• CARATTERISTICHE del dolore
• SINTOMI associati
• ANAMNESI precedente
Caratteristiche
•
•
•
•
•
•
Localizzazione
Irradiazione
Durata
Fattori scatenanti
Fattori riducenti
Descrizione…
26
Segni di allarme dell’attacco cardiaco
• Dolore toracico irradiato alle braccia (di
solito a sinistra), alla mandibola, alla gola,
in basso verso lo stomaco.
SINTOMI ASSOCIATI
• Dispnea, astenia, nausea, vomito, sincope,
sudorazione fredda, agitazione.
Chi è a maggior rischio per fattori
acquisiti
• ipertesi
• ipercolesterolemici
• fumatori
• soggetti stressati
• soggetti sedentari
• in sovrappeso del 30% o più
27
Consigli pratici ai pazienti che pensano di avere un infarto:
Siediti o stenditi
• Se i sintomi persistono per 2 minuti chiama l’emergenza.
• Non riagganciare il telefono se senti di svenire così che il
tuo indirizzo possa essere localizzato
•Se hai nitroglicerina prendine due compresse, una ogni 5
minuti
•Se pensi di poter raggiungere l’ospedale prima
dell’ambulanza trova qualcuno che guidi per te.
•Chiedi aiuto anche se non sei sicuro di avere un infarto.
Qualsiasi ritardo può causare un danno permanente o la
morte
•Lascia che sia il medico a stabilire se hai un infarto
Altre cause non cardiache di
dolore toracico
•
•
•
•
•
•
•
Pleurico
Polmonare (EP, Pnx)
Esofageo
Gastrico
Articolare (costale, scapolare)
Cutaneo (HZ)
Psicogeno
28
Com’è il dolore cardiaco?
Come sono gli altri dolori?
Esempio:
Dolore pleuropericardico
Dolore esofagastrico
Dolore muscoloscheletrico
Dolore ansioso
Altre cause cardiovascolari di
dolore toracico
• Prolasso mitralico
• Pericardite
• Dissecazione aortica
Differenziare con ECG, ecografia, enzimi
seriati.
29
Se nessun sintomo associato
e l’ECG è negativo?
Predittori Positivi
• Irradiazione
• Insorgenza allo sforzo
Predittori negativi
• Dolorabilità della parete
• Non vi è differenza statisticamente
significativa in merito alla percentuale di
pazienti in arresto cardiaco rianimati con
successo sul territorio e ricoverati vivi in
ospedale, indipendentemente dal fatto che
abbiano ricevuto o meno una rianimazione
cardiopolmonare di base effettuata da un
primo soccorritore (67% contro 61% ).
30
• ma, i pazienti che avevano ricevuto un 1
rianimazione cardiopolmonare di base
effettuata sul territorio da un primo
soccorritore sono stati dimessi vivi
dall'ospedale in proporzione doppia
rispetto ai pazienti che non avevano
ricevuto rianimazione cardiopolmonare di
base (43% contro 22%).
• la rianimazione cardiopolmonare ha
dimostrato pertanto di raddoppiare la
percentuale di sopravvivenza dei pazienti
andati incontro arresto cardiaco
testimoniato in ambito extra ospedaliero.
31
Durante una RCP
effettuata con metodiche di base:
• la gittata cardiaca è risultata pari al
25% di quella normale,
• la pefusione miocardica ed il flusso
coronarico sono circa il 5% del
normale,
• il flusso ematico cerebrale non supera il
15% del normale, ma tende a diminuire
progressivamente nel tempo.
• Per tale motivo la prosecuzione del
soccorso dovrà essere condotta con
tecniche avanzate...
Note di ACLS:
Aggiunta alla A
intubare
Aggiunta alla B
ossigeno 100%
Aggiunta alla C
farmaci
32
MORTE IMPROVVISA
(non traumatica)
nel 90% dei casi la causa
è cardiaca
Nel restante 10% dei casi la causa è
cerebrale, vascolare, neurogena, vagale.
I ritmi dell’arresto
DEFIBRILLABILI
• Fibrillazione ventricolare
• Tachicardia ventricolare senza polso
NON DEFIBRILLABILI
• PEA
• Asistolia
33
Riconoscimento ritmo ACC
La attività avanzata del soccorso prevede
un riconoscimento del ritmo dell’arresto
cardiaco defibrillabile o non defibrillabile.
• Defibrillabili: DEFIBRILLA
• Non defibrillabili: RICONOSCI LA CAUSA
REVERSIBILE (è unica soluzione)
Percentuali di presentazioni in
ospedale
• 70% Fibrillazione ventricolare
(onde ampie, medie, fini)
• 10% Tachicardia ventricolare senza polso
• 10% Asistolia
• 10% PEA
34
Percentuali di presentazioni sul
territorio
27%
50%
23%
ritmi non defibrillabili
ritmi defibrillabili
non indicata RCP
Defibrillabili
DEFIBRILLA!
• Subito (se arrivi entro 4 minuti)
• Dopo 2 minuti di RCP (se arrivi dopo
4 minuti)
• Sempre a 360J, sia la prima scarica
sia le successive (intervallate da due
minuti di RCP l’una dall’altra)
35
Defibrillabili
FARMACI
• ADRENALINA 1mg (in 9 ml di
soluzione fisiologica) ogni 5’
• AMIODARONE 300mg bolo
• SOLFATO DI MAGNESIO 2g (nella
TV polimorfa tipo “torsione di punta”)
NON Defibrillabili
•
•
•
•
•
PEA
cerca le cause reversibili
somministra adrenalina 1mg ogni 5’
somministra atropina 1mg ogni 3’
ASISTOLIA
somministra adrenalina 1mg ogni 5’
somministra atropina 3mg INSIEME
36
Studio del “118” di una città
con 450 mila abitanti
In 2 anni eseguiti:
474 tentativi di rianimazione (86%) su
555 pazienti in arresto cardiaco
accertato.
Etiologia cardiaca in 379 casi (68%) su
555 pazienti.
ACC era testimoniato in 345 casi (91%)
dei 379.
Studio del 118
Degli ACC il ritmo di presentazione
è:
• Asistolia in 184 casi
• PEA in 48 casi
Insieme i ritmi non defibrillabili
coprono il 50% dei casi.
37
Studio del 118
Degli ACC il ritmo di presentazione
è:
• FV in 111 casi
• TV senza polso in 2 casi
Insieme i ritmi defibrillabili coprono
il 20% dei casi.
ROSC in FV/TVsenza polso: 48
di cui sopravvissuti senza esiti: 45
Asistolia
• conseguente nella maggior parte dei casi
ad arresto respiratorio, ostruzione delle vie
aeree, annegamento, edema polmonare
• o evoluzione nel tempo di una FV
• Percentuale di successo del trattamento
dell’arresto cardiaco: 1%
38
PEA
Cause identificabili e reversibili:
5I
Ipotermia, Ipovolemia, Ipossia,
Iper/Ipokaliemia, Idrogenioni/acidosi
5T
Tamponamento cardiaco, Tromboembolia
polmonare, pneumoTorace iperTeso,
Tossicità da farmaci
Percentuale di successo del trattamento: 5%
Valenzuela et al., 2001
Si ripristina il ritmo sinusale nel 74% dei casi
SE
la fibrillazione ventricolare è sottoposta a
scarica elettrica entro 3 minuti !!
39
Casinò EAD Project
• una defibrillazione entro tre minuti da un
arresto cardiaco testimoniato conduce alla
percentuale di successo del 74% (casi di
dimessi senza esiti neurologici invalidanti)
• Ma ove ciò non fosse possibile si è visto
che la defibrillazione anche a 8-12 minuti
dall’arresto è ancora efficace (nel 40% dei
pazienti), solo qualora gli stessi siano
andati incontro a una immediata RCP.
40
ICD
Impianto di piccolo defibrillatore in soggetti a
rischio di morte improvvisa
Classe NYHA
F.E.
3e4
< 35%
E’ prevenzione secondaria, non primaria.
Pazienti che hanno già avuto IMA
Costo/Beneficio
• Quanti ICD devo impiantare per salvare un
paziente da morte improvvisa? 8
• E’ buon rapporto: costo annuo minore
della spesa per antibiotici o statine
41
Decorso dell’arresto
si può suddividere in tre fasi:
• fase elettrica 0-4 minuti (defibrillando in
questa fase si recupera nel 74% dei casi)
• fase circolatoria 4-10 minuti richiede la
RCP prima dello shock (per recuperare i
fosfati con il circolo)
• fase metabolica oltre i 10 minuti
Protezione cerebrale
Danno ischemico può condurre a
edema cerebrale e ipertensione
endocranica.
• Provati calcioantagonisti
• Provati barbiturici
• Provati steroidi
42
Protezione cerebrale
• Unica speranza: la fase
metabolica dell’arresto si giova
dell’ipotermia moderata a 3234°C per 12-24 ore
Casi particolari di fibrillazione
• FV in caso di ipertermia:
Raffreddamento
• FV in caso di ipotermia:
Riscaldamento prima della defibrillazione
43
Pugno precordiale
• solo entro 10 secondi dall’arresto
testimoniato (caduta a terra o monitor)
• trasferisce da 8 a 20 Joule
• più efficace nel convertire una tachicardia
ventricolare (sia con polso che senza
polso) piuttosto che altri ritmi.
In caso di PEA
• Ricerca le cause
• Correggi le cause
5Ie5T
44
PARTE PRATICA
Posizione laterale di sicurezza
• Solo a paziente incosciente, ma che
respira e presenta il battito cardiaco
• Evita la caduta indietro della lingua
• Evita che il vomito occluda le vie aeree
45
Posizione Laterale di Sicurezza
• non cosciente
• attività respiratoria e circolatoria
presente
• no nel trauma
dopo 30 minuti cambia lato
verificare periodicamente
l’attività respiratoria
OSTRUZIONE
DELLE VIE AEREE
DA CORPO ESTRANEO
(sesta causa di morte accidentale negli
USA, soprattutto età infantile)
46
Ostruzione da corpo estraneo
• Il soggetto porta le mani al collo, non
può parlare, diventa cianotico
• Risoluzione immediata con la manovra
di Heimlich
• Si attua solo se l’ostruzione impedisce
la fonazione (altrimenti broncoscopia)
OSTRUZIONE DELLE VIE AEREE DA CORPO
ESTRANEO
NEGLI ADULTI E’ SPESSO CAUSATA DA CIBO,
ED E’ TESTIMONIATA
• OSTRUZIONE PARZIALE
dispnea, tosse, possibili sibili inspiratori
• OSTRUZIONE COMPLETA
- impossibilità a parlare, respirare, tossire
- segnale universale di soffocamento (mani alla gola)
- rapida cianosi
- possibile perdita di coscienza e arresto cardiaco
47
OSTRUZIONE DA CORPO ESTRANEO
SOGGETTO COSCIENTE
Se l’
l’ostruzione è parziale incoraggia la vittima a
tossire Non fare altro
Se la vittima diventa debole, smette di tossire
o di respirare
- dai fino a 5 colpi dorsali fra le scapole
©
- se i colpi non hanno effetto manovra di
Heimlich (5 compressioni addominali)
in piedi
- continua alternando le due azioni
48
Posizionarsi alle spalle
della vittima e mettere
le braccia attorno alla
parte alta dell’addome.
Afferrare il pugno di
una mano con l’altra
e poggiandolo tra
ombelico ed estremità
dello sterno.
Spingere bruscamente
verso l’alto e
all’interno!
OSTRUZIONE DELLE VIE AEREE DA CORPO
SOGGETTOESTRANEO
CHE HA PERSO
CONOSCENZA
©
1. accompagna con cautela il soggetto
fino a terra
2. chiama il 118
©
3. inizia RCP (30:2) indipendentemente
dalla presenza di circolo
4. controlla il cavo orale prima delle
ventilazioni e rimuovi corpi estranei
solo se visibili
49
BLS pediatrico, ostruzione CE
50
M.C.E. nel bimbo
e ricordate…
AB C
51