UNIVERSITÀ DEGLI STUDI DI SALERNO
Corso di Igiene
Lezione 2
Comunità, società, medicina di comunità, prevenzione
secondaria e screenings
Prof. P. Cavallo
1
Medicina e società
• Definizione: “la scienza e l’arte di prevenire le
malattie, di prolungare la vita e di promuovere la
salute attraverso gli sforzi organizzati della
società”.
• A questa definizione sono stati attribuiti svariati
nomi: igiene, medicina preventiva, medicina
sociale, medicina di comunità, sanità pubblica.
• Di essa fa parte, oggi, la Medicina di Comunità.
2
Medicina di Comunità
La “Medicina di Comunità” è l’insieme di tutte le
procedure
preventive,
curative,
riabilitative
che devono essere attivate per rispondere ai
problemi e al bisogno di salute delle comunita’
3
1
Attività svolte
Le principali sono:
• sorveglianza delle condizioni di salute della
popolazione, dell’ambiente fisico e sociale;
• programmazione, organizzazione e gestione
delle attività sociosanitarie finalizzate alla
promozione della salute
4
Ma cosa è una comunità?
Definizione generale:
AGGREGATO DI PERSONE CHE HANNO COMUNI
ORIGINI, IDEE, INTERESSI.
Definizione “sociologica”:
UN GRUPPO DI INDIVIDUI CHE VIVONO INSIEME
IN SPECIFICHE CONDIZIONI DI
ORGANIZZAZIONE E DI COESIONE SOCIALE.
5
Comunità e società
La classificazione di Tonnies (1887) distingue:
• Comunità (Gemeinschaft): fondata sul
sentimento di appartenenza e sulla
partecipazione spontanea;
• Società (Gesellschaft): fondata sulla razionalità
e sullo scambio, predominante in epoca
industriale.
6
2
Comunità “sociale”
Dal punto di vista sociologico, i membri di una
comunità sono legati tra di loro, in misura
variabile, da caratteristiche politiche,
economiche, sociali e culturali comuni.
Essi sono legati, di solito, anche da comuni
interessi ed aspirazioni, compresi quelli che
riguardano la salute.
7
Tipi di comunità
Dal punto di vista della salute, abbiamo:
• C. APERTE: la popolazione di un centro
abitato, oppure quella di un Distretto
Sanitario;
• C. CHIUSE: la popolazione di un carcere, di un
convento, etc.;
• C. SEMICHIUSE: la popolazione di una scuola,
di una azienda, etc.
8
Determinanti della salute
Nelle comunità la salute è legata a diversi tipi di
fattori:
• Individuali
• Ambientali
• Sociali
• Lavorativi
• Comportamentali
9
3
Fattori individuali
Sono i fattori comunemente legati alla
individualità di ogni soggetto, mediata dalla
componente genetica e dalla sua interazione
con quella ambientale.
Comprendono, ad esempio: il sesso, l’età, le
funzioni degli organi, apparati e sistemi
(respiratoria, cardiovascolare, epatica, renale,
immunitaria, etc.).
10
Fattori ambientali
Sono legati a due aspetti.
• Ambiente BIOLOGICO: l’ambiente formato
dall’insieme di organismi vegetali ed animali
che possono condizionare la salute;
• Ambiente FISICO: la salubrità (o meno) delle
grandi matrici ambientali abiotiche (acqua,
aria, suolo).
11
Fattori sociali
Sono legati all’ambiente sociale, che include:
• Urbanizzazione;
• Industrializzazione;
• Economia generale ed individuale;
• Istruzione e tempo libero;
• Servizi pubblici (sociali, sanitari etc.).
12
4
Fattori lavorativi
Sono connessi al tipo ed all’intensità di attività
lavorativa svolta, ed alla presenza di fattori di
rischio e/o di danno ad essa legati.
Il danno può essere prodotto da fattori chimici,
fisici, biologici, ma anche organizzativi e
manageriali, ed esso può colpire anche solo il
lato psicologico.
13
Fattori comportamentali
Sono legati alle abitudini ed agli stili di vita:
• Nutrizione;
• Attività fisica;
• Fumo;
• Alcool;
• Farmaci;
• Droghe.
14
Inquadrare una comunità
L’inquadramento di una comunità è la premessa
necessaria per poter definire gli interventi di
prevenzione che la Medicina di Comunità può
svolgere.
L’inquadramento avviene attraverso lo studio di
una serie di indicatori, suddivisi in differenti
gruppi.
15
5
Indicatori di comunità
• Conoscere la popolazione (età, sesso, razza,
attività lavorativa);
• Conoscere l’ambiente di vita e di lavoro;
• Conoscere i problemi di salute (morti,
malattie);
• Conoscere i bisogni di salute (disagi, rischi
etc.).
16
Diagnosi di comunità
E’ un processo che mira a rilevare le condizioni
di
• Salute
• Rischio
• Disagio
• Malattia
All’interno di una collettività, con lo scopo di
indirizzare prevenzione e cura.
17
Modalità di diagnosi
Per svolgere una diagnosi di comunità abbiamo
due principali modalità:
• Effettuare l’analisi degli indicatori sociali, di
salute, malattia, disagio, rischio, etc. che
possono essere ricavati dai dati ufficiali;
• Eseguire indagini epidemiologiche per
acquisire direttamente informazioni e
sensibilizzare la popolazione.
18
6
Fonti di dati
Le fonti di dati per le indagini sono:
• I dati pubblicati dall’ISTAT, le statistiche
regionali, le relazioni sanitarie delle ASL
(Aziende Sanitarie Locali;
• I dati demografici (nati, morti, vita media, età
media, etc.);
• I dati dei problemi di salute della popolazione.
19
Problemi di salute
I dati dei problemi di salute della popolazione
sono quelli che risultano da una serie di
rilevazioni:
• le notifiche obbligatorie di malattie infettive
sul territorio;
• le statistiche di mortalità;
• le statistiche di morbosità (ricoveri ospedalieri
– SDO)
• i registri di popolazione.
20
Altre fonti di dati?
Assolutamente SI!!!
Sono fonti di dati “non ufficiali”, ma non meno
importanti, tutte le indagini di tipo sanitario,
sociale, epidemiologico, etc. svolte e
pubblicate da Università, ASL, Enti Locali
(Comuni, Province, Regioni), Fondazioni,
Centri di Studio, Sindacati, Associazioni,
ONLUS, etc.
21
7
Procedura per la diagnosi di
comunità
Le attività da svolgere sono le seguenti:
•
•
•
Analisi del bisogno;
Definizione della domanda di assistenza;
Definizione delle iniziative di prevenzione.
22
Come procedere? (1)
• Analisi del bisogno;
• Definizione della domanda di
assistenza;
• Definizione delle iniziative di
prevenzione.
23
Analisi del bisogno
Definizione: il bisogno è un quadro di disturbi
dello stato di salute che richiede, o potrà
certamente richiedere, assistenza sanitaria:
• Bisogni percepiti: sintomi di malattia, disturbi
come cefalea, insonnia, etc.;
• Bisogni non percepiti: ipertensione lieve,
ipercolesterolemia, etc.
24
8
Indagini sui bisogni
Per lo studio dei bisogni di assistenza sanitaria
(percepiti e non) in una popolazione è
opportuno condurre indagini sullo stato di
salute.
Il metodo epidemiologico indicato è
rappresentato dagli “studi trasversali” detti
anche “studi di prevalenza” o “indagini
trasversali”, effettuate mediante questionari e
/ o esami strumentali.
25
Studi trasversali
Gli studi trasversali (o di prevalenza) sono studi
che si basano sull'osservazione di un
fenomeno o di un evento clinico in un
determinato periodo di tempo.
Negli studi di questo tipo non si fa altro che
prendere dei campioni di popolazione e
rilevare la prevalenza di una determinata
malattia.
26
Prevalenza e incidenza
La prevalenza misura la proporzione di "eventi"
presenti in una popolazione in un dato
momento: l’evento può essere qualsiasi
carattere: anticorpi, stato di gravidanza etc.
L'incidenza misura la proporzione di "nuovi
eventi" che si verificano in una popolazione in
un dato lasso di tempo, e quasi sempre si usa
solo per misurare la comparsa di nuovi casi di
malattia.
27
9
Misura della prevalenza
La prevalenza si calcola come E+ / (E++ E-) dove E+
rappresenta il numero di individui (oppure di
«unità») che esprimono l'evento studiato e Erappresenta il numero di individui privi dell'evento
ma capaci di esprimerlo.
28
Esempio di calcolo
Prevalenza dello status di fumatore in una
popolazione di soggetti detenuti (n = 280):
• valore
frequenza
% relativa
• Fumatore
234
75,4
• Non fum.
44
14,1
• Ex fum.
32
10,3
La prevalenza dell’evento “fumatore” è pari al
75,4% della popolazione esaminata.
29
Studio longitudinale
E’ uno studio che si protrae nel tempo, anche
molto a lungo, e riguarda un gruppo di
soggetti oppure una o più variabili.
Per definizione, tale tipo di studio implica di
“isolare” un gruppo o una variabile per
seguirne l’evoluzione nel tempo,e questo lo
rende poco adatto alla Medicina di Comunità,
in cui, per principio, occorre studiare “tutta”
una popolazione!
30
10
Come procedere? (2)
• Analisi del bisogno;
• Definizione della domanda di
assistenza;
• Definizione delle iniziative di
prevenzione.
31
Domanda di assistenza
La domanda di assistenza può essere di tre
diversi tipi:
• Soddisfatta: esiste, ed è accessibile, il servizio
sanitario corrispondente;
• Non soddisfatta: non esiste, o non è
accessibile, il servizio sanitario
corrispondente;
• Superflua: la domanda non corrisponde a un
reale bisogno di assistenza.
32
Valutazione della domanda
La domanda soddisfatta si valuta attraverso il
numero delle visite mediche, specialistiche e
dei ricoveri ospedalieri effettuati in un periodo
di tempo (1 anno) nella popolazione.
La domanda insoddisfatta (o repressa)
si valuta mediante le liste di attesa per
indagine diagnostiche o interventi curativi o
riabilitativi.
33
11
Bisogno, domanda e offerta
BISOGNO
PRESENTE
PERCEPITO
DOMANDA
ESPRESSA
OFFERTA
PRESENTE
BISOGNO
SODDISFATTO
BISOGNO
PRESENTE
PERCEPITO
DOMANDA
ESPRESSA
OFFERTA
ASSENTE
BISOGNO
PRESENTE
PERCEPITO
DOMANDA
INESPRESSA
OFFERTA
PRESENTE
BISOGNO
PRESENTE
PERCEPITO
DOMANDA
INESPRESSA
OFFERTA
ASSENTE
BISOGNO
PRESENTE
NON
PERCEPITO
DOMANDA
INESPRESSA
OFFERTA
PRESENTE
OFFERTA
INUTILIZZATA
BISOGNO
INDOTTO
PERCEPITO
DOMANDA
ESPRESSA
OFFERTA
PRESENTE
SPRECO
BISOGNO
INSODDISFATTO
OFFERTA
INUTILIZZATA
IL BISOGNO NON
EMERGE
34
Come procedere? (3)
• Analisi del bisogno;
• Definizione della domanda di
assistenza;
• Definizione delle iniziative di
prevenzione.
35
Azioni di prevenzione - 1
Esistono differenti modalità di azione di
prevenzione, che possiamo ricondurre a 4
tipologie:
1. azioni normative riguardanti la salute (es.:
leggi volte a ridurre i consumi di tabacco);
2. azioni di informazione e di educazione
sanitaria per promuovere la salute mediante
l’assunzione di stili di vita “sani”;
36
12
Azioni di prevenzione - 2
3. identificazione dei fattori di rischio e
applicazione di metodologie atte alla loro
correzione;
4. “diagnosi precoce” delle malattie allo stato
latente.
Tutti questi tipi di azione, tuttavia, debbono
essere progettate e calcolate per avere
efficacia a livello della popolazione.
Si parla, pertanto, di “dose preventiva”.
37
Dose preventiva
• Fare la cosa giusta: selezionare obiettivi di
promozione della salute e strategie preventive
appropriate;
• Nella giusta misura: definire intensità e natura
degli interventi, e possibilità di realizzazione;
• Raggiungendo il giusto numero di persone:
l'intera popolazione o almeno un rilevante
numero di soggetti appartenenti ad essa.
38
Diagnosi precoce
E’ il quarto dei quattro tipi di azioni di
prevenzione. Si definisce come
“un’attività sanitaria che tende alla
identificazione di condizioni morbose che
hanno già prodotto una modificazione
patologica, ma che non hanno ancora
raggiunto uno stadio in cui il ricorso ai servizi
sanitari avviene spontaneamente”.
39
13
Diagnosi precoce = screening
Lo strumento tipico e più rilevante per la
diagnosi precoce è lo screening.
Si tratta di una azione di sanità pubblica che
mira ad ottenere l’identificazione presuntiva
di malattia o di difetti non riconosciuti per
mezzo dell'applicazione di tests.
40
Definizione WHO
Screening is the process by which
unrecognised diseases or defects are
identified by tests that can be
applied rapidly on a large scale.
It sorts out apparently healthy people
from those who may have a disease.
41
Traduzione
Lo screening è il processo per mezzo del
quale deficit o malattie misconosciute
sono identificate per mezzo di tests che
possono essere svolti rapidamente su
larga scala.
Esso separa persone apparentemente sane
da coloro che potrebbero avere una
malattia.
42
14
Test di screening
Sono esami clinici e/o strumentali e/o di
laboratorio, che possono essere
applicati rapidamente per discriminare soggetti
apparentemente sani ma probabilmente
affetti da una malattia
da quelli che probabilmente non lo sono.
Per la sua natura di indicatore, non è necessario
che un test di screening sia
diagnostico.
43
Schema
44
Tipi di screening
• Di massa: viene eseguito su una intera
popolazione;
• Selettivo: limitato a specifici gruppi, è più
comune nel campo ambientale o
occupazionale;
• Opportunistico: limitato a pazienti che
accedono al medico per altre ragioni;
• Multiplo: eseguito con l’uso di due o più test
assieme, applicabile a qualunque tipo.
45
15
Valutazione dei tests
Un test di screening non deve essere
necessariamente diagnostico, cioè non deve
“per forza” darci direttamente la diagnosi.
Il suo scopo, infatti, è di “selezionare” i soggetti
che “probabilmente” sono affetti dalla
malattia anche senza averne ancora i segnali
espliciti.
46
Parametri di valutazione
Un test di screening va valutato sulla base di una
serie di parametri, e dovrebbe essere:
• Sensibile e specifico;
• Semplice ed economico;
• Sicuro;
• Accettabile (da chi lo riceverà);
• Ripetibile e valido.
47
Ripetibilità e validità
La ripetibilità è la capacità del test di fornire
risultati sempre uguali o comunque
sovrapponibili, se eseguito da diversi operatori
in diversi contesti.
La validità, o efficienza, è la capacità del test di
discriminare i veri positivi, cioè coloro che
effettivamente hanno la malattia, dai veri
negativi, cioè coloro che sono effettivamente
sani.
48
16
Risultati possibili del test
49
Sensibilità e specificità
SENSIBILITA’:
probabilità del test
positivo nelle
persone con
malattia: a/(a+c)
SPECIFICITA’:
probabilità del test
negativo nelle
persone senza
malattia: d/(b+d)
50
Valore predittivo POS e NEG
VP POSITIVO:
probabilità che un
soggetto con test
positivo abbia la
malattia: a/(a+b)
VP NEGATIVO:
probabilità che un
soggetto con test
negativo non abbia
la malattia : d/(c+d)
51
17
Esempio di calcolo
SENSIBILITA’:
• 90/100 = 0,9 = 90%
SPECIFICITA’: 950/1.000 =
• 0,95 = 95%
VP (+):
• 90/140 =
• 0,643 = 64,3%
VP (-):
• 950/960 =
• 0,989 = 98.9%
52
Principi di organizzazione degli
screening
Gli screening non possono essere applicati a
tutte le malattie esistenti.
Vi sono, infatti, una serie di principi sulla base
dei quali si definisce se, per una data malattia,
è utile o meno organizzare un programma di
screening.
53
Principi - 1
1. La condizione morbosa deve essere un
importante problema sanitario per la
popolazione;
2. Di essa deve essere nota la storia naturale
(studio e descrizione degli elementi e della
fasi della malattia non trattata);
3. Deve essere riconoscibile uno stato latente o
pre-sintomatico.
54
18
Principi - 2
4. Deve esistere un test adatto e accettabile
dalla popolazione in termini di disagio e
rischio nell’eseguirlo;
5. Deve essere possibile il trattamento della
malattia, una volta riconosciuta;
6. Devono essere presenti, e ragionevolmente
accessibili, i servizi per la diagnosi e il
trattamento della malattia;
55
Principi - 3
7. Il costo dello screening per la malattia
(inclusi la diagnosi e il trattamento del
paziente diagnosticato) dovrebbe essere
economicamente bilanciato con quello
dell’assistenza ai malati, una volta
individuati;
8. Lo screening dovrebbe essere praticabile di
continuo, e non fatto una volta sola.
56
Valutazione dell’efficacia
Un test di screening va sempre valutato per
determinare se esso ha avuto efficacia, cioè ha
ridotto il danno complessivo che la
popolazione avrebbe ricevuto dalla malattia se
lo screening non fosse stato eseguito.
Tale valutazione si esegue valutando, in genere,
la variazione di incidenza e di mortalità della
malattia in oggetto.
57
19
Esempi di valutazione
Riportiamo due esempi:
• Una valutazione di uno screening per la
diagnosi precoce di una malattia in fase preclinica (es.: carcinoma “in situ” del collo
dell’utero mediante PAP-test);
• Una valutazione di condizioni a rischio per una
malattia (es.: neo cutaneo a rischio di
trasformazione in melanoma).
58
Diagnosi precoce
59
Identificazione del rischio
60
20
Alcuni esempi di screenings
•
•
•
•
•
•
•
Pap-test
Mammografia
Misurazione pressione arteriosa
Glicemia
Ca del colon-retto: FOBT/endoscopia
Lesioni cutanee (nei)
Screening pediatrici: fibrosi cistica,
displasia dell’anca, etc.
61
PAP-test - 1
Scopi:
- identificare neoplasie in fase pre-invasiva (il
tumore è presente, ma limitato alle sole
cellule di superficie, non ha ancora superato
tale livello e quindi non vi è rischio di
diffusione della malattia);
- ridurre, di conseguenza, la mortalità da
carcinoma della cervice uterina.
62
PAP-test - 2
Effetti: riduzione del rischio di morte
- 80% stadio 1a
- 20% stadio 2
Periodicità: triennale per le donne tra i 25 e i
64 anni
63
21
PAP-test - 3
Sensibilità:
- 80% CIN (carcinoma in situ) pre-invasivo
- 85% stadio pre-clinico 1a - 1b
- 90% stadio pre-clinico 2
64
PAP-test - 4
Specificità:
- 99,94% (0,06% falsi positivi). Conferma con
colposcopia e biopsia;
- 93,74% con borderline classificati positivi (6,2%
risultati borderline con necessità di ripetere il
test).
65
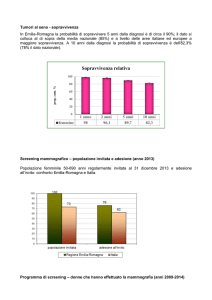
Mammografia - 1
• Lo screening mammografico effettuato
ogni 1-2 anni può ridurre la mortalità per
carcinoma mammario del 20-25%;
• L’effetto appare maggiore per donne dai
50 ai 69 anni (il rischio neoplastico
aumenta con l’età dalla 4° decade in poi).
66
22
Mammografia - 2
Sensibilità: 77-97%.
Diminuzione(51-83%) nelle donne sotto i
50 anni o in terapia ormonale sostitutiva
Specificità: 94-97%.
Falsi positivi soprattutto nelle donne sotto i
50 anni(7-8%).
67
Mammografia - 3
Tuttora vi sono dati contrastanti riguardo
l’effettiva efficacia nel ridurrela mortalità per
carcinoma mammario.
Lo screening mammografico non cambia in
modo significativo la mortalità complessiva
legata al tumore.
E’ presente un aumento della mortalità
associata allo screening.
68
Ca del colon-retto - 1
Lo screening si esegue mediante FOBT (Foecal
Occult Blood Test) ed evetuale endoscopia se
il FOBT è positivo.
La lunga fase preclinica rende il tumore adatto
particolarmente a test di screening per i
soggetti a rischio, nella fascia di età superiore
ai 50 anni.
69
23
Ca del colon-retto - 2
Soggetti a rischio sono tutte le persone che:
• Hanno una storia clinica, personale o
familiare, di Ca del colon-retto;
• Hanno subito precedenti resezioni di adenomi
o polipi;
• Hanno anamnesi positiva per patologia
infiammatorie croniche (morbo di crohn,
rettocolite ulcerosa).
70
Ca del colon-retto - 3
Periodicità: andrebbe regolarmente, e per tutta
la vita dopo i 50 anni, eseguito:
• Un esame FOBT ogni 2 anni circa;
• Una endoscopia ogni 5 anni circa, se il FOBT
risulta sempre negativo;
• Una endoscopia immediata se un FOBT
risultasse positivo.
71
Ca del colon-retto - 4
FOBT :
- Sensibilità: variabile dal 40 al 92% a seconda
del metodo (media 70%)
- Specificità: 90%
ENDOSCOPIA:
- Sensibilità : 90%
- Specificità : 100%
72
24