La schizofrenia
Dr. Tommaso Maniscalco
Dipartimento di Salute Mentale
AUlss 21 Legnago
SCHIZOFRENIA
La Schizofrenia viene considerata la più grave tra le
malattie mentali a causa di:
1. Precocità di esordio
2. Gravità dei sintomi
3. Frequente cronicizzazione con deterioramento in
numerose aree funzionali (lavorativa, relazionale,
affettiva)
EPIDEMIOLOGIA
Gli studi epidemiologici dimostrano una sostanziale
uniformità dei dati di incidenza e prevalenza della
schizofrenia nel mondo.
Incidenza annuale: 0.1-0.9 per mille
Prevalenza: 0.9-15 per mille
Questa uniformità indica l’indipendenza della patologia da
fattori di rischio di tipo razziale o socio-culturale.
ETA’ e GENERE
La schizofrenia ha uguale prevalenza negli uomini e nelle
donne: M=F
Ma uomini e donne differiscono per età d’esordio e
decorso.
Il picco dell’età d’esordio è 15-25 anni per gli uomini e di
25-35 anni per le donne.
L’esordio della schizofrenia prima dei 10 anni e dopo i 50
è estremamente raro. Il 90% dei pazienti ha tra i 15 e i 55
anni.
EZIOLOGIA
Il modello di spiegazione che integra i fattori biologici,
psicosociali e ambientali è quello ritenuto più attendibile
Una persona può avere una speciale vulnerabilità (diatesi)
che quando viene attivata da una qualche influenza
stressante permette la comparsa dei sintomi della
schizofrenia.
La diatesi o l’evento stressante possono essere biologici,
ambientali o entrambi.
FATTORI BIOLOGICI
Un crescente numero di ricerche hanno ipotizzato il ruolo
fisiopatologico di alcune aree cerebrali.
I dati maggiormente replicati indicano una riduzione del
volume e una modificazione di alcune di queste aree
cerebrali, in particolare il sistema limbico e il lobo
temporale (corteccia paraippocampale), e, in misura
minore, la corteccia frontale e i gangli della base.
La lesione più comunemente osservata riguarda una
riduzione della densità neuronale di alcuni strati della
corteccia.
BIOCHIMICA
Per lungo tempo si è pensato che alla base della sintomatologia
della schizofrenia ci fosse un’iperattività dopaminergica, con
aumento dei D2.
Attualmente insufficiente a spiegare la complessità della
malattia sono stati chiamati in causa altri neurotrasmettitori.
Le ipotesi biochimiche attuali suggeriscono che alla base dei
sintomi positivi vi sia un’iperattività dopaminergica del sistema
mesolimbico, mentre alla base dei sintomi negativi vi sia una
riduzione dell’attività dopaminergica a livello mesocorticale
frontale, in stretta relazione col sistema serotoninergico che
modula la risposta dopaminergica
FATTORI GENETICI
Numerosi studi genetici suggeriscono fortemente una
componente nell’ereditarietà della schizofrenia.
Nei familiari di pazienti schizofrenici il rischio di
manifestare la malattia è molto più alto rispetto alla
popolazione generale: un rischio 10 volte superiore nei
soggetti che hanno un parente di primo grado ammalato.
L’evidenza dell’ereditarietà della patologia trova conferma
negli studi condotti su gemelli mono- e dizigoti: gemelli
monozigoti hanno una concordanza del 60-70%.
FATTORI GENETICI
La mancanza di una completa concordanza fra i gemelli
monozigoti indica che anche i fattori ambientali debbono
essere considerati nella genesi della malattia.
Attualmente non è stato individuato un chiaro modello di
trasmissione genetica; non è stato individuato un gene
responsabile. Si ipotizza invece un’eterogeneità genetica
della trasmissione della schizofrenia. Sono stati condotti
studi sui cromosomi 5, 11, 22 e sui cromosomi sessuali.
CAUSE AMBIENTALI
Si è evidenziato una maggiore presenza di complicanze
pre- e perinatali nei soggetti malati rispetto a soggetti di
controllo: l’ipotesi è che siano responsabili di
modificazioni a carico del SNC che possono avere parte
nella genesi della malattia.
Altra ipotesi chiama in causa infezioni virali, in quanto
esiste una maggiore incidenza di nascite di soggetti
schizofrenici nei mesi invernali.
CAUSE AMBIENTALI
Molta attenzione è stata posta all’ambiente familiare e
sono state formulate varie teorie.
Teoria del doppio legame: ambienti familiari dove esiste
una modalità comunicativa molto disturbata in cui nulla
viene detto in modo chiaro, ma affermato e poi negato
oppure affermato a parole e negato nei fatti.
Alta emotività espressa: il clima emotivo sembra avere
grande importanza soprattutto sulle recidive
sintomatologiche. Ambienti caratterizzati da
ipercoinvolgimento emotivo, critica e ostilità
predispongono a ricadute.
Esordio
Si possono distinguere tre fasi della malattia:
1. Fase prodromica: periodo di tempo che precede l’esordio, in
cui si osservano segni del cambiamento in atto;
2. Fase attiva: fase in cui compaiono i sintomi psicotici;
3. Fase residua: fase in cui prevalgono l’appiattimento affettivo
e il ritiro sociale.
FASE PRODROMICA
Ha durata variabile (settimane o mesi), andamento
progressivo e sfocia nella fase attiva.
La prognosi della malattia è legata fortemente alla
precocità della diagnosi e l’inizio tempestivo della terapia:
la prognosi è peggiore se la fase prodromica è lunga.
Le modificazioni più importanti riguardano la sfera
relazionale e sociale: la persona riduce i contatti
interpersonali, abbandona le attività ricreative, peggiora il
rendimento scolastico o lavorativo, appare distaccato o
chiuso. La persona può avvertire un marcato stato di
insicurezza o diversità e le persone intorno a lui possono
pensare “non è più lui”.
FASE PRODROMICA
Possono comparire idee strane o bizzarre, convinzioni di tipo
magico, particolari e improvvisi interessi per chiaroveggenza e
telepatia.
L’eloquio può essere vago, impoverito, eccessivamente prolisso,
oppure eccessivamente concreto.
Compare una forte componente ansiosa, che si accompagna al
processo di destrutturazione psicotica. Si associano difficoltà di
concentrazione, insonnia, irritabilità, distraibilità. L’espressione è
perplessa e sorpresa.
FASE PRODROMICA
Può instaurarsi un vago senso di irrealtà, di stranezza, di difficoltà
di riconoscimento della realtà esterna (depersonalizzazione
allopsichica) o della realtà interna, con dubbi sulla propria
identità e perdita del controllo dei propri pensieri
(depersonalizzazione autopsichica) o percezione di un
cambiamento di parti del proprio corpo (depersonalizzazione
somatica).
Si tratta di una condizione molto angosciosa, con un profondo
vissuto di estraneità e frammentazione.
FASE ATTIVA
Criteri diagnostici secondo il DSM-IV (Manuale diagnostico e
statistico dei disturbi mentalidell’American Psychiatric Association)
Criterio A: Sintomi caratteristici. Due o più dei seguenti
sintomi, per un periodo di tempo significativo durante un periodo
di un mese:
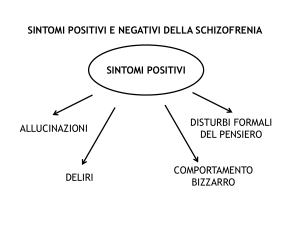
1. deliri;
2. allucinazioni;
3. eloquio disorganizzato (deragliamenti o incoerenza);
4. comportamento disorganizzato o catatonico;
5. sintomi negativi: appiattimento dell’affettività, alogia, abulia.
FASE ATTIVA
Criterio B: Disfunzione sociale o lavorativa (una o più delle
delle principali aree di funzionamento- lavoro, relazioni
interpersonali, cura di sé- si trovano notevolmente al di sotto del
livello raggiunto precedentemente).
Criterio C: Durata ( segni continuativi del disturbo persistono
per almeno 6 mesi, incluso un mese di sintomi che soddisfino il
criterio A, e può includere periodi prodromico e residuo)
Criterio D: Esclusione dei disturbi schizoaffettivo e dell’umore.
FASE ATTIVA
Criterio D: Esclusione dei disturbi schizoaffettivo e dell’umore.
Criterio E: esclusione di sostanze e di una condizione medica
generale.
Criterio F: relazione con un disturbo pervasivo dello sviluppo (nel
caso preesista disturbo autistico o altro disturbo dello sviluppo).
FASE ATTIVA
Classificazione di decorso longitudinale:
• Episodico con sintomi residui intercritici
• Episodico con nessun sintomo residuo intercritico
• Continuo
• Episodio singolo in remissione parziale
• Episodio singolo in remissione completa
• Non specificato
• Meno di un anno dall’esordio dei sintomi iniziali della fase attiva
SINTOMI FONDAMENTALI
I sintomi fondamentali includono disturbi della percezione,
alterazioni del pensiero, del linguaggio e della comunicazione,
disturbi dell’affettività, alterazioni del comportamento,
incapacità a provare piacere, riduzione della volontà, dell’iniziativa e
dell’attenzione.
Disturbi della percezione
I disturbi della percezione (allucinazioni) sono frequenti e
possono interessare tutti i sistemi sensoriali (acustico, visivo,
gustativo, olfattivo, cenestesico).
Allucinazione=percezione senza oggetto, percepite con le
stesse caratteristiche di concretezza, obiettività e spazialità
sensoriale.
SINTOMI FONDAMENTALI
Le allucinazioni più frequenti sono quelle uditive: voci sussurrate,
mormorate o voci dialoganti tra loro, che commentano o criticano
le azioni del paziente o minacciose, oscene, accusatorie o
insultanti.
Le allucinazioni visive sono più rare, come anche quelle olfattive
e gustative (odori e sapori inconsueti e sgradevoli).
Le allucinazioni cenestesiche sono sensazioni in tutto il corpo:
punture di spillo, bruciature, stiramenti e torsioni ai fasci
muscolari.
SINTOMI FONDAMENTALI
Disturbi del contenuto del pensiero
Percezioni deliranti (attribuzione di un significato abnorme ad
una percezione reale): in genere messaggi e avvertimenti
autoriferiti che il soggetto crede di vedere negli accadimenti che lo
circondano.
Intuizione delirante: ha le caratteristiche della ”illuminazione”,
la persona avverte improvvisamente la certezza assoluta di
un’idea delirante. In genere si instaura uno stato d’animo che ha
le caratteristiche di un’atmosfera cupa, sinistra, suggestiva di
avvenimenti spiacevoli, estremamente angosciosa (“fine del
mondo”).
SINTOMI FONDAMENTALI
Delirio= idea falsa, ingiustificata, incrollabile, mantenuta con
straordinaria convinzione e certezza dalla persona. Di vario
contenuto.
Delirio di persecuzione: la persona crede di essere inseguita,
ingannata, perseguitata e spiata da amici, familiari o dal governo
o dai servizi segreti.
Delirio di riferimento: la persona crede che determinati gesti,
commenti, articoli di giornale siano diretti espressamente a lei.
Delirio erotico: la persona crede di essere molto corteggiata,
amata, ma anche molto invidiata e oggetto di calunnie e vendette
SINTOMI CARATTERISTICI
Deliri bizzarri: credere che i pensieri vengano inseriti nella
mente (inserzione del pensiero), o che il corpo o le azioni
siano manipolate da forze esterne (d. di controllo); la persona
può pensare che le sue sensazioni o azioni siano controllate
dall’esterno o che gli vengano inviati messaggi mediante onde
radio (d. di influenzamento), sensazione che forza esterna che
sottrae il pensiero dalla mente (furto del pensiero).
Delirio di grandezza: la persona pensa di essere in possesso di
grandi capacità scientifiche e per questo perseguitato e in pericolo
di morte.
SINTOMI CARATTERISTICI
Delirio di colpa: la persona pensa di aver commesso gravi e
imperdonabili colpe verso familiari, società, Dio.
Deliri somatici: la persona è convinta di avere gravi malattie
soprattutto infettive.
SINTOMI CARATTERISTICI
Disturbi formali del pensiero
Si tratta della perdita dei nessi associativi, con alterazione della
sequenza logica di costruzione di un periodo e quindi perdita della
capacità comunicativa, fino all’ incomprensibilità.
La persona passa da un argomento all’altro (deragliamento);
fornisce risposte oblique, non correlate alle domande
(tangenzialità); tende ad associare le parole secondo la
somiglianza semantica o fonetica; il discorso può essere così
disorganizzato da essere incomprensibile (insalata di parole).
SINTOMI CARATTERISTICI
Alterazione del comportamento
Risultano variamente compromesse la funzionalità in ambito
lavorativo, scolastico, fino alla cura e igiene personali.
Nella catatonia si arriva ad un marcato disinteresse per
l’ambiente esterno, con riduzione di risposte alle stimolazioni. Al
contrario si possono osservare stati di iperattività motoria fino alla
violenza clastica con atteggiamenti auto ed etero aggressivi.
Disturbi dell’umore
Molto compromesso è la modulazione dell’umore: si possono
alternare stati di euforia con fatuità e sguaiatezza; fasi di disforia
con tristezza, malumore e irritabilità, stati di eccitamento
maniacale.
SINTOMI CARATTERISTICI
Sintomi negativi
L’appiattimento affettivo si caratterizza per riduzione o
assenza delle normali capacità di modulazione affettiva.
Sono ridotte la mimica, la gestualità, la reattività. Si può
accompagnare a discordanza affettiva (manifestazioni emotive
discordanti col contenuto ideico).
L’alogia (povertà dell’eloquio) si manifesta con risposte brevi,
concrete e poco articolate.
L’avolizione si caratterizza come mancanza di energia, iniziativa
e interesse
SINTOMI CARATTERISTICI
Sintomi cognitivi:
-difficoltà di attenzione,
-deficit della memoria di lavoro,
-alterazione delle funzioni esecutive (ossia la capacità di
raccogliere ed interpretare informazioni ed il prendere
decisioni in base a queste).
Tali deficit sono estremamente disabilitanti e
impediscono il condurre una vita “normale” incidendo
fortemente sul “ritirarsi” dai contatti sociali, nella perdita
del lavoro, ecc.
Sottotipi della schizofrenia
Tipo paranoide: si caratterizza per la presenza di deliri
sistematizzati e/o allucinazioni uditive, in assenza di gravi
alterazioni del comportamento, del funzionamento cognitivo e
dell’affettività. Più frequentemente i deliri sono di persecuzione o
di grandezza. L’esordio è più tardivo e la clinica più stabile.
Tipo disorganizzato: si caratterizza per una grave
disorganizzazione del pensiero e del comportamento, affettività
appiattita o inadeguata. Esordio precoce, decorso cronico,
prognosi peggiore.
Sottotipi della schizofrenia
Tipo catatonico: si caratterizza per una marcata alterazione
psicomotoria che può comportare immobilità motoria, eccitamento
motorio, negativismo, mutacismo, posture obbligate, ecolalia,
ecoprassia.
Tipo indifferenziato: presenza di sintomi caratteristici (deliri,
allucinazioni) senza una sistematizzazione in paranoide,
catatonico, disorganizzato.
Tipo residuo: si caratterizza per il prevalere di sintomi negativi,
in assenza di sintomi psicotici rilevanti.
RISCHIO ASSOCIATO DI
ABUSO DI SOSTANZE
Il 30-50% dei pazienti schizofrenici soddisfa i criteri diagnostici
per l’abuso o la dipendenza da alcool.
Altre sostanze comunemente usate sono cannabis (15- 25%) e
cocaina (5-10%).
Molti studi attribuiscono una prognosi più negativa alla
contemporanea presenza di uso di sostanza in pazienti
schizofrenici.
SUICIDIO
Il suicidio è una causa comune di morte tra i pazienti schizofrenici:
- il 50% tenta il suicidio almeno una volta nel corso della vita;
- il 10-15% muore per suicidio in un follow-up di 20 anni.
Maschi e femmine presentano uguale rischio.
I principali fattori di rischio sono la presenza di sintomi depressivi,
giovane età e un buon funzionamento premorboso.
PROGNOSI
Studi sull’andamento indicano che dal 30 al 50% dei pazienti
schizofrenici mostra un andamento che può essere definito buono;
valutando numero di ricoveri e grado di decadimento delle
funzionalità intellettive e abilità sociali.
Si può affermare che circa 1/4 dei pazienti recupera un buon
funzionamento sociale e relazionale con pochi sintomi residui; in
circa la metà dei casi permangono sintomi residui di una certa
entità; in un quarto dei casi l’andamento è cronico e deteriorante.