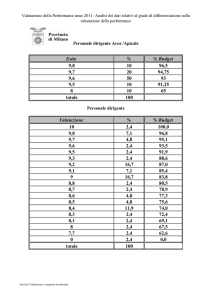
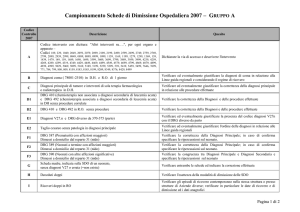
DOCUMENTO DI BUDGET DISTRETTUALE E LIVELLI DI SPESA PROGRAMMATI PER IL MEDICO DI
MEDICINA GENERALE
PREMESSA
L’ Art.83, co.4 della L.388/2000 pone in chiara evidenza come “nel rispetto degli adempimenti assunti dal
Paese con l’adesione al patto di stabilità e crescita, a decorrere dall’anno 2001, le singole regioni,
contestualmente all’accertamento dei conti consuntivi sulla spesa sanitaria da effettuare entro il 30 giugno
dell’anno successivo, sono tenute a provvedere alla copertura degli eventuali disavanzi di gestione,
attivando nella misura necessaria l’autonomia impositiva con le procedure e modalità indicate nei
commi 5, 6 e 7” dello stesso articolo. In caso di inerzia delle amministrazioni regionali nell’adozione delle
misure di cui al co. 6, il Governo adotta le forme d’intervento sostitutivo previste dalla normativa
vigente.
Inoltre con l'Art. 84 (Eliminazione progressiva dei ticket sanitari) e l’Art. 85 (Riduzione dei ticket e disposizioni
in materia di spesa farmaceutica), della Legge n.388/2000, a livello nazionale, si sono ingenerati
considerevoli oneri aggiuntivi che costituiscono una delle portanti dell’impennata della spesa sanitaria nel
2001.
La situazione conseguentemente determinatasi, ha indotto il Governo e le Regioni a pervenire ad un nuovo
Accordo, realizzato l’8 Agosto, modificativo di quello del 3 Agosto del 2000 che, se da una parte ha
incrementato da parte del Governo le risorse destinate alla sanità, dall’altra ha fortemente responsabilizzato
le Regioni in caso di eccedenza della spesa rispetto alle fonti rese disponibili dal FSN. Il conseguente
Decreto Legge 18 settembre 2001, n. 347 “Interventi urgenti in materia di spesa sanitaria” ne disciplina la
esecuzione.
La Regione, con D.G.R. 1392 del 05/10/01 ha ritenuto quindi, fondamentale che siano accentuate da parte
dei Direttori Generali delle Aziende USL le azioni di sensibilizzazione nei confronti della Collettività, dei
Medici di Medicina Generale, dei Pediatri di Libera scelta e degli altri Soggetti interessati alla tutela della
salute pubblica affinché attuino ogni possibile, concreta azione di contenimento e di controllo richiamando il
dettato dell’art. 85 della citata Legge 388/2000.
L'Art. 85 (Dotazione finanziaria complessiva dei medici di medicina generale, dei pediatri di libera scelta,
degli specialisti ambulatoriali e convenzionati e dei medici di continuità assistenziale del distretto) infatti,
prevede che ciascuna Regione individui, entro il 30 giugno 2001, nell’ambito del proprio territorio, uno o più
distretti, ai quali assegnare, in via sperimentale, in accordo con l’azienda sanitaria interessata, una specifica
dotazione finanziaria “virtuale” (compresa quindi nelle assegnazioni previste per ciascuna Azienda USL).
Secondo quanto disposto da detto articolo, in particolare, la regione assegna al distretto detta dotazione
finanziaria virtuale, sulla base del numero di abitanti moltiplicato per la parte della quota capitaria
concernente le spese per prestazioni farmaceutiche, diagnostiche, specialistiche, ospedaliere e residenziali,
che si presumono indotte dall’attività prescrittiva dei medici di medicina generale nonché dei pediatri di libera
scelta, degli specialisti ambulatoriali e convenzionati e dei medici di continuità assistenziale.
Riguardo all’argomento, coerentemente alla metodica di budget di cui alla LR 38/94, la Regione Puglia con il
Documento di Indirizzo Economico Funzionale di cui alla DGR 1003/99, nella relativa sezione “BUDGET
PER LA MEDICINA DEL TERRITORIO” aveva già individuato un percorso metodologico, approvato dalle
organizzazioni sindacali maggiormente rappresentative a livello regionale dei Medici di Medicina Generale e
dei Pediatri di Libera scelta, derivante da sperimentazioni in tal senso già positivamente avviate nell’ambito
dei Distretti della Azienda USL LE1 che appaiono pienamente coerenti con il dettato normativo
successivamente definito dalla Legge Finanziaria 2001.
Nel ritenere quindi, ai fini della diffusione e dello scambio di esperienze scaturenti dal progetto di
sperimentazione in materia di budgetting e monitoraggio previsto dalla Finanziaria 2001, di qualificare lo
stesso come “di rilevanza regionale”, detta iniziativa è attuata in un distretto per ciascuna Azienda USL,
direttamente individuato dal Direttore Generale della stessa, contestualmente rendendo operativo l’OPCAT
(l’Organismo Permanente di Consultazione per l'Assistenza Territoriale) istituito con la richiamata DGR
1003/99, esteso alle rappresentanze delle cinque categorie mediche di cui al co.4 dell’Art. 85 della L
388/2000. L’O.P.C.A.T. deve identificarsi con l’organismo di cui all’art. 14 del D.P.R. 270/00.
1
Scopo del progetto è, tra l’altro, quello di definire entro il 31 Dicembre del corrente anno le modalità, i metodi
e gli standard da applicarsi sull’intero territorio regionale in materia di budgetting e controllo dei risultati
nell’ambito distrettuale, le cui risultanze concorreranno alla definizione dei contenuti del Documento di
Indirizzo Economico Funzionale per il 2002 e per il triennio 2202-2004.
Ai fini della predisposizione del budget per i MM.MM.GG. e i PP.LL.SS. vanno considerati:
I Livelli di Assistenza
Coerentemente agli indirizzi di programmazione nazionale e regionale che vedono progressivamente
incrementarsi le risorse assegnate al livello di assistenza distrettuale e nell’obiettivo di rendere efficace e
compatibile l’azione complessiva del SSR, attese le risultanze dei controlli in atto sull’assorbimento di risorse
in ambito ospedaliero, la Regione ha confermato l’indirizzo verso la deospedalizzazione dell’assistenza
sanitaria, e precisamente prevedere nell’impiego delle risorse la seguente ripartizione delle stesse tra livelli
di assistenza:
Livello di Assistenza
Prevenzione
Ospedaliera (compresa Mobilità)
Distrettuale
5%
46%
49% [*]
[*] Si precisa che il livello di assistenza distrettuale comprende le prestazioni di specialistica ambulatoriale effettuate in ambito
ospedaliero.
Le elaborazioni compiute dall'Assessorato alla Sanità con riferimento agli esercizi 1999 e 2000, rispetto a
detti Livelli di Assistenza (LA) evidenziano il seguente impiego prospettico delle risorse ( i dati relativi
all’esercizio 2000 sono attualmente in fase di consolidamento da parte della UOC e della Camera di
Controllo e Compensazione):
Importi in Milioni di Lire
A
Assistenza sanitaria collettiva in ambiente di vita
e di lavoro - TOTALE
B
Assistenza distrettuale: TOTALE
ACQUISTI
DI BENI
ACQUISTI DI
PERSONALE
SERVIZI
SSN
26.345
9,66%
17.800
6,53%
191.039
70,03%
ALTRI
COSTI
37.597
13,78%
COSTI
TOTALI
272.781
100,00%
% su
TOT.
COSTI
3,0%
134.662
2.880.406
598.375
290.450
3.903.893
134.662
3,46%
2.867.897
73,70%
598.375
15,38%
290.450
7,46%
3.891.384 43,1%
100,00%
554.716
1.837.367
2.088.138
582.535
5.062.756
554.716
11,40%
1.641.868
33,73%
2.088.138
42,90%
582.535
11,97%
4.867.257 53,9%
100,00%
TOTALE COMPLESSIVO dei LIVELLI
715.723
4.735.573
2.877.552
910.582
9.239.430
TOTALE COMPLESSIVO dei LIVELLI per RESIDENTI
715.723
7,92%
4.527.565
50,13%
2.877.552
31,86%
910.582
10,08%
9.031.422 100,0%
100,00%
B.1
C
C.1
Assistenza distrettuale per RESIDENTI
Assistenza ospedaliera: TOTALE
Assistenza ospedaliera per RESIDENTI
Nota: Nel totale dei Livelli è compresa la Mobilità Passiva ExtraRegionale.
2
Gli Indici Programmati di Rimodulazione nell'Assorbimento delle Risorse per Livelli di Assistenza,
Funzioni nel Triennio 2001-2003 e Progetti Obiettivo di Razionalizzazione del SSR
Come introdotto dalla DGR 1003/99, gli atti di indirizzo e coordinamento regionali prevedono anche per il
2001 che le assegnazioni delle risorse avvenga per livello di assistenza, nella misura fissata dalla
programmazione nazionale.
Circa le modalità di destinazione delle risorse, in esecuzione del D.Lgs 229/99 e delle norme regionali se ne
aggiungono delle nuove, vuoi direttamente gestite dalla Regione vuoi riferite, come previsto dal co.10
dell'Art.5 della LR 17/99, dal co.1 dell'Art.20 della LR 28/2000 e dal punto 4) lettera d) della DGR 469/2001,
a Funzioni e Progetti Obiettivo assegnati alle Aziende ed agli Istituti Sanitari, con lo scopo di accelerare il
processo di razionalizzazione ed adeguamento del SSR.
Nella essenzialità, le linee di indirizzo regionale prevedono nel triennio 2001-2003 una appropriata e
sostenibile modificazione di taluni fattori, dettata dalla esigenza di pervenire progressivamente, ma entro il
termine massimo del triennio, ad un assetto riformante l’impiego delle risorse tra i vari livelli di assistenza.
In via generale, la definizione delle risorse economiche assegnabili è compiuta dalla programmazione
regionale sulla base di piani triennali e di obiettivi annuali. La gestione delle Aziende e degli Istituti costituenti
il SSR va conseguentemente conformata al raggiungimento degli indici tendenziali di utilizzo delle risorse di
seguito riportati:
Linea di Regressione Strutturale Programmata nel triennio 2001-2003 delle Aliquote di
Costo del SSR rispetto alle ripartizione delle risorse assegnate dalla Conferenza StatoRegioni ai livelli Funzionali di Assistenza
Livello
Prevenzione
Assistenza Territoriale
Assistenza Ospedaliera (*)
Totale
2001
3,5%
43,5%
53,0%
100%
2002
4,0%
47,0%
49,0%
100%
2003
5,0%
49,0%
46,0%
100%
Ripartizione a Valore Costante del FSR, in assenza di variazioni sovraregionali e
correlata modifica dell'assetto strutturale del SSR (Nuovo SSR ). (*) La indicata
percentuale del Livello Ospedaliero relativa al 2001 tiene conto della Mobilità Passiva
Extraregionale (c.a 2%)
Il ruolo dei Medici di Medicina Generale e dei Pediatri di Libera Scelta
Nell’ambito dei principi di razionalizzazione fissati dalla Legge Regionale 28/2000 e dei precedenti atti di
indirizzo e coordinamento in materia sanitaria, richiamati gli obiettivi fissati dalla DGR 1832/99, in ciascuna
Azienda USL nell’ambito degli Organismi Permanenti di Consultazione per l’Assistenza Territoriale (OPCAT)
di cui alla DGR 1003/99, andranno prontamente, entro 90 giorni, definite le finalità di piano per il 2002, da
avviarsi concretamente nella loro operatività nel corso del quarto trimestre del corrente esercizio,
funzionalmente a quanto indicato nella precedente sezione “ DEFINIZIONE DEI BUDGET DISTRETTUALI
PER LA MEDICINA DI BASE E L’ASSISTENZA SPECIALISTICA”.
E’ tra gli obiettivi primari delle categorie mediche interessate, quello di assicurare i livelli essenziali di
assistenza di base, evitando il verificarsi di impieghi impropri delle risorse che, come è noto, non possono
trovare, per legge, altra forma di copertura, se non quella del prelievo fiscale sui residenti della Regione. E’
quindi necessario che i Medici di Medicina Generale ed i Pediatri di Libera scelta operino vieppiù quali
soggetti attivi di “regolazione” della domanda (in particolare anche ai fini della significativa e necessaria
riduzione dei livelli di spesa per l’assistenza farmaceutica). I MMG, però non possono essere considerati gli
unici regolatori della domanda ma possono svolgere tale attività, al pari di ogni altra componente che opera
nel sistema sanitario, in un sistema virtuoso nel quale ciascun attore (Regione, AUSL, Presidi Ospedalieri,
Aziende Ospedaliere, Accreditati, Case Farmaceutiche, mass media ecc.) concorra al raggiungimento di tale
obiettivo.
3
Gli OBBIETTIVI GENERALI CORRELATI AL BUDGET E LE AZIONI GIA’ AVVIATE
DALL’A.U.S.L. BA/3
Già con D.G.R. 1800/98, 1003/99 e 1832/99, la Regione specifica gli obbiettivi generali ai quali deve tendere
l’azione della Medicina Generale e della Pediatria di Libera Scelta nella gestione del budget. La Direzione
Generale dell’A.U.S.L. BA/3, fin dal 1998 ha avviato azioni e attività che pongono il M.M.G. e il P.L.S. nelle
condizioni di cogliere gli obbiettivi generali e di perseguire obbiettivi specifici. Tali obbiettivi, richiamati anche
dalla D.G.R. 1392/2001, unitamente alle azioni avviate vengono qui di seguito riportati.
Garanzia di Continuità Assistenziale al Cittadino
L’obiettivo di fondo da perseguire, è quello di garantire al Cittadino la continuità assistenziale, qualunque sia
il sito nel quale la prestazione sanitaria e sociale viene assicurata, tanto al fine di raggiungere l’indifferibile
riequilibrio nell’impiego delle risorse tra prevenzione, ospedale e territorio, nei limiti delle disponibilità
previste dal FSR.
Nella DGR 1800/98, ai fini del raggiungimento della «continuità assistenziale» al Cittadino, si indicavano una
serie di azioni coordinate da attuarsi nell’ambito dei livelli di prevenzione, assistenza distrettuale ed
ospedaliera. Rispetto a tali azioni, di seguito riportate, a partire dagli inizi del 1998 sono stati compiuti alcuni
passi significativi da parte dell’A.U.S.L. BA/3. In particolare, l’Azienda, ha costituito gruppi di lavoro misti tra
medici dipendenti e convenzionati dell’A.U.S.L. e MM.MM.GG./PP.LL.SS. per concordare le procedure per:
1. Il ricovero programmato
2. la Dimissione Protetta
3. l’accesso del MMG in ospedale
4. la lettera di dimissione ospedaliera
5. le procedure per l’assistenza riabilitativa ex art. 25 e 26 della L. 833/78
Assistenza Distrettuale
Il livello riferito all’assistenza distrettuale comprende i livelli di assistenza sanitaria non attribuibili alla
prevenzione ed alla assistenza ospedaliera. In dettaglio, contempla i livelli di assistenza per la medicina di
base, la farmaceutica, la specialistica ambulatoriale, l’assistenza domiciliare, ambulatoriale, semiresidenziale
e residenziale agli anziani non autosufficienti, ai disabili, ai tossicodipendenti ed ai malati di mente, nonché
l’assistenza integrativa, protesica, termale, ecc.
Rispetto ai contenuti prestazionali di tale livello di assistenza, si determina nella scheda di budget,
coerentemente all’evolversi del quadro normativo ed informativo di cui dispone l’azienda, il finanziamento
capitario per sottolivello funzionale, fissando i relativi obiettivi per costo e prestazione, in particolare in
materia di:
assistenza per la medicina di base: nell’ambito di tale sottolivello funzionale, l’A.U.S.L. ha
organicamente applicato le norme contrattuali ex D.P.R. 484/96 e D.P.R. 613/96 pervenendo
altresì alla definizione della contrattazione decentrata adottata con Delibere n°170/99 e
n°171/99.
assistenza farmaceutica: nell’ambito di tale sottolivello funzionale, sono già state
sperimentate le azioni legate ai livelli di spesa programmati. Per l’anno 2002 occorre tenere
conto che le intese Stato-Regione riportano il finanziamento del presente sottolivello di
assistenza nel limite del 13% della quota capitarla ai sensi della L. 405/01.
assistenza specialistica ambulatoriale: nell’ambito di tale sottolivello funzionale, sono già
state sperimentate le azioni legate ai livelli di spesa programmati e quelle necessarie a
favorire il pieno utilizzo delle Strutture dell’A.U.S.L.
assistenza domiciliare, ambulatoriale e residenziale agli anziani non autosufficienti, ai disabili,
ai tossicodipendenti ed ai malati di mente: va dato atto che l’A.U.S.L. ha attivato il servizio di
Assistenza Domiciliare Integrato e il Servizio di Assistenza Residenziale e Semiresidenziale
in Case Protette nonché il Servizio di Riabilitazione per i disabili che va a concorrere con i
Centri Accreditati per l’erogazione dei livelli di Assistenza. Per ciò che concerne i
tossicodipendenti, l’A.U.S.L. BA/3, con l’avvio del Dipartimento delle Dipendenze Patologiche
ha attivato la rete di assistenza in sede ambulatoriale, domiciliare, residenziale e
semiresidenziale. Analogamente, nel campo della salute mentale, l’A.U.S.L. ha potenziato le
attività di demanicomializzazione, di riabilitazione psichiatrica a ciclo diurno, ambulatoriale,
4
domiciliare, residenziale ed ospedaliero. A tale proposito le OO.SS. affermano l’impellente
necessità di mantenere e potenziare le attività di assistenza domiciliare integrata anche ai fini
del raggiungimento degli obiettivi specifici di deospedalizzazione inseriti nella scheda di
budget.
assistenza integrativa, protesica, termale: sono forme di assistenza regolarmente assicurate
nel rispetto delle norme che in maniera specifica regolano le materie.
assistenza riabilitativa: in questo campo è fondamentale che il MMG operi una valutazione
corretta tra prestazioni di terapia fisica e riabilitativa ex art.25 della L. 833/78 e le prestazioni
di Riabilitazione ex art. 26 della L. 833/78 le quali ultime devono essere inquadrate
nell’ambito delle Linee Guida n° 1/98.
In relazione al livello Distrettuale, ferma restando la garanzia delle relative attività ed il perseguimento degli
obiettivi essenziali previsti nel PSN, è indispensabile pervenire ad un miglioramento dell’appropriatezza
prescrittiva per ciò che concerne in particolare, l’attività di assistenza specialistica e l attività di assistenza
farmaceutica.
Per quanto attiene le prestazioni specialistiche, fin dal 1998 si è avviata,nei limiti dei tetti di spesa
programmati, la progressiva convergenza dei criteri di remunerazione delle strutture private
provvisoriamente accreditate a quelli del settore pubblico.
In questi anni di applicazione dei percorsi di convergenza, per il settore privato, si adottano criteri di
regressione tariffaria.
E’ indubbio però, che fin dal 1996 è aumentato progressivamente ed in maniera spaventosamente esagerata
il numero di prestazioni di assistenza specialistica cui non è corrisposta una riduzione di prestazioni di
assistenza ospedaliera considerato che anche il tasso di ospedalizzazione è in aumento nonostante le azioni
di deospedalizzazione poste in atto dall’Azienda. E’ indispensabile, quindi, migliorare l’appropriatezza delle
prescrizioni.
Per quanto possibile in relazione alla complessità della prestazione si deve in ogni modo e con ogni sforzo
tendere alla deospedalizzazione, decentrando sul territorio tutti quei bisogni degli assistiti che possono
essere soddisfatti in ambulatorio e/o a domicilio e/o in regime di assistenza residenziale e semiresidenziale.
Devono essere inoltre potenziate le azioni di cooperazione tra MMG e i Medici Ospedalieri per l’attuazione
delle procedure di ricovero programmato e di dimissione protetta allo scopo di ridurre la degenza
ospedaliera alle giornate strettamente necessarie. Per ciò che riguarda i D.H. e D.S. ai sensi della D.G.R.
1392/01 e comunque nel rispetto delle modalità descritte nello stesso deliberato sono eseguibili con onere a
carico del SSN i seguenti DH:
1. DH terapeutici per pazienti affetti da AIDS
2. DH terapeutici per pazienti microcitemici
3. DH terapeutici in cui vengono effettuate terapie farmacologiche con farmaci ad elevato costo, di uso
esclusivo ospedaliero da effettuarsi sotto controllo medico prolungato (oltre 4 ore)
4. DH oncologici (stadiazione, chemioterapia, radioterapia, ecc.)
5. DH terapeutici per effettuazione litotrissie
6. DH con DRG chirurgico, purchè ad accesso unico
7. DH riabilitativi per disintossicazione da alcool e farmaci
8. DH pre-post trapianto d’organo
Medicina di Base
Con le Delibere 170/99 e 171/99, l’ Azienda USL BA/3, ha dato seguito ad una serie di azioni facenti parte di
un Accordo Generale e di Intesa tra A.U.S.L.-Organizzazioni Sindacali dei Medici di Medicina Generale e dei
Pediatri di Libera scelta in materia di:
(a)
(b)
(c)
(d)
(e)
(f)
(g)
ASSISTENZA SANITARIA DI BASE IVI COMPRESE LE ATTIVITA’ TERRITORIALI PROGRAMMATE
RAPPORTI CON LA STRUTTURA OSPEDALIERA
BUDGET PER LA MEDICINA DEL TERRITORIO E LIVELLI DI SPESA PROGRAMMATI
BUDGET PER LA PEDIATRA DI LIBERA SCELTA E LIVELLI DI SPESA PROGRAMMATI
SISTEMA INCENTIVANTE PER L’ASSISTENZA TERRITORIALE
FORMAZIONE PERMANENTE PER L’ASSISTENZA SANITARIA DI BASE
CONTINUITÀ ASSISTENZIALE PEDIATRICA (ART. 46 DPR 613/96)
5
ASSISTENZA SANITARIA DI BASE
In materia di assistenza sanitaria di base, ai medici d’assistenza primaria è sancito il riconoscimento del loro
ruolo essenziale nella definizione delle azioni relative a:
1. La qualificazione (quali-quantitativa) dell’assistenza territoriale in tutte le forme previste dal PSN, dagli
atti di programmazione ed indirizzo regionali e da quelli deliberati dall’Azienda, coerentemente agli
accordi nazionali e/o decentrati di categoria, confermando la rilevanza della funzione del Medico di
Medicina Generale (MMG)), anche nelle forme associative previste dagli accordi collettivi ed al solo fine
di migliorare la qualità del Servizi.
2. La individuazione delle priorità d’intervento, tenendo conto delle risorse disponibili sulla base degli atti di
programmazione economica Regionale ed Aziendale.
Conseguentemente, al fine di migliorare i servizi offerti ai Cittadini in sede distrettuale (nella logica della
integrazione territoriale dei livelli di assistenza), ferma restando la obbligatorietà di dare preventivamente
corso alle necessarie valutazioni in termini di costo-opportunità e costo-benefici, occorrerà attivare il
seguente percorso operativo:
a. definizione dei criteri di finanziamento delle funzioni relative all’assistenza territoriale secondo
le indicazioni regionali nel rispetto del sistema della quota fissa per abitante;
b. definizione dei percorsi assistenziali che, indipendentemente dalle sedi di erogazione delle
prestazioni sanitarie, consentano un’efficace assistenza ai Pazienti affetti da patologie di rilevante
interesse sociale o a rischio di complicanze invalidanti;
c.
definizione di programmi innovativi di assistenza domiciliare alternativi al ricovero, per alcune
specifiche patologie, che possono trovare una sede ottimale di assistenza al domicilio del paziente
mediante eventuale affidamento di pacchetti assistenziali al MMG che potrà farsi supportare dalle
figure professionali che si renderanno necessarie;
d. finalizzazione dei percorsi assistenziali al miglioramento dell’appropriatezza diagnostica e
terapeutica. Rispetto a tale obiettivo si individuano nella assistenza farmaceutica, nella Specialistica
Convenzionata Esterna, nell’utilizzo di ricoveri impropri, nel recupero della mobilità passiva e
nell'incentivazione di quella attiva, le aree maggiormente abbisognevoli del significativo, congiunto
intervento dei Medici di Assistenza Primaria e delle strutture del S.S.A.
RAPPORTI CON LA STRUTTURA OSPEDALIERA
Ai fini della continuità assistenziale, è fondamentale potenziare il rapporto già avviato tra struttura
distrettuale ed ospedaliera.
I Presidi Ospedalieri del territorio aziendale costituiscono, infatti, per le patologie acute e in particolare per le
riesacerbazioni di patologie croniche invalidanti, un punto di riferimento certo per gli assistiti.
Si da atto che l’ Azienda USL coerentemente al principio della dipartimentalizzazione interaziendale dei livelli
di assistenza introdotto dal presente documento di indirizzo e pianificazione in materia sanitaria:
ha stipulato apposite intese (integrative rispetto a quanto già determinato nell’ambito degli accordi
comprensoriali) con l’ Ente Ecclesiastico Ospedale Miulli e l’ IRCCS Fondazione Salvatore Maugeri che
insistono sul proprio territorio, per il conseguimento degli obiettivi di fondo sopra riepilogati.
6
Linee ed Obiettivi Guida per la continuità Assistenziale
1) Trattamento in regime di ricovero del Paziente con patologia acuta, evitandone la dimissione
precoce che, anche se punta alla riduzione delle giornate di degenza, frequentemente sposta nel
domicilio del paziente la gestione di complesse problematiche assistenziali;
2) Sorveglianza sull’adempimento dell’obbligo da parte della dirigenza sanitaria e del responsabile della
Unità Operativa di interesse, di comunicare al Medico di Medicina Generale o al Pediatra di libera
scelta l’avvenuto ricovero del suo paziente, al fine di attivare il necessario raccordo clinico.
3) Utilizzo della Lettera di Dimissione Ospedaliera [LDO], da inviare al MMG, in busta chiusa, contenente
la diagnosi di ammissione, la diagnosi di dimissione, la descrizione di eventuali co morbilità, gli esami
diagnostici eseguiti, una breve nota sul decorso della degenza, la terapia medica consigliata e gli
eventuali esami di controllo programmati, ove possibile anche mediante informatizzazione ( medicard);
4) Informazione del Paziente, con scrupoloso rispetto delle note CUF in materia, sul contenuto della LDO,
in modo da evitare eventuali incomprensioni tra lo stesso e medico di medicina generale o pediatra di
libera scelta nella fase di gestione territoriale dell’assistenza;
5) Definizione di percorsi preferenziali per il monitoraggio clinico strumentale dei pazienti nella fase di
post acuzie, evitando che lo spostamento dell’appuntamento a periodi non compatibili con i reali bisogni
del paziente porti alla perdita del rapporto terapeutico;
6) Attuazione per i pazienti con patologie gravi della procedura di “ dimissione protetta”, affidando il
paziente stesso all’équipe socio sanitaria impegnata nel servizio di Assistenza Domiciliare Integrata.
7) Definizione di precisi percorsi assistenziali Ospedale Territorio, in particolare rivolti a:
Percorsi Assistenziali nell’area della Medicina Generale
1.
3.
5.
Diagnosi
precoce
e
trattamento
ipercolesterolemie
Disturbi alimentari (anoressia e obesità)
Dolori lombari di n.d.d.
7.
Broncopolmonite
delle 2.
4.
6.
8.
9. Asma bronchiale
11. Ulcera peptica
10.
12.
13. Gravidanza
15. Ipertensione arteriosa
14.
16.
17. Angina pectoris e cardiopatia ischemica
19. Neoplasie della mammella e della cervice uterina
18.
20.
Neoplasie del colon-retto e del polmone
Sindrome influenzale
Profilassi antibiotica in chirurgia (da definire con progetto
obiettivo)
Diagnostica pre operatoria (da definire con progetto
obiettivo)
Assistenza odontoiatrica
Assistenza riabilitativa a pazienti affetti da incidenti
cerebrovascolari e da traumatismi di grossi segmenti
ossei, a rischio di handicap permanente.
Diabete mellito anche scompensato
Assistenza a pazienti con epatopatia cronica ed angina
pectoris
Malattie ematologiche
AIDS, Disagio Psichico e Tossicodipendenze
7
SCHEDA DI BUDGET PER LA MEDICINA DEL TERRITORIO (Medici di Medicina
Generale)
La introduzione della metodica di budget prevista dalla LR 38/94 anche nelle attività di competenza dei MMG
costituisce uno dei punti maggiormente qualificanti dell’azione avviata fin dal 1998.
Il budget, in quanto tale, costituisce una importante leva operativa per la diffusione della conoscenza sulle
risorse mediamente disponibili, per la maggior parte delle quali - almeno per gli interventi di assistenza
primaria nei confronti degli Assistiti- il Medico di medicina generale ed il Pediatra di libera scelta assolvono
alla funzione regolatrice di co-responsabili decisori.
L’assegnazione concertata degli obiettivi fissati dal Direttore Generale correlatamente alla definizione delle
risorse applicabili in un determinato territorio, si va a realizzare attraverso i momenti di seguito indicati:
(a) verifica sui macro obiettivi da raggiungere tra l’ Azienda USL e le Organizzazioni Sindacali di categoria;
(b) individuazione in sede distrettuale di particolari risultati specifici da raggiungere coerentemente agli
indirizzi generali fissati dalla Direzione Generale della Azienda USL, sentite le organizzazioni sindacali.
In particolare, in questa sede, l’obiettivo da perseguire coerentemente all’ Accordo Generale sottoscritto,
riguarda a livello distrettuale:
1. la definizione delle azioni programmatiche concrete, capaci in pratica di raggiungere i
risultati individuati;
2. l’individuazione degli indicatori necessari alla verifica dello stato di attuazione delle azioni
programmate nonché del sistema di verifica della qualità raggiunta.
3. la concertazione del “sistema incentivante” per le singole Unità operative distrettuali e per i
Medici generalisti e Pediatri che sottoscrivono gli impegni;
4. la definizione di una scheda di budget che sia rappresentativa degli obiettivi e delle risorse
assegnate e di un sistema di reporting per la verifica del lavoro svolto.
Fermo restando la possibilità di stabilire priorità di intervento tramite l’organismo di cui all’art. 14 D.P.R.
270/00, in fase di prima attuazione dell’ Accordo gli obiettivi generali e specifici da perseguirsi nella attività
distrettuale, come meglio specificato in detto documento di intesa, sono i seguenti
OBIETTIVI DISTRETTUALI COMUNI:
C.1)
C.2)
C.3)
C.4)
C.5)
C.6)
Definizione di percorsi integrati tra Ospedale e Territorio per la continuità assistenziale,
rivolta a pazienti con elevati bisogni assistenziali
Definizione di percorsi diagnostico terapeutici (PDT) condivisi per il trattamento delle
patologie di maggiore interesse sociale.
Potenziamento della medicina di gruppo o dell’associazionismo tra i medici
Orientamento alla qualità nei servizi
Definizione di programmi di formazione permanente per gli operatori del territorio
Partecipazione a programmi di sperimentazione di budget di distretto
OBIETTIVI DISTRETTUALI SPECIFICI
S.1)
S.2)
S.3)
S.4)
di natura preventiva
di assistenza territoriale
di assistenza ospedaliera
Miglioramento della Qualità e dell’accesso ai servizi primari
Di seguito sono riepilogati le azioni ed i risultati attesi rispetto agli obiettivi distrettuali specifici da perseguirsi
da parte dei Medici di Medicina Generale, in collaborazione con le Strutture e gli altri Soggetti pubblici e
privati operanti nell’ambito del SSR:
8
Prevenzione
Obiettivi
Vaccinazione antinfluenzale di almeno il 75%
della popolazione obiettivo.
Incentivazione della pratica vaccinale per
patologie specifiche
Prevenzione primaria delle neoplasie più frequenti
( Cr. Della mammella, Cr. Della cervice uterina e
Cr. Del colon-retto )
Promozione dell’attività fisica
per almeno il
10% della popolazione obiettivo
Prevenzione dei disturbi alimentari
Prevenzione del tabagismo
Assistenza territoriale
Obiettivi
Recepimento delle linee guida nazionali e loro
applicazione per l’appropriato utilizzo di:
· farmaci antiipertensivi
· farmaci per disturbi dispeptici
· farmaci ipocolesterolemizzanti orali
· farmaci antibiotici iniettabili
Recepimento ed applicazione di linee guida
nazionali ed in carenza elaborazione di linee
guida condivise e loro applicazione per
l’appropriata richiesta di prestazioni riabilitative e
di Cure odontoiatriche.
Elaborazione di linee guida condivise e loro
applicazione per l’appropriata richiesta di
Strumentazioni “complesse” come:
TAC
RMN
Ecocolordoppler
Migliorare
l'assistenza
primaria
attraverso
l’appropriato utilizzo della risorsa farmaco
Migliorare
l'assistenza
primaria
attraverso
l’appropriato utilizzo della risorsa diagnostica
Favorire la deospedalizzazione attraverso la presa
in carico globale e a lungo termine della patologia
cronica in sede domiciliare e in Residenze Protette
( A.D.I. e Reg. Reg. 1/97 per gli anzianiDemanicomializzazione-deospedalizzazione
da
S.P.D.C. e inserimento in strutture di riabilitazione
psichiatrica
per
i
malati
di
mentedeistituzionalizzazione per i disabili secondo le
Linee Guida n° 1/98)
Migliorare
l’appropriatezza
prescrittivi
delle
prestazioni ambulatoriali e domiciliari ex art. 26
della L. 833/78
Assistenza Ospedaliera
Migliorare
l'assistenza
primaria
attraverso
l’appropriato utilizzo del ricovero ospedaliero. In
particolare, il M.M.G. osserverà la Circolare
Ministeriale esplicativa del D.M. 26 Luglio 1996
sulle prestazioni eseguibili ambulatorialmente e in
ricovero di un giorno adottando le procedure del
ricovero programmato. I D.H. eseguibili sono quelli
indicati nella D.G.R. 1392/01.
-
Risultati attesi
Riduzione della morbosità di pazienti a rischio
Riduzione della mortalità
- N° Pazienti sottoposti a screening /Popolazione obiettivo (
rapporto non inferiore a 75%)
Attivazione di almeno un progetto
Attivazione di almeno un progetto
Attivazione di almeno un progetto di sensibilizzazione alla riduzione
del fumo
Risultati attesi
Recepimento di almeno due linee guida.
Almeno 2 linee guida:
Riduzione dei costi generali a parità di pazienti trattati;
Appropriato utilizzo delle risorse economiche
Almeno 3 linee guida:
Riduzione delle liste di attesa per l’esecuzione di specifici esami;
Riduzione dei costi generali;
Reale imputazione dei costi ai Centri di Costo che hanno “ordinato
la spesa” es. diagnostica pre e post ricovero
Spesa per assistenza farmaceutica contenuta nel limite del 13%
della quota capitarla.
Spesa per assistenza specialistica contenuta nel limite del 13% della
quota capitarla.
Calo del Tasso di Ospedalizzazione nel limite indicato per
l’assistenza ospedaliera e rispetto del limite di spesa previsto per il
relativo sottolivello di assistenza.
Tendere a realizzare nell’arco di due anni il seguente obiettivo:
Numero di ricoveri/1000 assistiti pari a 135/1000 nella fascia di età
>14 e < di 65 compresi i ricoveri in D.H. e D.S e di 386/1000 assistiti
nella fascia di età >65 compresi i ricoveri in D.H. e D.S
9
Riduzione dei ricoveri ordinari per patologia di
area medica e chirurgica ad alto rischio di
inappropriatezza e trattabili in altro setting
assistenziale
( domicilio, ambulatorio, D.H. e D.S. )
Riduzione per almeno il 20% dei DRG specifici rispetto agli anni
precedenti (ad esempio)
DRG 006 Decompressione tunnel carpale
DRG 019 Malattia dei nervi cranici
DRG 039 Interventi sul cristallino con o senza virectomia
DRG 042 Interventi sulle strutture intraoculari eccetto iride, retina e
cristallino ed eccetto trapianti di cornea
DRG 055 Miscellanea di interventi su orecchio, naso e gola
DRG 065 Turbe dell’equilibrio ( eccetto urgenze )
DRG 119 Legatura e stripping di vene
DRG 131 Malattie vascolari periferiche non CC
DRG 134 Ipertensione eccetto urgenze
DRG 142 Sincope e collasso eccetto urgenze
DRG 158 Interventi su ano e stoma
DRG 160 Interventi per ernia, eccetto inguinale e femorale età > di
17 aa. senza CC eccetto i ricoveri di 0-1 giorno
DRG 162 Interventi per ernia inguinale e femorale età = o > di 17
aa. senza CC eccetto i ricoveri di 0-1 giorno
DRG 163 Interventi per ernia età 0-17 aa. eccetto i ricoveri di 0-1
giorno
DRG 183 Esofagite, gastroenterite e miscellanea malattie
gastroenteriche apparato digerente età > 17 aa. No CC
DRG 184 Esofagite, gastroenterite e miscellanea malattie
gastroenteriche apparato digerente età 0-17 aa. ( eccetto urgenze)
DRG 187 Estrazione e riparazione dentaria
DRG 208 Malattie delle vie biliari eccetto urgenze
DRG 222 Interventi sul ginocchio ( codice intervento 80.6)
DRG 232 Artroscopia
DRG 243 Affezioni mediche del dorso eccetto urgenze
DRG 262 Biopsia della mammella e asportazione locale non per
neoplasie maligne ( codice intervento 85.20 e 85.21 )
DRG 267 Interventi perianali e pilonidali
DRG 270 Altri interventi pelle, sottocute e mammella no CC.
DRG 276 Patologie non maligne della mammella
DRG 281 Traumi pelle, sottocute e mammella età >17 aa. no CC
eccetto urgenze
DRG 282 Traumi pelle, sottocute e mammella età 0-17 eccetto
urgenze
DRG 283 Malattie minori della pelle con CC
DRG 284 Malattie minori della pelle senza CC
DRG 294 Diabete età > 35 aa. Eccetto urgenze
DRG 301 Malattie endocrine no CC
DRG 324 Calcolosi urinaria no CC eccetto urgenze
DRG 326 Segni e sintomi relativi a rene e vie urinarie età > 17 aa.
No CC eccetto urgenze
DRG 364 Dilatazione o raschiamento, conizzazione non per tumore
maligno
DRG 395 Anomalie dei globuli rossi età > 17 aa. Eccetto urgenze
DRG 426 Nevrosi depressiva eccetto urgenze
DRG 427 Nevrosi eccetto Nevrosi depressiva eccetto urgenze
DRG 429 Disturbi organici e ritardo mentale
DRG 467 Altri fattori che influenzano lo stato di salute eccetto
urgenze
Recepimento ed applicazione di linee guida
Almeno due linee guida
nazionali ed in carenza elaborazione di linee
guida orientate alla continuità assistenziale
Ospedale/Distretto – Dimissione protetta per:
pazienti affetti da frattura di femore
pazienti affetti da BPCO
Numero pazienti trattati
pazienti affetti da ictus cerebrale
Numero pazienti ricoverati
pazienti affetti da insufficienza cardiaca grave
pazienti affetti da insufficienza renale cronica
10
Miglioramento della Qualità e dell’accesso ai servizi primari
Obiettivi
Risultati attesi
Avvio di programmi di formazione permanente
Partecipazione al 50% dei programmi formativi organizzati
annuale per i medici di medicina generale ai sensi
dall’A.U.S.L.
del D.P.R. 270/01
Miglioramento dell'accessibilità ai Servizi Primari
Incremento del N° di ambulatori informatizzati/ N° MMG.
Incremento del N° di collaboratori/ N° MMG.
Le attività inerenti i suddetti livelli di assistenza vanno retribuite al MMG in conformità con
quanto previsto dal D.P.R. 270/00 e successive contrattazioni regionali/aziendali salvo che
non rientrino nei compiti del medico con compenso a quota fissa
Risorse correlate
Ai fini del calcolo del budget, la popolazione dell’A.U.S.L. è sottoposta ad una pesatura che tiene conto delle seguenti
componenti:
1. popolazione assistita ultrasessantacinquenne
2. popolazione affetta da malattia cronico-degenerativa che rende l’assistito esente ticket
Si assume empiricamente ed in base a dati di letteratura che:
1. il paziente anziano assorbe il doppio delle risorse finanziarie rispetto ad un paziente in età compresa tra 0 e 65
anni e non affetto da malattia cronica e degenerativa;
2. l’assistito affetto da malattia cronica e degenerativa assorbe il 50% in più delle risorse finanziarie calcolato
sulla quota che teoricamente assorbe il paziente in età compresa tra 0 e 65 anni;
3. l’assistito affetto da due o più malattia croniche-degenerative assorbe quote di 50% in più delle risorse
finanziarie calcolate sulla quota che teoricamente assorbe il paziente in età compresa tra 0 e 65 anni in numero
uguale a quello delle patologie croniche degenerative.
Pertanto, considerato che nella popolazione dell’A.U.S.L. sono state rilasciate n° 40.100 esenzioni che assorbendo
ciascuno il 50% delle risorse, avremo n° 20.050 quote da aggiungere alla popolazione dell’A.U.S.L. e che nell’ambito
della popolazione dell’A.U.S.L. si rilevano n° 35.622 anziani, avremo ulteriori 35.622 quote da aggiungere alla
popolazione dell’A.U.S.L..
Ne deriva una popolazione pesata di n° 274.380 ( 218.708 + 20.050 + 35.622 ). Dal budget aziendale complessivo di £.
417.477.703.888 ( £. 1.908.836 x 218.708 ) diviso 274.380 ne deriva la quota capitarla media per popolazione pesata di
£.. 1521531.
Tale quota capitaria media pesata moltiplicata per la popolazione di ciascun distretto formerà il budget distrettuale.
Il budget distrettuale viene incrementato di £. 760.766 per ogni patologia cronico-degenerativa che da diritto
all’esenzione ticket che si ritrova nell’ambito della popolazione assistita del distretto di competenza e viene inoltre
incrementato di un’ulteriore quota di £. 1.521.531 per ogni assistito ultrasessantacinquenne del distretto di competenza.
Il budget distrettuale così formato rappresenta limite di spesa invalicabile.
Il budget di spesa distrettuale così formato è finalizzato per l’assicurazione dei livelli di assistenza. Essa viene ripartita
come segue:
Livello di
assistenza
Sottolivelli di Assistenza
Prevenzione
Distrettuale
Percentuale della quota
capitaria di
finanziamento
4%
47%
Ass. Farmaceutica
13% (salvo eventuale rimodulazione
riveniente da norme nazionali e/o
regionali)
21% comprensivo del supporto
sanitario-tecnico-amministrativo
dell’A.U.S.L. distrettuale, del D.S.M.
e del Dipartimento delle Dipendenze
Patologiche, di cui 2% da destinare
obbligatoriamente all’ADI
13% di cui 1% da destinare
obbligatoriamente per i
poliambulatori distrettuali
Ass. Sanitaria di Base
Ass. Specialistica e
semiresidenziale
territoriale
Ospedaliera
Percentuale della quota capitaria di
finanziamento per sottolivelli di
Assistenza
49%
11
La quota capitaria di £. 1908836 presa a riferimento per il calcolo sarà adeguata alle reali assegnazioni della
Regione per il 2002.
Sistema premiante
L’Accordo Generale con i Medici di Medicina Generale ed i Pediatri di Libera Scelta prevede che il sistema
incentivante per gli stessi possa concretizzarsi attraverso le seguenti modalità:
1) Incentivazione diretta legata alla prestazione effettuata (ADI, ADP, PPIP) secondo convenzioni vigenti ;
2) Incentivazione diretta collegata all’obiettivo dell’associazione o medicina di gruppo secondo convenzioni
vigenti;
3) Incentivazione finanziaria per l’acquisizione di servizi per lo studio (Indennità informatica, di
collaborazione di studio, etc.,secondo contratto);
4) Messa a disposizione di strutture, di operatori distrettuali, di altri servizi da concordare con la struttura
distrettuale;
5) Incentivazione economica collegata al raggiungimento di obiettivi complessi: Budget di distretto.
Per quanto attiene quest’ultimo elemento incentivante, rifacendoci agli appositi accordi con i MMG ( Delibera n° 171/99)
la quota media per abitante è da considerare quale vincolo distrettuale invalicabile. Le economie in relazione a detto
vincolo, costituiscono obiettivo incentivabile.
Per la concreta attuazione del suddetto principio, avuto riguardo alle norme di cui alla LR 38/94, alle DGR 1245/98 e
DGR 1246/98 ( accordo regionale) alle citate Delibere n° 170/99 e n° 171/99 nonché alla DGR 1800/98 e successive
modificazioni ed integrazioni, tenuto conto dei disposti della Legge Finanziaria 449/97, il 50% dei risparmi conseguiti
sulle previsioni di competenza del distretto (budget della struttura distrettuale) viene destinato alla costituzione di un
fondo vincolato a disposizione della Medicina Generale e della Pediatria di libera scelta. Il fondo sarà ripartito secondo le
seguenti linee di principio:
1. Il 30% per il potenziamento dei servizi distrettuali
2. Il 30 % per il potenziamento dei servizi da destinare agli ambulatori medici di medicina generale e pediatri di libera
scelta
3. Il 30 % quale quota incentivante da ripartire tra quanti hanno aderito al progetto
4. Il 10 % per la formazione permanente dei medici di MMG
Ai fini della incentivazione per singolo medico, sarà incentivato, in modo proporzionale alle economie prodotte, il solo
medico che avrà prodotto economia nell’ambito di un budget virtuale così calcolato:
Il budget assegnato virtualmente e ai soli fini della retribuzione del compenso incentivante è il risultato della sommatoria
della quota capitarla di £. 1.521.531 moltiplicato per il numero di assistiti. Tale budget viene incrementato di £. 760.766
per ogni patologia cronico-degenerativa che da diritto all’esenzione ticket che si ritrova nell’ambito della popolazione
assistita del M.M.G.. Il budget viene inoltre incrementato di un’ulteriore quota di £. 1.521.531 per ogni assistito
ultrasessantacinquenne.
Reporting
La gestione del budget comporta la messa in atto di meccanismi di controllo di gestione delle attività
attraverso l’azione di reporting. Sarà cura del Distretto, con la collaborazione per la parte che compete,del
D.S.M. e del Dipartimento delle dipendenze patologiche, assicurare il controllo di gestione del budget da
parte del M.M.G. e ad esercitare un’azione di reporting con periodicità mensile.
I report individuali che saranno consegnati al M.M.G. saranno estrapolati dal S.I.S.R. e consistono nei
seguenti report
1. report per spesa farmaceutica
2. report per competenze di medicina generale
3. report delle prestazioni di assistenza ospedaliera
4. report per spesa specialistica
5. report per spesa di assistenza riabilitativa ex art. 26 della Legge 833/78, assistenza integrativa e
protesica
6. report per spesa di assistenza residenziale e semiresidenziale.
In assenza dell’azione di reporting che deve essere almeno trimestrale è impossibile controllare la
gestione del budget.
12