10 Ottobre 2003
CHIRURGIA GENERALE
Assitenti di Gaspari
La malattia da reflusso gastroesofageo non è un argomento semplicissimo.
Il reflusso gastroesofageo che ieri vi ho spiegato nell’eziopatogenesi del cancro
dell’esofago è frequente, colpisce il 40% delle donne in età matura. Questo non significa
che sia un reflusso patologico.
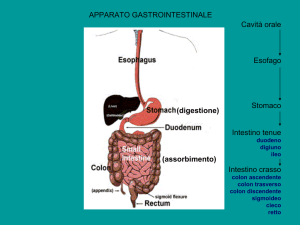
Quando c’è il reflusso? Gli ultimi due cm dell’esofago sono all’interno dell’addome; c’è
poi la presenza dell’angolo di His formato dalla parete dell’esofago e dal fondo gastrico.
Quindi per la presenza di questo angolo e per la pressione positiva che esiste nella cavità
addominale che ha un effetto di compressione, oltre alla presenza di muscoli circolari alla
fine dell’esofago, tutto questo fa sì che il succo gastrico rimanga nello stomaco e non
risalga nell’esofago. Sapete che nel tratto toracico vige una pressione negativa e quindi se
l’ultimo tratto dell’esofago venisse a trovarsi in torace ci sarebbe a venir meno questo
effetto della pressione positiva e si potrebbe creare un reflusso di succo gastrico
nell’esofago. Se questo succede non è detto che la mucosa esofagea si irriti; dipende dalla
quantità e dalla qualità del reflusso. Se la mucosa si irrita, a lungo andare si ha l’esofagite
e poi potremmo avere l’esofago di Barrett.
In queste condizioni qual è la cosa che possiamo fare per trattare un reflusso patologico,
cioè quando il paziente ci dice di avere la cosiddetta pirosi retrosternale (ovvero ha
dolore dietro lo sterno o sente il succo risalire in bocca)?
Il trattamento standard medico è con gli inibitori della pompa protonica (PPI). I
procinetici si sono a lungo studiati e si direbbe che non c’è evidenza che servano a
qualcosa sebbene continuino ad essere somministrati. Il razionale alla base del loro
utilizzo è che agiscono sulla muscolatura dello stomaco velocizzandone lo svuotamento,
per cui dovrebbe favorire l’eliminazione del succo gastrico, però si è visto in alcuni studi
che di fatto non c’è differenza tra chi li usa e chi no.
Oltre ai PPI si possono dare i protettori di mucosa, cioè della roba che, ingerita, si
stratifica sulla mucosa e fa come effetto barriera. Quindi mentre gli altri farmaci agiscono
sullo stomaco, questi agiscono sull’esofago. In natura una di queste sostanze è la
liquirizia. Il farmaco che comunemente si usa si chiama Gaviston. Il paziente lo beve 2,
3, 4 volte al giorno e dà un effetto benefico immediato, però ovviamente non produce
nessun cambiamento nella malattia.
Non tutti i pazienti rispondono a terapia medica ed è a questi pazienti che si riserva il
trattamento chirurgico. Il chirurgo cerca di ristabilire una valvola a livello della giunzione
gastroesofagea. Praticamente ritiriamo giù l’esofago che è un po’ risalito in torace, poi
utilizzando una valva di stomaco della porzione del fondo gastrico la giriamo come una
cravattina attorno all’esofago. Questa qui si chiama plastica secondo Nissen a 360°
oppure ce n’è un’altra secondo Toupet a 180°, in senso anteriore o posteriore. Questi
sono gli interventi che sono eseguiti comodamente in laparoscopia, con buona
compliance del paziente. Le indicazioni alla chirurgia sono quindi 3:
I non responders al trattamento medico
Pazienti giovani che hanno scarsa compliance per la terapia medica (ad esempio
non hanno voglia di prendere pasticche per tutta la vita, visto che è una patologia
che rimane).
Pazienti che tendono a progredire troppo rapidamente da un’esofagite ad esofago
di Barrett, nonostante la terapia medica.
L’unico momento in cui questa patologia scompare è quando compare in gravidanza a
causa della pressione intraaddominale che può spingere l’esofago in torace e si allarga un
po’ lo iato.
L’esofago quando scende in addome passa attraverso i cosiddetti pilastri del diaframma.
Se si allargano, noi poi dovremo richiuderli dietro.
Prima di fare un intervento del genere, dobbiamo assicurarci di alcune cose.
Innanzitutto, dobbiamo essere sicuri che l’esofago abbia una buona motilità, perché se
facciamo un intervento ad un paziente che dice di avere un reflusso senza studiarlo ed il
paziente ha invece un reflusso acalasico, quindi con un esofago “a coda di topo” o
comunque con una disnfuzione della motilità esofagea, con quest’intervento non solo
non otteniamo il risultato ma peggioreremo i sintomi, perché il transito del bolo
attraverso la giunzione gastroesofagea sarà ulteriormente impedito. Quindi come si
studia prima un paziente? Lo abbiamo detto ieri, endoscopia e pHmetria non sono
sbagliati ma non sono gli esami diagostici più corretti. L’esame paradigmatico è la
manometria perché ci dirà le pressioni dei vari livelli dell’esofago e ci dirà se la
contrazione dell’onda peristaltica è adeguata o no. Sapremo così se c’è disfunzione della
valvola o della motilità dell’esofago. Oltre alla manometria, dobbiamo eseguire il pasto di
Bario perché ci dirà se c’è quella condizione che nel 50% dei casi si associa al reflusso
gastroesofageo, cioè se c’è un’ernia iatale (chiamata da scivolamento), ovvero lo
sfiancamento seguito dalla migrazione della giunzione gastroesofagea nel torace. Qual è
l’altra ernia gastroesofagea in torace che dà gli stessi sintomi? È l’ernia da rotolamento in
cui è il fondo dello stomaco risale in torace ed è quella che più spesso può strozzarsi. I
sintomi sono simili.
Quindi, ricapitolando, si procede con l’endoscopia per valutare se ci sono lesioni di
mucosa o se il dolore proviene da una malattia diversa (ad esempio un tumore); si
effettua poi il pasto baritato per vedere la presenza dell’ernia iatale e la manometria. La
pHmetria non è scorretta ma è superflua, perché l’anamnesi, con la manometria e la
radiologia convenzionale sono sufficienti a porre diagnosi. Visto che è un esame non
proprio ben tollerato, si potrebbe evitare.
Quali sono le disfunzioni che possiamo trovare con la manometria? Una è l’acalasia, la
quale se è presente da un po’ di tempo impedisce al paziente di avere una vita normale
perché il paziente vomita, quindi non si possono alimentare correttamente, vanno
incontro a polmonite ab ingestis ad hanno 33 volte in più la possibilità di sviluppare un
cancro dell’esofago. Ad uno con acalasia possiamo eseguire una miotomia secondo
Heller ed è il gold standard, cioè tagliamo le fibre longitudinali e circolari dell’esofago per
un tratto piuttosto lungo, circa 6-7 cm sull’esofago, e di circa 2 cm sullo stomaco ed
otteniamo un passaggio adeguato nell’esofago. Alla miotomia va sempre associata una
plastica antireflusso perché praticamente con la miotomia andiamo a creare una
condizione favorente lo svilupparsi di un reflusso gastroesofageo. Oltre alla miotomia, ci
sono due alternative: l’iniezione di tossina botulinica a livello dello sfintere, dura qualche
settimana e si deve ripetere periodicamente; la seconda è la dilatazione pneumatica che
può essere fatta sia dagli endoscopisti che dai radiologi interventisti, offre ottimi risultati
soprattutto nei pazienti anziani dove lo sfintere, una volta rotto, tenderebbe a non
ricostituirsi. Anche questa procedura tende ad essere ripetuta. La prima volta si dilata di
circa 20cc d’acqua, poi si fa a 30cc per arrivare ad un massimo di 40cc. Questa procedura
ha un’incidenza di perforazione dell’esofago del 20%, per cui molto più alta della
chirurgia che sarà più invasiva ma ha una percentuale di complicanze del 4%. Quindi le
cose vanno bilanciate a seconda del paziente. Inoltre il paziente nel quale la dilatazione
pneumatica fallisce, andrà necessariamente incontro alla chirurgia ma sarà più difficile,
con un aumento della percentuale di complicanze fino al 10%.
Passiamo agli spasmi esofagei. È una patologia rara che si manifesta come un’acalasia,
ma il sintomo principale è il dolore. Si manifesta con ingestione di pasti freddi. L’aspetto
dell’esofago è a cavaturacciolo,
Diverticoli dell’esofago: compaiono sostanzialmente in due punti. Uno nel tratto
cervicale dell’esofago ed è il cosiddetto diverticolo di Zenker. È un diverticolo da
pulsione, cioè la pressione intraesofagea con la presenza di una ipertrofia o ipertono del
muscolo cricofaringeo tende ad aumentare al passaggio del bolo e determina un piccolo
diverticolo all’altezza del collo. È piuttosto fastidioso, la diagnosi è semplice ma vanno
escluse altre patologie. Il sintomo principale è il reflusso che non è composto di succhi
gastrici ma di materiale scarsamente digerito, perché il bolo non scende nello stomaco
ma rimane parzialmente digerito dalla saliva nel diverticolo. Quando si ripresenta in
bocca, o anche se stagna lì, è maleodorante e quindi avremo alitosi. Per cui il paziente
avrà alitosi, sensazione di sapori cattivi in bocca e rigurgita. Viene spesso interpretato
come reflusso perché il reflusso gastroesofageo è più diffuso. Il diverticolo si vede bene
non con l’endoscopia perché puà sfuggire, bensì con l’esofagogramma e va fatto con il
bario e non con le sostanze idrosolubili perché queste scendono giù troppo velocemente.
Se il diverticolo è presente e sintomatico si può trattare chirurgicamente in due modi: o
si fa un’incisione al collo, si seziona il diverticolo con una suturatrice meccanica e si
seziona il muscolo cricofaringeo, intervento semplice con ottima compliance e basse
complicanze, riservato soprattutto a diverticoli di grandi dimensioni; oppure il secondo
intervento che si fa da qualche anno è riservato a diverticoli più piccoli, è simile a quello
di prima solo che si effettua dall’interno, cioè si entra con l’endoscopio e la suturatrice
meccanica, per cui non si toglie il diverticolo ma si fa in modo che la tasca non sia più
ballonzolante e quindi il bolo scivoli in basso e non ristagni dentro. La dimensione del
diverticolo quindi ci indicherà il tipo di intervento da effettuare.
Claudio C.