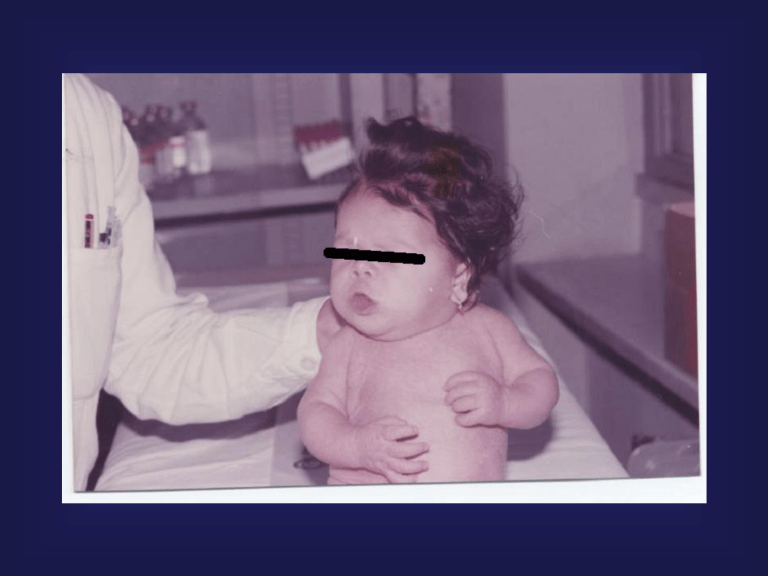
Segni e sintomi precoci di Ipotiroidismo congenito
• Ritardata emissione del meconio e/o stipsi
• Ittero neonatale protratto
• Distensione addominale e/o ernia ombelicale
• Torpore e difficoltà alla suzione
• Pianto rauco
• Fontanella posteriore > 0.5 cm
• Fontanella bregmatica ampia
• Cute marezzata
Ipotiroidismo congenito permanente
Epidemiologia
Frequenza
1- 4000
Rapporto F:M 2.5 : 1
Cause
• Agenesia ( 30-40 %)
Disgenesie 85 %
• Ectopia ( 40-50 %)
• Ipoplasia ( 5 %)
• Difetti dell’ormonogenesi ( 10%)
• Insufficienza ipotalamo-ipofisaria ( 5 %)
Prognosi
Ottima per quanto riguarda la crescita staturoponderale, sviluppo puberale e fertilità in età adulta,
ma …
… un 10% circa dei bambini con IC presentano in
età scolare un QI inferiore rispetto ai controlli e lievi
disturbi dell’apprendimento.
Psychomotor and intellectual prognosis in
early treated congenital hypothyroidism
Neonatal screening programs have led to improved
intellectual prognosis for children with congenital
hypothyroidism (CH), thanks to the significant
anticipation of replacement therapy start.
Nevertheless subtle neurocognitive deficits may be
detected even in CH children treated very early in life,
which confirms that timing of treatment onset isn’t the
only factor involved in psychomotor development
regulation in CH infants.
Criteri per la diagnosi di I.C. grave o moderato
T4 iniziale
(g/dl)
superficie nucleo distale
(mm2)
I.C.moderato
>2
> 5
I.C.grave
<2
< 5
Disturbi neuromotori, linguistici, comportamentali
rilevati nella fascia di I.C con QI più basso
(80-100)
a) Motricità
- Impaccio
- Tremori distali
- Ritardo posturo-motorio
b) Linguaggio
- Disturbi fonologici
- Disturbi morfosintattici
- Dislalie
- Ritardo di progressione
c) Comportamento
- Instabilità
- Oppositorietà
- Frustabilità
Ipotiroidismo transitorio
• Frequenza 1:1000-8000 in Europa
• Cause
- Carenza iodica
- Eccesso di iodio
- Anticorpi materni bloccanti il recettore del TSH
- Passaggio trans-placentare di farmaci anti-tiroidei
Caratteristiche epidemiologiche della tiroidite
di Hashimoto in età pediatrica
• La più frequente causa di gozzo e di ipotiroidismo in aree
iodio-sufficienti
• Rara prima dei 5 anni
• Prevalenza generale 1.3 – 3 %
• Picco di incidenza fra 10 e 18 anni
• Preponderanza netta nel sesso femminile
• Precedenti familiari di tireopatia nel 30 % dei casi
• Frequente associazione con altre malattie autoimmuni
e/o cromosomopatie
Frequenza della tiroidite di Hashimoto in
sindromi ad essa associate
• Poliendocrinopatia autoimmune tipo I
10 %
• Poliendocrinopatia autoimmune tipo II
70 %
• Poliendocrinopatia autoimmune tipo III
100 %
• Sindrome di Turner
• Sindrome di Down
10 %
20-30 %
Aspetti semiologici della TCL all’esordio
Indicazioni alla terapia nei bambini con Hashimoto
• Vanno trattati quelli con ipotiroidismo conclamato ( TSH
FT4 )
dose 2-4 µg/Kg/die
• Vanno probabilmente trattati quelli con ipotiroidismo
subclinico e gozzo
• E’ controverso se trattare quelli con gozzo eutiroideo
• Non vanno trattati quelli eutiroidei e senza gozzo
• Il trattamento va temporaneamente sospeso ad
accrescimento ultimato
Ipotiroidismo sub-clinico ( o latente o compensato )
Definizione e Fisiopatologia
• Condizione biochimica caratterizzata da livelli sierici
di TSH marginalmente elevati (fra 5 e 10 o anche fra 10
e 20 µU/ml), associati a livelli normali o basso-normali
di FT4 e normali o alto-normali di FT3
• Esprime sempre uno stato di “disagio” della tiroide, con
diminuita riserva funzionale e necessità di farvi fronte
attraverso una iperstimolazione tireotropinica
• I livelli sierici normali degli ormoni tiroidei mascherano a
lungo questo stato di disagio garantendo per lo più
l’eutiroidismo clinico
Ipotiroidismo sub-clinico
Epidemiologia
• Prevalenza nella popolazione generale 5-15 %
• Prevalenza 4-5 volte più alta nelle femmine rispetto
ai maschi
• Prevalenza crescente con l’età, con un picco di incidenza
dopo i 70 anni ( 21 % nelle donne dopo i 74 anni )
Ipotiroidismo sub-clinico
Etiologia e fattori di rischio
• Familiarità per tireopatia
• Tiroidite di Hashimoto
• Ipotiroidismo conclamato non adeguatamente trattato
• Provenienza da aree iodio-carenti
• Terapie con farmaci anti-tiroidei a dosi eccessive nella
malattia di Basedow o con altri farmaci ad effetto
negativo sulla funzione tiroidea ( amiodarone, litio,
alcuni anti-epilettici)
• Radio-terapia a livello di collo, cranio o torace
• Obesità
• Malattie croniche non-tiroidee
Ipotiroidismo sub-clinico nell’obesità
• Alterazioni sfumate della funzione ipofiso-tiroidea sono
state frequentemente riportate in bambini ed adulti obesi
e tendono a regredire con la diminuizione del sovrappeso
• Fra queste alterazioni la più frequente è l’ipotiroidismo
sub-clinico
• I livelli di TSH e la risposta del TSH al TRH correlano
frequentemente con il BMI
• L’aumentato rilascio di TSH è stato messo in relazione
con gli aumentati livelli sierici di leptina tipici dell’obesità
Tagliaferri et al, Obesity Res 2001, 9:196-201
Proces et al, Acta Clin Belg 2001, 56:86-90
Ipotiroidismo sub-clinico e malattie
croniche non-tiroidee
• Malattia celiaca
• Fibrosi cistica
• Diabete mellito
• Thalassemia major
• Sindrome nefrosica
In queste ed in altre malattie croniche non-tiroidee un
quadro più o meno sfumato di insufficienza tiroidea
primaria è abbastanza frequente e tende a regredire
dopo inizio della dieta senza glutine ( celiachia ) o con
la remissione della malattia ( sindrome nefrosica )
Ipotiroidismo sub-clinico
Sintomatologia
• Solitamente è asintomatico, pur se sfumate manifestazioni
biochimiche-cliniche possono talora osservate
• Gli effetti negativi più noti riguardano il metabolismo del
colesterolo e delle lipoproteine e la funzionalità epatica
( Danese et al, JCEM 2000, 85: 2993-3001)
• Modeste alterazioni della contrattilità miocardica sono
state
evidenziate
mediante
studi eco-cardiografici
( Monzani et al, JCEM 2001, 86: 1110-15) e regrediscono
sotto terapia con L-T4
• Qualche effetto negativo sulle performances psico-cognitive
è stato anche riportato ( Baldini et al , Prog. NeuroPsychopharmacol Biol Psychiatr 1997, 21 : 925-35)
• Sono state infine descritte anche alterazioni del ciclo
mestruale e della fertilità ( Morocco e Kloos, Clin J Women’s
health 2000, 1: 39-45 )
Ipotiroidismo sub-clinico
Alterazioni dislipidemiche
• Fra le alterazioni dislipidemiche frequentemente riportate
nell’ipotiroidismo sub-clinico, quelle più specifiche sono
l’ipercolesterolemia totale ed LDL
• La terapia con L-T4, infatti, si è rivelata efficace nell’indurre
un abbassamento di questi due parametri, mentre
colesterolemia HDL e trigliceridi non sembrano risentire
positivamente di questo trattamento
• Gli effetti positivi della terapia sono maggiori nei casi con
ipercolesterolemia pre-trattamento più elevata.
Danese et al , JCEM 2000, 85:2993-3001
Il trattamento farmacologico nell’ipotiroidismo
sub-clinico
E’ opportuno trattare ?
• La letteratura degli ultimi anni annovera moltissimi studi
su questo tema assai controverso
• Viene messa in dubbio da taluni l’opportunità di trattare
individui eutiroidei clinicamente e con livelli sierici normali
di ormoni tiroidei
• Tutti gli studi concordano invece sull’eventuale modalità
di trattamento : L-T4 alla dose di 1-2 µg/Kg/die
Il trattamento ormonale sostitutivo
nell’ipotiroidismo sub-clinico
Chi trattare e quando trattare ?
• Vanno sicuramente trattati i casi con TSH > 10 µU/ml
• Fra i casi con TSH fra 5 e 10 µU/ml andrebbero trattati
quelli con :
a) sintomi clinici e/o biochimici specifici
b) positività degli anticorpi anti-tiroidei
c) ingrandimento e/o alterazioni ecografiche
della tiroide
d) altri fattori di rischio cardio-vascolari
Cos’è il nodulo della tiroide ?
• All’interno della tiroide ( con o senza gozzo) un gruppo
di cellule può cominciare a crescere ed aumentare di
volume
• Ciò da luogo ad un ispessimento che è il nodulo tiroideo
solido
• Il nodulo può anche derivare da una raccolta di liquido
all’interno di una zona della tiroide ( cisti tiroidea o
nodulo cistico)
Noduli tiroidei: generalità
Definizione: formazione a struttura cistica, solida o mista, di
consistenza
diversa rispetto al restante
parenchima
Prevalenza : diversa nella popolazione generale a seconda
della metodologia impiegata : palpazione
( 3-5 %) o ecografia ( 30-40 %)
Sottotipi principali : singoli o multipli, solidi o cistici, ipoo ipercaptanti, incidentalomi ( < 10 mm
di diametro )
Funzionalità : per lo più asintomatici, vengono rilevati
incidentalmente durante un esame clinico ma
possono essere anche iperfunzionanti e dare
un quadro di ipertiroidismo
Noduli tiroidei
Dati epidemiologici essenziali in età pediatrica
• Sono relativamente rari, con una frequenza 5-10 volte
minore rispetto all’età adulta ( 1 % vs 7 % circa )
• Il rischio di malignità varia dal 20 al 50 % ed è perciò
5 volte maggiore che negli adulti
• Nel 60-70 % dei casi sono isolati
• Nel 20 % dei casi sono cistici
• Nel 10 % dei casi sono iperfunzionanti
• La frequenza è > nelle femmine ( 4:1)
Noduli tiroidei: Problemi clinici essenziali
• Individuare tempestivamente il rischio di malignità
• Trattare adeguatamente quelli a rischio, solidi o cistici
• Ridurne il volume o rallentarne comunque la crescita
• Curare l’ipertiroidismo in caso di noduli iperfunzionanti
• Come comportarsi di fronte a quelli non palpabili ?
Caratteristiche del CA tiroideo
In età pediatrica
• In prevalenza papillare ( 80-85 %)
• Rari il follicolare ed il midollare, eccezionali quelli
anaplastici ed i linfomi primitivi
• Buona la differenziazione
• Frequente la diffusione extra-capsulare
a) linfonodi 50 %
b) polmoni 15-20 %
• Prognosi ottima ( anche 98- 100 % a 20 anni )
• Rischio di recidiva condizionato dall’età e molto
maggiore nei casi < 10 anni ( Alessandri et al, Med
Pediatr Oncol 35:41,2000 )
Ruolo diagnostico dell’ecografia nella
diagnostica del nodulo tiroideo
• Consente di definire la numerosità e le dimensioni dei
noduli
• Consente di definire la localizzazione e la composizione
( cistica ? solida ? mista ?)
• Consente di indagare i linfonodi loco-regionali
Altre indagini diagnostiche
• L’agoaspirato costituisce l’indagine diagnostica più
sensibile e specifica nell’approccio ad un bambino con
nodulo solitario ed andrebbe eseguita sia in caso di
nodulo solido che cistico
• La determinazione della tireoglobulina sierica è
importante soprattutto nel follow-up dei soggetti con CA
tiroidectomizzati
• La determinazione della tireocalcitonina sierica è
indicata specificatamente nel sospetto di CA midollare












