IL MONITORAGGIO
EMODINAMICO DEL PAZIENTE
CHIRURGICO
IN TERAPIA
INTENSIVA
Spanò Domenico
“Ruolo dell’infermiere e risposta alle
emergenze”
1
Sistemi di Monitoraggio
• Monitoraggio invasivo;
• Rilevazione e registrazione parametri; il
loro significato;
• Interpretazione dei parametri, quando
intervenire.
2
Definizione di Assistenza in Terapia
Intensiva
• Per assistenza intensiva s’intende un’assistenza
ed una sorveglianza continua e professionale ad
un paziente che temporaneamente si trova ad
essere del tutto o in parte dipendente.
3
Definizione di Terapia Intensiva
• Per Terapia Intensiva s’intende il recupero, l’appoggio
ed il mantenimento delle funzioni vitali, che sono
provvisoriamente e gravemente alterate.
La struttura di T . I. potrà essere operante soltanto in
reparti appositamente attrezzati: l’ambiente, il tipo di
materiale e di attrezzature, il personale specializzato e
tutto l’occorrente per il funzionamento di un tale
reparto è molto costoso, ecco perché verranno
assistiti solo pazienti con gravi patologie o in pericolo
di vita.
4
L’obiettivo principale dell’assistenza
infermieristica intensiva è
rappresentato:
• Dal ristabilimento e dal mantenimento di tutte le
funzioni vitali, come quella respiratoria, cardiaca
o circolatoria, con una terapia non specifica, ma
che garantisca la conservazione di tali funzioni
elementari.
5
L’assistenza intensiva e la Terapia
intensiva possono essere necessarie:
a pazienti con insufficienza respiratoria e/o gravi malattie
cardiovascolari;
negli stati di coma di diversa eziologia;
nelle complicanze gravi post-operatorie;
nelle alterazioni gravi del bilancio idroelettrolitico e/o di quello
acido-basico;
nelle emorragie e negli stati di shock;
nelle gravi lesioni traumatiche;
nelle intossicazioni esogene;
dopo interventi cardiochirurgici ed altri interventi maggiori.
6
IL monitoraggio (sorveglianza
elettronica).
• E’ fondamentale nella terapia intensiva ed il suo
scopo principale è di ottimizzare l’assistenza al
paziente potendo agire tempestivamente.
I
più importanti parametri di sorveglianza
strumentale sono:
ECG, frequenza cardiaca, caratteri del polso;
Temperatura corporea, frequenza respiratoria;
Pressione arteriosa e venosa.
7
I più importanti parametri di
sorveglianza clinica sono:
Palpazione del polso;
Valutazione dello stato di coscienza e delle
condizioni psichiche;
Aspetto, espressione, portamento del corpo;
Tipo e frequenza del respiro.
8
Sistemi di monitoraggio
emodinamico invasivo e non nel
Paziente Chirurgico
• Di seguito sono indicate, le varie fasi di
preparazione e monitoraggio che vengono
effettuate, in condizioni standard nei
pazienti sottoposti generalmente ad
intervento chirurgico in elezione.
9
Incannulazione, di via venosa centrale
(vena giugulare interna destra di prima
scelta) o vena succlavia con catetere a tre
vie (monitoraggio pressione venosa
centrale);
Incannulazione, previa anestesia locale, di
arteria (radiale o femorale) per il
monitoraggio invasivo in continuo della
pressione arteriosa e della emogasanalisi;
10
Valutazione della emogasanalisi e del
tempo di coagulazione attivato in
condizioni basali;
Monitoraggio di tracciato ECG;
Monitoraggio della Saturimetria
Monitoraggio della Pressione Arteriosa
Posizionamento Ossigeno-Terapia;
Posizionamento di sondino naso gastrico e
catetere vescicale.
11
Pressione Venosa Centrale
E’ la pressione che si registra all’unione delle vene
cave con l’atrio destro. Il punto di prima scelta per
l’incannulazione è la vena giugulare interna, sia
per l’alta percentuale di successo d’inserimento sia
per la bassa incidenza di complicazioni; anche la
vena succlavia viene usata moltissimo come
accesso venoso centrale, perché assicura un flusso
sanguigno rapido e perché c’è un diminuito rischio
di irritazione ed ostruzione. In questa ottica la
monitorizzazione della CVP è utilizzata per la
valutazione del volume ematico così come per la
funzione del cuore destro.
12
Le indicazioni per il posizionamento
del CVC sono:
Infusione di sostanze diverse contemporaneamente;
Irreperibilità venosa periferica;
Nutrizione parenterale totale anche per lunghi periodi;
Infusione di quantità elevate di liquidi;
Valutazione della pressione venosa centrale;
Somministrazione di chemioterapie;
Esecuzione di prelievi ematici.
13
Procedura in cui l’infermiere si
renderà parte attiva con le seguenti
attività:
Verifica del consenso informato;
Rispetto della privacy del paziente;
Assistenza al paziente durante il
posizionamento;
Collaborare all’ esecuzione della manovra
con il medico;
Gestione del catetere venoso centrale.
14
Materiale occorrente per il
posizionamento del CVC
CVC di calibro adeguato confezionato in apposito kit
sterile, contenente tutto l’occorrente per
l’incannulazione;
Anestetico locale (Lidocaina 2 %);
Siringa da 5 ml. con ago sottile;
Fiale di soluzione fisiologica;
Acetone o benzina per sgrassare la cute;
Occorrente per tricotomia ( se necessaria );
Disinfettante iodato;
15
Materiale occorrente per il
posizionamento del CVC
Telini sterili e guanti sterili;
Camici sterili, mascherine e
cuffie;
Ferri chirurgici con garze e
medicazioni sterili;
Filo 2/0 non riassorbibile per
cute;
Arcella;
Soluzione infusionale con
deflussore;
Contenitore per rifiuti speciali.
16
Fase di preparazione
Il posizionamento avviene al letto del paziente.
Eseguire una tricotomia se necessario;
Posizionare il malato senza cuscino, la testa ruotata dal lato
opposto in cui si opera, in lieve
Trendellenburg,mantenendo le braccia lungo il corpo;
Eseguire il lavaggio antisettico delle mani;
Predisporre il campo sterile;
Collaborare con il medico rispettando le tecniche asettiche.
17
Fase di applicazione
Il medico procede:
Alla disinfezione ampia della cute;
Dispone sul paziente 2 telini sterili così da delimitare il
campo d’intervento;
Procede eseguendo anestesia locale della cute e del
sottocute in un punto subito sotto la clavicola;
Assembla l’ago e la siringa da 10 ml contenuti nel kit e
aspira 2-3 ml di soluzione fisiologica;
Punge la vena nel punto anestetizzato
18
Inserisce l’ago aspirando e appena si evidenzia
un franco reflusso ematico introduce il Seldinger
attraverso lo stantuffo della siringa che è dotato
di un foro d’accesso; in seguito lo fa procedere
per circa 20-25 cm, toglie la siringa con cautela
per non far fuoriuscire la guida e procede con la
dilatazione della zona circostante ad essa con il
dilatatore;
Inserisce quindi il catetere sul Seldinger che
verrà poi rimosso non appena il CVC sarà
completamente in sede;
Collega la linea infusionale tramite prolunga
con un rubinetto atre vie.
19
L’infermiere provvede ora a:
• Eseguire la prova di verifica di
funzionalità della via venosa, che consiste
nell’abbassare il flacone di soluzione
infusionale sotto il piano del letto ( se il
CVC è stato posizionato correttamente si
evidenzia un buon reflusso ematico ).
20
Il medico conclude provvedendo a:
• Fissare il CVC con 2 punti di sutura;
• Disinfettare la zona trattata.
L’infermiere a questo punto sistema la
medicazione accuratamente e dispone
affinchè venga eseguito un Rx Torace
secondo indicazione medica. Durante tutta
la procedura vanno monotorizzati la
frequenza cardiaca e respiratoria del
paziente.
21
Fase di gestione
• Ogni approccio al CVC deve essere proceduto
dal lavaggio antisettico delle mani; evitando
manipolazioni frequenti su tutta la linea
d’infusione. La sostituzione della via infusionale
compresa la rubinetteria deve avvenire ogni 72
ore; se vengono somministrati lipidi e/o NTP
provvedere alla sostituzione entro 24 ore
dall’inizio dell’infusione. Il ripristino della
medicazione deve essere effettuato in maniera
sterile ogni 48/72 ore e tutte le volte che la
stessa si presenta sporca, bagnata, staccata.
22
• Registrare la data d’inserzione del CVC sulla
cartella infermieristica così come ogni
sostituzione delle linee infusionali e medicazioni
effettuate. La rimozione del CVC si esegue
quando non sussistono più le condizioni per la
permanenza del catetere:
Sospensione della terapia;
Malfunzionamento ;
Sepsi del sito d’inserzione;
Sospetta sepsi del paziente.
Nei casi di sepsi accertata o sospetta si può far
ricorso alla coltura del catetere.
23
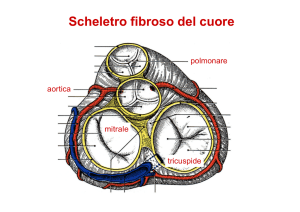
Cateterismo dell’arteria polmonare
con catetere
di Swan-Ganz
• Introdotto ormai più di venti anni fa, ha
rappresentato un significativo passo avanti
per definire e monotorizzare lo stato
emodinamico del paziente. Usato
generalmente durante un intervento di
cardiochirurgia, il catetere viene inserito
attraverso un introduttore posto nella vena
giugulare interna o in alternativa nella vena
succlavia.
24
Cateterismo dell’arteria polmonare
con catetere
di Swan-Ganz
• La presenza di un palloncino all’apice lo rende
meno traumatico e ne facilita l’avanzamento
all’interno delle vene sino ad arrivare alle cavità
cardiache. Il posizionamento nell’arteria che
porta il sangue dal ventricolo destro verso i
polmoni ( arteria polmonare ) si effettua sotto il
controllo radioscopico o monotorizzando le
morfologie delle curve pressorie.
25
Cateterismo dell’arteria polmonare
con catetere
di Swan-Ganz
• Con questo esame si possono misurare:
Le pressioni nelle cavità destre del cuore ( atrio
destro e ventricolo destro ), nel circolo polmonare
;
Calcolare il volume del sangue pompato da ogni
ventricolo in un determinato tempo ( portata
cardiaca );
Effettuare i prelievi del sangue.
26
Cateterismo dell’arteria polmonare
con catetere
di Swan-Ganz
• Le misurazioni delle pressioni ed i prelievi
vengono effettuati attraverso le aperture presenti
nel catetere, mentre la portata cardiaca viene
calcolata da un computer collegato con un
particolare strumento ( termistore ) posto
all’apice del catetere. Esistono delle condizioni
cliniche di pazienti in cui il cateterismo cardiaco
destro diviene pressochè obbligatorio in quanto è
necessario il monitoraggio emodinamico.
27
Cateterismo dell’arteria polmonare
con catetere
di Swan-Ganz
• L’esecuzione di tale esame infatti, in queste
condizioni, permette al medico di “pilotare” le
scelte terapeutiche che devono essere effettuate “
d’urgenza “. Tali condizioni di “ emergenza “
sono costituite da:
L’insufficienza cardiaca acuta grave;
Lo shock ( cardiogeno e non cardiogeno );
L’embolia polmonare acuta
28
Cateterismo dell’arteria polmonare
con catetere
di Swan-Ganz
• Con questo tipo di catetere possono essere
misurate facilmente la CVP, la pressione in
arteria polmonare (PAP; vn. syst 15-30
mmhg, dyast 4-12 mmhg, media 9-16
mmhg) e la pressione capillare polmonare
di incuneamento (PCWP; vn. 2-12 mmhg).
29
L’assistenza infermieristica in
terapia intensiva nel monitoraggio
dell’ECG
• E’ fondamentale per l’infermiere
professionale l’interpretazione dell’ECG,
che è basata sull’identificazione della
morfologia dei tracciati; infatti tenendo
conto di qualche semplice regola,
applicando dei principi base, l’ECG può
essere analizzato facilmente, permettendo
così di poter intervenire tempestivamente
con la terapia adeguata.
30
Morfologia dell’ECG
• La contrazione di ogni muscolo si
accompagna a modificazioni elettriche
chiamate “depolarizzazioni” che possono
essere registrate da due elettrodi fissati alla
superficie del corpo. Nonostante il cuore
abbia quattro cavità, dal punto di vista
elettrico possiamo considerarne soltanto
due: una costituita dai due atri e l’altra dai
due ventricoli.
31
Morfologia dell’ECG
• La depolarizzazione inizia in una regione di
tessuto specializzato dell’atrio destro detta Nodo
Seno Atriale (SA) o Nodo Sinusale. L’onda di
depolarizzazione si propaga, poi, alle circostanti
fibre muscolari striali. E’ necessario un certo
intervallo di tempo perché l’onda di
depolarizzazione raggiunga una seconda zona
specializzata nell’atrio destro: il Nodo Atrio
Ventricolare (AV).
32
Morfologia dell’ECG
• Quindi le contrazioni degli atri provocano
sull’ECG un onda chiamata P; poiché la
massa ventricolare è maggiore, quando i
ventricoli si contraggono, si produce una
deflessione di ampiezza maggiore
sull’ECG: è il complesso QRS. L’onda T
dell’ECG è generata dal ritorno della
massa ventricolare allo stato elettrico di
riposo ( ripolarizzazione ).
33
L’ECG normale ha questa
morfologia caratteristica:
34
• In ultima analisi un ciclo cardiaco è dato
dall’onda P di attività elettrica atriale,
legata alla contrazione degli atri, ed un
complesso QRS, dove la Q deve essere
sempre molto piccola, R è la deflessione
positiva ed S quella negativa, che
costituiscono l’attività dei ventricoli; a
questo punto segue un tratto S e T, e
l’onda T, quindi una pausa;
35
• Il tratto ST riveste notevole importanza ai fini
dell’interpretazione dell’ECG, perché esprime lo
stato delle coronarie e dell’ossigenazione del
miocardio, intesa come flusso ematico; in caso
di infarto acuto, tale tratto si presenta in genere
molto sopraslivellato rispetto alla linea
isoelettrica su cui giace di norma.
L’interpretazione dell’ECG da parte
dell’Infermiere Professionale che assiste i
pazienti in Terapia Intensiva, diventa quindi
fondamentale,al fine di poter intervenire
tempestivamente.
36
• Il monitoraggio emodinamico che noi
utilizziamo quotidianamente,
l’elettrocardiogramma, ha come primo
scopo quello di diagnosticare
tempestivamente le aritmie e le ischemie.
Mentre le aritmie sono direttamente
visualizzate dal monitoraggio ECG, le
alterazioni del tratto ST si rilevano solo
quando l’ ischemia è già conclamata,
quindi occorre conoscere altri dati per
prevenirla.
37
• Altro parametro da osservare nell’ECG è
la presenza dell’onda P e se essa è
positiva o negativa, cioè se dagli atri,
rispetto all’elettrodo esplorante parte il
segnale o se il segnale elettrico si porta
agli atri da qualche altro segnapassi.
38
• Essenziale da monitorare sono
i complessi QRS, perché se vi
è un blocco della conduzione
più a valle, cioè nella branca
destra (BBD) o nella branca
sinistra (BBS) del fascio di His
il QRS sarà slargato e di forma
strana, ad M, con cuspidi cioè
come a 2 picchi, perché la
depolarizzazione dei ventricoli
avverrà in modo asincrono.
39
• Quindi nel caso di blocco di branca sinistra,
l’aspetto sarà di un QRS slargato come due
cuspidi unite da un tratto a concavità verso
l’alto; sinusale, se parte dal nodo del seno e se
vi sono onde P sull’ECG, espressione di
contrazione elettromeccanica atriale; se tali
onde mancano essendo sostituite da tante
piccole onde “ f ”, avremo una fibrillazione
atriale, se le onde saranno intaccature più
grandi a denti di sega, avremo onde “ F “ più
grandi da flutter atriale.
40
Morfologia patologica sull’ECG
• Onda T Invertita (
ischemia ), che è
espressione, talora, di un
infarto recente, quando in
una seconda il tratto ST
si livella e compare
l’onda T negativa di
lesione a branche
simmetriche Invertita!!
Rispetto all’onda R.
41
Morfologia patologica sull’ECG
• Tratto ST
sopraslivellato,
espressione di un
episodio recente ed
acuto di infarto (
Lesione ); se il tratto
ST è sottoslivellato
possiamo pensare ad
ischemia
subendocardica.
42
Morfologia patologica sull’ECG
• Onde Q di Necrosi, occhio
alla presenza di onde T a tenda alte
ed appuntite in un paziente con
dolore alla pancia o al petto!
Occhio a tratti ST sopraslivellati e
T che tendono a farsi negative: è
segno di infarto acuto da
fibrinolisare; le onde Q di necrosi,
ossia onde Q di dimensioni 1/3
rispetto all’onda R sono l'esito di
un infarto già avvenuto e
stabilizzatosi.
43
• L’infermiere Professionale che assiste
pazienti che presentano le patologie
cardiache prima descritte, deve saper
riconoscere sia i sintomi con cui si
manifestano, ma soprattutto deve essere a
conoscenza della terapia farmacologica
da utilizzare a seconda della necessità.
44
I sintomi patologici
dell’insufficienza cardiaca in genere
sono:
La Dispnea: è il sintomo caratteristico
dell’insufficienza del cuore sinistro o globale con
un aumento degli atti respiratori;
La cianosi: è la conseguenza del diminuito
volume/minuto della portata cardiaca, con un
rallentamento del flusso capillare;
La Tachicardia: è l’aumento della frequenza
cardiaca, con cui il cuore tenta di mantenere un
normale volume/minuto.
45
Farmaci d’emergenza usati nella
fase precoce dell’infarto cardiaco
Nitroglicerina sublinguale, betabloccanti
per ridurre il consumo di ossigeno del
cuore, sedativi e quando vi sia la necessità (
morfina ) per attenuare il dolore;
Eparina per via venosa.
46
Terapia Farmacologica usata
frequentemente
Digitale: è il farmaco di scelta in caso di
insufficienza cardiaca e serve ad aumentare la forza
di contrazione del cuore; oggi vengono sempre più
usati i vasodilatatori ( es. nitrati ) ed i diuretici;
Antiaritmici: vengono prescritti per eliminare o
ridurre i disturbi aritmici.I farmaci più usati sono: la
chinidina ,i betabloccanti,l’ amiodarone ;
Diuretici: producono un’ulteriore riduzione del
lavoro cardiaco, aumentando l’eliminazione renale
di sodio ed acqua (Lasix, Moduretic ).
47
• Sicuramente molta importanza hanno gli
altri parametri di controllo che in genere
presentano i pazienti chirurgici nel postoperatorio, sarà cura dell’infermiere
professionale adottare i controlli e le
misure terapeutiche a seconda dell’entità
e della gravità dell’intervento.
48
Parametri da monitorare nel
paziente chirurgico nel
postoperatorio
• Controllo di drenaggi e sonde facendo attenzione che gli
•
•
•
•
•
escreti defluiscano liberamente;
Controllo delle medicazioni;
Controllo della temperatura corporea;
Controllo della terapia infusionale;
Controllo della diuresi e del bilancio dei liquidi;
Controllo degli esami ematici su prescrizione medica.
Conclusione
• Riassumere gli argomenti esposti
• Trarre conclusioni interessanti
per gli spettatori