Università degli Studi di Firenze
Facoltà di Medicina e Chirurgia
Corso di Laurea in Infermieristica
Sede di Pistoia
Anno accademico 2008-2009
C.I. Medicina e Chirurgia generale, Farmacologia e Anestesiologia
Insegnamento di Medicina Interna
Prof. Fabio Almerigogna
Le immagini coperte da copyright sono presentate al solo scopo didattico e
non possono essere riprodotte.
Lez. 9-10
1
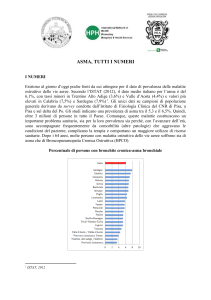
PER L’INQUADRAMENTO DIAGNOSTICO E LA TERAPIA DELL’ASMA SI
SEGUONO
LINEE
GUIDA
INTERNAZIONALI.
TRA
QUESTE
PARTICOLARMENTE SEGUITE QUELLE DEL:
"National Asthma Education Program Office of Prevention, Education, and
Control National Heart, Lung, and Blood Institute, NIH Bethesda“ del 1991,
aggiornate nel 1997.
1991
- asma bronchiale lieve
1997
- asma bronchiale lieve intermittente
- asma bronchiale lieve persistente
- asma bronchiale moderato
- asma bronchiale moderato persistente
- asma bronchiale grave
- asma bronchiale grave persistente.
Tali linee guida sono state aggiornate nel 2005 dal “Global Initiative for
2
asthma – GINA” che ha mantenuto gli stessi 4 livelli di gravità
Principali caratteristiche cliniche e funzionali dell'asma bronchiale
intermittente (grado 1)
- Sintomi diurni (tosse e/o dispnea) meno di 1 volta la settimana.
- Sintomi notturni (tosse e/o dispnea) meno di 2 volte al mese.
- Assenza di segni clinici o sintomi e normalità del PEF tra le crisi.
- Crisi di breve durata (da poche ore a pochi giorni); l’intensità può variare.
- Funzionalità: FEV1 o PEF >80% del valore teorico. Variabilità giornaliera del
PEF < 20%.
Linee guida 2005 del “Global Initiative for asthma – GINA”
Pazienti di ogni grado possono avere crisi lievi, moderate o gravi. Alcuni pazienti
con asma intermittente possono avere crisi gravi e tali da mettere a rischio la
vita separate da lunghi periodi di normale funzione respiratoria e senza sintomi.
3
Principali caratteristiche cliniche e funzionali dell'asma bronchiale
lieve persistente (grado 2)
-Sintomi diurni (tosse e dispnea) 1 o più volte la settimana, ma non più di 1 volta
al giorno.
- Sintomi notturni (tosse e/o dispnea) più di 2 volte al mese.
- Le crisi possono interferire con le normali attività quotidiane.
Funzionalità: FEV1 o PEF >80% del valore teorico. Variabilità giornaliera del
PEF 20 - 30%.
Linee guida 2005 del “Global Initiative for asthma
– GINA”
Da: www.nlm.nih.gov
4
Principali caratteristiche cliniche e funzionali dell'asma bronchiale
moderato persistente (grado 3)
- Sintomi diurni (tosse e dispnea) quotidiani.
- Sintomi notturni (tosse e dispnea) più di una volta la settimana.
- [ Uso quotidiano di broncodilatatori (agonisti b2-adrenergici a breve durata
d’azione) ]
- Le crisi interferiscono con le normali attività quotidiane.
- Funzionalità: FEV1 o PEF >60% - <80% del valore teorico. Variabilità
giornaliera del PEF >30%.
Linee guida 2005 del “Global Initiative for asthma – GINA”
5
Principali caratteristiche cliniche e funzionali dell'asma bronchiale
grave persistente (grado 4)
- Sintomi diurni (tosse e dispnea) continui.
- Sintomi notturni (tosse e dispnea) frequenti.
- L’attività fisica è limitata.
- Crisi frequenti.
-Funzionalità: FEV1 o PEF <60% del valore teorico. Variabilità giornaliera del
PEF >30%.
Linee guida 2005 del “Global Initiative for asthma – GINA”
La presenza di uno degli “indici di gravità” è sufficiente a far inquadrare il
paziente in quella categoria. Il paziente deve essere assegnato al grado più
severo in cui si riscontrano gli indici. La classificazione individuale può
modificarsi nel tempo
6
Principali complicazioni possibili dell’asma bronchiale
- Atelettasia di aree polmonari
- Aritmie cardiache
Da: escuela.med.puc.cl/
- Infezioni
Da: medstat.med.utah.edu/
- Enfisema
- Cuore polmonare
Da: www.nlm.nih.gov
7
LA TERAPIA DELL’ASMA RISULTA EFFICACE SE SI RAGGIUNGONO I
SEGUENTI OBIETTIVI
1. Rimozione del sintomi.
2. Prevenzione delle riacutizzazioni e delle crisi gravi e minimizzare la
necessità di interventi di emergenza e ospedalizzazione.
3. Mantenimento del quadro funzionale respiratorio più vicino possibile ai
valori di norma.
4. Condizioni fisiche tali da consentire una normale attività, compresa quella
fisica.
5. Instaurare la terapia con minimi o assenti effetti collaterali indesiderati da
farmaci.
6. Soddisfare le aspettative di cura del paziente e dei familiari.
7. Prevenzione dello sviluppo di ostruzione irreversibile delle vie aeree e
della morte per asma.
8
These lungs appear essentially normal, but are
normal-appearing because they are the hyperinflated
lungs of a patient who died with status asthmaticus.
Da: www-medlib.med.utah.edu
Da: www-medlib.med.utah.edu
The cut section of the
hyperinflated lung of a patient
dying in status asthmaticus9
appears essentially normal.
Il trattamento dell'asma si articola in sei parti tra loro collegate:
1. Istruzione del paziente all'autogestione dell'asma.
2. Valutazione e controllo della gravità dell'asma con parametri obiettivi della
funzionalità respiratoria.
3. Prevenzione dell'esposizione al fattori scatenanti l'asma e controllo
ambientale del fattori induttori l'asma.
4. Piano di trattamento farmacologico individuale a lungo termine.
5. Approntare schemi di trattamento farmacologico individuale delle
riacutizzazioni.
6. Programmare visite di controllo regolari.
10
ISTRUZIONE DEL PAZIENTE ALL’AUTOGESTIONE DELL'ASMA
Ha lo scopo di mettere il paziente e la sua famiglia in grado di poter modificare
la terapia secondo un piano d'azione concordato col medico.
- Scambio di informazioni tra medico e paziente e viceversa.
- Piano di istruzione graduale del paziente.
Da: um-jmh.org/
Da: www.encolombia.com/
11
-Prima visita: Informazioni relative alla definizione di asma, alla diagnosi, ai
trattamenti disponibili, al razionale del loro impiego ed agli obiettivi terapeutici. AI
paziente deve essere spiegata la differenza tra farmaci sintomatici ad effetto rapido
e farmaci che riducono l'infiammazione delle vie aeree. E' importante addestrare il
paziente alle tecniche di inalazione dei farmaci, ribadire la necessità di abolire il
fumo, evitare la esposizione ad allergeni, agenti sensiblizzanti nell'ambiente di
lavoro o farmaci. Il paziente deve essere istruito sull'importanza di monitorare il PEF
e deve imparare ad usare un misuratore; deve inoltre imparare a valutare e
registrare i risultati ed il significato della loro variabilità.
Il paziente deve imparare a conoscere i segni e sintomi di aggravamento dell'asma:
1. riduzione e variabilità del PEF; 2. sintomatologia notturna; 3. aumento della
richiesta di farmaci broncodilatatori.
Deve essere dato al paziente un programma scritto con le istruzioni (per
aggravamento e terapie idonee) e sul quale registrare sintomi e terapia e PEF.
- Visite successive: andranno valutati e risolti i dubbi del paziente, rilevata
l'aderenza al programma terapeutico e sempre valutata la capacità di inalare i
farmaci e l'attuazione delle misure di controllo ambientale.
12
VALUTAZIONE E CONTROLLO DELLA GRAVITA’ DELL’ASMA CON
PARAMETRI OBIETTIVI DI MISURA DELLA FUNZIONALITA' RESPIRATORIA
Sia al momento della prima visita che in seguito, nei pazienti di età superiore ai
5 anni, le prove di funzionalità respiratoria sono indispensabili per la diagnosi e
la valutazione obiettiva della gravità dell'asma. Nel monitoraggio dell'asma tali
prove (PEF in primo luogo) hanno lo stesso significato della rilevazione della
pressione arteriosa negli ipertesi e della glicemia nei diabetici.
Le prove di funzionalità respiratoria si basano in primo luogo sulla spirometria: lo
spirometro consente di rilevare principalmente i volumi polmonari mobilizzabili
(capacità vitale -CV-= massimo volume di aria inspirabile o espirabile da parte
del polmone) e i flussi espiratori, che consentono di valutare se una riduzione
della capacità vitale è dovuta a patologie restrittive o ad ostruzione (VEMS =
massimo volume espirato in un secondo dopo inspirazione completa; PEF =
massimo flusso espiratorio generato durante espirazione forzata).
Per la rilevazione del PEF sono disponibili semplici apparecchi utillizzablli a
domicilio, ma utili anche in ambulatorio o in ospedale.
Altri strumenti utili per una valutazione obiettiva sono: la rilevazione della
13
iperresponsività delle vie aeree; l'emogasanalisi arteriosa.
Prevenzione della esposizione ad induttori e a fattori scatenanti l'asma.
Si possono distinguere induttori (allergeni, irritanti chimici, agenti farmacologici
e infezioni virali) e fattori scatenanti (sforzo fisico, aria fredda, emozioni
intense).
- Controllo ambientale: volto alla prevenzione dell’esposizione agli allergeni
aerodispersl (acaro della polvere, derivati epidermici, pollini, muffe, sostanze
chimiche).
- Diete di esclusione di alimenti sensibilizzanti o di additivi alimentari (solfiti,
giallo di tartrazina, benzoato e glutammato di sodio).
- Controllo dell'inquinamento ambientale nell'ambiente domestico e sul posto di
lavoro (fumo di tabacco, spray domestici, composti volatili - oli di cottura e
sostanze lucidanti-).
- Nei soggetti allergici deve essere valutata l'opportunità di attuare una
immunoterapia specifica.
14
NELLA TERAPIA DELL'ASMA SI DISTINGUONO FARMACI UTILIZZATI PER:
Il controllo a lungo termine:
- Corticosteroidi
- Disodiocromoglicato e composti simili
-Agonisti b-adrenergici a lunga durata d’azione.
-Metilxantine.
-Modificatori dei leucotrieni
Il controllo rapido dei sintomi:
- Agonisti b-adrenergici a breve durata di azione
- Anticolinergici
- Steroidi sistemici.
15
PRINCIPALI CATEGORIE DI FARMACI USATI NELLA TERAPIA DELL'ASMA
Agenti anti-infiammatori:
- Corticosteroidi
- Disodiocromoglicato e composti simili
- Altri composti anti-infiammatori.
Broncodilatatori:
- Agonisti b-adrenergici
- Metilxantine
-Anticolinergici.
Anti-leucotrieni
Per molti farmaci, ove possibile, si preferisce la via inalatoria che consente di
raggiungere elevati livelli del farmaco a livello locale riducendo gli effetti
16
sistemici, ma che richiede un certo addestramento del paziente.
I corticosteroidi sono i farmaci anti-inflammatori più efficaci nel trattamento
dell'asma.
I meccanismi d'azione più importanti sono:
1. Interferenza sul metabolismo dell'acido arachidonico e la sintesi di leucotrieni e
prostaglandine;
2. Inibizione della migrazione e attivazione delle cellule infiammatorie;
3. Inibizione della produzione di citochine;
4. Aumento della responsività dei recettori b-adrenergici della muscolatura liscia
bronchiale.
Gli steroidi possono essere utilizzati per via locale (utile soprattutto nella terapia di
mantenimento), per os o per via parenterale. Il trattamento precoce per via sistemica
delle riacutizzazioni ne previene l'aggravamento e diminuisce necessità di ricovero (a
questo scopo possono essere necessarie per brevi periodi alte dosi, ad es. prednisone
40-80mg/die o 1-2mg/kg nei bambini). Iniziano ad agire dopo 1-2 ore. I principali effetti
collaterali sono: alterazioni del metabolismo glicidico, aumento dell'appetito, ritenzione di
liquidi, aumento di peso, ulcera peptica, ipertensione, osteoporosi, necrosi asettica della
testa del femore, soppressione dell'asse Ipotalamo-ipofisi-surrene; per quelli topici
candidosi orale, disfonia e tosse.
17
Principali corticosteroidi utilizzati nella terapia dell'asma
Via inalatoria
Beclometasone dipropionato (Clenil, Clenil-forte, Clenil aerosol; Becotide, Becotide
forte): puff da 50-250mcg, 400-1000 (ma anche 2500) mcg/die nel mantenimento.
Flunisolide (Nisolid); puff da 250mcg (LunibronA) sol per aerosol 0,1 %
Budesonide (Pulmaxan turbohaler); polvere da 200 e 400 mcg
Fluticasone (Flixotide, Fluspiral) purI 125 o 250mcg (disponibile anche polvere)
Via sistemica
Idrocortisone (Flebocortid, Solu-cortef): fiale 100mg, 200-400mg (5mg/kg nei bambini)
ogni 4-6 ore nell'attacco acuto a seconda della gravità, cercando di non superare i
1000mg/die.
Metilprednisolone (Urbason, Solu-medrol, ecc.): fiale 40mg, 40-80mg (1 mg/kg nei
bambini) ogni 4-6 ore nell'attacco acuto a seconda della gravità, cercando di non
superare i 400mg/die.
Betametasone (Bentelan D.Pr .Eq = 0,6), Deflazacort (Flantadln, Deflan D.Pr .Eq. =7,5),
Prednisone (Deltacortene D.PR.Eq =5): 40-80mg/die (1-2mg/kg nel bambini) nel
18
trattamento acuto a breve termine.
Disodiocromoglicato e farmaci simili (cromoni)
Il disodiocromoglicato è un farmaco per uso topico che esplica la sua azione
nell'asma attraverso meccanismi diversi: 1. Inibisce il rilascio di mediatori IgEdipendente dai mastociti umani; 2. Inibisce l'attivazione di cellule della
infiammazione (Ieucociti, monociti-macrofagi); 3. Inibisce il broncospasmo
immediato e ritardato, indotto dall‘inalazione di allergeni e quello immediato
indotto da sforzo, inalazione di aria fredda o anidride solforosa. E' utile nella
terapia di mantenimento dell'asma lieve e moderato. Ha effetti collaterali
trascurabili. Le preparazioni commerciali (Lomudal, Frenal) prevedono la
somministrazione di polvere per via inalatoria, di spray o di aerosol ed il
dosaggio normale è 20mg x 4/die (10mg per lo spray).
Il Nedocromile sodico (Tilade) ha effetti simili ma è più potente (dose 4mg x
4/die)
19
Altri farmaci utilizzati per ridurre la flogosi bronchiale o il dosaggio di steroidi
- Inibitori dei leucotrieni (montelukast, zaphirlukast) sono stati recentemente inseriti nelle
linee guida. I leucotrieni sono potenti mediatori biochimici rilasciati da mastociti, basofili
ed eosinofili che provocano contrazione della muscolatura liscia bronchiale,
iperproduzione di muco e richiamano ed attivano cellule della flogosi. Possono essere
utili nell’asma lieve-moderato per ridurre l’uso di steroidi e di broncodilatatori.
- Chetotifene (Zaditen): ha meccanismi d'azione diversi: 1. Azione antistaminica (antiH1); 2. stabilizzazione mastocitaria e inibizione rilascio mediatori; inibizione del PAF; 4.
restaura responsività dei b-recettori in caso di tachifilassi. E' utile nella terapia dell'asma
lieve e moderata, soprattutto dei bambini, ma richiede terapia prolungata. Dosaggio 1mg
x2/die (nel bambino O,5mg x2).
- Altri anti H1.
- Troleandomicina, macrolide che riduce l'eliminazione di teofillina e metil-prednisolone.
- Metotrexato.
- Sali d'oro.
- Ciclosporina.
- Dapsone
- Idrossiclorochina.
20
Agonisti beta-2-adrenergici.
Rilasciano il muscolo liscio bronchiale aumentando il cAMP intracellulare e
riducendo le concentrazioni di Ca; inoltre aumentano la clearance muco-ciliare,
riducono la permeabilità vascolare e diminuiscono il rilascio di mediatori da
mastociti e basofili.
Utilizzabili per via locale o sistemica; effetti collaterali ridotti per la loro selettività
di azione, ma l'uso continuo ad alte dosi determina tachifilassi (refrattarietà). Il
loro uso razionale è rappresentato dall'impiego intermittente al bisogno per
rimuovere la broncostruzione (attacco di asma acuto) o per la prevenzione
dell'asma da sforzo. L'uso regolare non controlla l'asma e l'aumentato consumo
è segno di aggravamento.
La maggioranza di questi farmaci ha breve durata d'azione (4-6 ore):
Clembuterolo (Clenasma, Monores, Spiropent), Fenoterolo (Dosberotec),
Orciprenallna (Alupent, Novasmasol), Terbutalina (Terbasmin). Il Salbutamolo
(Ventolin, Broncovaleas, Salbutard) ha durata d'azione medio-lunga.
Formoterolo, salmeterolo (Serevent) e procaterolo (Masacin, Procadil) hanno
21
durata d'azione di 12 ore o più.
METILXANTINE
Gruppo che comprende numerosi farmaci somministrabili principalmente per os
o per via parenterale: Teofillina e derivati, Aminofillina, Diprofillina, Doxofillina,
Bamifillina, Acefillinpiperazina. Alcuni di questi preparati sono a lento rilascio ed
hanno lunga durata d'azione.
Le metilxantine rilasciano la muscolatura liscia bronchiale, diminuiscono l'edema
mucoso, inibiscono la degranulazione mastocitaria e accelerano la clearance
muco-ciliare.
Sono farmaci indicati per la terapia dell'attacco acuto o dell'asma grave, ma il
loro impiego richiede cautela poiché possono provocare gravi effetti collaterali.
Deve essere monitorata la concentrazione sierica (livello terapeutico 515mcg/ml) all'inizio della terapia, ad intervalli regolari di 6-12 mesi e quando
compaiono effetti indesiderati o non si hanno risultati. I principali effetti collaterali
sono a livello gastrointestinale (nausea e vomito) e cardiaco (tachicardie e
aritmie); nel bambino possibili attacchi epilettici e morte. Il metabolismo di questi
farmaci è alterato da malattie febbrili, gravidanza, epatopatie, scompenso
cardiaco congestizio,associazione con altri farmaci (cimetidina, macrolidi).22
Anticolinergici topici.
L’lpratropio bromuro (Atem) blocca le vie efferenti post-gangliari vagali e,
riducendo il tono vagale, induce broncodilatazione. Inibisce inoltre la
broncocostrizione riflessa indotta da irritanti, ma non le reazioni immediate e
ritardate da allergeni e quelle da sforzo. Ha azione additiva al beta-2-stimolanti
nelle riacutizzazioni; In questa situazione il dosaggio utile è 2 puff (36mcg) x 45/die.
23
24
25
26
27
NOTA:
L’approccio “a gradini” rappresenta una linea guida per le decisioni cliniche e
non deve essere interpretato come una prescrizione specifica. L’asma è
altamente variabile ed il medico deve scegliere specifici piani terapeutici
secondo le necessità del singolo paziente.
Ottenere il controllo più rapidamente possibile e ridurre il trattamento al minimo
necessario per mantenere il controllo.
Cicli di steroidi sistemici possono essere necessari in ogni momento ed in ogni
grado.
Alcuni pazienti con asma intermittente possono avere crisi gravi; questo può
essere favorito da infezioni respiratorie ed è raccomandato un breve ciclo di
steroidi sistemici.
28
29
30
31
Malattia influenzale
Definizione:
"Malattia acuta febbrile delle alte e basse vie respiratorie,
generalmente autolimitantesi, causata dall'infezione con virus
influenzali, che si manifesta con focolai epidemici di varia entità,
quasi ogni anno, preferenzialmente nella stagione invernale. Le
manifestazioni respiratorie si associano a segni e sintomi sistemici:
cefalea, mialgie, astenia".
32
Eziologia
L'agente eziologico è un virus Orthomyxovirus, virus a RNA, di cui esistono tipi diversi:
A, B e C (meno importante), distinti in base alle caratteristiche antigeniche delle
componenti proteiche, in particolare nucleoproteina (P) e proteina della matrice (M).
Da: www.rkm.com.au/
Da: www.virology.net/
33
Sulla superficie della particella virale sono presenti glicoproteine che svolgono un ruolo
importante nell'infezione:
- emoagglutinina (antigene H, soggetto a frequenti variazioni antigeniche - si distinguono
varianti H1, H2 e H3) responsabile dell'adesione del virus alle cellule dell'apparato
respiratorio.
- neuroaminidasi (antigene N, di cui si distinguono varianti N1 e N2) che facilita
l'adesione del virus rimuovendo la mucina e riduce l'agglutinazione delle particelle virali.
Da: www.public-health.uiowa.edu/
34
Da: micro.magnet.fsu.edu/
Da: www.gifu-u.ac.jp/
35
In base alle caratteristiche degli antigeni H e N si differenziano i sottotipi.
I singoli ceppi sono denominati in base al tipo, al luogo del primo isolamento, al numero
di isolamenti, all'anno di isolamento e al sottotipo; ad es. Influenza A/Victoria/3/79/H3N2.
Il virus si trasmette per contatto con secrezioni respiratorie di soggetti con infezione
acuta (aerosol generati da tosse e starnuti).
Da: www.scienceinafrica.co.za/
36
Epidemiologia
Si tratta di una malattia molto diffusa e rappresenta la maggiore patologia epidemica
dell'uomo. Ciò è legato alla capacità del virus di mutare la propria struttura antigenica.
Si distinguono:
- variazioni minori, dopo le quali il virus può essere neutralizzato, almeno parzialmente,
dagli anticorpi formati da precedenti contatti. Queste variazioni rendono il virus capace
di provocare epidemie che colpiscono parti della popolazione e che avvengono ogni 1-2
anni.
- variazioni maggiori, contro le
quali immunizzazioni precedenti
non
proteggono.
Queste
variazioni rendono il virus capace
di provocare una malattia di
maggior gravità, con diffusione
praticamente
a
tutta
la
popolazione mondiale; queste
epidemie si verificano ogni 10-15
anni
e
vengono
definite
"pandemie".
37
Nell'ambito del tipo A sono possibili varianti maggiori.
Pandemie si sono verificate nel 1918-19 ("spagnola"), 1957 ("asiatica"), quando il virus A
circolante passò da H1N1 a H2N2, nel 1968 quando passò da H2N2 a H3N2; nel 1977
quando circolò nuovamente la variante H1N1 si verificò una epidemia che colpì
prevalentemente i giovani nati dopo il 1957 che non erano protetti verso questa variante.
38
Da: www.the-travel-doctor.com/
Da: www.santalaurensia.com/
39
Le varianti minori, dette anche intrasottotipiche, esistono sia per il tipo A che per il
tipo B. Sono legate a piccole modifiche degli antigeni H e N, che non le rendono
diverse dalle precedenti in maniera sostanziale, ma sono sufficienti a causare una
nuova epidemia.
Le epidemie influenzali nel territorio di una nazione hanno inizio brusco, picco a 2-3
settimane, e ne durano 5-6.
Si distinguono 4 fasi:
1. Aumento delle infezioni respiratorie nei bambini - Possibilità di isolare il virus.
2. Aumento dei casi tra adulti e della circolazione virale.
3. Aumento delle assenze dal lavoro e dei ricoveri ospedalieri per malattie
respiratorie - Riduzione della circolazione virale.
4. Fase dell'analisi retrospettiva che rileva aumento di mortalità per malattie
respiratorie - Conferma dell'epidemia influenzale.
40
Anatomia patologica
Il virus si localizza a livello dell'apparato respiratorio dove si evidenzia
iperemia della mucosa tracheale e bronchiale con desquamazione delle
cellule epiteliali e perdita delle ciglia (quadro di tracheobronchite acuta).
Possibile anche l'interessamento delle componenti a valle dei bronchioli
terminali.
41
Manifestazioni
Generalmente inizio brusco, dopo 1-3 giorni di incubazione, con:
cefalea (frontale o generalizzata), sensazione di malessere e febbre (che sale
fino a 38-40°), dolori muscolari (mialgie), soprattutto agli arti inferiori e alla
regione lombare, dolore faringeo (faringodinia) e tosse. I sintomi respiratori
talora possono mancare. In alcuni casi inizio graduale con sintomi di rinite virale.
Successivamente i sintomi sistemici si attenuano mentre la tosse e gli altri
disturbi respiratori si accentuano.
Se non insorgono complicazioni la malattia si risolve in 2-5 giorni e dopo una
settimana il paziente sta perfettamente bene; in alcuni casi può persistere
astenia postinfluenzale.
42
Complicazioni
Non frequenti, ma diverse:
- Polmonite primaria virale, quadro simile all'influenza che tende a protrarsi; può
essere molto grave.
Here is the microscopic appearance of a viral pneumonia with interstitial lymphocytic infiltrates.
Note that there is no alveolar exudate. Thus, the patient with this type of pneumonia will probably
not have a productive cough. The most common causes for viral pneumonia are influenza,
parainfluenza, adenovirus, and respiratory syncytial virus (RSV appears mostly in 43
children).
Cytomegalovirus can appear in immunocompromised hosts.
Complicazioni
- Polmonite batterica secondaria, provocata da superinfezione batterica sulle
lesioni provocate dal virus; inizialmente l'influenza sembra migliorare, ma in
seguito i sintomi peggiorano.
- Polmoniti miste.
- Riacutizzazione di una bronchite cronica.
- Laringite stenosante (grave, colpisce soprattutto i bambini).
- Miositi (dolori intensi, aumento della creatinchinasi -CK- nel siero).
- Sindrome di Reye (grave encefalopatia collegata a influenza, principalmente B,
e varicella; possibile per uso di ASA in malattie febbrili prima dei 16 anni di età,
soprattutto nei bambini).
La comparsa di marcata dispnea, cianosi, rantoli diffusi all'ascoltazione e
ipofonesi alla percussione deve far sospettare una complicanza polmonare.
44
Diagnosi
Nel singolo paziente è principalmente clinica.
All'inizio delle epidemie è possibile l'isolamento virale presso centri
attrezzati, da confermarsi da parte dell'ISS.
Sul liquido di lavaggio del cavo orale dopo gargarismi è possibile in alcuni
laboratori la diagnosi mediante test che identificano il virus.
Possibile, ma eseguibile solo "a posteriori", la diagnosi sierologica
confrontando i titoli anticorpali di campioni prelevati all'inizio della malattia e
dopo 2-3 settimane.
45
Terapia
E' prevalentemente sintomatica, somministrando analgesici-antipiretici per la
cefalea, le mialgie e la febbre, sedativi per la tosse e gocce nasali per la rinite.
Una terapia eziologica specifica antivirale è disponibile per l'influenza da virus A
ed è rappresentata da amantadina o rimantadine; tali farmaci tuttavia sono utili
soltanto se assunti nelle prime 24-48 ore dall'inizio della malattia e possono
provocare effetti collaterali a livello gastrointestinale o del SNC; possono essere
usati anche a scopo profilattico.
46
Più recentemente sono stati approvati dalla FDA inibitori della
neuroaminidase attivi sia su virus A che B (Zanamivir e oseltamivir).
Anch’essi vanno usati nei primi 2 giorni di malattia e bloccano l’infezione di
nuove cellule da parte del virus.
Gli antibiotici devono essere somministrati nei soggetti a rischio o in caso di
complicazioni.
47
Profilassi
E' possibile ed efficace la vaccinazione con virus ucciso coltivato su
embrione di pollo (il vaccino è controindicato nei soggetti con allergia
all'uovo), somministrato per via intramuscolare. In fase sperimentale
vaccini con frammenti virali di sintesi (per ovviare alle reazioni allergiche) o
con virus vivi attenuati per via orale o nasale.
La vaccinazione è raccomandata nei soggetti a rischio, con cardiopatie o
broncopneumopatie croniche, ma è consigliabile negli anziani e nei
soggetti che provvedono a servizi pubblici essenziali.
E' obbligatoria la notifica della malattia.
48