IL SISTEMA CARDIOCIRCOLATORIO
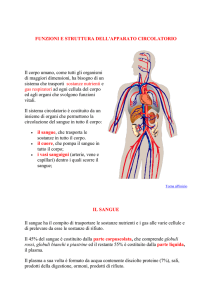
E' un sistema di trasporto che mette in
movimento un tessuto liquido (sangue),
specializzato per la distribuzione di: gas
respiratori (ossigeno e anidride carbonica),
ioni, materiali nutritizi (glucidi, aminoacidi,
lipidi), prodotti di scarto del metabolismo
cellulare, proteine, messaggeri chimici
(ormoni), acqua, calore.
ELEMENTI COSTITUTIVI: pompa cardiaca
(doppia), tubi, elementi filtranti. Due sistemi in
serie: circolo sistemico, costituito da numerosi
sistemi in parallelo e circolo polmonare.
MODELLO SEMPLIFICATO DEL SISTEMA CIRCOLATORIO
Cuore
pompa
Vene
Arterie
vasi di capacitanza
vasi di trasporto
20 : 1
venule
Capillari
arteriole
vasi di scambio
Sangue
tessuto liquido
Vasi di resistenza
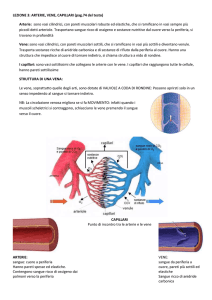
I VASI. La loro struttura non è omogenea e la
differenziazione funzionale dipende dalla
struttura. Sono elementi costitutivi comuni
della parete dei vasi:
l'endotelio, con la sua membrana basale;
la media, contenente fibre muscolari liscie,
fibre elastiche e fibre collagene in diverse
proporzioni;
l'avventizia, contenente tessuto connettivo
lasso, terminazioni nervose (simpatiche) e vasi
(vasa vasorum).
Gli elementi della media possono essere
disposti su più strati e la direzione delle fibre
(muscolari ed elastiche) può essere circolare o
spirale, fino a diventare quasi longitudinale.
arterie
Componenti della parete
Avventizia
f. connettive
arteriole
f. elastiche
f. muscolari lisce
membr. basale
cell. endoteliali
capillari
venule
vene
ARTERIE: di grosso calibro; prevale la
componente elastica; funzione: mantenimento
della pressione in diastole (effetto mantice:
windkessel);
ARTERIOLE: meno di 200 micron; distinzione
funzionale più che anatomica; prevale la
componente muscolare, a disposizione
circolare; funzione: determinazione della
resistenza d'ingresso al microcircolo e della
resistenza periferica totale;
CAPILLARI: meno di 8 micron; parete
costituita solo di endotelio e membrana basale;
funzione: scambi (non possono avvenire negli
altri distretti);
VENULE: parete relativamente muscolare;
funzione: regolazione della resistenza
postcapillare; deposito volume circolante:
facilita ritorno venoso
VENE MEDIE E GRANDI: prevale
progressivamente la componente collagene, con
elementi muscolari; funzione: regolazione della
capacitanza sistemica.
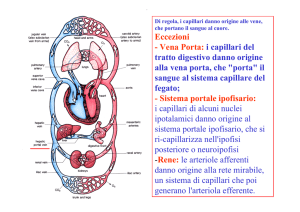
CIRCOLO POLMONARE:
minori differenze fra arterie e vene;
scarsa componente muscolare; mancano
le arteriole (pressione più bassa).
PRESSIONE NEL CIRCOLO SISTEMICO:
all'uscita dal cuore è pulsatile (80-120 mmHg;
media 95); nelle grandi arterie diminuisce
poco il valore medio e aumenta la pulsatilità;
nelle arteriole c'è grande caduta di pressione
(fino a 30-35 mmHg) e sparisce la pulsatilità;
nei capillari, ulteriore caduta, fino a 10
mmHg; fino all'atrio destro ulteriore
progressiva caduta fino a 0 mmHg.
Atrio dx
Vene
Venule
Capillari
Arteriole
Arterie piccole
Arterie grandi
Aorta
V. sx
mmHg
120
60
0
Le arteriole sono i vasi di resistenza perché
a questo livello è massima la caduta di
pressione; inoltre, sono i principali regolatori
della resistenza perché hanno muscolatura
liscia abbondante e a disposizione circolare e
sono riccamente innervate.
VELOCITA' DEL SANGUE NEL CIRCUITO: è
inversamente proporzionale alla sezione totale
di ogni compartimento: massima nell'aorta,
ridotta nelle arteriole, molto bassa nei
capillari; nelle vene che tornano al cuore la
velocità va aumentando, ma non raggiunge
quella dell'aorta perché la sezione delle grandi
vene è maggiore.
arteriole
piccole arterie
grandi arterie
Grandi vene
piccole
vene
venule
aorta
capillari
Vene centrali
Dimostrazione schematica (non in scala) delle variazioni
della sezione totale del letto vascolare a diversi livelli.
Diminuisce il diametro dei singoli vasi, ma aumenta la
sezione totale. A pari livello, la sezione delle vene è
maggiore di quella delle arterie.
DISTRIBUZIONE DEL SANGUE: è
funzione della capacitanza di ogni
distretto: circa 4/5 sono contenuti nelle
vene; una parte non trascurabile è
contenuta nei capillari.
DISTRIBUZIONE DEL VOLUME IN
ECCESSO: il sistema circolatorio è
disteso e pertanto gli elementi elastici
sono in tensione e sviluppano pressione.
A cuore fermo, il circuito contiene una
PRESSIONE CIRCOLATORIA MEDIA
(anche detta sistemica media o pressione di
riempimento) di 7 mmHg.
Il volume di sangue che genera questa
pressione si deve considerare come volume
in eccesso
il rapporto fra la componente venosa e
arteriosa del volume in eccesso è di 20:1
Il rapporto fra volume in eccesso e
pressione sviluppata si chiama
complianza (compliance DV/DP): dipende
dall'elasticità dei vasi. La compliance
venosa è molto maggiore di quella
arteriosa. La compliance del circolo
polmonare è elevata in tutti gli elementi.
L’inverso della compliance è la
capacitanza: DP/DV
LA POMPA. La struttura del cuore comprende
4 cavità (atrii e ventricoli), separate da un
setto in: metà destra, che riceve sangue
venoso dalle vene sistemiche e lo pompa
nell'arteria polmonare e metà sinistra che
riceve sangue arterioso dalle vene plomonari e
lo pompa nell'aorta
Il cuore è dotato di una coppia di valvole
atrio-ventricolari (tricuspide e mitrale) e una
coppia di valvole semilunari, che separano i
ventricoli dalle rispettive arterie
La presenza di valvole conferisce
unidirezionalità al movimento del sangue
Non esistono valvole fra le vene e gli atrii
Il funzionamento delle valvole è passivo: si
aprono e si chiudono seguendo gradienti di
pressione.
Lo spessore della parete delle camere
cardiache è proporzionale alla pressione che
ogni camera sviluppa: sottile negli atri, più
spesso nel ventricolo destro, molto più spesso
nel ventricolo sinistro.
Prima della nascita le pareti ventricolari
hanno spessori simili perché a destra la
pressione è elevata come a sinistra.
Sono possibili variazioni patologiche (es.
ipertrofia).
IL POTENZIALE D'AZIONE CARDIACO
Si distinguono diversi tipi di cellule: nodali
(nodo seno-atriale e nodo atrio-ventricolare);
di conduzione (fascio di His e fibre di
Purkinije); comuni o di lavoro. I meccanismi
elettrici e di membrana sono simili a quelli già
visti: ci soffermeremo soprattutto sulle
differenze.
MIOCARDIO COMUNE: potenziale in 5 fasi
0 - depolarizzazione rapida per apertura di
canali per il sodio voltaggio-dipendenti
1 - parziale breve ripolarizzazione per
aumento transitorio conduttanza al cloro e al
potassio
2 - plateau: potenziale stabile su valori
leggermente positivi per circa 0.2 s; dovuto
all'aumento della conduttanza al calcio
(apertura di "canali lenti") e riduzione della
conduttanza al potassio
3 - ripolarizzazione per progressivo aumento
della conduttanza al potassio e chiusura dei
canali lenti;
4 - potenziale di riposo, stabile a -90 mV.
depolarizzazione
210potenziale
plateau:
potenziale
4 -3
di riposo,
----ripolarizzazione
per
parziale breve
rapida
apertura
di
stabile
su valori
stabile
a per
-90
mV.
ripolarizzazione
per della
progressivo
aumento
canali per il sodio
leggermente
positivi
pere
aumento transitorio
Conduttanza
al al
sodio
molto
conduttanza
potassio
voltaggio-dipendenti
circa
0.2 dei
s; dovuto
conduttanza
al
cloroal
e al
scarsa;
conduttanza
chiusura
canali
lenti;
potassio
Arresto
per della
chiusura
all'aumento
potassio
elevata.
La pompa
canali
+ritardata
al sodio
calcio
Naconduttanza
/K+ ristabilisce
i
(apertura
di "canali lenti")
gradienti
di concentrazione
e riduzione della
conduttanza al potassio
mV
45
0
-45
-90
0
.05
.10 .15 .20
.25
.30 .35 .40
.45
s
Durante il plateau si verifica una corrente
di calcio, molto importante per
l'accoppiamento elettromeccanico e per la
regolazione della contrattilità
Variazioni di eccitabilità durante il potenziale
d'azione: periodi refrattari. La risposta
meccanica compare durante il potenziale e ha
circa la stessa durata: il cuore non può essere
tetanizzato
mV
Periodo refrattario
assoluto
45
contrazione
0
Periodo refrattario
relativo
-45
-90
0
.05
.10 .15 .20
.25
.30 .35 .40
.45
s
Eccitabilità
normale
CELLULE NODALI. Il funzionamento del cuore
è automatico, perché le cellule nodali sono in
grado di auto-eccitarsi ritmicamente: funziona
da generatore (pace-maker) primario il nodo
senoatriale perché è dotato di ritmicità a
frequenza maggiore
Il potenziale d'azione delle cellule nodali ha le
seguenti caratteristiche:
1 - minore negatività alla fine della
ripolarizzazione (-60 mV), dovuta a più elevata
conduttanza al sodio
2 - lenta depolarizzazione spontanea dopo la
ripolarizzazione, fino al raggiungimento di un
livello soglia (potenziale di pace-maker),
dovuta a progressiva riduzione della
conduttanza al potassio
3 - fase di salita del potenziale più lenta che
nelle cellule di lavoro, per apertura solo di
canali lenti
4 - assenza di plateau.
Miocardio
di lavoro
Cell. nodali
prepotenziale
2+
Salita
lenta:
canali
Ca
Arresto
ripolarizzazione:
Prepotenziale:
diminuzione
Ripolarizzazione:
++
conduttanza
K
+
corrente
Na
corrente K
Determinazione della frequenza cardiaca:
dipende dalla pendenza del potenziale di pacemaker e dal livello di ripolarizzazione
(regolazione nervosa).
CONDUZIONE NEL CUORE:
propagazione elettrotonica da cellula a cellula
attraverso ponti laterali con giunzioni strette
Importanza dell'ampiezza e della velocità della
depolarizzazione nel determinare la velocità di
conduzione
Vie di conduzione: fasci atriali funzionali, nodo
AV, fascio di His, fibre di Purkinje, miocardio
comune
Variazioni della velocità di conduzione
Determinazione dell'intervallo atrioventricolare
Osservare: sequenza temporale;
variazione di morfologia