Il corpo umano è formato in
grande quantità da acqua,
con circa il 60% nel maschio
e il 55% nella femmina. In
particolare alcuni organi,
quali sangue, polmoni e reni
sono formati da elevate
percentuali (superiori
all’80%) di acqua
*
* Bisogna tenere conto
del fatto che nel sangue
sono presenti vari tipi
cellulari. La parte
costituita da acqua è il
plasma.
La percentuale di
acqua nell’organismo
varia molto in funzione
dell’etá, diminuendo
notevolmente nel
soggetto anziano.
- 15%
- 4%
Fra tutti i nutrienti è sicuramente quello più soggetto a
movimento fra esterno e interno. La perdita giornaliera di
acqua corrisponde a circa il 4% della massa corporea e deve
quindi essere riassunta con la dieta. Questa percentuale è
molto più elevata nei bambini (circa il 15%) che sono quindi
più soggetti a disidratazione.
L’assunzione giornaliera di
acqua avviene per:
Ingestione come acqua o
con il cibo (ca 2100
ml/die)
Sintesi corporea per
ossidazione di carboidrati
(ca 200ml/die)
Il totale ammonta a circa
2300ml/die
La perdita giornaliera di acqua avviene per:
Evaporazione dal tratto respiratorio e attraverso la pelle (ca
700 ml/die). L’evaporazione attraverso la pelle corrisponde a
circa 300-400 ml/die, perdita limitata dallo strato corneo
dell’epidermide. Negli ustionati gravi questa quantità può
ammontare a 3-5 l/die.
Sudore: quantitativo variabile che ammonta in media a circa
100 ml/die. Ma può aumentare a 1-2 l/die (casi eccezionali).
Feci: circa 100 ml/die sono persi con le feci. Anche questo
quantitativo può variare in casi di severa diarrea.
Urine: via principale di escrezione e perdita di acqua. Varia
fra 0.5 l/die fino anche a 20 l/die in casi particolari.
Acqua extracellulare: 17Kg/70Kg di peso corporeo in un uomo
= 24.3% del peso corporeo totale
Acqua intracellulare: 25Kg/70Kg di peso corporeo in un uomo
= 35.7% del peso corporeo totale
Il liquido transcellulare include liquido sinoviale, liquido
peritoneale, liquido pericardico, liquido pleurico,
cerebrospinale e liquido oculare.
Acqua corporea totale: 50-70% del peso corporeo totale
(pct)*
Acqua intracellulare
30-40% pct
25 l
Acqua extracellulare
24% pct
17%
interstiziale
12 l
4%
plasma
3l
1-3%
transcellulare
2l
* La percentuale di liquido corporeo rispetto al peso totale può
variare in funzione di etá, sesso, grado di obesitá e attivitá
fisica.
La composizione ionica di plasma e fluidi interstiziali
risulta essere simile, considerata la sottile barriera
endoteliale che separa i due mezzi. La sola differenza
è la concentrazione proteica decisamente più elevata
nel plasma.
mEq/l
150
100
50
0
Na+
Plasma
Interstizio
Intracellulare
K+
Cl-
Ca2+
Proteine
I reni controllano molteplici funzioni:
1) Regolazione del bilancio idrico ed elettrolitico
attraverso un controllo fra intake (dieta e bevande) ed
output (urine).
2) Regolazione dell’osmolalitá dei fluidi corporei e delle
concentrazioni di elettroliti.
3) Regolazione dell’equilibrio acido-base insieme ai
polmoni.
4)
Regolazione della pressione arteriosa a lungo termine
e anche a breve termine con la secrezione di prodotti
vaso-attivi quali la renina.
5)
Escrezione di prodotti metabolici di scarto (urea dal
metabolismo di aa; creatinina dalla creatina
muscolare; acido urico dagli acidi nucleici; prodotti
terminali del metabolismo dell’emoglobina e di vari
ormoni) e recupero di quelli necessari.
6)
Secrezione di alcuni ormoni.
7)
Gluconeogenesi a partire da aa in periodi prolungati di
digiuno.
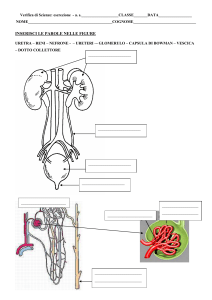
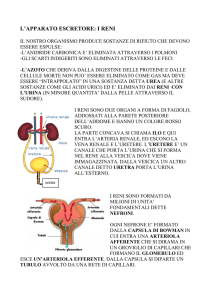
I due reni (organi parenchimatosi) si trovano sulla parete
posteriore dell’addome, al di fuori della cavitá peritoneale,
a livello della XI vertebra dorsale e della III vertebra
lombare. Ciascun rene pesa circa 150gr ed ha una
caratteristica forma a fagiolo. Al di sopra di ogni rene si
trova la ghiandola surrenale.
La regione mediale presenta una parte detta ilo attraverso la
quale passano arteria e vena renale, vasi linfatici, nervi e
l’uretere che veicola l’urina alla vescica. Il rene è avvolto da
una capsula.
Il rene sinistro è più alto del
rene destro di circa 2cm, che
risulta schiacciato in basso
dal fegato.
Una sezione longitudinale di un rene mostra chiaramente
una regione più esterna detta corticale e una regione
interna detta midollare. Quest’ultima è suddivisa in
formazioni particolari coniche dette piramidi del Malpighi (5-
12 per ogni rene) separate fra loro dalle colonne di Bertin.
La base di ciascuna piramide si trova nella regione di
confine fra corticale e midollare, mentre l’apice si
approfonda nella midollare e termina nella papilla renale
che si apre nella pelvi renale.
4.
5.
6.
7.
8.
9.
10.
renal pelvis
major calyx
minor calyx
papilla
pyramid
renal column
cortex
Il bordo della pelvi è caratterizzato da aperture dette calici
maggiori che collezionano urina dai calici minori in cui
termina ciascuna papilla. Le pareti dei calici, della pelvi e
dell’uretere contengono elementi contrattili che spingono
l’urina verso la vescica
I reni sono fra gli organi più irrorati, ricevendo circa il
20% dell’output cardiaco (ca 1200 ml/min). L’arteria
renale entra nel rene a livello dell’ilo e si ramifica a
formare le arterie segmentali, le interlobari, le arterie
arciformi, le arterie interlobulari e infine le arterie
afferenti che formano i capillari glomerulari a livello di
ogni nefrone.
La parte distale dei capillari glomerulari si riunisce a
formare la arteriola efferente che forma una seconda rete
di capillari peritubulari.
Da questi si formano le piccole vene peritubulari che si
riuniscono in vasi via via crescenti a formare le vene
interlobulari, le vene arciformi, le vene interlobari e la vena
renale. É importante notare che troviamo quindi due letti
capillari in serie, separati fra loro dalla arteriola efferente
che regola la pressione idrostatica in entrambi i distretti
capillari.
Il nefrone è l’unitá funzionale del rene, capace di formare
urina. Ogni rene umano contiene circa 1 milione di nefroni che
non possono essere rigenerati dal rene. Dopo i 40 anni il
numero di nefroni funzionanti decrementa del 10% ogni 10
anni circa. Questa perdita legata all’invecchiamento viene
compensata in genere dai nefroni rimanenti che espellono
comunque acqua ed elettroliti.
Ciascun nefrone comprende:
un glomerulo (N.B. la porzione glomerulare dei
nefroni filtra circa 180 l/die di acqua!!)
un tubulo renale formato da varie parti fra loro
differenti per istologia e funzioni
Struttura del nefrone
Il glomerulo è formato da una rete di capillari che si
ramificano e si anastomizzano molte volte e caratterizzati da
un’elevata pressione idrostatica rispetto ai normali capillari
sistemici (ca 45 mmHg). Presentano cellule epiteliali e sono
alloggiati in una struttura detta capsula di Bowman che
accoglie il filtrato glomerulare e lo veicola nel tubulo renale.
Avviene a livello del glomerulo l’ultrafiltrazione, cioé il primo
passaggio nella formazione delle urine.
La parete dei capillari glomerulari risulta formata da tre
strati:
Endotelio del capillare: caratterizzato da migliaia di
piccoli fori detti finestre, liberamente permeabile ad acqua,
piccoli soluti come urea, ioni e glucosio e anche a piccole
molecole proteiche. Di fatto rappresenta una barriera solo
per le cellule (fenestrature di circa 70nm)
Membrana basale: formata da collagene e proteoglicani,
permette il passaggio di acqua e piccoli soluti, trattenendo
però le proteine plasmatiche, soprattutto grazie alla forte
carica negativa associata ai proteoglicani. É formata da tre
strati detti:
lamina rara
lamina densa
lamina rara esterna
Costituisce il filtro primario per le proteine plasmatiche
maggiori di 7-10nm.
Cellule epiteliali monostratificate (podociti): queste
cellule presentano processi digitiformi che rivestono la
membrana basale e formano fessure di filtrazione del
diametro di 4 x 14 nm che filtrano sostanze che superano
l’endotelio e la membrana basale.
permeability
A paritá di dimensioni
molecolari, le molecole
con carica positiva filtrano
% filtrazione
meglio di quelle con carica
+
positiva e di quelle neutre.
Nella nefropatia a minima
neutro
-
variazione, le cariche
negative sono perse e
diametro molecola
anche l’albumina riesce a
filtrare. Non ci sono
alterazioni istologiche
Sostanza
MW
H2O
18
Filtrabilitá
relativa
1
Na+
23
1
Glucosio
180
1
Inulina
5500
1
Mioglobina
17000
0.75
Albumina
69000
0.005
La capsula del Bowman è formata da
due foglietti:
Foglietto viscerale aderente al
glomerulo e costituito dai podociti
Foglietto parietale che si continua con
il tubulo contorto prossimale. L’epitelio
da pavimentoso (singolo strato di
cellule appiattite) diviene cubico nel
tubulo.
I due foglietti si
riflettono a livello
del polo
vascolare.
Il tubulo renale è formato da più segmenti:
Tubulo contorto prossimale (TCP)
Ansa di Henle (AH)
Tubulo contorto distale (TCD)
Dotto collettore (DC)
Ciascun segmento è caratterizzato da una struttura
differente e da funzioni molto diverse fra loro.
Si distinguono:
Nefroni superficiali (zona centrale della corticale). Hanno
AH corta. I capillari peritubulari formano una rete intorno
al nefrone e anche a quelli vicini. Trasportano ossigeno e
nutrimento, rimuovono acqua e soluti per immetterli
nuovamente nella circolazione.
Nefroni iuxtamidollari (ca 30% di tutti i nefroni): rispetto a
quelli superficiali hanno 3 caratteristiche importanti.
glomerulo renale più ampio
AH lunga, che penetra fino nella midollare profonda. Ha
un TAs che manca nei nefroni superficiali.
arteriola efferente che forma i vasa recta. I capillari
scendono nella midollare e circondano i DC e i tratti
ascendenti dell’AH. Forniscono nutrimento alle cellule
della midollare e sono fondamentali nel meccanismo di
concentrazione e diluizione delle urine.
Struttura di un nefrone
corticale e di un
nefrone iuxtamidollare
Corticale
Midollare esterna
Midollare interna
TCP: cellule cuboidali epiteliali (monostrato), con la
superficie luminale (o apicale) ricoperta di microvilli che
formano un fitto orletto a spazzola. Le cellule adiacenti, a
livello apicale, si fondono insieme in una struttura
specializzata detta zonula occludens o tight junction che
serve da barriera al movimento di acqua e soluti. La
parte baso-laterale presenta processi basali ampi in cui
sono distribuiti numerosi mitocondri
IMPORTANTE A livello del TCP vedremo viene
riassorbito:
67% acqua
67% NaCl
~ 100% aa, glucosio, lattato, piccoli soluti. La pre-urina
che fuoriesce dal TCP per immettersi nell’ansa di Henle
risulta essere iso-osmotica al plasma (290mOsm/Kg)
Vedremo quali sono gli specifici meccanismi di
riassorbimento che entrano in gioco nel riassorbimento
di queste sostanze.
AH: comprende una branca sottile discendente (TDs)
caratterizzata da cellule epiteliali appiattite che non
riducono il lume tubulare. Nella branca ascendente si
distingue un tratto sottile (TAs) (nella midollare interna
e quindi assente nei nefroni superficiali) e un segmento
spesso (TAS) che risale dalla midollare esterna fino
alla corticale. Qui si trovano cellule con una parte
basale ricca di mitocondri, ma prive di orletto a
spazzola nella parte apicale.
TAS
Microfotografia
dell’epitelio dell’ansa
TDs
TAs
IMPORTANTE: a livello dell’ansa di Henle la pre-urina
subisce meccanismi di riassorbimento molto selettivi in
zone differenti dell’ansa. Per questo motivo vedremo
che il liquido all’uscita del TDs è iper-osmotico rispetto
al plasma (fino a 1200mOsm/Kg). All’uscita del TAS è
ipo-osmotico (fino a 100mOsm/Kg) rispetto al plasma
perché viene riassorbita molta acqua.
Nefrone distale: in ogni nefrone la branca ascendente
spessa dell’ansa di Henle si riaccosta al glomerulo da
cui ha avuto origine: il tubulo distale origina da questo
polo vascolare (dove arteriola afferente ed arteriola
efferente rispettivamente entrano ed escono dal
glomerulo). In questo punto si trova l’apparato
iuxtaglomerulare.
Il nefrone distale comprende:
TCD: cellule cuboidali con interdigitazioni e mitocondri
Tubulo di connessione: cellule simili a quelle del TCD
DC: inizia nella parte corticale e penetra in profonditá
verso la midollare raccogliendo via via diversi tubuli di
connessione. Successivamente i dotti collettori papillari si
riuniscono a formare un dotto comune detto dotto di
Bellini che sbocca in un calice minore (1 dotto di Bellini
per 2800 nefroni circa).
Nel DC le cellule sono colonnari e senza orletto a
spazzola. Il DC é responsabile della formazione di
urina: le cellule riassorbono Na+ e Cl- e secernono
H+ e K+.
IMPORTANTE: nel nefrone distale arriva liquido ipoosmotico che subisce varie modificazioni che
vedremo, per formare l’urina finale.
Una struttura importante associata al nefrone distale è
il mesangio, costituito da cellule e dalla matrice del
mesangio.
Le funzioni delle cellule del mesangio extra-glomerulare
sono:
a. Supporto strutturale dei capillari
b. Attivitá fagocitaria
c. Produzione di prostaglandine
d. Attivitá contrattile per regolare il flusso
sanguigno nei capillari
Strettamente associato alle cellule del mesangio troviamo
l’apparato iuxtaglomerulare che comprende:
Macula densa del TAS: contiene cellule cuboidali
specializzate nel feed-back tubulo-glomerulare che
agiscono come chemocettori rispondendo a
variazioni della concentrazione del filtrato tubulare.
Cellule granulari renina-secernenti (J-G cells):
queste cellule regolano il flusso ematico renale e
la velocitá di filtrazione grazie ad un meccanismo a
feed-back che porta alla formazione di renina e
angiotensina II. Quest’ultima induce il rilascio di
aldosterone a livello surrenalico e determina
vasocostrizione.
Macula densa
Cellule renina-secernenti
MD= cellule della macula densa
TAL=lume del TAS
La=cellule del mesangio
Le vie urinarie iniziano con l’uretere che esce dall’ilo di
ciascun rene e collega la pelvi renale alla vescica
compiendo un percorso di 25-30 cm. Si dirige in basso e
medialmente con diametro variabile. Si inserisce in vescica
obliquamente.
Dall’uretere l’urina passa nella vescica, un organo che funge
da sacco di deposito fino ad un certo livello, per poi
svuotarsi con la minzione.
Uretere e vescica sono caratterizzati da un epitelio di
transizione (da cuboidale a squamoso quando l’organo è
stirato).
La vescica ha una forma variabile in funzione del grado di
riempimento (vuota è circa triangolare, mentre piena ha
forma ovoidale). La sua capacitá varia fra 350 e 550 cc.
In seguito alla minzione l’urina viene veicolata all’esterno
attraverso l’uretra che presenta una muscolatura striata e
uno sfintere esterno.
Il complesso di fibre di muscolatura liscia (cioè involontaria)
che costituisce la parete muscolare della vescica viene
denominato detrusore. Dal punto di vista funzionale
possiamo distinguere la muscolatura vescicale in due parti:
una parte è situata nei 2/3 superiori della vescica, mentre
l'altra parte, costituita da fibre muscolari ad andamento
obliquo spiraliforme, si trova nella parte inferiore
imbutiforme della vescica, denominata collo vescicale e
che si continua avvolgendo la parte iniziale dell'uretra
prendendo il nome di sfintere uretrale interno.
L'uretra è inoltre contornata da un manicotto di muscolatura
striata (volontaria) che costituisce lo sfintere uretrale
esterno. Tutte queste strutture anatomiche sono
fondamentali per assicurare la continenza urinaria.
Durante la fase di raccolta la vescica si distende adattando
il proprio volume alla quantità di urine che riceve.
Contemporaneamente la muscolatura liscia del collo
vescicale si contrae aumentando il proprio tono per
impedire all'urina di fuoriuscire e garantendo quindi la
continenza urinaria.
Una volta raggiunto un determinato volume si avverte lo
stimolo minzionale. Durante la minzione le due componenti
muscolari della vescica si comportano in modo opposto a
ciò che avviene durante il riempimento. Le fibre del
detrusore si contraggono riducendo il volume vescicale,
mentre il collo vescicale si rilassa permettendo lo
svuotamento della vescica. Il corretto funzionamento della
vescica dipende quindi dalla perfetta coordinazione tra
detrusore e collo vescicale: 1) distensione del detrusorecontrazione del collo durante il riempimento 2) contrazione
del detrusore-apertura del collo durante la minzione
Questo meccanismo è regolato dal sistema nervoso che
esercita il suo controllo a due diversi livelli:
1)
un controllo automatico mediato dal SNA che
regola automaticamente l'alternanza delle due
fasi; questo controllo è esercitato da centri nervosi
situati prevalentemente nel MS e di cui il più
importante è il centro midollare sacrale
2)
un controllo volontario che coinvolge vari centri sia
midollari che cerebrali.
Al centro midollare sacrale giungono, attraverso i nervi
pelvici che innervano la vescica, gli impulsi nervosi
provenienti dalla parete vescicale. Qui tali impulsi sono
modulati, regolati e, in parte, raggiungono i centri nervosi
superiori situati nella corteccia cerebrale dove vengono
interpretati. Dalla corteccia cerebrale partono gli impulsi
nervosi che raggiungono il centro midollare sacrale dove a
loro volta sono rimodulati e inviati alla vescica facendo
scattare il meccanismo della minzione.