Fisiologia del dolore
1. cos’è il dolore?
La definizione “standard” del dolore è dell’Associazione internazionale per lo studio del
dolore:
“Un’esperienza emotiva o sensoriale sgradevole con effettivo o potenziale danno
tessutale, o riferita come tale. Il dolore è sempre soggettivo. Ognuno impara
l’applicazione di questa parola da esperienze legate a fatti negativi nella prima parte
della sua vita. È indubbiamente una sensazione che riguarda una parte del corpo, ma è
anche sgradevole e quindi un’esperienza emotiva. Molte persone dicono di aver dolore
anche senza danni tissutali o alcuna causa fisiopatologica. Non v’è alcun modo per
discernere quest’esperienza da quella dovuta a danno tessutale, partendo da quanto
riferiscono".
(IASP. Pain 1979(6)249-252, ex Shipton, 1993).
Questa definizione è del tutto infelice: una definizione tende ad orientare verso
una specifica idea. Concentrandosi sulla natura soggettiva del dolore, questa
definizione ci induce ad ignorare quei casi in cui vi sono tutti i segni fisici del
dolore, ma il soggetto non riferisce alcuna sensazione del genere. Ci porterebbe
a concludere che non c’è dolore.
Un paio di esempi:
Un paziente anestetizzato (gli anestetici non sono antidolorifici) ha la frequenza
cardiaca e la pressione alte, ma se gli somministriamo un analgesico questi
sintomi passano. Quando si sveglia non ricorderà di aver sentito dolore, quindi
secondo la definizione qui sopra non avrebbe mai avuto dolore.
Oggi comunque conosciamo una buona “memoria molecolare della sensazione
dolorosa”: iI gene c-fos è espresso rapidamente nel midollo spinale in risposta a
stimolazione dolorose, ma non ad altri tipi di stimolo.
Pertanto, non dobbiamo fermarci all’idea che il dolore sia sempre soggettivo: è infatti
qualcosa che si può ben documentare in modo obiettivo, anche se con complicati
strumenti di laboratorio. Per il medico è ancora, e continuerà ad essere, di vitale
importanza ascoltare il paziente che riferisce dolore. Cross [1994] ha detto:
“gli aspetti affettivo-motivazionali del dolore hanno origine nella periferia e la
sofferenza non è semplicemente relegata nella neocorteccia; è profondamente più
antica e filogeneticamente primitiva e fa riferimento a gruppi di fibre e reti neurali
sparse nel sistema nervoso centrale“.
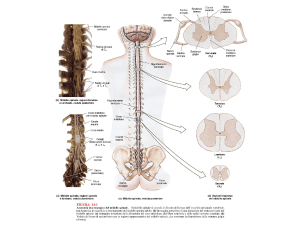
2. Vie del dolore.
Classicamente, si sono definiti tre componenti nelle vie del dolore: Il neurone di
primo ordine (corpo cellulare nei gangli delle radici dorsali) che trasmette il
segnale dai recettori al …
Neurone di secondo ordine nelle colonne dorsali del midollo spinale, il cui assone
incrocia la linea mediana e forma il tratto spinotalamico fino al talamo dal quale …
Il neurone di terzo ordine proietta al giro postcentrale (attraverso la capsula
interna).
Questo schema, per quanto in parte corretto, è eccessivamente semplificato.
Si debbono dunque considerare i seguenti componenti: recettori periferici; vie
nervose; meccanismi spinali e connessioni lunghe; tronco encefalico, talamo,
corteccia ed altre aree; vie discendenti
Recettori periferici
Bisogna a questo punto introdurre un’importante distinzione fra due tipi di dolore:
Dolore di primo tipo
Dolore di secondo tipo
Vi sono dunque due risposte distinte ad uno stimolo dolorifico: il dolore di primo tipo
è ben localizzato e di breve durata mentre quello di secondo tipo è più diffuso e
persistente. Il dolore di primo tipo è riferito come brusco e pungente ed è localizzato
in una ben definita parte della superficie corporea. I recettori sono meccanocettori ad
alta soglia, anche se sembra che vi siano recettori specifici (nocicettori) che
trasmettono solo il dolore.
Il dolore di secondo tipo è provocato dalla stimolazione di recettori presenti in molti
tessuti (ma, stranamente non nel cervello). È generalmente descritto come ottuso
(non brusco) e bruciante ed è poco localizzato. I relativi recettori sono denominati
nocicettori polimodali.
Questo tipo di dolore persiste dopo la rimozione dello stimolo doloroso acuto. Le
cause, le vie, la percezione ed il trattamento dei due tipi di dolore sono
completamente distinti.
Il dolore viscerale è prevalentemente del secondo tipo. Talvolta tuttavia può essere
riferito a particolari punti della superficie corporea (dolore riferito)
Sono stati identificati alcuni neurotrasmettitori o stimolatori dei recettori del
dolore viscerale, come la sostanza P (sP), il polipeptide vasoattivo intestinale
(VIP) e il peptide legato al gene della calcitonina (CGrP). Prostaglandine,
istamina, serotonina, bradichinina, ATP, potassio, e ioni H+ sono anche
importanti, specialmente la serotonina, che si lega prevalentemente a
recettori 5HT3.
Quanto alla percezione del dolore, la soglia per la percezione è
straordinariamente costante fra individui diversi, cioè una stimolazione dei
recettori periferici di sufficiente intensità provocherà lo stesso livello di
dolore in tutti i soggetti. Al contrario, la risposta individuale e la tolleranza al
dolore cambiano molto da individuo ad individuo.
Molto interessante è l’”infiammazione neurogena”: la stimolazione di fibre C
provoca una reazione locale con vasodilatazione e aumento della permeabilità
capillare, causati dal trasporto retrogrado e dalla liberazione locale di sP e CGrP.
Di conseuenza, vengono rilasciati K+, H+, acetilcolina, istamina e bradichinina che
a loro volta stimolano la produzione locale di prostaglandine eleucotrieni (che alla
fine sensibilizzano i meccanocettori ad alta soglia)! L’infiammazione neurogena si
può diffondere ai tessuti circostanti per via antidromica!!
Vie nervose.
Il dolore di “primo tipo” è condotto dalla periferia alle corna dorsali del midollo
spinale da piccole fibre mieliniche (A delta), mentre quello di “secondo tipo” è
condotto da fibre C amieliniche.
Vie spinali.
Sono complesse. Bisogna considerare:
Collegamenti iniziali: lamine nella sostanza grigia in prossimità dell’ingresso al
midollo
Interconnessioni locali
Vie ascendenti e discendenti (di controllo)
1. collegamenti iniziali.
Il 70% circa delle fibre dolorifiche entra per le radici posteriori, ma le restanti si
ripiegano ed entrano per le radici ventrali (cosiddette motorie). La sostanza grigia
del midollo ha 10 lamine, o strati. Quelle importanti sono:
Lamina I - Lamina II zona marginale - sostanza gelatinosa della Lamina V – parte
del "nucleo proprio del corno dorsale” - Lamine VII and VIII – sostanza grigia
spinale intermedia.
Le fibre C amieliniche fanno sinapsi nelle lamine da I a V, mentre le fibre A delta
nelle lamine I, V and X. queste diverse destinazioni sono solo l’inizio di percorsi
completamente diversi.
Il tratto primitivo spino-reticolo-diencefalic o (noto anche come tratto
"palaeospinotalamico"). Gli impulsi passano dalle fibre C a diversi neuroni di
secondo ordine.
Il più moderno tratto neospinotalamico (noto anche come “funicolo bianco
anterolaterale"). Riceve la maggior parte delle fibre dalle Lamine I e V, e
media il dolore del primo tipo;
Importanti neuroni di secondo ordine sono cellule nervose non implicate
soltanto nella ricezione del dolore, ma che rispondono anche a stimoli lievi ed
aumentano l’attività all’aumentare dell’intensità dello stimolo. Queste sono
cellule ad ampia risposta dinamica (Wide Dynamic Range cell WDR cell).
Cellule WDR si trovano nella lamina V (e anche IV e VI)
Neuroni Nocicettivi specifici nella lamina I, rispondono solo a timoli nocivi;
Neuroni Complessi poco studiati.
Il sistema spino-reticolo-diencefalico è ricco di recettori oppiacei, mentre il
tratto neospinotalamico ne ha pochi. Questo spiega perché gli oppiacei (es.
Morfina) hanno buone proprietà analgesiche per il dolore viscerale ma non
modificano per esempio la percezione di un pizzicotto.
2. Vie spinali: interconnessioni locali
Ve ne sono molte. Particolarmente importanti sono i collegamenti responsabili del
cosiddetto "gating". L’idea è che stimoli dolorifici portati dalle fibre C possono
essere modificati da altri stimoli che chiudono il cancello (gate). Questi
provengono da:
Fibre A delta;
Fibre A beta;
Altre fibre.
Come conseguenza pratica:
La stimolazione elettrica transcutanea (TENS) funziona
La stimolazione delle colonne dorsali (DCS) funziona
L’agopuntura funziona!
Il massaggio locale della cute allevia il dolore!
d. Vie ascendenti superiori
1. Il vecchio tratto spino-reticolo-diencefalico fa proprio questo: va a finire nel
sistema reticolare troncoencefalico: però manda anche fibre al talamo
(nuclei mediali). Sono probabilmente importanti connessioni con l’ipotalamo
che spiegano le risposte autonome al dolore. Le risposte emotive al dolore si
spiegano con proiezioni corticali, specialmente ai lobi frontali (si eseguivano
lobotomie per il dolore intrattabile)! Anche i gangli della base possono
interferire con la discriminazione del dolore, la componente affettiva e
anche la modulazione della percezione
2. Il più recente tratto spinotalamico arriva alla parte ventrobasale del
talamo, da dove proietta al giro postcentrale della corteccia. Questo spiega la
buona localizzazione della sensazione dolorosa. È evidente che questa non è
la via esclusiva del dolore perché la sua lesione non ne abolisce la percezione,
anzi può aggravarla per soppressione di attività inibitorie. Studiando la
risposta al dolore con la tomografia ad emissione di positroni (PET) si vede
che l’attivazione delle vie del dolore mette in moto una grande varietà di aree
cerebrali, a partire dall’ipotalamo.
e. Vie discendenti
La modulazione efferente della sensazione dolorosa ha origine da tre aree
principali:
Il talamo;
Il tronco encefalico, con particolare riguardo alla sostanza grigia
periacqueduttale (PAG). Le fibre passano dalla PAG alla formazione reticolare
bulbare (il nucleo del rafe o ventromedian medulla "VMM") dove vi sono
sinapsi serotoninergiche; di qui partono assoni discendenti per interneuroni
presso la sostanza gelatinosa del midollo. Le sinapsi qui sono encefalinergiche.
La stimolazione di questo sistema inibisce le afferenze dolorose. Pertanto, la
serotonina in periferia aumenta il dolore, ma la sua azione centrale è
importante per l’inibizione discendente delle afferenze dolorifiche.
Per farla più complicata, oltre a questo sistema inibitore che funziona con
oppioidi, c’è un altro sistema completamente separato noradrenergico.
Proiezioni noradrenergiche provengono dal nucleo del rafe e anche dal locus
coeruleus del ponte.
3. La risposta al dolore.
Le risposte al dolore viscerale sono molto diverse da quelle evocate dal dolore
somatico. Il primo provoca contrazioni muscolari spastiche mentre il secondo
fa allontanare la parte lesa (riflesso di allontanmento). Anche le sensazioni
riferite sono molto diverse. È anche chiaro che il dolore (sia somatico sia
viscerale) può avere profondi effetti autonomici, per i quali è chiara la base
anatomica.