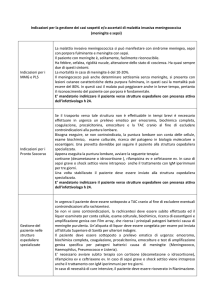
MISURE E PROCEDURE DI PREVENZIONE DA ADOTTARE IN CORSO DI
MALATTIE INFETTIVE TRASMISSIBILI PER VIA AEREA
Meningite batterica (N. meningitidis e H. influenzae).
La meningite meningococcica è una malattia acuta ad esordio improvviso, caratterizzata da febbre,
cefalea intensa, rigidità nucale, nausea, vomito e spesso anche esantema, che all’inizio può essere
orticarioide e poi maculopapulare o petecchiale.
Nei casi fulminanti possono verificarsi porpora e coagulazione intravascolare disseminata, shock.
La trasmissione avviene per contatto diretto da persona a persona attraverso le goccioline respiratorie.
L’infezione di solito causa soltanto una rino-faringite acuta oppure una infezione subclinica della
mucosa rino-faringea. Una piccola percentuale di soggetti sviluppa la meningite.
Il periodo di incubazione varia da 1 a 10 giorni, solitamente è inferiore a 4 giorni.
La contagiosità del malato cessa 24 ore dopo l’inizio di un adeguato trattamento antimicrobico.
DIAGNOSI
Viene confermata dall’identificazione del microrganismo nel liquor o nel sangue (esame microscopico
di strisci del sedimento colorati con tecnica di Gram).
La coltura batterica va sempre tentata, anche in presenza di pregressa terapia antibiotica, perché
dall’isolamento è possibile caratterizzare il ceppo per sierogruppo e determinare la quota di casi
attribuibili a meningococchi per cui è disponibile la vaccinazione.
La ulteriore caratterizzazione del ceppo in tipo e sottotipo viene effettuata presso l’Istituto Superiore di
Sanità ed è utile a determinare la circolazione degli stessi batteri.
Con tecniche di agglutinazione al lattice è possibile identificare nel liquor i polisaccaridi
meningococcici gruppo-specifici e quindi effettuare in pochi minuti una diagnosi etiologica.
La meningite da Haemophilus influenzae tipo b (emofilo o Hib) era fino alla fine degli anni
Novanta la causa più comune di meningite nei bambini fino ai 5 anni di età. Dopo l’introduzione della
vaccinazione in età pediatrica i casi di meningite causati da questo batterio si sono ridotti moltissimo.
In caso di meningite da Hib, è indicata la profilassi antibiotica dei contatti stretti.
In particolare, nei bambini non vaccinati, venuti a contatto con soggetti affetti da meningite da HIb, e
nei contatti familiari di ogni età in cui vi siano bambini non vaccinati, è opportuno praticare profilassi
antibiotica con rifampicina (vedi schemi di seguito).
DENUNCIA DI MALATTIA
La notifica dei casi di meninigite meningococcica è obbligatoria; questa rientra nelle malattie infettive
soggette a notifica di Classe II ( malattie rilevanti perché ad elevata frequenza e/o passibili di interventi
di controllo.
Viene comunque raccomandata la comunicazione immediata anche per le sepsi meningococciche,
tramite fax o fonogramma, al Servizio di Igiene Pubblica locale o al Distretto Sanitario.
In generale , per tutti i casi accertati di meningite batterica e malattia invasiva da meningococco
deve essere compilata dal medico di reparto (da verificare al momento dell’indagine epidemiologica)
oltre all’usuale modulo di notifica, una apposita scheda di sorveglianza speciale. La Direzione Sanitaria
ospedaliera deve trasmettere per fax la scheda di sorveglianza speciale al Ministero della Salute,
all’Istituto Superiore di Sanità ed alla Regione di appartenenza (Nota Min. San. del 27.7.94).
ISOLAMENTO del paziente: isolamento respiratorio per 24-48 ore successive all’inizio di una
terapia antibiotica adeguata (tempo in cui la contagiosità del soggetto si estingue).
MISURE DI PROFILASSI (PROTEZIONE DEI CONTATTI)
La segnalazione di un sospetto clinico di meningite batterica deve essere trattata come una urgenza dai
Servizi di Prevenzione, e pertanto devono essere attivate immediatamente le misure di profilassi, in
attesa dell’identificazione laboratoristica dell’agente patogeno.
Immediatamente deve essere attivata l’indagine epidemiologica, per individuare la possibile fonte di
contagio e le persone esposte, da sottoporre a sorveglianza sanitaria ed eventualmente a
chemioprofilassi.
L’indagine deve essere volta ad identificare conviventi e contatti stretti nel periodo di 10 giorni
precedenti l’ultimo contatto con l’ammalato a partire dalla data della diagnosi.
I 10 giorni sono infatti il tempo massimo previsto per la sorveglianza sanitaria, tenuto conto del
massimo periodo di incubazione della malattia; qualora al momento dell’identificazione dei contatti
fossero già trascorsi 10 giorni dall’ultimo contatto, gli individui esposti non sono considerati a rischio.
Stretta sorveglianza sanitaria dei contatti familiari, scolastici, di lavoro, per 10 giorni: gli individui
esposti che presentino febbre devono essere subito visitati; se indicata, deve essere instaurata terapia
antibiotica adeguata.
Per attivare la sorveglianza sanitaria devono essere informati i Medici di Medicina Generale ed i
Pediatri delle persone esposte, e, nel caso risiedano in altre ASL, i rispettivi Servizi di Igiene Pubblica;
è bene inoltre informare anche i servizi di Guardia Medica.
CHEMIOPROFILASSI
Devono essere sottoposti a chemioprofilassi coloro che sono considerati “ad alto rischio” o “contatti
stretti”.
Poiché l’incidenza dei casi secondari tra i contatti è massima nei primi giorni dopo l’inizio della
sintomatologia del caso indice, la chemioprofilassi, nelle perone ad alto rischio, va iniziata il più presto
possibile.
Persone ad alto rischio: chemioprofilassi raccomandata
Definizione delle categorie ad alto rischio
- contatti conviventi: specialmente bambini piccoli.
- contatti dei bambini degli asili nido e contatti dei bambini di scuole materne, purché i contatti siano
stati sufficientemente intimi da aver condiviso stoviglie. Nel caso degli asili nido sono considerati tali
tutti i presenti, anche il personale di assistenza; nel caso delle scuole materne solo i bambini della
sezione, e quelli che hanno condiviso con il caso indice il locale di riposo pomeridiano.
- Esposizione diretta alle secrezioni del paziente affetto attraverso baci, condivisione dello spazzolino
da denti, delle posate.
- Soggetto che ha mangiato o dormito frequentemente nella stessa abitazione del paziente indice (in
questo gruppo vanno valutate le persone che frequentano dormitori collegi, caserme e affini).
- Contatti non protetti durante intubazione endotracheale o respirazione bocca-bocca.
Per quanto riguarda il periodo di tempo entro il quale sottoporre a chemioprofilassi i contatti ad
“alto rischio”, quest’ultimo si stabilisce in 48 ore dall’ultimo contatto con il caso.
Per tutti gli altri vale sempre la sorveglianza sanitaria per 10 giorni tramite i propri curanti, che
valuteranno anche l’opportunità di sottoporre a chemioprofilassi le persone che, per le condizioni di
immunodeficienza sopra elencate, siano più suscettibili.
Persone a basso rischio: chemioprofilassi non raccomandata
Definizione delle categorie a basso rischio
- contatto casuale: nessuna storia di esposizione diretta alle secrezioni orali del malato, per esempio
compagni di classe o di lavoro.
- Contatto indiretto: contatto esclusivamente con un contatto ad alto rischio, nessun contatto diretto con
il paziente indice.
- Personale di assistenza che non è stato direttamente esposto alle secrezioni orali del paziente.
L’esposizione durante la frequenza di altre collettività: piscine, palestre, discoteche, etc andrà di volta
in volta valutata con il Servizio di Igiene Pubblica, tenendo conto dell’entità del rischio, valutato in
termini di intimità del contatto.
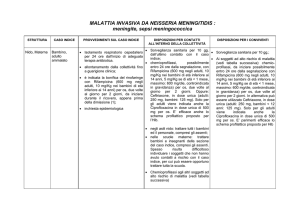
CHEMIOPROFILASSI: SCHEMI ANTIBIOTICI
Il farmaco di scelta è nella maggior parte dei casi la Rifampicina.
Lo schema consigliato è di 10 mg/Kg (massimo 600 mg) ogni 12 ore per 2 giorni per os.
Per i lattanti di meno di un mese la dose è dimezzata.
Per gli adulti la dose è di 600 mg per 2 volte al giorno per 2 giorni.
Lo schema utilizzato nei casi dovuti all’HIB: 20 mg/kg una volta al giorno per 4 giorni si è rivelato
anch’esso efficace per la prevenzione della malattia da meningococco.
La chemioprofilassi con rifampicina, farmaco di prima scelta, va limitata ai soli casi considerati ad alto
rischio; poiché il suo uso è stato associato a comparsa di ceppi resistenti, questo farmaco non è
raccomandato per una profilassi di massa.
I farmaci commerciali contenenti Rifampicina sono i seguenti:
RIFADIN: 8 cps 300 mg; 8 conf. 450 mg; 8 conf 600 mg; scir. 60 ml 2%;
RIFAPIAM: 8 cps 300 mg; 8 cps 600 mg
Altri farmaci:
Ceftriaxone in singola somministrazione IM: 125 mg per i bambini di meno di 12 anni; 250 mg per
quelli di più di 12 anni sino ai 16 anni; 1 g IM negli adulti, la sua efficacia è confermata solo per i ceppi
di gruppo A, ma è probabile che sia simile anche nei confronti degli altri gruppi; può essere utilizzato
in stato di gravidanza.
Ciprofloxacina 500 mg in dose singola per os; non è consigliata sotto i 18 anni e nelle donne gravide.
– CHEMIOPROFILASSI - conclusioni
Devono essere sottoposti a chemioprofilassi coloro che sono considerati “ad alto rischio” o
contatti stretti vengono definiti come contatti stretti di un malato:
a) i conviventi;
b) chi ha dormito o mangiato spesso nella stessa casa del paziente;
c) le persone che nei sette giorni precedenti l’esordio hanno avuto contatti con la sua saliva
(attraverso baci, stoviglie, spazzolini da denti);
d) i sanitari che sono stati direttamente esposti alle secrezioni respiratorie del paziente (per
esempio
durante
manovre
di
intubazione
o
respirazione
bocca
a
bocca).
Infine, la sorveglianza dei contatti è importante per identificare chi dovesse presentare febbre, in
modo da diagnosticare e trattare rapidamente eventuali ulteriori casi. Questa sorveglianza è prevista
per 10 giorni dall’esordio dei sintomi del paziente.
INTERVENTI SULL’AMBIENTE
Il meningococco è altamente sensibile alle variazioni di temperatura e all’essiccamento per cui è
sufficiente procedere ad una accurata pulizia degli oggetti contaminati dalle secrezioni del naso e della
gola del malato e ad una prolungata aerazione degli ambienti.
Nel caso di collettività (caserme, colonie, convitti, dormitori ) o situazioni di sovraffollamento, è bene
tenere separate le persone e ventilare bene gli ambienti di vita e di riposo di tutti coloro che sono
particolarmente esposti all’infezione. Non è necessaria la chiusura e la disinfezione di locali comuni
quali le scuole dove si sia verificato un caso.
MISURE SPECIFICHE DI PROTEZIONE
PER LA TUBERCOLOSI
La TBC si trasmette qualora una persona con malattia in fase attiva (forma miliare polmonare e/o
forma escavativa con o senza emottisi) tossisce, diffondendo nell’aria goccioline cariche di bacilli
infettanti. L’infezione si diffonde più facilmente in ambienti piccoli, poco ventilati ed è il risultato
dell’esposizione alla fonte di malattia per un certo periodo di tempo.
USO DEI DPI ADEGUATI (Dispositivi di Protezione Individuale)
Quando lavori in un ambiente che ospita pazienti con TBC aperta (emissione di bacilli nell’aria)
accertata o solo sospetta, indossa i Dispositivi di Protezione Individuale appropriati.
CONTROLLO della DIFFUSIONE di INFEZIONE
Per limitare la diffusione della TBC è necessario:
-
applicare al paziente i protocolli di isolamento vigenti;
-
garantire un’adeguata ventilazione della camera, ottenuta con l’apertura della finestra per 5-10
minuti ogni 3 o 4 ore;
-
lavare le mani con un antisettico prima e dopo ogni contatto con il paziente;
-
utilizzare sempre i guanti, rimuoverli prima di uscire dalla camera ed eliminarli negli appositi
contenitori per rifiuti infetti;
-
ricordare ai pazienti di coprirsi sempre il naso e la bocca, con una garza o mascherina, quando
tossiscono o starnutano;
-
assicurarsi che i pazienti, durante gli spostamenti fuori dalle proprie stanze, indossino sempre una
mascherina chirurgica;
Maschere,
Protezioni
respiratorie,
Protezioni
per
gli
occhi:
Al fine di assicurare protezioni di barriera sono usati vari tipi di maschere, generalmente viene usata
dal personale ospedaliero una maschera chirurgica, per assicurare protezione dalla diffusione di
goccioline infettive di grandi dimensioni che sono trasmesse mediante contatto stretto e che
generalmente percorrono solo piccoli tratti (inferiori al metro) da pazienti infetti che stanno tossendo o
starnutendo. Tradizionalmente, sebbene non ne sia stata provata l'efficacia, sono state usate maschere
chirurgiche, tali sono sufficienti per la protezione –profilassi nell’esposizione a soggetti affetti da
meningite acuta meningococcica o da H. Influenzae come misure di isolamento in ospedale, quando
pazienti sono stati riconosciuti o sospettati di essere infetti con patogeni diffusi attraverso vie di
trasmissione aerea.
Negli ultimi anni si è sviluppato un dibattito sulla scelta di attrezzature per la protezione respiratoria e
sulla validità di programmi di protezione respiratoria per la prevenzione della trasmissione della
tubercolosi in ospedale: attualmente, si tende a suggerire in tali casi l’adozione di dispositivi
respiratori dotati di particolari caratteristiche di filtrazione (classe FFP2S FFP3SL).
Nei casi di malattia infettiva trasmissibile per via aerea (TBC polmonare attiva ,
varicella, morbillo ecc.) certi o sospetti vanno applicate in aggiunta alle precauzioni
standard alcune misure generali:
CAMERA ed ISOLAMENTO:
Sistemare il paziente in camera singola o, se ciò non è possibile, in coorte (cioè, in caso di
necessità la camera può essere condivisa da pazienti affetti dalla stessa patologia).
Le
porte
devono
restare
rigorosamente
chiuse.
la camera dovrebbe essere dotata di servizi igienici propri. Aprire le finestre tutte le volte che è
possibile, per favorire un buon ricambio d’aria. Limitare al minimo le visite al paziente.
MASCHERINE: Chiunque entri nella camera deve indossare una mascherina chirurgica, salvo
che non sia immune verso la patologia in questione (dispositivi di protezione respiratoria di
classe FFP2S). Operatori recettivi non dovrebbero entrare nella camera di un degente con
morbillo o varicella accertati o sospetti, se sono disponibili altri operatori immuni.
LAVAGGIO DELLE MANI: le mani vanno lavate all’ingresso ed all’uscita dalla camera.
Dopo aver toccato il paziente o oggetti potenzialmente contaminati si deve eseguire il lavaggio
antisettico.
GUANTI: vanno indossati se si prevede il contatto con materiale contaminato.
CAMICI: vanno indossati se si prevede un contatto diretto con il paziente.
RIFIUTI: i rifiuti vanno raccolti in un contenitore dedicato, posto nei servizi igienici annessi
alla camera di degenza.
TRASFERIMENTI: Il paziente va trasferito dalla camera solo se strettamente necessario;
durante i trasferimenti, il paziente deve indossare una mascherina per minimizzare la
dispersione di particelle potenzialmente infettanti (dispositivi di protezione respiratoria di classe
FFP2S non dotati di valvola espiratoria). In caso di procedure che debbano essere eseguite al di
fuori della camera di degenza, è opportuno evitare la contemporanea presenza di altri pazienti
negli stessi locali.
PROCEDURE che inducono tosse o generano aerosol (es. aerosolterapia, broncoscopia,
induzione dell’espettorato, ecc.) non dovrebbero essere effettuate a meno che non siano
strettamente necessarie.
EDUCAZIONE SANITARIA:
-
Degente: istruire il degente sulle norme igieniche da osservarsi per prevenire la
diffusione di microrganismi ad altri degenti od all’ambiente (es. coprirsi il naso e la
bocca con salviette monouso durante gli accessi di tosse, eliminare le secrezioni
respiratorie
tramite
ptialofora
monouso).
Visitatori: regolamentare l’accesso dei visitatori e informarli sulle norme igieniche da
osservare durante la visita al degente (es. lavaggio della mani, uso della mascherina) e
nella gestione dei suoi effetti personali (es. trasporto e lavaggio a domicilio della
biancheria personale).
Norme generiche per la sistemazione dei pazienti potenzialmente infetti
effettuare le procedure in locale idoneo, che possa essere successivamente decontaminato mediante
un adeguato ricambio d’aria.
se è richiesta la presenza dell’operatore durante l’esecuzione della procedura, egli deve indossare
idonea mascherina (dispositivo di protezione respiratoria di classe FFP3SL);
il paziente non deve essere fatto uscire dal locale prima che abbia smesso di tossire;
prima dell’ingresso di un altro paziente nel locale, si deve lasciar trascorrere un tempo sufficiente per
la decontaminazione dell’aria.
Sistemazione dei pazienti
Una sistemazione appropriata dei pazienti è una componente importante delle misure di isolamento. La
camera singola è importante per prevenire la trasmissione per contatto diretto ed indiretto quando il
paziente-sorgente ha un basso livello igienico, contamina l'ambiente, o non ci si può attendere che
collabori nell'osservare le misure di controllo delle infezioni (es. neonati, bambini e pazienti con stato
mentale alterato). Quando è possibile, al fine di ridurre le probabilità di trasmissione di microrganismi,
un paziente con microrganismi altamente trasmissibili o epidemiologicamente importanti, deve essere
posto in camera singola con servizi propri (wc e lavandini).
Quando la camera singola non è disponibile, un paziente infetto deve essere posto con individui idonei.
Pazienti infettati dallo stesso microrganismo abitualmente possono dividere la stanza, assicurando che
non siano infettati da un altro microrganismo potenzialmente trasmissibile e che la probabilità di
reinfezione con lo stesso agente sia minima. Questo uso in comune delle camere, definito anche come
"ricovero dei pazienti per coorte", è utile specialmente durante epidemie o quando c'è carenza di
camere singole. Quando una camera singola non è disponibile e il ricovero per coorti non è realizzabile
o raccomandabile, è veramente importante, ai fini della scelta della sistemazione del paziente,
considerare l'epidemiologia e la modalità di trasmissione dei patogeni potenzialmente infettanti, e la
tipologia della popolazione di pazienti assistiti. In queste circostanze è opportuna la consulenza con un
esperto di controllo delle infezioni, prima della sistemazione del paziente. Inoltre, quando un paziente
infetto divide la camera con un paziente non infetto, è anche importante che pazienti, personale e
visitatori mettano in atto le precauzioni per prevenire la diffusione di infezioni, e che coloro che
dividono la camera siano attentamente selezionati.
Una camera singola con un trattamento appropriato dell'aria e della ventilazione è particolarmente
importante per ridurre il rischio di trasmissione di microrganismi da una sorgente-paziente ad un
paziente suscettibile o ad un altro individuo in ospedale, quando il microrganismo è diffuso per via
aerea. Alcuni ospedali impiegano una stanza di isolamento con anticamera come misura aggiuntiva
precauzionale per prevenire la trasmissione per via aerea; non sono tuttavia disponibili dati
sufficientemente precisi sulla necessità di anticamera.
Note bibliografiche:
1) RED BOOK 2000 – Committee on Infectious Diseases, American Academy of Pediatrics; Quarta
Edizione Italiana - CIS Ed
2) Chin, J. Manuale per il controllo delle Malattie Trasmissibili; 17a Edizione 2000; DEA Ed
3) Barbuti S. et al: Igiene e Medicina Preventiva ; Monduzzi Ed. 1998
4) CDC: Prevention and control of meningococcal disease, Recommendations of the Advisory
Committee on Immunization Practices (ACIP). MMWR; 2000; vol 49 / No. RR-7
5) raccomandazioni del Centro Nazionale di Epidemiologia, Sorveglianza e Promozione della Salute (Istituto superiore di
sanità - 2001-2008)
6) protocollo informativo sulla meningite meningococcica “ASL 20 regione veneto”