La Sindrome di Beckwith-Wiedemann
La sindrome di Beckwith-Wiedemann (BW) è una sindrome rara, provocata da diversi tipi di
mutazioni a carico del cromosoma 11 (la cui ereditarietà è molto complessa) e caratterizzata da
numerose anomalie, di cui le più tipiche sono (variamente associate tra loro)
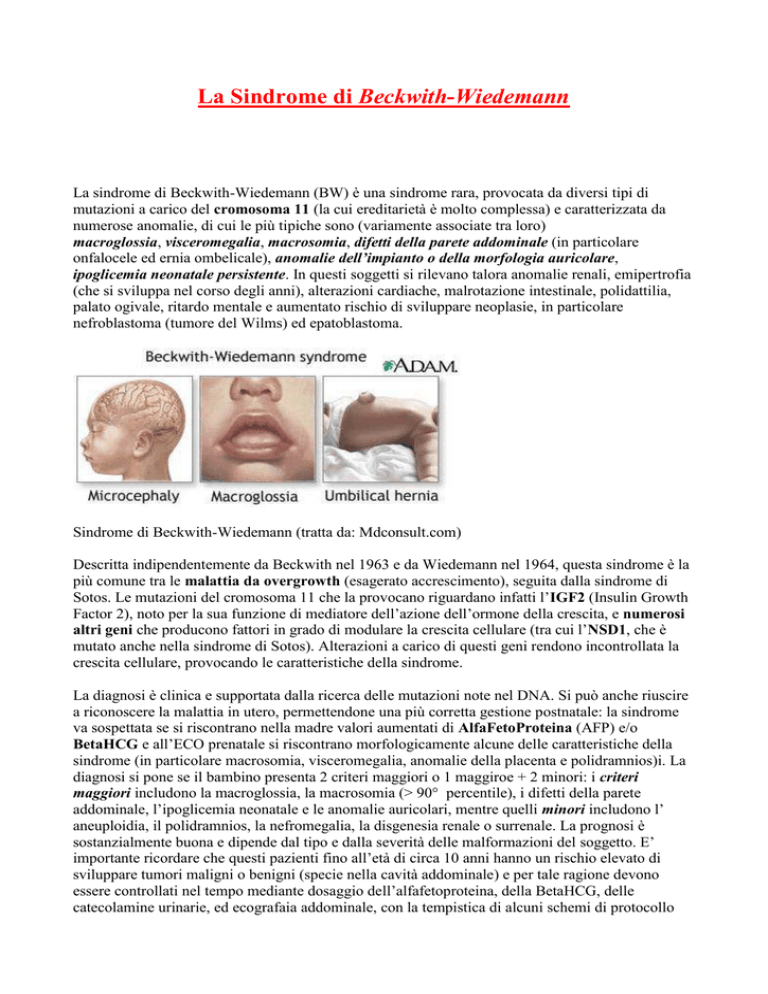
macroglossia, visceromegalia, macrosomia, difetti della parete addominale (in particolare
onfalocele ed ernia ombelicale), anomalie dell’impianto o della morfologia auricolare,
ipoglicemia neonatale persistente. In questi soggetti si rilevano talora anomalie renali, emipertrofia
(che si sviluppa nel corso degli anni), alterazioni cardiache, malrotazione intestinale, polidattilia,
palato ogivale, ritardo mentale e aumentato rischio di sviluppare neoplasie, in particolare
nefroblastoma (tumore del Wilms) ed epatoblastoma.
Sindrome di Beckwith-Wiedemann (tratta da: Mdconsult.com)
Descritta indipendentemente da Beckwith nel 1963 e da Wiedemann nel 1964, questa sindrome è la
più comune tra le malattia da overgrowth (esagerato accrescimento), seguita dalla sindrome di
Sotos. Le mutazioni del cromosoma 11 che la provocano riguardano infatti l’IGF2 (Insulin Growth
Factor 2), noto per la sua funzione di mediatore dell’azione dell’ormone della crescita, e numerosi
altri geni che producono fattori in grado di modulare la crescita cellulare (tra cui l’NSD1, che è
mutato anche nella sindrome di Sotos). Alterazioni a carico di questi geni rendono incontrollata la
crescita cellulare, provocando le caratteristiche della sindrome.
La diagnosi è clinica e supportata dalla ricerca delle mutazioni note nel DNA. Si può anche riuscire
a riconoscere la malattia in utero, permettendone una più corretta gestione postnatale: la sindrome
va sospettata se si riscontrano nella madre valori aumentati di AlfaFetoProteina (AFP) e/o
BetaHCG e all’ECO prenatale si riscontrano morfologicamente alcune delle caratteristiche della
sindrome (in particolare macrosomia, visceromegalia, anomalie della placenta e polidramnios)i. La
diagnosi si pone se il bambino presenta 2 criteri maggiori o 1 maggiroe + 2 minori: i criteri
maggiori includono la macroglossia, la macrosomia (> 90° percentile), i difetti della parete
addominale, l’ipoglicemia neonatale e le anomalie auricolari, mentre quelli minori includono l’
aneuploidia, il polidramnios, la nefromegalia, la disgenesia renale o surrenale. La prognosi è
sostanzialmente buona e dipende dal tipo e dalla severità delle malformazioni del soggetto. E’
importante ricordare che questi pazienti fino all’età di circa 10 anni hanno un rischio elevato di
sviluppare tumori maligni o benigni (specie nella cavità addominale) e per tale ragione devono
essere controllati nel tempo mediante dosaggio dell’alfafetoproteina, della BetaHCG, delle
catecolamine urinarie, ed ecografaia addominale, con la tempistica di alcuni schemi di protocollo
che sono stati recentemente proposti (vedi: http://www.aibws.org). Per quanto riguarda
l’ipoglicemia, essa è dovuta ad iperinsulinismo (alcuni dei geni implicati nella sindrome regolano la
secrezione di questo importantissimo ormone) ed è solitamente transitoria. Crisi ipoglicemiche
ricorrenti possono provocare danni neurologici severi e per tale ragione la glicemia va attentamente
monitorata in questi soggetti. La macroglossia può essere ridotta chirurgicamente per evitare
alterazioni dello sviluppo dentario e della cavità orale.
La Malattia di Fabry
Si tratta di un disordine ereditario a trasmissione X-linked recessiva, descritto per la prima volta nel
1898 da Anderson e Fabry (è anche nota, infatti, come malattia di Anderson-Fabry). Il difetto
genetico è una mutazione nel gene che codifica per l’enzima alfa-galattosidasi A, con conseguente
accumulo di glicosfingolipidi neutri, in particolare globotriaosilceramide (Gb3), nei lisosomi di
vari tessuti (in particolare nell’endotelio di grandi e piccoli vasi). La patologia non è comune, ma,
fatto insolito per un disordine legato al sesso, colpisce abbastanza di frequente anche le femmine
eterozigoti, in genere in forma più lieve, ma talora con grave interessamento multiorgano.
La malattia colpisce diversi tipi cellulari, tessuti ed organi. Il tipo cellulare più diffusamente colpito
è l’endotelio vascolare; sono interessate anche le cellule cardiache, sia muscolari che del tessuto di
conduzione, le cellule renali del mesangio e dei tubuli, le cellule nervose (neuroni delle radici
dorsali, del midollo spinale e del cervello). In tutte queste cellule si riconoscono gli inclusi di Gb3.
Queste inclusioni sarebbero responsabili di flogosi, fibrosi e di conseguenza danno d’organo.
Dal punto di vista clinico si distinguono:
- Fase iniziale, infantile, caratterizzata da dolore neuropatico, ipo- o anidrosi, acro parestesie,
alterazione della sensibilità termodolorifica, dolori addominali. I dolori, specie in concomitanza di
affezioni febbrili, possono manifestarsi con gravi crisi.
- Fase dell’adulto, con l’insorgenza di disturbi renali (iniziale iperfiltrazione con
microalbuminuria, seguita da proteinuria franca e progressione verso l’insufficienza renale grave),
cardiaci (bradi- e tachiaritmie, insufficienza ventricolare sinistra con cardiomiopatia ipertrofica),
cerebrali (stroke ischemico o più raramente emorragico, infarti silenti con evoluzione verso il
decadimento cognitivo).
Cornea Verticillata (fonte: www.diagnoseplatform.nl)
- In tutte le fasi possono associarsi disturbi cutanei (la malattia è anche nota con il nome di
angiocheratoma diffuso, per la presenza di numerosi angiocheratomi, ovvero malformazioni
costituite da ectasie vasali associate ad ipercheratosi superficiale) e distrofia corneale (tipico il
segno della cornea verticillata, ovvero opacità corneali “ad elica”, che non compromettono la
visione e che sono presenti nell’80% dei casi).
Esistono inoltre forme fruste, monosintomatiche e/o forme ad esordio tardivo con prevalente
interessamento cardiaco o renale.
La diagnosi clinica non è sempre semplice; la malattia di Fabry è responsabile di un numero non
indifferente di stroke criptogenetici o di IVS (insufficienza ventricolare sinistra) o IRC
(insufficienza renale cronica) senza altra causa apparente. La diagnosi di laboratorio si effettua
mediante il dosaggio ematico dell’enzima alfa-galattosidasi A. Il valore è sempre ridotto nei
maschi emizigoti, non sempre nelle femmine eterozigoti. Il gold standard è peraltro rappresentato
dalla ricerca diretta della mutazione del gene, compito, come vedremo, non sempre agevole.
La genetica della malattia di Fabry è piuttosto complessa: sono state finora descritte più di 300
mutazioni, la grande maggioranza delle quali private (cioè presenti in una famiglia soltanto). Le più
frequenti sono mutazioni puntiformi, missenso o nonsenso (in grado di determinare rispettivamente
l’alterazione della trascrizione genica o il suo arresto), oppure in grado di alterare il sito di splicing.
Si riconoscono inoltre piccole o, più raramente, grandi delezioni. Recentemente si è cercata una
possibile correlazione genotipo-fenotipo, ma i dati sono ancora scarsi. Tuttavia alcune mutazioni
missenso sembrano collegate ad un fenotipo tardivo ed a un interessamento preferenziale del rene o
del cuore.
E’ interessante notare l’alta frequenza di femmine affette. Tale fenomeno era stato spiegato come
dovuto alla sbilanciata inattivazione del cromosoma X, con privilegio per quello contenente l’allele
sano. In realtà un recente lavoro ha confutato questa ipotesi, non riscontrando una correlazione tra
fenotipo clinico, sua gravità ed entità dello sbilanciamento nell’inattivazione dell’X. Resta pertanto
da comprendere se esistano altri fattori in grado di modificare il fenotipo.
La terapia si basa, da qualche anno, sulla somministrazione di enzima sostitutivo (algasidasi a).
Finora i risultati non sono stati brillanti, specie per l’inizio tardivo del trattamento. Si programma
pertanto, anche grazie alla possibilità di screening, di anticipare il trattamento alla fase
asintomatica. La terapia sintomatica e di supporto resta a tutt’oggi fondamentale.
La malattia della via della seta
Non ne avete mai sentito parlare? E se dico “malattia di Behçet“? (pronuncia turca: becet). Nel
1937 il dermatologo turco Hulusi Behcet descrisse 3 pazienti accomunati dalla presenza di aftosi
orale ricorrente, ulcere genitali e uveite con ipopion (pus nella camera anteriore). Nel 1946
Adamantiades descrisse anche la tromboflebite dei vasi retinici, tant’è vero che in Grecia questa
malattia viene chiamata “Sindrome di Adamantiades-Behçet”.
Via della seta (tratta da windoweb.it)
Si tratta di una vasculite sistemica che interessa tutti i vasi (venosi e arteriosi, piccoli e grandi) e che
è diffusa in tutto il mondo. La sua prevalenza (in media 30:100.000) è maggiore nella aree che
vanno dal bacino del Mediterraneo al Giappone seguendo la vecchia via della seta (per questo si
parla di “silk’s road disease“). Colpisce sia maschi che femmine di tutte le età (ma più
frequentemente maschi nella terza decade). La malattia è di origine autoimmune (con danni
vascolari caratterizzati da infiltrati ricchi di neutrofili), è associata all’aplotipo HLA-B51 e sembra
essere scatenata da antigeni di batteri della specie Streptococcus o del virus Herpes Simplex 1.
MANIFESTAZIONI MUCOCUTANEE: I primi segni della malattia sono le AFTE ORALI, che
di solito sono piccole (<10 mm di diametro) e danno vita ad ulcerazioni che guariscono nel giro di
2-4 settimane, recidivando a distanza di qualche mese. Possono essere localizzate in qualsiasi zona
della mucosa del cavo orale, ma più spesso sono apprezzabili a livello delle labbra e della mucosa
geniena. Le ULCERE GENITALI, molto dolorose e più frequenti nelle femmine, colpiscono di
solito lo scroto nel maschio (la presenza di cicatrici scrotali deve far sospettare la malattia di
Behçet) e le grandi e piccole labbra nella donna. Sono ricorrenti, ma non con la frequenza delle afte
orali, e hanno una maggior tendenza a provocare cicatrici come loro esito.
Tipica della malattia di Behcet è la PATERGIA, ovvero una reazione di iperreattività cutanea
aspecifica ai traumi cutanei: la patergia è presente se dopo 24-48 ore da una iniezione intradermica
di soluzione fisiologica si forma, nella sede di iniezione, una papula o una pustola di diametro
>5mm. Questo fenomeno è abbastanza specifico per questa malattia (si riscontra nel 40-88% dei
pazienti).
Talora è possibile riscontrare un eritema nodoso, ma sono più frequenti le lesioni papulopustolose
simile a quelle della follicolite o dell’acne giovanile. Possono essere presenti anche ulcerazioni
cutanee, soprattutto nei bambini.
MANIFESTAZIONI OCULARI: Nella metà dei casi, entro 3 anni dall’esordio della malattia, si
ha interessamento dell’occhio (più severo e frequente nei maschi e nei giovani). La manifestazione
più tipica è la VASCULITE RETINICA, che causa cecità nel 10% dei pazienti. Tipica del Behçet
è invece l’UVEITE con ipopion (20% dei casi). In corso di neuro-Behçet è possibile inoltre
riscontrare una PAPILLA DA STASI (pseudotumor cerebri). Le complicanze oculari più frequenti
sono il glaucoma, la cataratta, la proliferazione retinica fibrovascolare.
INTERESSAMENTO NEUROLOGICO: Si parla di Neuro-Behçet, che interessa il 10% dei
pazienti e che compare dopo 5-6 anni dalle altre manifestazioni (nel 3% dei casi le precede). La
manifestazione più tipica è le MENINGOENCEFALITE / MIELITE, seguita dall’ANGIOITE
CEREBRALE (vasculite dei vasi cerebrali con infarti venosi, necrosi multifocali, trombosi venose
e arteriosa, ecc…) e dalle NEUROPATIE.
ALTRE MANIFESTAZIONI: Artralgie e oligoartrite soprattutto a livello di ginocchia, caviglia,
gomiti e polsi, che solo di rado è destruente e che si risolve nel giro di qualche mese. Tromboflebite
e trombosi venosa profonda degli arti inferiori. Aneurismi e stenosi dei vasi arteriosi; arterite
necrotizzante. Ulcerazioni del tratto gastro intestinale.
La diagnosi è clinica. Nel 1990 sono stati redatti dei criteri diagnostici secondo i quali il paziente è
affetto da Behcet se presenta afte orali ricorrenti (3 episodi in 12 mesi) più 2 tra: ulcere genitali
ricorrenti, lesioni oculari tipiche, lesioni cutanee tipiche o patergia.
Col tempo, la malattia può andare incontro a remissione. Nei pazineti giovani e nei maschi può
essere invece molto grave, con frequente interessamento severo sia oculare che neurologico. In
questi casi è necessario trattare i pazienti in maniera aggressiva (con immunosoppressori).
Sindrome di Marfan
La Sindrome di Marfan (SM) è la più nota delle malattie del tessuto connettivo ed è stata descritta
per la prima volta nel 1896 da Antoine-Bernard-Jean Marfan. Questa patologia, la cui incidenza è
di 1:10.000, è provocata da una mutazione del gene FBN1 (cromosoma 15 – 15q21.1) che codifica
per la proteina profibrillina 1, la quale prende parte alla costituzione dei tessuti elastici ed è quindi
in parte responsabile delle loro capacità elastiche. La fibrillina-1, che deriva dalla profibrillina-1, è
infatti una glicoproteina extracellulare essenziale per la normale fibrinogenesi ed è il principale
componente delle microfibrille che, insieme all’elastina, formano le fibre elastiche che si trovano
in numerosi tessuti dell’organismo.
Le mutazioni del gene FBN1 aumentano la suscettibilittà della fibrillina-1 alla
proteolisi aumentando la frammentazione e la disorganizzazione delle microfibrille (esempio tipico
si ha nella tonaca media dell’aorta di questi pazienti, in cui si rileva la classica degenerazione
mediale). L’alterazione della fibrillina interferirebbe inoltre con le vie di segnalazione tra le varie
cellule. La penetranza della mutazione è alta e l’espressione fenotipica variabile: ad oggi sono note
più di 500 mutazioni del gene FBN-1. Nel 75% dei casi la mutazione è ereditata da un genitore
(eredità autosomica dominante classica), nel 25% dei casi la mutazione è insorta de novo.
MANIFESTAZIONI OCULARI: Questi pazienti presentano comunemente difetti refrattivi quali
miopia e astigmatismo, ma solo l’ectopia lentis (dislocazione del cristallino) è un criterio maggiore
per la diagnosi. I pazienti con SM hanno rischio elevato di sviluppare glaucoma, cataratta precoce o
di subire un distacco della retina.
ECTASIA DURALE: è il secondo più frequente criterio maggiore per la diagnosi. La dura madre
di questi pazienti, infatti, tende a dilatarsi a livello lombosacrale perchè ha una minore resistenza
nei confronti delle pulsazioni del liquor cefalorachidiano e della forza di gravità. Tale fenomeno è
visibile alla Risonanza Magnetica come un ampliamento del canale spinale e la dilatazione del
sacco durale può avere effetto erosivo sulle strutture ossee circostanti o provocare intrappolamento
dei nervi (con conseguente sintomatologia dolorosa). Si tratta di un fenomeno età-dipendente e
solitamente asintomatico. (Per saperne di più:
http://www.marfanclinic.it/areapubblica/aree/infopagine/scheda.asp?categoriaa=1&catb=Genetica&
canale=52&id=863)
ARACNODATTILIA: a destra, segno del POLLICE, a sinistra segno del POLSO (immagine tratta
da European Journal of Human Genetics)
MANIFESTAZIONI MUSCOLOSCHELETRICHE: Le estremità di questi pazienti sono molto
lunghe e sproporzionate rispetto al torace (questi pazienti sono quindi molto alti). Lo sviluppo del
torace può essere anormale, per cui il torace può avere l’aspetto di pectus excavatum oppure
di pectus carinatum. E’ frequente la scoliosi, così come la protrusione dell’acetabolo e la lassità
delle articolazioni. Tipicamente questi pazienti persentano dita affusolate e molto allungate rispetto
al palmo della mano: si parla di aracnodattilia, che si riconosce per la positività del segno del
pollice (la falange distale del pollice protrude dal bordo ulnare a pungo chiuso intorno al pollice) e
del segno del polso (le falangi distali di pollice e mignolo si sovrappongono se posti a circondare il
polso).
MANIFESTAZIONI CARDIOVASCOLARI: tipica la progressiva dilatazione dell’aorta
(criterio maggiore per la diagnosi), in particolare a livello dei seni di Valsalva, che può provocare
quindi insufficienza valvolare aortica, infarto (se viene occlusa l’emergenza delle coronarie) e,
ovviamente, un elevato rischio di dissecazione e rottura del vaso. Sono frequenti anche il prolasso
della mitrale e della tricuspide, oltra che l’ectasia dell’arteria polomare (criteri minori per la
diagnosi). Bisogna ricordare che il rischio di dissezione aortica aumenta durante la gravidanza
(probabilmente per il ruolo degli estrogeni nell’inibire la deposizione di collagene e elastina
nell’aorta e per il circolo iperdinamico tipico della gestazione).
MANIFESTAZIONI CUTANEE: strie cutanee non dovute a rapide modificazioni del peso
corporeo, frequenti ernie, iperlassità dei tegumenti.
MANIFESTAZIONI POLMONARI: frequente il pneumotorace spontaneo e la presenza di
blebs subpleurici apicali.
SINDROME DI MARFAN - A destra, giovane con SM (tratta da
http://www.summagallicana.it/Volume2/B.XIV.06.htm) - A sinistra, famiglia con SM (foto del
1931, tratta da http://www.marfansyndrome.info)
DIAGNOSI: La clinica della SM è molto variabile perciò talvolta può sfuggire alla diagnosi.
Tuttavia, esistono dei criteri (“Ghent Criteria” – 1996), divisi in maggiori e minori, relativi a tutte
le manifestazioni cliniche. Per la diagnosi, in assenza di storia familiare, sono necessari 2 criteri
maggiori in due apparati diversi + 1 criterio minore in un altro apparato (o la presenza della
mutazione di FBN-1 + 1 criterio maggiore in un apparato + 1 criterio minore in un altro apparato).
Se è presente una storia familiare (un caso in un parente di primo grado) è sufficiente 1 solo criterio
maggiore + 1 criterio minore in un altro apparato. E’ importante che la diagnosi sia precoce per
permettere un corretto follow up di questi pazienti, ma bisogna ricordare che molti dei criteri di
Ghent si sviluppano con il tempo, perciò non è sempre facile fare diagnosi nei pazienti pediatrici. In
questi soggetti, se la storia familiare è positiva per SM ma i criteri non sono rispettati, è necessario
ripetere la valutazione degli stessi periodicamente (a 5, 10 e 15 anni) fino ai 18 anni.
DIAGNOSI DIFFERENZIALE: Di solito la sindrome di Marfan è facilmente riconoscibile negli
adolescenti, ma è necessario distinguerla dalla altre patologie del connettivo (per esempio la
sindrome di Ehlers–Danlos di tipo IV) e in particolare dalla Sindrome di Loeys-Dietz (ma in
quest’ultima l’ectopia lentis è assente e i pazienti presentano ipertelorismo oculare e palato ogivale).
Altre patologie da considerare sono l’omocistinuria, la sindrome di Stickler e la sindrome di Beals.
GESTIONE DEL PAZIENTE CON SM: Considerando la varietà delle manifestazioni cliniche
della Sindrome di Marfan, la gestione del paziente deve essere multidisciplinare. L’ectopia del
cristallino può richiedere l’utilizzo di lenti correttive o la sostituzione del cristallino. I pazienti
devono essere seguiti dall’oculista per rilevare precocemente la comparsa di glaucoma o un distacco
di retina. Sarà invece l’ortopedico a decidere se le anomalie del torace o la scoliosi necessitano di
terapia. Per quanto riguarda i problemi cardiovascolari, può essere utile la somministrazione di
beta bloccanti (o di ACE inibitori) per ritardare la comparsa dell’aneurisma dell’aorta e la sua
eventuale dissezione. Quando il diametro dell’aorta raggiunge i 5 cm è necessario intervenire
chirurgicamente.
I pazienti non dovrebbero sottoporsi a sport pericolosi nè a sforzi fisici intensi, ma una moderata
attività fisica aerobica è senz’altro consigliata.
Sindrome di Noonan
La sindrome di Noonan è una sindrome rara che colpisce maschi e femmine (talvolta erroneamente
citata come sindrome di Turner maschile), che ha incidenza di 1:1000-1:2500 e che si diagnostica
clinicamente sulla base di bassa statura, dismorfismo faciale e difetti cardiaci congeniti (età
media alla diagnosi: 9 anni). Vediamo in dettaglio quali caratteristiche presentano questi pazienti.
VOLTO: questi bambini possono presentare ptosi, ipertelorismo degli occhi, epicanto, orecchie
retroruotate e ad impianto basso, palato ogivale, micrognazia, collo corto con bassa attaccatura
posteriore dei capelli. Il dismorfismo faciale diventa sempre meno evidente con la crescita, ma
nell’adulto è tipica l’accentuazione dei solchi nasolabiali.
Sindrome di Noonan
CUORE: malformazioni tipiche sono la stenosi della valvola polmonare e la cardiomiopatia
ostruttiva ipertrofica. Talora sono rilevabili difetti del setto interatriale o interventricolare e dotto
arterioso pervio.
TORACE: petto carenato o escavato e ipertelorismo dei capezzoli. Talora scoliosi.
STATURA: In questi soggetti la pubertà è ritardata di due anni e lo scatto puberale è assente o
ritardato. Non ci sono alterazioni dell’ormone della crescita e la somministrazione di quest’ultimo
aumenta la velocità della crescita ma non ha influenza sulla statura finale che raggiungerà il
bambino.
ALTRE ANOMALIE: Nei maschi è comune il criptorchidismo. Frequenti anche le malformazioni
del tratto urinario (stenosi del giunto pielouretereale e idronefrosi). Nel 55% dei casi si rilevano
alterazioni della coagulazione (per esempio deficit dei fattori VIII, XI o XII e trombocitopenia).
Talora questi pazienti presentano ritardo mentale lieve (QI mediamente 85), deficit dell’attenzione,
ritardo motorio, difficoltà nell’alimentazione (specie nei primi anni di vita). E’ abbstanza comuna
una displasia dei vasi linfatici per cui già in utero possono presentare linfedema e igroma cistico,
che regredisce alla nascita lasciando cute in eccesso in regione nucale e pterygium colli.
La DIAGNOSI è CLINICA ed è difficile in quanto l’espressione fenotipica della malattia è molto
variabile e sempre meno pronunciata via via che il paziente cresce.
Si tratta di una malattia congenita, che viene trasmessa per lo più per via materna e con modalità
autosomica dominante. I casi sporadici sono dovuti a mutazioni de novo. Nel 2003 è stato isolato un
gene che causo il 50% dei casi di Sindrome di Noonan: il PTPN 11, che andrebbe ricercato nel
DNA fetale (sul liquido amniotico o sui villi coriali) in tutti i feti con polidramnios, iperlucenza
transnucale, edema, ma con cariotipo normale. Il gene PTNP 11 si trova sul cromosoma 12 e
codifica per una tirosin-fosfatasi (SHP-2), che è coinvolta in una serie di cascate di segnalazione
intracellulari ed è necessaria in molti processi dello sviluppo.
Per la DIAGNOSI DIFFERENZIALE bisogna ricordare la sindrome di Turner (45, X0) e una
serie di patologie che si sovappongono tra loro (dovute a mutazioni di geni relativi alla via RASMAPK) ovvero la sindrome velo-cardio-faciale, la sindrome di Costello, la neurofibromatosi di
tipo 1, e la sindrome di LEOPARD.
La maggior parte dei soggetti cresce e riesce a inserirsi nel mondo degli adulti senza grossi
problemi, ma è necessario che siano seguiti (da fisioterapist e logopedisti) e che vengano curati per
le varie anomalie che possono presentare (stenosi della polmonare e così via).
La sindrome di Seckel
La sindrome di Seckel è una sindrome polimalformativa rara, genetica, con trasmissione autosomica
recessiva, descritta per la prima volta da Seckel nel 1960 ( Bird headed dwarfs. Basel: Karger,
1960).
Sindrome di Seckel (tratta da E. Thompson "Seckel syndrome: an overdiagnosed syndrome" Journal of Medical Genetics 1985, 22, 192-201)
E’ la forma più comune di nanismo osteodisplasico microcefalico ed è caratterizzata da nanismo
proporzionato ad insorgenza prenatale, microcefalia e ritardo mentale, acondroplasia,
malformazioni muscolo scheletriche e viscerali. E’ anche detta nanismo a testa di uccello, perchè la
microcefalia di questi pazienti, con fronte e mento sfuggenti e naso prominente, fa somigliare il loro
capo a quello di un uccello. Altre anomalie frequenti del viso sono: occhi particolarmente grandi e
distanti, faccia ampia, orecchie ad impianto basso o malformate, micrognatia con malocclusione.
Talora sono stati descritti anche clinodattilia, displasia dei fianchi, dislocazione della testa deòl
radio, e altre anomalie più rare. Bisogna ricordare che la sindrome di Seckel fa parte di un gruppo di
alcuni naninsmi microcefalici malformativi, per cui bisogna fare attenzione nella diagnosi (clinica)
per evitare di sovradiagnosticare questa condizione, che, vi ricordo, è molto rara.
Questa sindrome mostra una ricca eterogenitè di fenotipi e genotipi (sono noti 3 geni sicuramente
responsabili: SCKL1, SCKL2 e SCKL3), rispettivamente localizzati sul cromosoma 3, 18 e 14). Di
recente è stato dimostrato come la mutazione genetica della variante SCKL1 riguarda lo stesso gene
responsabile della atassia – teleangectasia, che codifica per una proteina fondamentale per la
riparazione dei danni del DNA.
Il ritardo mentale spesso è grave e i pazienti necessitano di assistenza specifica. Talora sono state
descritte delle anomalie ematologiche (dalla pancitopenia alla leucemia mieloide acuta).
Per approfondire l’argomento potete scaricare i seguenti articoli free:
Sindrome di Shwachman – Diamond
L’input ambulatoriale di oggi riguarda la Sindrome di Shwachman (o di Shwachman – Diamond).
Si tratta di una patologia ereditaria autosomica recessiva, descritta per la prima volta nel 1964 e di
cui non si conosce l’esatta incidenza (si stimano da 1 ogni 10.000-200.000 nuovi nati e in Italia
sono stati segnalati al Registro Nazionale della S. di Shwachman, poco più di 60 casi).
Tale sindrome è caratterizzata da insufficienza pancreatica esocrina, gravi disfunzioni del midollo
osseo (che causano principalmente neutropenia), e bassa statura. In alcuni pazienti sono anche state
riscontrate anomalie scheletriche (displasia delle epifisi, disostosi delle metafisi, torace carenato,
valgismo del ginocchio, clinodattilia, ecc..), ma anche anomalie a carico di denti, fegato, cuore, reni
e pelle (ittiosi). Talora è stato anche descritto un deficit dell’apprendimento o ritardo psicomotorio.
Questi soggetti, inoltre, hanno un rischio maggiore rispetto alla popolazione generale di sviluppare
una leucemia acuta.
Esaminiamo ora le caratteristiche della S-Diamond.
INSUFFICIENZA PANCREATICA ESOCRINA: la sindrome di Shwachman è la seconda causa
di insufficienza pancreatica esocrina nei bambini dopo la Fibrosi Cistica. Gli acini esocrini in questi
pazienti sono ipoplasici, spesso sostituiti da connettivo e sostanze grasse. C’è da dire che il pancreas
compensa bene la riduzione della secrezione esocrina, tanto che bisogna aver perso quasi il 98%
degli acini per poterne riscontrare i sintomi. Molti pazienti infatti mantengono una digestione
adeguata, e in alcuni, col tempo, la funzione pancreatica addirittura migliora. L’insufficienza
pancreatica si può diagnosticare valutando nelle feci la steatorrea (presenza di grassi, che compare
solitamente entro l’anno di vita) e dosando l’elastasi e la chimotripsina fecale. Si può anche
valutare l’amilasi pancreatica nel sangue (ridotta almeno al 14% del normale)
ALTERAZIONI EMATOLOGICHE: In questi soggetti vi è uno scarso sviluppo del midollo
osseo, rimpiazzato in parte da tessuto grasso, con conseguente citopenia di grado variabile. In
particolare questi pazienti manifestano neutropenia (ricorrente o transitoria) e deficit della
chemiotassi, e sono quindi facilmente vittima di infezioni severe. Anche l’anemia è piuttosto
comune in questi soggetti e solitamente è lieve e normocromica-normocitica (talora macrocitica),
spesso associata ad un aumento dell’emoglobina fetale. Questi pazienti, infine, hanno un rischio
aumentato di sviluppare una sindorme mielodisplastica e una leucemia mieloide acuta. Nel 25% dei
casi l’ipoplasia midollare giunge ad una vera e propria aplasia.
La BASSA STATURA, presente fin dal primo anno di vita, si spiegherebbe non tanto con
l’insufficienza pancreatica e quindi il ridotto assorbimento dei nutrienti a livello intestinale, quanto
per le anomalie scheletriche che spesso si riscontrano in questi pazienti.
La patologia è dovuta alla mutazione del gene SBDS, che è localizzato sul cromosoma 7 (7q11) e
che codifica per una proteina ancora poco conosciuta e probabilmente coinvolta nel metabolismo
dell’RNA. La trascrizione del gene è particolarmente evidente a livello di pancreas, midollo osseo e
leucociti, e sarebbe indispensabile per il loro sviluppo.
Il sospetto diagnostico si basa sul riscontro dell’insufficienza pancreatica e della neutropenia. La
conferma si ha con l’identificazione della mutazione dela gene SBDS. La terapia si basa sulla
somministrazione di sostituti enzimatici pancreatici. In caso di neutropenia severa si può ricorrere al
Granulocyte colony stimulating factor
(G-CSF)
ATTENZIONE: in ogni bambino con steatorrea e scarsa crescita in cui sia stata esclusa la Fibrosi
Cistica deve essere indagata la presenza di sindrome di Schwachman Diamond.












