RELAZIONI FUNZIONALI
TRA TIROIDE E CUORE
Isabella Corsini
Da molti anni, ormai è stata riconosciuta una relazione tra ormoni tiroidei, cuore e
sistema vascolare periferico.Nel 1786,Parry, fu il primo a descrivere le caratteristiche
cliniche dei paziente con tireotossicosi che comprendeva palpitazioni ,irregolarità del
polso e dispnea. Dopo 49 anni Graves fornì descrizioni del gozzo tiroideo tossico.
Nel 1918, Zondek fu il primo a descrivere un paziente con le caratteristiche del cuore
“mixedema”: dilatazione della silhouette cardiaca, diminuzione del voltaggio
elettrocardiografico e bassa attività cardiaca.
Nonostante le prime associazioni tra le malattie della tiroide e
il sistema cardiovascolare,solo di recente l’ormone tiroideo è stato considerato
un potenziale agente terapeutico nella malattia cardiovascolare.
Per capire il potenziale uso dell’ormone tiroideo, questa prima relazione rivedrà la sua
azione fisiologica in condizioni normali e l’interazione con il sistema cardiovascolare.
PREMESSE
FISIOPATOLOGICHE
Metabolismo cellulare
Sistema circolatorio
L’attività metabolica delle cellule si fonda sull’equilibrio tra “entrate” e “uscite”
ENTRATE
Combustibili metabolici
ossigeno
Componenti chimici
USCITE
lavoro
CO2
Calore
secrezioni
escrezioni
Negli organismi complessi come i mammiferi, il sistema circolatorio provvede
a mantenere il bilancio dinamico tra attività metabolica e cellulare, e velocità
delle entrate e delle uscite
Componenti fondamentali del sistema circolatorio sono:
Settore
Settore
Settore
Settore
di
di
di
di
pompa (cuore)
resistenza (arterie)
ultrafiltrazione (capillari)
capacitanza (vene)
Tutte queste componenti sono sottoposte a:
Controllo nervoso tonico e riflesso
Controllo umorale sistemico
Controllo chimico locale
I meccanismi di controllo del sistema circolatorio sono integrati:
i comandi si influenzano a vicenda ,si coordinano nel tempo e si
sommano algebricamente
Controllo chimico
Controllo nervoso
reattività
volume
elasticità
Emissione cardiaca
Calibro vascolare
viscosità
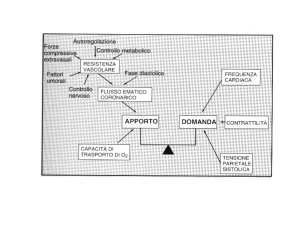
-L’Obiettivo è modulare la perfusione cellulare mediante aumento o riducendo
la velocità di scorrimento del flusso sanguigno, la sua quantità, la pressione di
ultrafiltrazione e la permeabilità capillare. L’effetto finale della integrazione
dei comandi cardiovascolari è che nelle condizioni più diverse a riposo o
durante esercizio fisico, nel sonno o durante stimoli emotivi, la dinamica
circolatoria è in grado di adattarsi ai diversi livelli di attività cellulare in tutti
i distretti (muscolare, miocardico,Renale, cutaneo, etc) in tempi rapidissimi
(se necessario) o lenti; questo processo determina l’omeostasi metabolica,
cioè l’equlibrato rapporto tra domanda e offerta.
-.
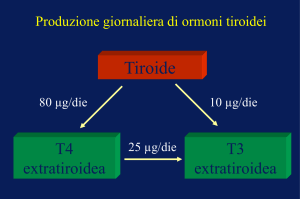
-Gli ormoni tiroidei sono rappresentati dalla tiroxina(T4) e
dalla triiodotironina(T3), e derivano dai precursori
monoiodotirosina (MIT) e diiodotirosina(DIT)
Il principale ormone secreto dalla tiroide è la T4, ma
la forma metabolicamente attiva che agisce sui tessuti periferici
è la T3 che deriva per oltre l’80% dalla desiodazione periferica della T4
Per mezzo della 5-monodesiodasi
Le principali tappe che portano alla sintesi e alla secrezione degli ormoni
tiroidei sono cosi schematicamente riassunte
La sintesi e secrezione degli ormoni tiroidei è regolata dal
sistema ipotalamo-ipofisi mediante un meccanismo di feed-back negativo
Gli effetti della T3 sono molteplici e complessi, alcuni stimolanti ed altri
inibitori e molte di queste azioni sono in sinergia con l’azione di altri ormoni
• Produzione di calore
• Effetti sul metabolismo glicidico (assorbimento intestinale,
glicogenolisi)
• Effetti sul metabolismo lipidico (azione lipolitica)
• Effetti sul metabolismo proteico (stimolano la sintesi a
basse dosi o il catabolismo ad alte dosi)
• Effetti sullo sviluppo scheletrico e l’accrescimento
• Effetti sul sistema nervoso centrale (cretinismo)
• Effetti sul sistema cardiovascolare
• Effetti sul sistema pilifero
Effetti cardiovascolari degli ormoni tiroidei
Sebbene i precisi meccanismi attraverso i quali gli ormoni tiroidei modificano l’attività
cardiaca non sono del tutto chiariti, l’orientamento attuale è che questa influenza si
eserciti attraverso due meccanismi fondamentali:
Azione diretta degli ormoni tiroidei sui tessuti cardiaci
Interiazioni degli ormoni tiroidei con il sistema adrenergico
Oltre a questi meccanismi va anche ricordata l’attività calorigenica degli ormoni
tiroidei che,determinando un aumento della velocità di circolo, ed una riduzione
delle resistenze periferiche contribuisce indirettamente a modificare l’attività
cardiaca
Azione diretta sui tessuti cardiaci degli
ormoni tiroidei
A livello dei miociti cardiaci T3 si lega ad uno specifico recettore nucleare.
questo legame determina un aumento dell’RNA messaggero (mRNA) e di
conseguenza della sintesi di proteine.
Ci sono due geni per il recettore della T3: α e β con produzione di due mRNA
per ogni gene : α₁ e α₂ e β₁ e β₂. Questi recettori nucleari appartengono alla
famiglia di supergeni c-ErbA. I recettori α sono ubiquitari in tutti i tessuti,
ma T3 non si lega all’α₂
I recettori β₁ sono espressi nei tessuti responsivi all’azione degli ormoni tiroidei
come ad esempio il fegato, i reni, il cervello e il cuore.
Il recettore β₂ è particolare perché è espresso solo nell’ipotalamo e nell’ipofisi
Le variazioni sulla funzione cardiaca sono dovute alla regolazione di un gene
specifico per la T3. In particolare la T3 è in grado di attivare la sintesi della
miosina e specialmente del suo isoenzima V₁, che è dotato di maggiore attività
ATPasica e svolge un ruolo essenziale nella contrazione cardiaca.
E’ probabile che gli ormoni tiroidei stimolino anche la sintesi di altri
enzimi miocardici importanti per la modulazione delle proprietà contrattili ed
elettrofisiologiche del cuore.
Tra questi vi sarebbe:
Un’ ATPasi sarcoplasmatica (SR) che regola il flusso degli ioni CA++ tra
Il reticolo sarcoplasmatico ed il citoplasma della cellula cardiaca
Una NA/K ATPasi di membrana che regola il flusso transmembrana del
Sodio e potassio
L’enzima malico
Il fattore natriuretico atriale ( î negli ipertiroidei, ridotto negli ipotiroidei)
I recettori β adrenergici
I ventricoli cardiaci umani sono formati prevalentemente da miosina a
catene leggere β che non variano con la somministrazione di T3.
L’aumento della contrattilità è dovuto prevalentemente ad un’aumentata
espressione dell’SR Ca 2+ ATPasi.
Nel 1982 Forfar et al. Hanno studiato gli effetti dell’esercizio e del blocco dei recettori
Β-adrenergici sulla funzione del ventricolo sinistro in pazienti ipotiroidei e ipertiroidei.
La FE del ventricolo sinistro a riposo era ridotta nei pazienti ipotiroidei ed aumentava
dopo terapia sostitutiva, mentre la FE del ventricolo sinistro a riposo era aumentata nei
pz ipertiroidei e diminuiva con il ripristino dell’eutiroidismo.
Nell’ipotiroidismo la FE del ventricolo sinistro sia dopo esercizio sia dopo blocco dei
Β-recettori con propanololo era simile sia prima sia dopo la terapia sostitutiva con
ormone tiroideo. Inoltre il propanololo non alterava le variazioni indotte dall’esercizio
sulla FE del ventricolo sinistro nell’ipertiroidismo
Questi dati suggeriscono un effetto diretto dell’ipertiroidismo e dell’ipotiroidismo sul
cuore piuttosto che un effetto mediato da sistema simpatico.
Nei pz ipertiroidei studiati prima e dopo il trattamento è stata rilevata una stretta
correlazione tra contrattilità del ventricolo sinistro e livelli sierici di ormoni tiroidei.
Questo prova ulteriormente l’effetto inotropo degli ormoni tiroidei.
Ormoni tiroidei e sistema nervoso autonomo
Molte manifestazioni cliniche dell’ipertiroidismo come i tremori, la tachicardia, la
retrazione della palpebra e l’ansia mimano uno stato iperadrenergico, mentre le
manifestazioni cliniche dell’ipotiroidismo, come ad es. la bradicardia sono suggestive per
una diminuizione del tono simpatico
Tuttavia questi reperti clinici suggeriscono un alterato tono simpatico non suffragato
da un’alterazione delle catecolamine circolanti che possono essere normali o diminuite
nell’ipertiroidismo e aumentate nell’ipotiroidismo.
Quest’ultimo reperto non è correlato alla diminuita eliminazione della noradrenalina, ma
ad un aumentato rilascio nei nervi simpatici.
Questa interpretazione è rinforzata dall’osservazione che il TRH, che è elevato
nell’ipotiroidismo primario, stimola direttamente l’uscita delle sostanze simpaticomimetiche
nel sistema nervoso centrale e può essere captato dalle terminazioni nervose e da
queste utilizzato come neurotramettitore.
Questo apparente paradosso di segni clinici evocati dalla diminuizione del tono simpatico
in presenza di elevati livelli di catecolamine rilasciate dalle terminazioni nervose è
coerente con l’ipotesi di una desensibilizzazione agli effetti delle catecolamine
nell’ipotiroidismo.
D’altro canto, lo stato iperadrenergico visualizzabile nell’ipertiroidismo, suggerisce
un’ipersensibilità alle catecolamine.
Il meccanismo con il quale gli ormoni tiroidei possono alterare la risposta alle catecolamine
è ancora sconosciuto
In alcuni studi, l’ipertiroidismo si è rilevato essere associato con un aumento della
densità dei recettori, mentre è vero il contrario per l’ipotiroidismo.
A questo riguardo, Ojamaa et al. ha riportato che gli ormoni tiroidei possono regolare la
densità dei recettori β adrenergici mediante una modulazione della quota di formazione del
recettore, della sua degradazione o di entrambi
Effetti degli ormoni tiroidei sul circolo periferico
In aggiunta agli effetti diretti sul miocardio, gli ormoni tiroidei possono
influenzare la gittata cardiaca, alterando pre e post-carico.
Gli effetti della funzione tiroidea sulla compliance venosa e sul volume
sanguigno sono ancora poco chiari. Il volume sanguigno è aumentato
nell’ipertiroidismo e diminuito nell’ipotiroidismo.
Non ci sono dati sulla compliance venosa nell’essere umano.
Molti studi si sono occupati degli effetti degli ormoni tiroidei sulle
resistenze periferiche
Nel paziente ipotiroideo sono aumentate le resistenze vascolari periferiche
con diminuizione della gittata cardiaca (probabilmente dovuto all’effetto
diretto della diminuizione del consumo di ossigeno in questi pazienti), mentre,
al contrario, nel paziente ipertiroideo è presente un aumento della gittata
cardiaca con vasodilatazione periferica (probabilmente dovuta all’aumentata
produzione di calore e alla relativa ipossia tissutale dovuta all’aumentato
metabolismo tissutale)
La minore resistenza vascolare periferica è anche il risultato di una diretta
azione degli ormoni tiroidei sulle cellule muscolari lisce,alterando il flusso di
sodio e potassio. Questo porta ad una diminuzione della contrattilità
e del tono vasale.
Alcuni ricercatori hanno proposto che la somministrazione di ormone tiroideo
aumenta l’attività metabolica e il consumo di ossigeno, liberando localmente
vasodilatatori. Questi fattori, a loro volta, determinano riduzione
delle resistenze vascolari periferiche.
Thyroid hormone
Mediated thermogenesis
(peripheral tissues)
Elevated Blood
volume
Increased cardiac output
Release metabolic
endproductis
T3
Cardiac chronotropy
(and inotropy)
Local vasodilitation
Decreased Systemic
vascular resistance
Decreased diastolic
Blood pressure
A model by which thyroid hormone-mediated changes in tissue oxygen consumption and
Thermogenesis can lead to alterations in cardiovascular hemodynamics. (Reprinted with permission
From Laragh JH, Brenner BM, Kaplan NM, editors. Endocrine mechanisms in hypertension. Vol 2
New York Raven Press; 1989.)
Nei pazienti ipertiroidei, la frequenza cardiaca è sempre superiore ad
ottanta bpm.Nei più giovani tachicardia, cardiopalmo e dispnea da sforzo,
nei più anziani scompenso cardiaco congestizio ad alta prtata,
aritmie sopraventricolari e angina pectoris.
Nel12/18% dei casi di eccesso di ormone tiroideo si può avere FAC.
La crisi saltuaria e/o parossistica di fibrillazione atriale non è mai dovuta ad
eccesso di ormone tiroideo.
L’ipertiroidismo produce ipertrofia ventricolare sinistra, peraltro
completamente reversibile quando si ritorna alla normalità. Nell’ipertiroidismo
la riserva coronarica è ridotta e questo aumenta la possibilità di sviluppo di
una cardiopatia ischemica.
Il circolo coronarico a riposo è molto dilatato per aumentare il flusso di sangue
nel muscolo cardiaco; quando sopraggiunge lo sforzo, il circolo coronarico
stesso non è più in grado di adattarsi,avendo già riprodotto il meccanismo di
compenso(vasodilatazione) a riposo.
Gli ipertiroidei, possono sviluppare insufficienza cardiaca per la prolungata
tachicardia e per l’elevata gittata sistolica (aumento del volume circolante)
Nell’ipotiroidismo si osserva una bradicardia sinusale, un aumento del valore
di colesterolo e dei trigliceridi. Tuttavia, nonostante la ipercolesterolemia,
la cardiopatia ischemica è relativamente rara. La relativa rarità
della cardiopatia ischemica è in rapporto alla marcata riduzione della domanda
di O2 del miocardio. La contrattilità del muscolo cardiaco è depressa.
La pressione arteriosa nell’ipotiroidismo tende ad aumentare per un incremento
della pressione arteriosa diastolica, al contrario dell’ipertiroidismo dove la
pressione arteriosa diastolica tende a diminuire per una vasodilatazione
Periferica e incrementa la pressione arteriosa sistolica per aumento della GS
(aumento del volume circolante)
EFFECTS OF THYROID ON THE CARDIOVASCULAR SYSTEM
DIRECT
-Regulation of myocyte specific genes
-Regulation of thyroid hormone receptor expression
- Enhanced cardiac contractility
-Lowen systemic vascular resistance.
INDIRECT
-Enhanced adrenergic activity
-Increased cardiac work
-Cardiac hypertrophy
-Expanded
GOOD LUCK