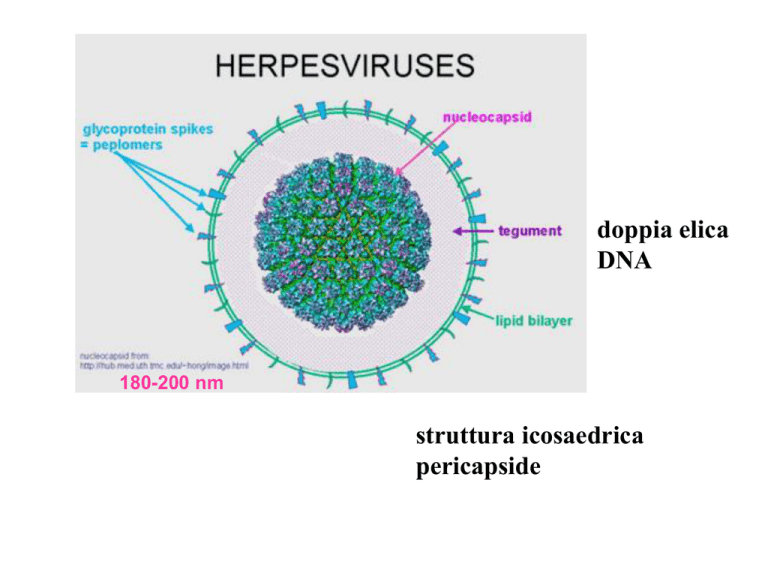
doppia elica
DNA
180-200 nm
struttura icosaedrica
pericapside
HERPESVIRUS
VIRUS
CELLULA
BERSAGLIO
PRIMARIA
Herpesvirus umano 1
Herpes simplex
tipo 1 (HSV-1)
Mucoepiteliale
orale
Neuroni
Herpesvirus umano 2
Herpes simplex
tipo 2 (HSV-2)
Mucoepiteliale
genitale
Neuroni
Herpesvirus umano 3
Varicella zoster
(VZV)
Mucoepiteliale
Neuroni
Epstein-Barr
(EBV)
Linfociti B, cellule
epiteliali
(mononucleosi)
Linfociti B
Cyotomegalovirus
(CMV)
Monociti, linfociti,
cellule epiteliali
Monociti, linfociti
(immmunosoppressione)
Herpesvirus
linfotropico (HHV6)
Linfociti T (roseola o
6a malattia)
Linfociti T
SOTTOFAMIGLIA
SITO DI LATENZA
Alpha-Herpesviridae
Gamma-Herpesviridae
Herpesvirus umano 4
Beta-Herpesviridae
Herpesvirus umano 5
Herpesvirus umano 6
Herpes simplex 1-2
Epidemiologia
• 20 milioni di nuovi casi/anno
• infezione tipo 1 si contrae sovente in prima infanzia
• infezione di tipo 2 spesso a trasmissione sessuale e
quindi dell’età adulta
• 1° agente di MST nei Paesi industrializzati
• patogeno emergente
Herpes simplex 1-2
• Trasmissione per contatto diretto cutaneo –
mucoso con lesione erpetica o per contatto con
liquidi biologici (saliva, secrezioni uretrali o
cervicali) contenenti il virus.
• Migrazione per via assonale ai gangli nervosi
sensitivi loco-regionali e penetrazione nelle
cellule nervose.
• Fase di latenza
• Herpes labiale, oculare (encefalite), genitale
H
S
V
1
• L’herpes genitale è causato più frequentemente da
HSV2 e nel 30% dei casi da HSV1, agente
dell’herpes labiale
• Infezione genitale primaria: assenza di Ab antiHSV e poi sieroconversione
– Nell’uomo: lesioni balano-prepuziali (placche eritematose,
pruriginose, evolvono in vescicole ed erosioni), adenopatia
satellite, prurito, dolore, guarigione dopo 10-20 g.
– Nella donna: eritema localizzato o generalizzato della vulva,
con rapido interessamento vaginale; vescicole che evolvono
in lesioni erosive e dolenti, disuria, febbre, cefalea, mialgia,
adenopatie satelliti dolorose. In assenza di complicanze
risoluzione in 15-20 gg.
• Infezione erpetica neonatale: durante la
gravidanza deficit immunitari transitori sono
responsabili della > frequenza lesioni erpetiche
genitali e quindi possibili infezioni fetali
(encefalite); infezioni neonato acquisite durante
parto danno infezione generalizzata, oculare,
encefaliti e meningiti.
• Nell’ospite immunocompromesso:
polmonite, esofagite, epatite, colite e malattia cutanea
disseminata.
Diagnosi Herpes simplex
• Diagnosi clinica
• In caso di meningiti, encefaliti:
- su liquor: ricerca DNA virale
- TAC (lesioni necrotico-emorragiche)
• Diagnosi rapide:
- citologico con coloraz. Papanicolau o Wright-Giemsa
- IF diretta
- ELISA
- PCR
Sierologia: no ruolo diagnostico nell’adulto.
Nel caso di infezione neonatale: presenza di IgM nelle
prime 4 settimane di vita.
Terapia Herpes simplex
• Analoghi nucleosidici:
–
–
–
–
Aciclovir
Valaciclovir
Penciclovir
Cidofovir
• Mutanti resistenti
Herpes varicella-zoster
• Trasmissione per via
aerea
• Malattia esantematica
• Percorso assonale,
trasferimento ai gangli
dorsali
• Latenza
• Riattivazione con
comparsa vescicole
(zoster)
Herpes zoster
Citomegalovirus (CMV)
GRUPPO DI ETA'
Neonati
Bambini
Adulti
FONTE
Trasmissione
transplacentare, infezioni
intrauterine, secrezioni
cervicali
Secrezioni corporee: latte
materno, saliva, lacrime,
urine
Trasmissione sessuale
(liquido seminale),
trasfusione, trapianto
d'organo
CMV: manifestazioni cliniche
• Sindrome simil-mononucleosica, non raro è il
coinvolgimento epatico
– Infezione primaria
– Ricorrenze
• Negli immunocompromessi:
– Varie localizzazioni. Nei trapiantati frequente la polmonite
interstiziale; nei soggetti con AIDS frequente la
localizzazione oculare
• Infezione congenita:
– 90% asintomatici, eliminazione del virus con le urine
– 10% sindrome da CMV congenita: epatosplenomegalia,
retinite, esantema (petecchie), calcificazioni intracraniche,
ipertrofia ventricoli cerebrali, sordità.
Terapia CMV
• Inibitori sintesi DNA virale:
– Ganciclovir
– Foscarnet
LE EPATITI VIRALI
• Si definisce epatite virale un processo infiammatorio
a carico del fegato dovuto ad infezione virale e
caratterizzato da morte del tessuto ed infiltrato
infiammatorio a decorso acuto o cronico.
• Diversi virus possono scatenare un’epatite
(citomegalovirus, herpes simplex, cocxsakie virus),
ma di solito ci si riferisce ai veri e propri virus
dell’epatite:
virus dell’epatite A, virus dell’epatite B,
virus dell’epatite C
Virus epatite A
• virus con genoma ad RNA
• appartenente alla famiglia dei
Picornaviridae
• scoperto nel 1973
• azione citopatica diretta nei
confronti delle cellule epatiche
• resistenza al calore
(100°C per 1’)
Virus epatite A
• VIE DI TRASMISSIONE
– Oro-fecale
– L’ HAV può inoltre essere trasmesso anche per via sessuale,
sempre secondariamente alla sua eliminazione fecale; sono
state osservate infatti delle piccole epidemie di epatite A in
popolazioni di omosessuali.
• SOGGETTI A RISCHIO
– addetti al settore alimentare
– residenti e viaggiatori in zone con alta endemia, quali i
Paesi tropicali
– familiari di persone con l’infezione
– personale di asili ed istituti per anziani ed handicappati
Epatite A: decorso clinico
•
il periodo di incubazione è di circa 15-50 giorni
• l’esordio dei sintomi è solitamente improvviso; la loro durata varia da 1
a 8 settimane
• la maggior parte delle infezioni (90%) decorre in modo asintomatico
• l’ittero si manifesta nel 70-80% degli adulti ed in meno del 10% dei
bambini
• l’escrezione fecale dell’HAV ha inizio 1-2 settimane prima della
manifestazione dei sintomi e continua in media per 2-3 settimane dopo la
scomparsa dei sintomi (contemporaneamente con la ripresa della
funzionalità epatica); il virus è presente nel sangue solo per pochi giorni
(fase acuta)
• il grado di infettività è massimo durante l’ultimo periodo di incubazione,
prima della manifestazione dei sintomi
• decorso autolimitante e benigno, non esiste lo stato di portatore cronico
(né nel sangue né nelle feci)
• in circa l’1% dei casi si può osservare una forma fulminante
Fase acuta
Prodromi
Guarigione
TRANSAMINASI E ITTERO
VIRUS NELLE FECI
Anti- HAV- IgM
ESPOSIZIONE
AL VIRUS
0
Anti HAV IgG
4
settimane
8
Anti- HAV- IgM: Epatite in atto
Anti HAV IgG: immunità pregressa
12
Epatite A: diagnosi
• mediante ricerca nel siero del paziente degli
anticorpi specifici contro il virus:
– HAV-Ab IgM: indicano infezione acuta; persistono per
circa 3 mesi e scompaiono dopo la guarigione
– HAV-Ab IgG: indicano infezione pregressa; restano positivi
per tutta la vita e proteggono da future reinfezioni
• ricerca di RNA virale
Epatite A
Prevenzione:
• miglioramento delle condizioni igienico-sanitarie
• evitare di consumare frutti di mare crudi
• controllo della coltivazione e della commercializzazione dei
frutti di mare
Profilassi:
• somministrazione di immunoglobuline, che forniscono
protezione a breve termine (contatto in comunità chiuse)
• vaccinazione (virus ucciso), fornisce protezione a lungo
termine, per persone a rischio di esposizione al contagio
(viaggi in zone con alta endemia)
Epatite E
• virus ad RNA a singolo
filamento
• appartenente alla
famiglia dei
Caliciviridae
• identificato nel 1990
Epatite E
- Via di trasmissione oro-fecale
- soggetti a rischio : residenti e viaggiatori in zone
endemiche (Paesi Asiatici, America Centrale, Africa
del Nord)
Epatite E
• causa principale dell’epatite virale acuta in giovani e
adulti nelle nazioni in via di sviluppo
• l’insorgenza nei paesi industrializzati è associata nella
maggior parte dei casi a viaggi in zone a diffusione
endemica
• i pochi casi riscontrati in Italia sono tutti
d’importazione
Epatite B
• virus a DNA circolare, parzialmente bicatenario
• appartenente alla famiglia degli Hepadnaviridae
• attualmente se ne conoscono 6 genotipi (A-F)
aventi una diversa distribuzione geografica
• identificato verso la fine degli anni ‘60
• il danno sugli epatociti non è provocato
direttamente dall’HBV, ma si verifica in seguito
alla reazione del sistema immunitario
• notevole resistenza al calore
Aggregati filamentosi di HbsAg
Epatite B
VIE DI TRASMISSIONE
•
•
•
•
contatto con sangue infetto
per via parenterale inapparente
per via sessuale
per trasmissione verticale (da madre
a feto durante la gravidanza)
Epatite B: SOGGETTI A RISCHIO
•
•
•
•
•
•
•
•
•
•
partner sessuali di soggetti infetti in fase acuta o cronica
tossicodipendenti
soggetti con rapporti promiscui
neonati da madri infette da HBV(infezione transplacentare o
perinatale)
operatori professionali: operatori del settore sanitario ed
odontoiatrico, personale di laboratorio ed assistenti, impiegati dei
servizi pubblici (paramedici, personale addetto alle emergenze ecc.)
emotrasfusi
emodializzati (a causa di una sterilizzazione poco accurata degli
strumenti)
contatto con oggetti d’uso quotidiano adoperati da persone affette da
HBV
persone in stato di detenzione o custodia
nati in zone in cui l’HBV è endemico (Africa, Asia, Europa dell’Est
e Sud America)
Epatite B: INCIDENZA/PREVALENZA
• si stima che, a livello mondiale, i portatori di HBV ammontino a
300 milioni, in Italia circa 2 milioni
• prevalenza in Cina e nell’Asia del Sud dell’ 8-20%; nell’America
del Nord e nell’Europa Centrale dello 0,2-2%; nell’Europa
Occidentale del 2-7%; in Italia del 3%, ma nel corso del 2000 si
è ridotta al 2%
• il numero di persone con infezione cronica da HBV negli USA è
di 1-1,25 milioni; il numero delle infezioni acute è di circa 300
mila all’anno
• la maggior parte dei nuovi casi si manifestano nella fascia di età
tra i 20 ed i 39 anni
• circa il 20% dei pazienti con infezione acuta da HBV sviluppa
sintomi di durata variabile, nella maggioranza dei casi, tra 1 e 4
settimane (prima del ritorno allo stato di salute normale possono
passare anche 6 mesi)
• quasi 5 mila persone muoiono ogni anno negli USA a causa di
patologie croniche del fegato associate con l’HBV
Epatite B: decorso clinico
• il periodo di incubazione è di 60-90 giorni. La durata
dell’incubazione dipende dalla carica infettante e dalla via
di trasmissione
• l’HBV si manifesta clinicamente nel 10% dei casi
• l’ittero si manifesta nel 25-35% dei pazienti sintomatici
• il 90-95% degli adulti affetti da HBV guarisce entro 6 mesi
• epatite cronica:
5-10% degli adulti
30-50% dei bambini (età: 1-5 anni)
80-90% dei neonati infetti
• il 25-35% dei soggetti con infezione cronica da HBV (di
tutte le fasce di età) muore a causa di malattie croniche del
fegato
Epatite B: diagnosi
Ricerca sierologica dei marcatori virali, costituiti da
antigeni (Ag) ed anticorpi (Ab)
• HBsAg: è l'antigene di superficie del virus. La sua presenza indica lo
stato di infezione; tutte le persone che risultano HBsAg positive sono da
considerarsi potenzialmente infettanti.
• HBsAb: è l'anticorpo contro l'antigene di superficie. La sua presenza
indica protezione dall'infezione (immunizzazione). Si riscontra dopo
guarigione da una infezione, oppure dopo la vaccinazione.
• HBcAg: è un antigene della parte centrale del virus (core) ed è l'unico
marcatore che non si riscontra mai nel sangue, ma solo nelle cellule del
fegato.
• HBcAb-IgM: questo anticorpo si riscontra solo nelle fasi di attiva
replicazione del virus, per cui risulta positivo nelle forme acute e nelle
forme croniche riacutizzate.
• HBcAb-IgG: dopo un contatto con il virus, indipendentemente dall'esito
dell'infezione, questo anticorpo rimane positivo per tutta la vita, per cui la
sua presenza indica l'avvenuto contatto con il virus.
• HBeAg: è l'antigene del nucleocapside del virus (core) e la
sua presenza indica attiva replicazione virale. Lo si riscontra
nella fase iniziale delle epatiti acute e in alcune forme di
epatite cronica.
• HBeAb: è l'anticorpo diretto contro l'HBeAg; la sua
presenza non impedisce tuttavia l'evoluzione verso la forma
cronica.
• HBV-DNA: è il genoma del virus, ed è l'indicatore più
sensibile della replicazione virale. La sua presenza indica
sempre attività dell'infezione. Per definizione il portatore
sano sarà sempre HBV-DNA negativo.
In base all'assetto di tali marcatori, unitamente allo studio
degli indici di infiammazione epatica (transaminasi), è
quindi possibile stabilire con esattezza lo stato
dell'infezione
Anticorpi in corso di epatite B che evolve
verso la guarigione
• HBcAb-IgM: anticorpo precoce non protettivo,
diagnostico di epatite B acuta;
• HBeAb: anticorpo non protettivo, indica la fine della
replicazione nelle forme wild.
• HBcAb-IgG: anticorpo non protettivo, indica
pregresso contatto con HBV.
• HBsAb: anticorpo protettivo, indica guarigione con
sviluppo di immunità o immunità nei vaccinati.
Epatite acuta da HBV:
evoluzione verso
la guarigione.
Epatite acuta da HBV: evoluzione
verso la forma cronica (NB: le
forme croniche possono essere sia
HBeAg positive che HBeAb
positive).
Epatite B: PREVENZIONE/PROFILASSI
• vaccino ottenuto con DNA ricombinante e costituito
da particelle di HbsAg clonato e espresso in vettori
• screening del sangue e degli emoderivati a livello
mondiale
• educazione sanitaria
• somministrazione di Ig umane specifiche entro 2-4
ore da un’eventuale esposizione (la protezione dura 23 settimane); tali Ig possono inoltre venire
somministrate a neonati da madri HBsAg+
Epatite B: TERAPIA
• IFN
• Lamivudina: analogo nucleosidico usato anche
nella terapia dell’infezione da HIV, utilizzato
sia in monoterapia che associato all’INF
Epatite D
• virus a RNA a singolo filamento (virus delta)
• scoperto nel 1977, Torino (Rizzetto)
• virus difettivo: dipende dalla sintesi dell’antigene di
superficie dell’epatite B (HBsAg) per poter penetrare e
fuoriuscire dalla cellula epatica; una volta all’interno della
cellula, l’HDV è in grado di replicarsi in modo autonomo
• infetta solo persone già portatrici dell’infezione da virus
dell’epatite B
• il danno epatocellulare è dovuto sia ad un’azione diretta da
parte del virus sugli epatociti, sia ad un’azione mediata dal
sistema immunitario (effetto citotossico)
Epatite D
VIE DI TRASMISSIONE
• via iatrogena
• trasfusione di emoderivati
• trasmissione sessuale
INCIDENZA/PREVALENZA
SOGGETTI A RISCHIO
• soggetti contagiati da HBV
• tutti gli individui a rischio per
l’HBV
• tossicodipendenti
• pazienti emofiliaci/emodializzati
• omosessuali
• soggetti con rapporti promiscui
a livello mondiale corrisponde
generalmente (in modo
proporzionale) alla prevalenza
dell’infezione cronica da HBV
in media, infetta il 4% dei pazienti
affetti da epatite B acuta
la vaccinazione contro l’epatite B ne
ha ridotto drasticamente l’incidenza
Epatite D: DECORSO CLINICO
• Può essere acquisita, sia come co-infezione che come
sovrainfezione, dalle persone già infettate da HBV
• il periodo di incubazione varia dalle 3 alle 13 settimane
• l’infezione da HDV solitamente si manifesta con una forma
acuta, che può evolvere verso la forma fulminante in una
percentuale di casi più elevata rispetto all’epatite B (circa 5%
dei casi)
• il 70-80% dei portatori cronici di HBV con sovrainfezione da
HDV sviluppa manifestazioni da patologia cronica del fegato
con evoluzione in cirrosi, contro il 15-30% dei pazienti con
sola infezione cronica da HBV
Epatite D
PREVENZIONE
• misure di carattere generale descritte per l’epatite B e C
• riduzione dei comportamenti a rischio
PROFILASSI
• non è disponibile un vaccino specifico contro l’HDV, tuttavia la
vaccinazione anti-HBV, proteggendo dall’epatite B,
indirettamente protegge anche dal virus delta
TERAPIA
• i soggetti con infezione cronica da HDV ed HBV dovrebbero
seguire la terapia contro l’HBV
Epatite C
- appartenente alla famiglia dei Flaviviridae
- virus a RNA a singolo filamento
- diametro 40-50 nm
- provvisto di pericapside
- scoperto nel 1989
- si lega al recettore CD 81
- grande variabilità nella sequenza genomica
(isolati diversi genotipi)
Epatite C
VIE DI TRASMISSIONE
• via parenterale apparente (soprattutto prima
del 1992):
trasfusione di sangue e di emoderivati
emodialisi
tossicodipendenza
esposizione professionale
• via parenterale inapparente
• via sessuale (meno frequente rispetto
all’HBV)
• trasmissione verticale (soprattutto da madri
con infezione HCV/HIV)
Epatite C: soggetti a rischio
•
•
•
•
•
•
partner sessuali di soggetti infetti
emotrasfusi
emodializzati
tossicodipendenti
familiari di soggetti infetti
neonati da madri infette (soprattutto se co-infettate da
HIV)
• operatori professionali: operatori del settore sanitario
ed odontoiatrico, personale di laboratorio ed assistenti,
impiegati dei servizi pubblici (paramedici, personale
addetto alle emergenze ecc.)
Decorso clinico
• L'infezione acuta da HCV è solitamente asintomatica o
paucisintomatica, solo raramente si manifesta con una epatite
acuta (circa il 5% dei casi), mentre non è quasi mai causa di
epatite fulminante. L'infezione ha però una elevata tendenza ad
evolvere verso la cronicità (80-85%) (variabilità genetica del
virus).
• La malattia epatica resta asintomatica per molto tempo (in
alcuni casi anche per sempre), ma se sono presenti dei sintomi
questi sono generalmente rappresentati da stanchezza, dolori
addominali, calo dell'appetito.
• La maggior parte dei soggetti con l'infezione scopre
casualmente il proprio stato, solitamente in seguito ad indagini
ematochimiche effettuate per altre ragioni, che mettono in
evidenza un aumento (spesso modesto) degli indicatori di
citolisi epatica, cioè le transaminasi (SGOT/SGPT, AST/ALT).
• L’evoluzione a lungo termine dell’infezione è molto
variabile. Complessivamente, il 10-20% dei soggetti
con epatite cronica da HCV potrà sviluppare, in un
periodo di 20-30 anni, la cirrosi epatica.
• Una volta che la cirrosi si è manifestata, il rischio di
sviluppare un epatocarcinoma (tumore maligno
primitivo del fegato) è di 1-4% all'anno.
• La stessa cirrosi, quando sia di grado severo, ha una
mortalità di circa il 50% in 5 anni.
Esposizione professionale
• L'HCV rappresenta un rischio anche per gli operatori sanitari;
dopo una contaminazione accidentale con materiale infetto vari
studi hanno riportato dal 5 al 10% di possibilità di contrarre
l'infezione (un rischio inferiore a quello per l'epatite B ma
superiore a quello per l'HIV).
• Negli Stati Uniti comunque la prevalenza dell'infezione negli
operatori sanitari è dell’ 1%, e quindi non superiore a quella
della popolazione generale. Non è stata dimostrata l'efficacia di
un trattamento preventivo in caso di esposizione accidentale, nè
con le immunoglobuline nè con l'interferone.
EPATITE C ACUTA
La storia clinica è variabile: molte osservazioni sono derivate dalle
forme post-trasfusionali prima del 1989.
Incubazione: 5-12 settimane
Spesso asintomatica (2/3)
Spesso anitterica (2/3)
Transaminasi non molto elevate (x 15), andamento fluttuante e decorso
protratto (2-12 sett). Rare le forme fulminanti.
TRANSAMINASI
HCV- RNA +
ESPOSIZIONE
AL VIRUS
1 3 6
10 12
HCV Ab
14
SETTIMANE
16
18
20
FATTORI DI CRONICIZZAZIONE
• ETA’: la progressione sembra più rapida quando
l’infezione si verifica in età > di 40 anni
• CARICA VIRALE
• GENOTIPO 1b
• COINFEZIONE CON EPATITE B
• COINFEZIONE HIV
• CONSUMO DI ALCOOL anche in dosi non elevate
• SESSO MASCHILE
Epatite C: Diagnosi
• Ricerca degli anticorpi specifici contro il virus
(antigeni strutturali e non strutturali) con ELISA
• Conferma con test RIBA (Recombinant ImmunoBlot
Assay) in grado di riconoscere singolarmente ciascun
tipo di anticorpo
• Tecniche di PCR quantitativa per stabilire il grado di
replicazione virale, e quindi il grado di attività
dell'infezione mediante la misura dell’HCV RNA.
Prioni
• Agenti infettanti diversi da tutti gli
altri finora conosciuti in quanto non
contengono acido nucleico
• Sono costituiti da semplici proteine e
sono molto più piccoli dei virus
I prioni
• Prione: piccola particella proteica infettante costituita dalla
cosiddetta proteina del prione PrP.
• Si tratta di una isoforma anomala (PrPsc) di una proteina
normalmente codificata dai geni dell’ospite (PrPc).
• I prioni sono in grado di alterare la conformazione del
precursore della isoforma normale trasformandola nella forma
patologica e infettiva.
• Tale variante patologica della PrP è resistente all’azione degli
enzimi proteolitici e al calore.
Replicazione dei prioni
PROTEINA NORMALE
PROTEINA MUTATA
Come i prioni possono danneggiare le cellule
(1) Le cellule normali esprimono la PrPc a livello
della membrana cellulare sotto forma di proteine
lineari. (2) PrPsc esiste come glicoproteina
globulare libera, che puo’ interagire con la PrPc.
(3) PrPc viene rilasciata e si converte in PrPsc.
(4) Le cellule producono piu’ PrPc e il ciclo si
ripete. (5) PrPsc si accumula formando placche e
viene internalizzata dalle cellule.
Patogenesi
• La malattia è provocata dall’accumulo
progressivo endo- ed esocellulare di
proteina prionica mutata che non può
essere distrutta dalle proteasi.
• La sintomatologia è di tipo neurologico:
demenza, atassia, coma e morte.
Malattie da prioni
• Morbo di Creutzfeldt-Jakob (1/106 dei nati)
• Kuru (cannibalismo)
• Scrapie (pecora)
• Encefalopatia spongiforme bovina
• MCJ-nuova variante (uomo)
• Già nei primi anni sessanta, prima della classificazione
di queste malattie come encefalopatie animali (TSE), si
erano osservate le strette affinità che con esse aveva un
morbo, il kuru, diffuso epidemicamente in una
popolazione della Nuova Guinea (cannibalismo).
• Il kuru è affine alla sindrome di Creutzfeldt-Jakob (CJ).
Essa è una rara demenza presenile descritta agli inizi
del secolo che si presenta in varie forme: sporadica,
familiare, ereditabile e iatrogena (allotrapianti cornea,
ormone crescita, gonadotropine).
• BSE: bovine spongiform encephalopathy (Gran Bretagna) =
morbo mucca pazza
• Infezione esogena alimentare (prione scrapie)
farine proteiche per alimentazione bovini con scarti
macellazione bovini affetti da BSE (amplificazione
epizoaria)
Umana: nuova variante della sindrome di Creutzfeldt-Jakob
decorso protratto, sintomi psichiatrici, soggetti giovani
Incidenza di malattie da prioni nel Regno Unito
• Queste malattie sono molto rare nell’uomo:
sindrome di Creutzfeldt-Jakob, per esempio,
ha un’incidenza di un caso per un milione di
persone e si ritiene che in futuro l’incidenza
delle encefalopatie da prioni rimarrà costante.
Vie di trasmissione
• La prima trasmissione sperimentale di "malattia da prioni" fu
realizzata accidentalmente nel 1943, quando si usò un estratto di
tessuto linfoide di pecora che possedeva l’agente infettante dello
scrapie per vaccinare altre pecore; da allora si è dimostrata
l’infezione per via parenterale e anche per via orale utilizzando
estratti di cervello, di midollo spinale e di retina.
• In alcuni casi, grazie agli stretti rapporti fra le varie malattie del
gruppo delle TSE, è nota da tempo la trasmissione
interspecifica delle encefalopatie spongiformi, che si possono
diffondere sperimentalmente fra specie diverse.
Diagnosi :
ricerca di PrPsc con Western Blot.
Casi di trasmissione iatrogena
•Strumenti contaminati
Elettrodi cerebrali (2)
Strumenti neurochirurgici (4)
•Impianto di innesti contaminati
Dura madre (114)
Cornea (2)
•Ormoni
Ormone della crescita (139)
Gonadotropina (4)
Trasfusioni (3)
Disinfettanti inutili o solo parzialmente
efficaci
Alcool
Ioni ammonio
Composti del cloro
Formalina
Glutaraldeide
Acqua ossigenata
Tecniche fisiche
inefficaci
Calore secco
Iodio e iodofori
Autoclave (121° per 15’)
Acido peracetico
Raggi ultravioletti
Fenoli
Microonde
Ossido di etilene
Raggi X
Disinfettanti efficaci
Idrossido di sodio (NaOH 1 N per 1 ora)
Ipoclorito di sodio (5000 ppm per 15’)
Tiocianato di guanidina (4 M)
Procedura consigliata
(ferri sicuramente o potenzialmente infetti)
1. Immersione in NaOH 1N per 1 ora
2. Lavaggio
3. Trattamento in autoclave a 121°C per 30’
4. Lavaggio
5. Trattamento in autoclave a 134°C per 18’
6. Lavaggio
7. Trattamento in autoclave a 134°C per 60’