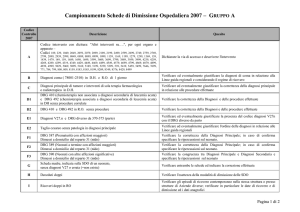
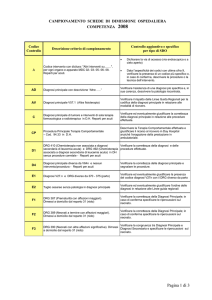
Considerazioni finali sull’impatto
del sistema di remunerazione
per DRG sull’assistenza
ospedaliera
Mario Braga
E’ IMPORTANTE
DISTINGUERE FRA:
• Le Fonti Informative (Cartella Clinica,
SDO, …)
• I Sistemi di Classificazione (ICD9-CM,
DRG, Disease Staging, …)
• I Sistemi di Pagamento/Finanziamento
delle prestazioni (per singola
prestazione, per caso trattato, per quota
capitaria, …)
Possibili valutazioni basate sui dati
della SDO
Caratteristiche fondamentali dell’attività di ricovero
Comportamenti opportunistici
Appropriatezza generica
Appropriatezza clinica
Efficacia
Efficienza operativa
Caratteristiche dell’utenza (anche in termini di gravità
clinica)
ADOZIONE DEI DRG PER LA SDO:
IMPORTANZA E LIMITI
• SENZA DUBBIO I DRG SONO STATI IL
MAGGIORE INCENTIVO ALL’USO DELLA
CODIFICA NELLA PARTE SANITARIA DELLA
SDO
• MA FINALIZZARE LA SDO ALLA SOLA
CORRETTA ATTRIBUZIONE AL DRG E’ UN
CLAMOROSO ERRORE PERCHE’ LIMITA L’USO
DI QUESTA FONTE INFORMATIVA.
Elementi di un Sistema di
Classificazione
• Finalità
• Qualità
• Sistema di manutenzione
Sistemi di classificazione
• Il sistema di classificazione è un
“descrittore” della realtà per finalità:
– Cliniche;
– Epidemiologiche;
– Gestionali;
– Economico-finanziarie;
–…
Principali categorie di sistemi di classificazione
dei ricoveri in ospedali per acuti
Sistemi di classificazione dei pazienti
Sistemi iso-risorse
Sistemi iso-gravità
Complessità
della assistenza
prestata
Complessità
della assistenza
necessaria
Gravità
della malattia
Gravità
del paziente
Diagnosis
Related
Groups
(DRG)*
Patient
Management
Categories
(PMC)*
Disease
Staging
(DS)*
Computerized
Severity
Index
(CSI)**
Risposta assistenziale della
struttura sanitaria
* Scheda di dimissione ospedaliera
** Cartella clinica
Bisogni assistenziali dei
pazienti
Da: F. Taroni, 1996, mod.
Sistemi di misurazione del case mix in Europa
Famiglia dei DRG
HCFA DRG (10-19)
All Patient - DRG
Nord DRG - GHM
adattamento
German DRG
International …
Altri Sistemi Utilizzati
DBC -Diagnose Behandeling Combinaties (Olanda)
LDF - (Leistungsbezogene Diagnose-Fallgruppen (Austria)
PMC (Patient Management Categories) (Spagna, Svizzera)
DS (Disease Staging) (Italia, Olanda)
HRG (Health Resource Groups) - HBC (Health Benefit Groups) (UK)
Sistemi di codifica
ICD 9 - CM, ICD 10, ICF, NOMESCO, altri sistemi adattati alle realtà
nazionali
Problematiche ed opportunità dei sistemi di misurazione del case mix
•Possibilità di classificare e misurare l’attività ospedaliera
•Utilizzazione di raggruppamenti omogenei per il finanziamento
•Sistema di orientamento per il cambiamento
Misurazione del singolo episodio o dell’intero continuum ?
Quali dimensioni misurare: aspetti clinici, costo … e gli esiti?
Come aggiornare i sistemi di classificazione?
Come aggiornare i pesi e gli algoritmi di grouping?
Come considerare le funzioni speciali: ricerca, formazione…
Quale importanza dare all’allestimento di cura
Quali sono le sedi di benchmark
Misurare per analizzare i risultati e per il miglioramento continuo
dell’attività in funzione degli obiettivi che si intende perseguire
Il sistema DRG
Nasce dall’esigenza di:
definire una misura del prodotto ospedaliero;
valutare
l’efficienza
dell’ospedale;
operativa
all’interno
combinare le istanze ed i punti di vista dei clinici e
degli amministratori.
Obiettivi del sistema DRG
Descrivere la complessità delle prestazioni assistenziali
dell’ospedale in relazione all’ampia casistica dei pazienti trattati
Correlare le attività svolte con i costi sostenuti per produrle
Confrontare i diversi percorsi assistenziali adottati
Impostare una adeguata programmazione
assistenziali ed un opportuno controllo delle stesse
Finanziare
delle
le prestazioni ospedaliere
attività
Valutazioni sintetiche
Componente
Giudizio
Fonte informativa
(SDO)
Sistema di
Classificazione (DRG)
+
Pagamento Prospettico
-
SDO E DRG:
APPLICAZIONI GESTIONALI
• scopi di finanziamento
•costruire il budget
• valutazione
sull’organizzazione e
gestione ospedaliera
•affinare valutazioni di qualità
su:
• individuare situazioni più
rilevanti a cui dare priorità di
miglioramento
•individuare aree di forza e
di debolezza per rafforzare
l’integrazione e il
coordinamento tra reparti e
servizi di diagnosi e cura
-tasso di mortalità
-infezioni nosocomiali
-utilizzo appropriato delle
risorse
Esempi di indicatori per la valutazione
generale dell’attività di ricovero
Ricoveri totali distinti per MDC/DRG
Tasso di ospedalizzazione (grezzo, standardizzato)
Ricoveri di 0-1 giorni
Ricoveri oltre soglia
Ricoveri per regime (ordinario, DH)
Ricoveri
per
tipologia
(programmato,
preospedalizzazione)
Peso medio del DRG
Punti DRG
Indice di case-mix
Giorni di degenza (ordinario, DH)
Ricavo/spesa totali e medi per dimesso
urgente,
con
Livelli di analisi: unità di ricovero, gruppi di unità, erogatori, tipologie di
erogatori, ASL, Regioni, modalità di assistenza (acuti, riabilitazione,
lungodegenza)
Esempi di indicatori per
l’identificazione di possibili
comportamenti opportunistici
Dimessi con DRG con CC/Dimessi con DRG omologhi
Neonati sani (DRG 391)/Neonati totali
Ricoveri in DH seguiti entro 30 gg da ricovero ordinario
con DRG chirurgico
Ricoveri ordinari ripetuti a vari intervalli (0-1, 2-7, 30,
365 giorni)
Trasferiti entro il 2° giorno
Ricoveri in DH con 1 accesso
Esempi di indicatori per la valutazione
di appropriatezza generica
Ricoveri attribuiti a DRG potenzialmente inappropriati in
degenza ordinaria (liste di DRG, eventualmente integrate da
sistemi per la valutazione di severità: APR-DRG, Disease
Staging)
Indice di Day Surgery (DS): Ricoveri in DS o ordinari di
0-1 giorni/Ricoveri totali per specifici DRG (es. DRG 39,
119)
Ricoveri ordinari o in DH con segnalazione di procedure
eseguibili in regime ambulatoriale (es. asportazione di nei o
verruche, endoscopie digestive)
Proporzione di ricoveri in reparto chirurgico con DRG
medico
Esempi di indicatori per la
valutazione di appropriatezza clinica
Parti cesarei/Parti totali
Tasso di ricoveri per prostatectomia transuretrale (TURP)
Tasso di ricoveri per appendicectomia
Tasso di ricoveri per tonsillectomia
Tasso di ricoveri per isterectomia nelle donne di età pari o
superiore a 45 anni
Esempi di indicatori per la
valutazione di efficacia
Tassi
di
mortalità
(intraospedaliera,
DRG/Diagnosi/Procedura specifici
post-dimissione)
Degenza prolungata per specifici DRG, diagnosi, procedure
Trasferimento in Terapia Intensiva
Codici di intervento con date differenti (ritorno in sala operatoria per
complicanze
Presenza di specifiche diagnosi secondarie associate a particolari
diagnosi principali o procedure (es. infezione ferita operatoria, sepsi in
presenza di codici di intervento, emorragia post-operatoria)
Ricoveri ripetuti
Ricoveri relativi a patologie gestibili in ambito territoriale
Necessità di tenere conto di variabili di confondimento quali sesso,
età, comorbosità (indice di Charlson), severità (punteggio Euroscore
in cardiochirurgia, APR-DRG 15° versione )
La valutazione di efficacia
dell’assistenza territoriale
DRG 69
DRG
70
7,95
6,16
2,19
2,79
3,75
3,66
2,21
5,90
14,04
13,85
19,73
13,57
22,09
8,79
9,20
15,22
Affezioni
mediche del
dorso
36,02
61,04
19,73
25,94
55,44
24,92
27,24
32,31
4,33
14,56
35,33
Distretto
Otite media
A
B
C
D
E
F
G
H
Valore medio
ASL
DRG 243
DRG 183
Miscellanea
gastro-esofagea
DRG
294
DRG
295
Diabete
DRG
321
DRG
ICD 493
322
Infezioni
urinarie
Asma
Tassi
cumul
71,80
110,29
40,29
39,51
111,99
38,11
49,70
92,26
18,01
24,62
14,25
15,56
14,80
7,70
11,78
18,64
1,24
2,05
0,00
1,60
0,22
0,00
0,37
0,62
16,40
15,39
9,32
5,59
8,84
9,16
6,26
16,15
1,86
3,59
2,47
1,20
3,75
1,83
0,74
4,97
5,96
6,16
4,11
6,38
8,17
2,20
2,21
4,66
173,28
243,15
112,10
112,14
229,05
96,38
109,71
190,74
69,24
15,67
0,76
10,89
2,55
4,98
158,32
Tassi standardizzati per 10.000 residenti per alcuni
DRG a rischio di inappropriatezza nel 2000
Esempi di indicatori per la
valutazione di efficienza operativa
• Degenza media DRG/diagnosi/procedura specifica (grezza,
trimmata)
• Degenza media preoperatoria DRG/procedura specifica
• Indice comparativo di performance
Esempi di indicatori per la valutazione
delle caratteristiche dell’utenza
• Distribuzione dimessi per residenza
• Indice di attrazione:
Ricoveri di non residenti nel territorio di riferimento
Ricoveri totali
• Indice di fuga:
Ricoveri di residenti nel territorio di riferimento in istituti situati
fuori del territorio di riferimento
Ricoveri totali di residenti nel territorio di riferimento
Territorio di riferimento: Regione, ASL
Analisi comparative di efficienza
Utile è anche la comparazione tra strutture dell’efficienza misur
attraverso in confronto di :
• Consumo di antibiotici nelle S.O.D. chirurgiche
• Consumo di esami di laboratorio (markers tumorali, epatite
e cardiaci, ecc.)
• Consumo di emoderivati (albumina, plasma, ATIII, Ig vena)
• Costi materiale in oculistica, chirurgia, ortopedia
• Ticket in pronto soccorso
• Spese per servizi
• Esternalizzazioni
• Ecc.
N. Storti
Appropriatezza utilizzo antibiotici
nei reparti chirurgici
(valori espressi in €)
spesa/peso
DRG
chirurgia
da 5,16 a
da 5,87 a
generale
119,75
72,51
da 0,40 a
oculistica da 0,31 a 9,61
12,51
da 5,08 a
da 6,93 a
ortopedia
110,04
63,08
ostetricia
da 7,29 a
da 8,74 a
ginecologia
22,82
25,61
da 21,78 a
da 14,54 a
urologia
103,15
90,58
spesa/n. DRG
spesa/n. DRG >
1 gg
da 20,31 a
466,19
da 5,98 a 18,07
da 27,37 a
129,65
da 14,64 a 40,73
da 27,93 a
124,17
N. Storti
Appropriatezza utilizzo albumina
grammi/gg
degenza
chirurgia
generale
medicina
generale
nefrologia
da 0,01 a 3,60
da 0,03 a 1,47
da 0,08 a 2,94
ortopedia
da 0,01 a 0,32
terapia
intensiva
da 1,25 a
28,09
grammi/pes
o DRG
da 0,05 a
17,22
da 0,33 a
11,80
da 0,42 a
18,70
da 0,03 a
1,76
da 4,90 a
187,04
grammi/n. DRG
selezionati
da 0,04 a 13,49
da 0,33 a 19,24
da 0,43 a 306,83
da 1,35 a
2556,90
da 3,09 a 205,88
N. Storti
Obiettivi del sistema DRG
Descrivere la complessità delle prestazioni assistenziali
dell’ospedale in relazione all’ampia casistica dei pazienti trattati
Correlare le attività svolte con i costi sostenuti per produrle
Confrontare i diversi percorsi assistenziali adottati
Impostare una adeguata programmazione
assistenziali ed un opportuno controllo delle stesse
Finanziare
delle
le prestazioni ospedaliere
attività
I determinanti del consumo di
risorse in ospedale
Paziente
(gravità clinica)
Risorse assistenziali
Ospedale
(capacità tecnologica,
efficienza operativa)
Personale
(strategie assistenziali)
• a seguito del processo di regionalizzazione
del sistema sanitario si è assistito nei fatti
alla costituzione di ventuno sistemi di
remunerazione molto diversi, ma
ugualmente vigenti sul territorio italiano.
• In alcuni casi le tariffe regionali divergono
tra loro in maniera rilevante.
Centro studi di economia
sanitaria
Assobiomedica
• tale estrema differenziazione dei sistemi di
remunerazione regionali (e delle tariffe ad
essi correlate) sembra molto spesso una
conseguenza della mancata manutenzione
del sistema nazionale
Centro studi di economia
sanitaria
Assobiomedica
• Il mancato aggiornamento delle tariffe e dei
pesi relativi rende sempre più aleatorio il loro
collegamento con i costi di produzione delle
prestazioni ospedaliere, senza contare che
questa situazione di immobilismo comporta
rischi nella tempestività della introduzione di
tecnologie sanitarie innovative.
• Manca un processo chiaro e trasparente e omogeneo
su tutto il territorio nazionale di revisione dei
meccanismi tariffari, in cui un qualsiasi soggetto
pubblico o privato possa sottoporre l’istanza di un
problema di rimborsabilità relativo ad una particolare
prestazione, non classificabile con i meccanismi in
vigore oppure remunerata in maniera non adeguata.
• Le componenti di costo considerate per il
calcolo del costo standard di produzione della
prestazione ospedaliere sono le seguenti:
– il costo del personale direttamente impiegato;
– il costo dei materiali consumati;
– il costo di ammortamento e manutenzione delle
apparecchiature utilizzate;
– i costi generali dell’unità produttiva della
prestazione.
Limiti del sistema DRG
Ridotta validità per sottogruppi di pazienti che
costituiscono una proporzione significativa dei
ricoveri in ospedali per acuti (es. pediatria,
psichiatria)
Inadeguata considerazione della gravità clinica
dei pazienti che può spiegare una quota della
variabilità residua intra-DRG
EVIDENZE
Ruolo critico del sistema di classificazione
come linguaggio
Necessità di manutenzione sistematica delle
classificazioni e del sistema di tariffe
Enfasi sull’utilizzo di nuove tecnologie
Necessità di coerenza di incentivi fra erogatori
e livelli assistenziali
SIGNIFICATO DEL
PAGAMENTO A PRESTAZIONE
Il sistema di pagamento a prestazione non è
lo
strumento
adeguato
per
definire
l’ammontare del finanziamento per l’assistenza
ospedaliera (budget).
Questa resta di necessità una scelta di politica
sanitaria, che deve considerare anche l’efficienza
allocativa della ripartizione del finanziamento totale
fra i diversi livelli di assistenza previsti nell’ambito del
finanziamento per quota capitaria associato ai livelli
uniformi di assistenza (FSN e PSN)
SISTEMA DI FINANZIAMENTO DEGLI
OSPEDALI
(funzione di degenza)
DRG/ROD
pagamento a
prestazione
FUNZIONI
STRATEGICHE
programmi di
finanziamento
RICAVI DELL’OSPEDALE
FUNZIONI STRATEGICHE
Rischi ed opportunità
- Atteggiamento frequente è stato di
utilizzare a posteriori i costi delle funzioni
strategiche quale finanziamento residuale
per eludere i rischi finanziari del pagamento
a prestazione , ottenendo una commistione
perniciosa tra le diverse forme di ricavo per
l’ospedale.
- Una migliore definizione e un’efficiente
sistema di rimborso può invece concorrere a
perequare
e
valorizzare
funzioni
indispensabili per una moderna ed efficace
assistenza ospedaliera.
UNITA’ DI FINANZIAMENTO
L’unità di finanziamento è l’ospedale nel suo
complesso e non il reparto di dimissione o la
singola fase del ricovero.
Il pareggio di bilancio è raggiunto da tutto
l’ospedale ed al committente poco importa
della distribuzione dei costi all’interno
dell’ospedale.
Il controllo di gestione diviene una
conseguenza più che un pre-requisito per la
gestione del nuovo sistema di finanziamento.
Sviluppi e altri nodi critici
•valutazione
dell’assistenza
dell’impatto
sulla
qualità
•validazione del sistema ed eventuali correttivi
•uso e valutazione di sistemi “complementari”
che tengano conto della variabile “gravità di
malattia” (Disease Staging e APR-DRG)
•valutazione specifica di alcune aree “critiche”
(esempio: psichiatria, pediatria e neonatologia,
malattie infettive...)
tariffa media complessiva (acuti, riabilitazione e
lungodegenze),
ponderata con la casistica nazionale
Sul piano clinico è necessario
approfondire le ragioni delle altre
differenze/variabilità regionali
riscontrate:
• tassi di ospedalizzazione variabili nell’ordine
del 300% (e anche più per il regime diurno e
per riabilitazione e lungodegenza);
• livelli tariffari anch’essi variabili, con
differenze medie massime del 60%;
• casistiche medie diverse, anche di 1,5 volte;
• curve di assorbimento delle risorse per età
diverse con, in alcune classi, un fattore di
variabilità regionale di valore 2,5.
La mappa strategica
Il paziente geriatrico
Considerazioni conclusive
• L’associazione fra sistemi di classificazione e meccanismi
di finanziamento ha consentito il consolidamento di un
sistema informativo sulle prestazioni ospedaliere, ma ha
anche ridotto le capacità informative della SDO;
• La disponibilità di informazioni sul “prodotto” ospedaliero
ha consentito lo sviluppo di sistemi di valutazione e
monitoraggio delle attività e ha promosso meccanismi di
programmazione sanitaria;
• La revisione dei sistemi di classificazione deve
comprendere anche processi di “manutenzione”
complessiva del sistema che stabilisca i meccanismi ed i
tempi con cui le singole regioni adattano i sistemi di
finanziamento ai cambiamenti nei profili di attività (e costo)
dell’assistenza.
• L’assenza di politiche coerenti (anche tariffarie) riguardanti
il complesso dei livelli assistenziali rischia di generare
effetti distorsivi.