L’URGENZA PEDIATRICA:
I BISOGNI E LE
ASPETTATIVE
DELL’UTENTE
Dr.ssa M. Loreta Foschini
Divisione Pediatria
Ospedale Brotzu-Cagliari
Urgenza: improvvisa condizione per la quale, pur non
esistendo un immediato pericolo di vita, si rende necessario
adottare un adeguato intervento terapeutico nel più breve
tempo possibile.
Emergenza: condizione di pericolo di vita imminente per
arresto cardiaco e/o respiratorio, per cui è indispensabile un
immediato intervento terapeutico adeguato come la
rianimazione cardio-polmonare sia di base, che avanzata, e
l’uso di strumenti e presidi di emergenza.
OGNI URGENZA PUO’ TRASFORMARSI IN
EMERGENZA
PARAMETRI VITALI PEDIATRICI
IN RELAZIONE ALL’ETA’
FC/veglia
FC/sonno
FR
PA sistolica
PA
diastolica
Neonato
100-180
80-160
40-60
60-90
20-60
Lattante
100-160
75-160
30-60
87-105
53-66
1° infanzia
(2 anni)
80-110
60-90
24-40
95-105
53-66
2° infanzia
(5 anni)
70-100
60-90
22-34
96-110
55-69
Età scolare
(7 anni)
65-110
60-90
18-30
97-112
57-71
Adolescente
(15 anni)
60-90
50-90
12-16
112-128
66-80
PARAMETRI VITALI E SEGNI CLINICI
DI “ALLARME” IN ETA’ PEDIATRICA
• Apnea > 10 sec
• FR > 60 atti/min
• Respiro agonico/distress respiratorio grave
• SaO2 < 94% in aria ambiente
• Cianosi con estremità fredde e marezzate
• Polsi periferici flebili o assenti
• Riempimento capillare > 2 sec in paziente normotermico
• Punteggio Glasgow Coma Scale < 12
• Pupille anisocoriche o non reagenti
• Convulsioni in atto
• Glicemia al dito < 40 mg% o > 300 mg%
EMERGENZE
• Segni vitali anormali:
Età
0-2 aa
2-5 aa
> 5 aa
PA sistolica (mm Hg)
<60
<70
<90
• Respiro
Irregolare
Aritmico
• Cianosi
• Coma
• Stato di male epilettico
• Grandi traumi e/o traumi multipli
• Grandi ustioni
• Sanguinamenti acuti e/o gravi
FC (bpm)
<80
<60
<60
FR (atti resp/min)
<15 o >40
<10 o >30
<5 o >25
URGENZE
•
•
•
•
•
•
•
•
•
•
•
•
•
Violenza sessuale
Maltrattamento
Sintomi acuti in bambino <2-3 aa
Alterazioni del comportamento
Sanguinamento moderato
Disidratazione
Semiannegamento
Febbre >40° C
Ipertensione
Ipotermia
Rigidità nucale
Dolore acuto e grave
Avvelenamento
LE DIVERSE FASI DEL TRIAGE
PEDIATRICO
• Valutazione sulla porta (A-B-C-D):
1) A = pervietà delle vie aeree;
2) B = respiro;
3) C = circolo;
4) D = deficit neurologici e/o alterazioni
dello stato di coscienza.
• Raccolta dati (valutazione soggettiva e oggettiva).
• Decisione di triage.
• Rivalutazione
LA RIVALUTAZIONE: MOTIVAZIONI
• I tempi di attesa possono essere lunghi.
• La patologia nel bambino piccolo può essere di
difficile interpretazione.
• Il bambino piccolo non sa comunicare
peggioramenti delle sue condizioni fisiche.
• In età evolutiva il quadro clinico può variare in
maniera rapida e imprevedibile.
CODICE ROSSO: pericolo di vita
imminente ⇒ accesso immediato
Viene assegnato ai pazienti più gravi con
compromissione di almeno una funzione
vitale (respiratoria, cardio-circolatoria,
nervosa) e/o alterazione di uno o più
parametri vitali. Tutti gli Operatori sono
al servizio del paziente con tutta la
tecnologia a loro disposizione; la restante
attività è ridotta all’indispensabile.
CODICE GIALLO: potenziale
pericolo di vita ⇒ accesso rapido
Viene assegnato ai pazienti con sintomi
e/o lesioni gravi, per i quali può essere
presente un’alterazione, ma non ancora
una compromissione, di una delle
funzioni vitali ed esiste il pericolo di un
aggravamento della situazione clinica. Le
prestazioni necessarie sono erogate nel
più breve tempo possibile. La
rivalutazione va effettuata ogni 5 minuti.
CODICE VERDE: urgenza differibile
⇒ accesso dopo codici rosso e giallo
Viene assegnato ai pazienti con funzioni e
parametri vitali normali, ma con sintomatologia
rilevante, ad insorgenza acuta, che necessita di
inquadramento. Le condizioni sono stabili e
senza pericolo di aggravamento. La prestazione
viene garantita appena possibile, ma solo dopo
che gli Operatori hanno risolto tutti i casi più
urgenti. In determinate condizioni di
affollamento, l’attesa può anche risultare lunga.
La rivalutazione va, comunque, effettuata ogni
20-30 minuti.
CODICE BIANCO: non urgenza ⇒
accesso dopo tutti gli altri codici
Viene assegnato ai pazienti con funzioni e
parametri vitali normali, con
sintomatologia non rilevante e ad
insorgenza non acuta, e che potrebbero
essere valutati in percorsi alternativi. La
prestazione è, comunque, garantita, ma i
tempi di attesa possono essere lunghi e
non prevedibili.
ACCESSI AL P.S. PEDIATRICO
NEGLI AA 1998-2007
10000
8015
7859
9024
8586
9253
8000
7141
8186
7924
6843
6000
5980
4000
2000
0
19
98
19
99
20
00
20
01
20
02
20
03
20
04
20
05
20
06
20
07
Accessi al P.S. negli aa. 2005-2007
10000
9000
9259
8600
9024
8000
7000
6000
2005
2006
5000
2007
4000
3000
2000
1000
0
2005
2006
2007
dic
em
br
e
e
re
m
br
ot
to
b
e
br
tte
m
to
lio
ag
os
no
ve
se
o
gn
o
lug
giu
ag
gi
m
e
zo
ap
ri l
ar
io
aio
br
a
m
fe
b
ge
nn
Accessi al P.S. distinti per mese (aa. 2005-2007)
1200
1000
800
2005
600
2006
2007
400
200
0
Andamento accessi al P.S. in relazione ai mesi (aa.
2005-2007)
1200
1000
800
2005
600
2006
2007
400
200
di
ce
m
br
e
e
no
ve
m
br
ot
to
br
e
se
tte
m
br
e
ag
os
to
lu
gli
o
gi
ug
no
m
ag
gi
o
e
ap
ril
o
m
ar
z
fe
bb
ra
io
ge
nn
aio
0
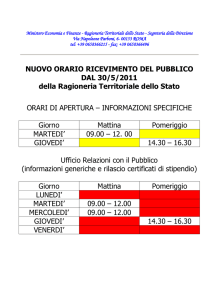
lunedì
martedì
mercoledì
giovedì
venerdì
sabato
notte
pomeriggio
mattina
notte
pomeriggio
mattina
notte
pomeriggio
mattina
notte
pomeriggio
mattina
notte
pomeriggio
mattina
notte
pomeriggio
mattina
notte
pomeriggio
mattina
Accessi al P.S. distinti per fasce orarie (aa. 20052007)
1000
800
600
2005
2006
400
2007
200
0
domenica
Accessi al P.S. in base ai giorni della settimana
18,5%
1400
20%
1200
1000
13%
11%
12%
12,5%
13%
800
600
400
200
0
lunedì
martedì
mercoledì
giovedì
venerdì
sabato
domenica
Accessi totali al P.S. secondo codici di gravità
(aa. 2005-2007)
7500
7000
6500
6000
5500
5000
4500
2005
4000
2006
3500
2007
3000
2500
2000
1500
1000
500
0
c odi c e bi a nc o
c odi c e v e r de
c odi c e gi a l l o
c odi c e r osso
c odi c e bl u
c odi c e ma nc a nt e
Ricoveri dopo P.S. (aa 2005-2007)
2000
1800
1600
1400
1200
2005
19,7%
20,3%
20,2 %
1000
2006
2007
800
600
400
200
0
2005
2006
2007
Ricoveri dopo P.S. in base ai mesi (aa. 2005-2007)
250
200
150
2005
2006
2007
100
50
0
gennaio
f ebbraio
marzo
aprile
maggio
giugno
luglio
agost o
set t embre
ot t obre
novembre
dicembre
Accessi al P.S. nei primi sette mesi del 2008
1200
1000
800
2005
2006
600
2007
2008
400
200
0
gennaio
febbraio
m arzo
aprile
m aggio
giugno
luglio
Accessi al P.S. distinti per
codice di gravità nei primi
sette mesi del 2008
900
800
700
Codici e 2008
600
codice bianco
500
codice verde
codice giallo
400
codice rosso
nessun codice
300
200
100
0
gennaio
febbraio
marzo
aprile
maggio
giugno
luglio
Distribuzione per codici di gravità nei primi
sette mesi del 2008
6,2%
0,1% 0,9%
23,9%
codice bianco
codice verde
codice giallo
codice rosso
nessun codice
68,8%
Principali cause di accesso al P.S. nel 2008
f ebbre
inef z vie aeree
5 % f ebbre
13 % altro
28 % inf ez prime vie aeree
af f ez cutanee
gastroenteriti
dolori addominali
6% otite
IDDM
conv. Febbrili
4%
bronchite
anaf ilassi
cef alea
bronchite
broncopolmonite
6% dolori
addominali
16% gastroenteriti
12% manif estazioni
cutanee
IVU
otite
lipotimia
dolore toracico
congiuntivite
ingestione sostanze
tossiche
otomastoidite
meningite
altro
CHE FARE ?
• E’ necessario educare le famiglie fornendo informazioni su:
- che cosa è un’urgenza;
- la prima gestione del problema a domicilio;
- come devono essere utilizzati correttamente i servizi.
• E’ auspicabile garantire la continuità assistenziale tramite:
- la Pediatria di gruppo;
- l’Associazionismo;
- l’istituzione di un punto d’ascolto attivo 24 ore/24 ore;
- la collaborazione tra il Pediatra di Libera Scelta e i
Pediatri del Punto di Primo Intervento attraverso lo scambio
di informazioni reciproche.