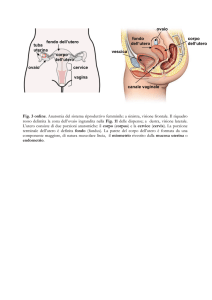
Il secondamento
Seconda Università degli Studi di Napoli
Dipartimento di Scienze Ginecologiche, Ostetriche
e della Riproduzione
Espulsione o estrazione degli annessi fetali dall’organismo
materno
Può essere naturale o artificiale (manuale o strumentale)
• Retrazione parete uterina
• Contrazione miometrio
Patologia del secondamento
• Rottura dei villi di ancoraggio
• Ematoma retro-placentare
CENTRALE (alla Schultze)
DISTACCO
MARGINALE (alla Duncan)
I tempi del secondamento
1. Distacco e passaggio nel SI
2. Passaggio in vagina
Diagnosi di avvenuto I tempo
9 Discesa del funicolo
9 Segno di Strassman o del pescatore
9 Risalita del funicolo
3. Espulsione all’esterno
scaricato da www.sunhope.it
Manovra di Credé
I tempo non avvenuto
Patologie del secondamento
Avvenuto I tempo
¾
¾
¾
¾
¾
NO!
SI’
Emorragia acuta del post-partum
Placenta accreta
Inversione uterina
Rottura d’utero
Embolia di liquido amniotico
Avvenuto I tempo
NO!
Emorragia del post-partum
Emorragia del post-partum
etiologia
definizione
perdita ematica superiore a 500 ml dopo un parto vaginale o
a 1000 ml con un taglio cesareo
acuta
ritardata
durante o entro 24 h dal parto
oltre le 24 h dopo il parto
9
9
9
9
9
9
atonia uterina
lacerazioni del canale del parto
rottura d’utero
ritenzione placentare
inversione uterina
coagulopatie
È responsabile di circa il 30% di tutte le morti materne
scaricato da www.sunhope.it
Emorragia del post-partum
diagnosi
Si pone per abbondante perdita ematica durante o successivamente al
secondamento. La diagnosi è più facilmente effettuabile con l’utilizzazione
di routine di sacchetti raccoglitori di sangue
clinica
9 perdita ematica fino a 1000 ml: palpitazioni e tachicardia, no
modificazioni P.A.
9 perdita tra 1000 e 1500 ml: lieve calo pressorio(80-100 mmHg) con
sudorazione e tachicardia
9 perdita è tra1500 e 2000 ml : calo marcato della pressione con pallore
e agitazione
9 perdita superiore ai 2000 ml (oltre il 35% della massa circolante):
ipotensione spiccata, collasso, fame d’aria, anuria
Emorragia del post-partum
trattamento
Per perdita di sangue superiore a 1000 ml o in presenza di
ogni segno clinico di shock
A. attivare urgenza
B. stabilizzare:
•
•
•
•
•
•
assicurare via/e di perfusione e.v.
testa estesa ed inclinata
somministrare O2 con maschera a 8 l/min
infondere cristalloidi o colloidi (non destrano)
richiesta di n. 6 unità di sangue
trasfusione accellerata di sangue con l’utilizzo di cuffie da
compressione sulla sacca
Emorragia del post-partum
trattamento
Per perdita di 500-1000 ml di sangue senza segni clinici di shock
¾ condotta clinica vigile, monitorizzando pressione, polso, respiro
¾ assicurare vie di perfusione e.v. e somministrare liquidi (cristalloidi)
¾ monitoraggio dei parametri ematochimici (emocromo completo,
coagulazione)
¾ prova crociata e richiesta di n. 2 unità di sangue
¾ trasfondere se emoglobina inferiore a 7g/l
¾ valutare eventuali fenomeni di emoconcentrazione (rischio di
sovrastimadel valore dell’emoglobina raffrontare se possibile con
valori pre opost partum)
Emorragia del post-partum
trattamento
C. monitoraggio/laboratorio:
• parametri vitali materni (pressione, polso, respiro,
temperatura, ecc.)
• monitoraggio ematochimico (emocromo completo,
coagulazione)
• ECG, pulsiossimetria
• controllo dell’equilibrio idrico con catetere vescicale a
permanenza
D. ricercare la causa del sanguinamento e fermare l’emorragia….
scaricato da www.sunhope.it
…..atonia uterina (causa più frequente)
Terapia medica:
9 massaggio fundico
9 compressione bimanuale
9 oxitocina 10-40 UI/l e.v a dosi scalari a seconda della
gravità
9 metilergometrina 0.2 mg e.v. e/o i.m.
9 PGF2-alfa (Nalador) e.v. e/o intramiometriale: posologia 1
fl im o 1 fl diluita in 250mg di fisiologica
9 tamponamento utero-vaginale (facilita la contrazione
uterina)
In caso di fallimento della terapia medica
Terapia chirurgica (TEMPESTIVA !)
.....Terapia chirurgica
¾tamponamento con garza (antibiotici !)
¾ con addome aperto, iniezione intramiometriale diretta di
PGF2-alfa
¾ legatura bilaterale delle arterie uterine
¾ legatura bilaterale delle arterie iliache interne (ipogastriche)
al di sotto della glutea superiore;
¾ sutura uterina emostatica (B-Lynch)
¾ embolizzazione angiografica dell’arteria uterina
¾ isterectomia totale o subtotale (N.B. non attendere un
compromissione irreversibile!)
La somministrazione profilattica di oxitocina (10 UI i.m. o 5 UI e.v.
in bolo) dopo la fuoriuscita delle spalle riduce di più del 40% il
rischio di emorragia post-partum
Placenta accreta
Placenta accreta
definizione
incidenza
condizione in cui si ha una aderenza eccessiva della placenta
alla parete uterina nella sua sede d’impianto
i villi placentari risultano aderenti al miometrio
l’incidenza va da 1:1667 ad 1:67000 parti
fattori di rischio
anomalia di adesione
9 placenta increta
9 placenta percreta
9
9
9
9
9
cicatrice da pregressa isterotomia
multiparità
malformazioni uterine
infezioni pregresse
precedenti revisioni strumentali
scaricato da www.sunhope.it
Placenta accreta
Placenta accreta
diagnosi
A. attivare urgenza
trattamento
B. stabilizzare
Sospetto ecografico nella delimitazione del letto placentare
9 assicurare via/e di perfusione e.v.; se segni di shock, anche una via
centrale
9 monitoraggio parametri vitali materni (pressione, polso, respiro,
temperatura)
9 controllo equilibrio idrico; catetere a permanenza
9 monitoraggio
parametri
ematochimici
(emocromo
completo,
coagulazione)
9 infusione di cristalloidi
9 prova crociata e richiesta unità di sangue
C. terapia chirurgica
Conferma definitiva con RMN
Inversione uterina
definizione
inversione a dito di guanto totale o parziale dell’utero con la
placenta ancora inserita o dopo il suo distacco
L’incidenza va da 1:2000 ad 1:20.000 parti
È più frequente nei paesi poco sviluppati, in conseguenza di una
assistenza scorretta al secondamento
¾ revisione della cavità uterina
¾ rimozione manuale
¾ isterectomia
¾ altre opzioni: osservazione
devascolarizzazione uterina
,
resezione
del
sito
d’impianto
e
Inversione uterina
etiologia
9 inserzione fundica della placenta
9 placenta accreta
9 parete uterina sottile e poco tonica a
dell’inserzione placentare
9 primiparità
Nel 40% dei casi l’eziologia è sconosciuta
livello
fattori di rischio
il principale fattore di rischio è una inadeguata e/o intempestiva trazione
sul cordone associata comunemente alla manovra di Credè
scaricato da www.sunhope.it
Inversione uterina
Inversione uterina
diagnosi
diagnosi
inversione completa
9presenza di massa eritematosa a livello dell’introito vulvare
o protrudente dalla vulva
9la placenta può essersi già distaccata o può essere ancora
adesa alla parete uterina
9la paziente presenta segni di shock spesso sproporzionati
all’entità del sanguinamento
9altre volte l’emorragia è intensa, ed è presente intenso
dolore epigastrico
9non si apprezza il fondo uterino alla palpazione addominale
inversione incompleta
9 il fondo uterino arriva a livello dell’orificio uterino esterno
9 la palpazione addominale può evidenziare una invaginazione
del fondo uterino
La diagnosi in questi casi è più difficile perché la sintomatologia
è meno evidente
Inversione uterina
Inversione uterina
trattamento
trattamento
A. attivare urgenza
1) stabilizzare:
• assicurare vie di perfusione endovenosa; se sono presenti
segni di shock preparare anche una via centrale
• infusione di cristalloidi
2) monitoraggio/laboratorio:
• prova crociata e richiedere n° 4 unità di sangue
• monitoraggio dei parametri vitali (PA, FC, diuresi,
temperatura)
• monitoraggio dei parametri ematochimici (emocromo
completo, test della coagulazione)
B. tentativo di riposizionamento manuale per via vaginale:
• immediato: con le dita a livello della giunzione tra corpo e collo ed il
fondo uterino nel palmo, sollevare l’utero in cavità addominale
• con placenta in situ: non rimuovere la placenta ed effettuare il
secondamento manuale dopo il riposizionamento
• se il tentativo è efficace: massaggio uterino, uterotonici, antibiotici
• se il tentativo non riesce (probabile anello cervicale) somministrare
MgSO4 2g e.v. in 5-10 minuti o β-mimetici (se non ipotensione grave,
shock o emorragia in atto) e quindi procedere a nuovo tentativo di
riposizionamento manuale
• se anche questo tentativo non risulta efficace:
• anestesia generale (se possibile con alotano)
• ultimo tentativo di riposizionamento manuale
• eventuale tentativo con immissione di acqua in vagina (impedendone la
fuoriuscita dalla vulva) per sfruttare la pressione idrostatica
scaricato da www.sunhope.it
Rottura d’utero
Inversione uterina
trattamento
definizione
soluzione di continuo della parete dell’utero
C. opzione chirurgica:
• intervento di Huntington: per via addominale, trazione verso
l’alto dei legamenti rotondi e del fondo uterino per riposizione
anatomica, eventualmente facilitato da una incisione della
parete uterina posteriore
• isterectomia in caso di fallimento delle manovre
sopradescritte
¾ rottura incompleta quando è mantenuto integro il rivestimento
peritoneale
¾ rottura completa quando interessa la parete uterina in tutto il suo
spessore
¾ rottura complicata quando sono interessati organi vicini (vescica)
quando la rottura incompleta è in sede di
pregressa isterotomia e le membrane sono
integre, si parla di deiscenza
Se l’inversione è prontamente diagnosticata e si procede immediatamente alla
riposizione dell’utero, la prognosi è buona
Rottura d’utero
Rottura d’utero
Sintomatologia
fattori di rischio
9
9
9
9
9
9
9
9
cicatrice da pregressa isterotomia
multiparità
manovre ostetriche incongrue
distocia meccanica o dinamica
uso scorretto di ossitocici
presentazioni anomale
malformazioni uterine
sproporzioni feto-pelviche non riconosciute
9 dolore
9 alterazioni della frequenza cardiaca fetale (sembra essere il
segno più precoce)
9 agitazione materna
9 cessazione delle contrazioni
9 risalita della parte presentata
9 palpazione di parti fetali nell’addome
9 emorragia vaginale (può essere modesta, ma
accompagnarsi ad emorragia interna)
9 ipovolemia e shock
diagnosi
Clinica
Ecografica
scaricato da www.sunhope.it
Rottura d’utero
trattamento deiscenza
Rottura d’utero
trattamento rottura
A. attivare urgenza
B. stabilizzare
9diagnosi dopo parto vaginale
9osservazione clinica
9programmazione taglio cesareo in gravidanza successiva
9diagnosi in occasione di taglio cesareo ripetuto
9riparazione
9 assicurare via/e di perfusione e.v.; se segni di shock, anche una via
centrale
9 monitoraggio parametri vitali materni (pressione, polso, respiro,
temperatura)
9 controllo equilibrio idrico; catetere a permanenza
9 monitoraggio
parametri
ematochimici
(emocromo
completo,
coagulazione)
9 infusione di cristalloidi
9 prova crociata e richiesta unità di sangue
C. terapia chirurgica (TEMPESTIVA !):
Non è in genere consigliato l’accertamento digitale della cicatrice uterina dopo un
parto vaginale in donna già cesarizzata in assenza di sintomi
Rottura d’utero
complicazioni
¾Anemizzazione
Materne
Fetali
¾ Shock
¾Ridotta superficie di scambio placentare
¾Rottura vasi fetali
¾ Grave ipossia
¾ lesione longitudinale e/o laterale: isterectomia
¾ lesione trasversale sul segmento inferiore: isterectomia o riparazione
Embolia di liquido amniotico
definizione
Passaggio rapido di liquido amniotico nel distretto circolatorio
materno con embolizzazione elettiva polmonare.
incidenza
L’incidenza riferita varia da 1:8.000 ad 1:80.000 parti
comporta una mortalità materna superiore al 60% nelle
pazienti sintomatiche ed è la causa del 10-20% di tutte le morti
materne In un’alta percentuale (oltre il 50%)
¾ Exitus
scaricato da www.sunhope.it
Embolia di liquido amniotico
etiologia
La patogenesi non è ancora sufficientemente chiarita.
Verosimilmente, il passaggio nel circolo materno di vari
elementi di origine fetale (cellule, vernice, ecc.) comporta una
diretta embolizzazione dei vasi polmonari o un vasospasmo
legato alla liberazione di mediatori endogeni
Embolia di liquido amniotico
diagnosi
fase prodromica:
9agitazione
9dispnea
9ansia
9fame d’aria
Sintomi clinici (non esistono sintomi caratteristici):
9tachipnea, ipossia, cianosi
9insufficienza cardiaca destra, edema polmonare acuto
9emorragia
massiva
da
coagulazione
intravascolare
disseminata (può essere il primo sintomo)
Embolia di liquido amniotico
Embolia di liquido amniotico
trattamento
Conduzione medica allertando il rianimatore
9 mantenere la pressione arteriosa sistolica sopra i 90
mmHg, la pO2 sopra 60 mmHg e la diuresi oltre i 25 ml/h
9 correggere la discoagulopatia
¾ mantenere la ventilazione (O2) con maschera o con intubazione
¾ rapida infusione di cristalloidi
¾ esami di laboratorio: emocromo, test della coagulazione, emogasanalisim
Rx torace e ECG
¾ somministrazione di fenilefrina e di dopamina; digitalizzazione rapida
somministrazione di sangue fresco congelato, di globuli rossi concentrati, di
plasma e di piastrine
¾ se possibile clinicamente, porre un catetere nell’arteria polmonare per il
corretto management emodinamico
¾ aspirazione del sangue per la ricerca di eventuali elementi fetali;
(laddove sia disponibile laboratorio attrezzato per la corretta diagnosi della
natura dell’embolia)
¾ se la paziente sopravvive al fatto acuto, la degenza successiva dovrà
proseguire in una Unità di Terapia Intensiva.
scaricato da www.sunhope.it
Embolia di liquido amniotico
Conduzione ostetrica
9 estrazione del feto prima possibile (taglio cesareo)
9 accurata descrizione del quadro clinico e dei provvedimenti adottati
nella cartella clinica
9 nei casi venuti a morte richiedere riscontro autoptico, con particolare
riguardo al circolo polmonare (ricerca di elementi di origine fetale)
scaricato da www.sunhope.it