MALATTIE SESSUALMENTE TRASMESSE E DESIDERIO CONTRACCETTIVO;
LA SCELTA CONTRACCETTIVA ALLA LUCE DI TALI PATOLOGIE
Emilio Arisi
Direttore U.O. Ostetricia-Ginecologia, Ospedale Regionale “S. Chiara”, Trento
Introduzione
Le malattie a trasmissione sessuale (MST) inducono da un lato dei cambiamenti nelle abitudini
sessuali, con la tendenza nelle popolazioni consapevoli ad utilizzare atteggiamenti, abitudini, mezzi,
che li possano difendere sia dai possibili danni riproduttivi , che da quelli sulla vita piu’ in generale,
e dall’altro lato inducono ovviamente modificazioni nell’utilizzo delle metodiche contraccettive (5).
L’astinenza sessuale e’ certamente l’unico metodo per evitare nel modo piu’ assoluto contatti
pericolosi ed infezioni; purtroppo non e’ molto attuabile dal punto di vista pratico, essendo la
sessualita’ una pulsione basale di ogni popolazione ad ogni latitudine e ad ogni cultura. Ne e’ prova
evidente il flop della campagna per bloccare l’attivita’ sessuale nei teen agers attuata da Gorge Bush
negli USA dal 1998. Uno studio effettuato per conto del Congresso ha evidenziato come i giovani
educati alla sola astinenza avessero gli stessi comportameni sessuali di quelli educati al sesso ed ai
quali si era parlato di contraccezione. Inoltre il gruppo cui si era parlato di contraccezione aveva il
primo rapporto a 14.9 anni, ma anche il gruppo educato alla astinenza aveva il primo rapporto a
14.9 anni (17).
Se da un lato solo il contraccettivo maschile, ed eventualmente quello femminile, sono in grado di
contrastare contemporaneamente la gravidanza e la diffusione delle malattie sessualmente
trasmesse (MST), attivando la cosiddetta “Dual Protection” (doppia protezione), tutti gli altri
metodi anticoncezionali hanno dei limiti in questa direzione (3).
Un limite del condom maschile è comunque rappresentato dal suo livello di sicurezza
anticoncezionale non molto elevato, per cui si raccomanda che la doppia protezione verso la
gravidanza non desiderata e le malattie sessualmente trasmesse venga attivata anche con l’utilizzo
contemporaneo di un altro metodo (contraccezione ormonale, orale – vaginale – percutanea, IUD,
iniezioni, ecc).
La contraccezione ormonale (CO) da sola, pur con tutti i suoi pregi, che la fanno definire come il
presidio piu’ importante per la contraccezione in senso lato, non e’ certamente in grado di
affrontare la difesa dalle MST.
Lo IUD per parte sua, oltre a non difendere dalle MST, e’ controindicato in una serie di condizioni
in cui vi sia il rischio di MST (es.: partners multipli), o quando la MST sia gia’ presente ed attiva
(40).
La OMS nei suoi “Criteri di eligibilità” (40) fissa dei precisi consigli in questo ambito; a tali
consigli si attengono anche le più importanti organizzazioni internazionali interessate alla salute
riproduttiva e sessuale. La possibilita’ di utilizzare un certo metodo anticoncezionale in certe
condizioni cliniche viene distinta dalla OMS in 4 classi di rischio, dalla classe 1 (non ci sono rischi
ad usare il metodo), alla classe 2 (si puo’ usare, pur con qualche attenzione), alla classe 3 (i rischi
superano i benefici), alla classe 4 (non va usato).
La contraccezione ormonale e le malattie sessualmente trasmesse (patologia cervico-vaginale
benigna)
La CO, lo strumento piu’ importante per la difesa dalle gravidanze non desiderate, presenta dei
limiti rispetto alle MST. Infatti gli steroidi sessuali sono in grado di influenzare in vario modo
l’equilibrio dell’ecosistema vaginale.
Gli estrogeni giocano un importante ruolo negli stadi iniziali di molte infezioni, poiche’ stimolano
risposte immunologiche anticorpali e cellulo-mediate. Nella fase follicolare del ciclo mestruale vi e’
un aumento della espressione di alcune citochine nel sangue mestruale e nel fluido vaginale; cio’
avviene anche con l’utilizzo della CO.
1
Apparentemente gli estrogeni riducono la suscettibilita’ ad una infezione primaria da HPV, ma, nel
caso che la infezione persista, sia estrogeni che progesterone sono associati alla progressione verso
il cancro cervicale (8).
La CO e’ positivamente correlata con le infezioni da clamidia e con la ectopia cervicale, la quale
puo’ influenzare la acquisizione, la trasmissione e gli effetti delle malattie sex trasmesse. La CO e’
associata anche con edema ed eritema della zona di ectopia. La associazione tra CO ed ectopia e’
anche correlata con la durata d’uso (13).
Il progesterone contenuto nei CO induce fisiologici cambiamenti della mucosa cervicale, tali da
indurre ectropion cervicale ed una elevata incidenza di clamidia (27).
Studi epidemiologici e la ricerca biomedica suggeriscono comunque un ruolo degli ormoni steroidei
nel facilitare l’azione dell’HPV (6).
Sembra esserci un trend di associazione tra l’uso di CO ad alte dosi e l’acquisizione di infezioni da
HIV-1, che a sua volta in modelli multivariati e’ significativamente associata con vulviti, ulcere
genitali, perdite vaginali atipiche, vaginiti da candida (21,23).
Per quanto riguarda l’AIDS vanno certamente ricordate anche le interferenze tra la CO ed alcuni
farmaci antivirali (40). In uno studio effettuato su donne non a rischio di MST in ambulatori per la
pianificazione familiare in Svezia si e’ osservato che l’utilizzo del CO dimostrava un effetto
protettivo verso la vaginosi batterica (BV). Gli Autori cercano di spiegare il fenomeno con
l’aumento del contenuto di glicogeno delle cellule dell’epitelio vaginale; il glicogeno e’ il supporto
per produrre acido lattico da parte dei lattobacilli; i lattobacilli inibiscono in vitro la crescita di certi
batteri, inclusi alcuni correlati con la BV. Se questo sia vero in vivo e’ tutto da discutere (31).
In Kenia nel 1993 furono valutate 948 prostitute. Se comparate con quelle che non usavano
contraccettivi, le prostitute che utilizzavano la CO sembravano ad aumentato rischio di clamidia e
di candidosi vaginale, ma a diminuito rischio di BV (4).
CO e patologia cervicale maligna
Uno studio del 1995 mostrava un incremento del carcinoma in situ per l’uso del CO dopo almeno 5
anni, ma il rischio calava alla sospensione (24).
Brisson ha osservato che un uso di CO per 6 anni o piu’ aumentava il rischio di displasia grave, ma
non quello di displasia lieve o media (9).
Un ampio studio fatto a Los Angeles ha evidenziato un rischio aumentato di adenocarcinoma, di 2.1
volte nelle utilizzatrici in genere e di 4.4 volte nelle utilizzatrici oltre 12 anni (35).
Peraltro e’ costantemente riconosciuto il valore di alcuni fattori di rischio come la molteplicita’ dei
partners, l’eta’ del primo rapporto, il fumo e la presenza dell’HPV. Questi fattori sono tutti difficili
da controllare negli studi e non sempre si riesce a tenerne un adeguato conto.
I criteri di eligibilita’ dell’OMS, la contraccezione ormonale e le malattie sessualmente
trasmesse
I criteri di eligibilita’ dell’OMS (40) pongono in categoria di rischio 2 solo il CIN ed il carcinoma
cervicale in attesa del trattamento, ma anche la situazione di donna HIV positiva in terapia con
antiretrovirali per le possibili interferenze farmacologiche. Tutte le altre condizioni in un qualche
modo connesse con le MST vengono poste in classe di rischio 1 (Tab. 1).
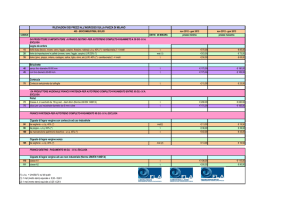
Tab. 1 – Cosa dice l’OMS su MST e CO
CO A BASSE DOSI (<= 35 I CO non proteggono dalle MST/HIV. Se c’e’ un rischio di MST/HIV (incluso il
periodo della gravidanza e del postparto), viene raccomandato un uso corretto e
MCGR DI EE)
costante del preservativo, sia da solo che con un altro metodo. E’ dimostrato che i
preservativi maschili di lattice proteggono contro le MST/HIV.
CONDIZIONE
CATEGORIA CHIARIMENTI/EVIDENZA
Ectropion cervicale
1
CIN
2
Evidenza: In donne con infezione persistente da HPV, l’uso di lungo
periodo della CO (> 5 anni) puo’ aumentare il rischio di carcinoma in
situ e di carcinoma invasivo.
2
Cancro cervicale (in attesa
di trattamento)
PID
a) PID pregressa
(assumendo che non vi siano
al momento fattori di
rischio)
(i) con gravidanza
successiva
(ii) senza gravidanza
successiva
b) PID in corso
2
1
1
1
MST
a) Cervicite purulenta in
atto, o infezione da clamidia,
o gonorrea
1
b) Altre MST (escluse HIV
ed epatite)
1
c) Vaginite (incluso il
trichomonas vaginalis e la
vaginosi batterica)
1
d) Aumentato rischio di
MST
1
Evidenza: L’evidenza suggerisce un maggior rischio di cervicite da
clamidia tra le utilizzatrici di CO ad alto rischio di MST.
Per le altre MST o c’e’ evidenza di non associazione tra l’uso della
CO e l’acquisizione di MST o c’e’ una evidenza limitata da non
permettere di trarre conclusioni.
Alto rischio di HIV*
1
Evidenza: In generale vi e’ una evidenza inconsistente riguardo al
fatto che vi sia un aumentato rischio di acquisire l’HIV tra le
utilizzatrici di CO rispetto alle non utilizzatrici.
Infezione da HIV
1
Evidenza: Una evidenza limitata suggerisce che non vi sia
associazione tra l’uso della CO e cambiamenti nei livelli di RNA o
nella conta di CD4 tra le donne HIV positive. C’e’ anche una
evidenza limitata che mostra nessuna associazione tra l’uso della CO
e la trasmissione di HIV femmina-uomo, e risultati misti riguardo un
aumentato rischio di eliminazione di HIV o di virus dell’herpes
simplex nelle donne HIV positive che utilizzino la CO.
AIDS
AIDS in terapia ARV
1
2
Chiarimento: Poiche’ vi puo’ essere una interazione tra CO e
farmaci antivirali, l’AIDS in trattamento con ARV (antiretrovirali) e’
classificata in categoria 2.
(Fonte: 40, modificato)
La relazione tra contraccezione meccanica vaginale e le malattie a trasmissione sessuale
L’uso di metodi anticoncezionali piu’ moderni ne ha un po’ eclissato il ruolo, ma il condom rimane
il metodo preferito dal 10 % delle coppie in Europa e Nord America, dal 42 % delle coppie in
Giappone, ove e’ ancora il metodo principe, e solo dal 3 % delle coppie nei paesi in via di sviluppo
(34). Le ragioni alla base di questo diverso utilizzo sono economiche e culturali, e purtroppo si
correlano anche con la diffusione delle MST, incluso l’HIV.
L’utilizzo di questi mezzi anticoncezionali sta suscitando da parecchi anni un dibattito piuttosto
acceso da diversi punti di vista. In particolare il problema e’ stato posto negli USA dove il NIH nel
giugno 2000 organizzo’ un workshop per verificare l’efficacia del condom contro otto MST: HIV,
gonorrea, clamidia, sifilide, cancroide (ulcera molle), trichomoniasi, herpes genitale, HPV (30). La
conclusione fu che un corretto uso del condom previene la trasmissione donna-uomo di HIV e
gonorrea, ma vi e’ anche una elevata probabilita’ di efficacia contro altre malattie da secrezione
3
vaginale, come la clamidia ed il trichomonas, cosi’ come da malattie da contatto pelle-pelle, quali
sono herpes genitale, la sifilide, il cancroide, e l’HPV. Ovviamente, se l’infezione e’ presente in
area genitale non protetta dal condom, la trasmissione dell’infezione puo’ ugualmente avvenire
(7,30).
In un gruppo molto consistente di prostitute studiate ad Abidjan, in Costa d’Avorio, nel corso di
molti anni, si e’ visto che l’aumento nell’utilizzo del condom corrispondeva ad una riduzione della
prevalenza dell’HIV e di altre MST. L’uso del condom all’ultimo giorno di lavoro valutato era
salito dal 20 % nel 1992 al 78 % nel 1998 ed all’85 % nel 2002. La prevalenza dell’HIV era scesa
dal 89 % nel 1992 al 32% nel 1998. Le donne HIV-1 e HIV-2 positive erano diminuite dal 42% nel
1992 all’8 % nel 1998 (16).
L’UNAIDS ha diviso le nazioni del mondo secondo la prevalenza dell’HIV nelle donne gravide in 3
gruppi: “basso livello”, in cui nessun gruppo a rischio ha una prevalenza superiore al 5 %,
“concentrato”, in cui almeno un gruppo a rischio ha una prevalenza superiore al 5 %, ma rimane al
disotto dell’1 % nelle gravide in area urbana, “generalizzato”, quando la prevalenza e’
costantemente al disopra dell’1% nelle donne gravide. Il numero delle nazioni al mondo con
epidemia generalizzata e’ passato da 25 nel 1990 a 54 nel 2000 (33). Il nodo cruciale della
prevenzione ormai non e’ piu’ quello di concentrarsi sulle attivita’ a rischio, come il commercio del
sesso o l’uso di droghe endovena, ma di spostarsi anche sulle donne con partner stabile, sia per
ragioni di infezione precedentemente conseguita sia per ragioni di infedelta’. Il problema e’
particolarmente drammatico tra le teenagers di parecchie nazioni africane, dove fino al 20 % delle
coppie e’ HIV-discordante. In 30 nazioni con epidemia generalizzata la percentuale di coppie che
usa il condom e’ rimasta stabile all’8 % tra il 1983 ed il 1997, e non vi sono segni di cambiamento
in questi ultimi anni (12).
Una analisi dei dati di 16 nazioni a basso rischio di HIV ha dimostrato come il 60 % delle coppie
sposate abbandoni il condom entro un anno, per desiderio di un metodo a maggiore protezione, per
difficolta’ nella gestione, perche’ non gradito al partner (1). Potrebbe in effetti essere che, in nazioni
a piu’ elevato rischio di HIV, vi sia una maggiore perseveranza nell’uso.
Uno dei punti piu’ interessanti e’ quello della possibilita’ del condom nella difesa dall’HPV, un
virus talmente diffuso da potersi considerare un marcatore di pregressa attivita’ sessuale, ma la cui
infezione si risolve spontaneamente nel 70 % dei casi entro un anno e nel 90 % dei casi entro due
anni. In realta’ la difesa dall’HPV genitale non puo’ essere totalmente esercitata dal condom,
poiche’ la diffusione della infezione avviene per contatto pelle-pelle, e non attraverso lo scambio di
fluidi corporei come potrebbe essere per l’HIV. In ogni caso si e’ visto che un uso corretto del
condom riduce l’incidenza del cancro cervicale (14).
Uno studio recente ha valutato in modo specifico l’uso del condom in un gruppo di utenti di una
clinica per MST ad alto rischio per clamidia. Il 13.3 % delle regolari utilizzatrici del condom furono
diagnosticate con infezione da clamidia, mentre la percentuale saliva al 34.4 % nelle utilizzatrici
non regolari; il rischio relativo di clamidia nelle utilizzatrici regolari risultava di 0.10 (25).
Un importante report dell’OMS (30) concludeva che:
1. un uso costante del condom in lattice riduce significativamente il rischio di infezione da
HIV in uomini e donne, e di gonorrea nell’uomo;
2. studi in laboratorio hanno stabilito l’impermeabilita’ del condom maschile in lattice agli
agenti infettivi contenuti nelle secrezioni genitali, inclusi i virus piu’ piccoli;
3. il condom maschile puo’ essere meno efficace nel proteggere da quelle MST che vengono
trasmesse per contatto pelle-pelle, poiche’ le aree infette possono non essere protette dal
condom.
Dual protection
La contemporanea doppia protezione contro le gravidanze non desiderate e contro le MST si puo’
ottenere solo in due modi, o con l’uso combinato del condom e di un altro metodo anticoncezionale
(di barriera, ormonale, intrauterino), o con il condom da solo. Ovviamente vanno bilanciati rischi e
benefici delle scelte proposte in relazione con la situazione della donna e della coppia (essere o
4
meno a rischio di qualche MST, di quale MST si parla, stabilita’ o meno della coppia, eventuale
gravidanza accettata/no, se la eventuale gravidanza sia a rischio o meno, ecc.).
In condizioni di uso perfetto il rischio annuale di gravidanza con il condom e’ del 2%, che diventa il
10-15 % con un uso tipico, che e’ almeno il doppio dell’uso tipico dei CO, che e’ il 5-8 %. Un
ulteriore svantaggio del condom e’ la difficolta’ a mantenerne un uso sistematico e prolungato nel
tempo, se non vi e’ una specifica convinzione di coppia.
Una protezione a doppia strategia presenta anche altri svantaggi, oltre al costo economico della
gestione di due metodi. Se la protezione dalla gravidanza e’ gia’ garantita da un altro metodo
(pillola, metodi iniettabili, IUD-IUS) risulta piu’ difficile ottenere l’uso del condom, sia per
motivazioni sul versante maschile (attitudini del maschio; il maschio e’ l’acquirente piu’ grosso di
condom) che su quello femminile (sua capacita’ di persuasione; la donna e’ la piu’ indifesa), e la
protezione contro le MST si abbassa (3). In questa direzione l’attivita’ di informazione dei
professionisti della salute e’ di fondamentale importanza (26). Questa azione di informazione per la
prevenzione deve essere tanto piu’ portata verso gli/le adolescenti, che sono solitamente i piu’
sprovveduti in questo ambito, ma sono anche quelli che hanno davanti una piu’ lunga prospettiva di
vita fertile.
Peraltro in questo ambito anche il rapporto tra contraccezione ormonale e condom e’ di un certo
interesse. Infatti le donne utilizzatrici di contraccezione ormonale, pillola o MAP mensiletrimestrale, possono essere esposte ad un maggior rischio di MST, incluso l’HIV, per la
correlazione che esisterebbe tra metodi ormonali ed ectopia cervicale (18, 21).
Comunque un uso corretto e costante del condom insieme con la contraccezione ormonale e’
raccomandabile alle donne a rischio di MST e gravidanza, in particolare se hanno partners multipli,
ed a maggior ragione sapendo che la via principale di trasmissione dell’HIV alle donne e’ quella del
contatto eterosessuale.
In realta’ c’e’ ampio spazio per operazioni di informazione e di prevenzione capaci di indurre
comportamenti sessuali sicuri, in particolare nelle popolazioni ad alto rischio (2).
Un mezzo per superare le resistenze maschili ed essere ugualmente protettivo verso le MST
potrebbe essere il condom femminile; alcuni problemi ne limitano pero’ l’accettabilita’ ed un uso
diffuso, comprese le difficolta’ di posizionamento e rimozione (11). Vanno anche tenuti presenti i
costi e la effettiva disponibilita’ sul mercato.
La contraccezione chimica e le malattie sessualmente trasmesse
I contraccettivi chimici sono sostanze surfattanti; la piu’ nota di esse e’ il 9-nonoxinolo (N-9), che
viene utilizzato alla dose di 52.5-230 mg di agente attivo per ogni applicazione; ma si utilizzano
anche l’octoxinolo, il menfegolo, il benzalconio cloruro (10). Queste sostanze sono in realta’
citotossiche, poiche’ sciolgono la componente lipidica della membrana cellulare degli spermatozoi,
determinandone inattivazione o morte. Vanno inseriti 10-30 minuti prima del rapporto e
mantengono una efficacia protettiva da una ad 8 ore, a seconda che siano veicolati con supposte o
tavolette (un’ora) piuttosto che gel, creme, schiume. L’efficacia dello spermicida usato da solo
varia ampiamente; da 5% a 50 % delle utilizzatrici restano gravide entro un anno (10).
Alcuni studi in vitro avevano evidenziato una possibile azione contro le MST (22), ma dati clinici
piu’ recenti non lo confermano (28, 36).
Il nodo centrale del loro uso e’ quello di mantenere il bilancio tra la azione contraccettiva ed i
disturbi che possono arrecare a vagina e mucose, poiche’ gli spermicidi sono sostanze citotossiche,
ed il danno epiteliale da loro esercitato potrebbe facilitare la trasmissione dell’infezione da HIV in
particolare tra le prostitute (39).
Una review Cochrane ha preso in considerazione 12 trial randomizzati. Le conclusioni sono state
che, pur non essendovi significativita’ statistica, il N-9 non previene da infezioni sessualmente
trasmesse, quali gonorrea, infezioni cervicali, trichomoniasi, vaginosi batterica, clamidia e
candidosi, mentre c’e’ qualche evidenza che possa esser dannoso facilitando le ulcerazioni genitali.
Percio’ non dovrebbe essere raccomandato per la prevenzione delle MST (41), ne’ puo’ essere
utilizzato per contrastare una possibile acquisizione di una infezione da HIV, che anzi potrebbe
5
essere favorita da una maggiore incidenza di lesioni vulvari e vaginali nelle utilizzatrici di N-9 in
confronto alle non-utilizzatrici (42).
E’ stata valutata in vitro anche l’azione sull’endometrio messo in incubazione per 6 o 24 ore con
diversi dosaggi di N-9. Si e’ potuto osservare come il N-9 abbia possibili multipli effetti deleteri
sull’endometrio umano, come necrosi, riduzione delle citochine pro-infiammatorie (IL-1 beta, TNF,
IL-8), inibizione dose-dipendente della mucina-1. Queste osservazioni suggeriscono che il N-9 puo’
interrompere la barriera funzionale esercitata dall’endometrio e facilitare l’infezione da HIV o da
altri patogeni (19).
L’uso frequente potrebbe alterare la flora vaginale portando ad un aumento delle infezioni urinarie
(29).
Il dibattito e’ stato molto ampio anche a livello di OMS e Centers for Disease Control and
Prevention (CDC), che nel 2000 hanno condotto una review concertata e fatto una serie di
raccomandazioni, quelle OMS pubblicate nell’ottobre 2001 (28) e quelle del CDC pubblicate nel
luglio 2001 (30).
Le conclusioni piu’ importanti dei due report sono:
1. il N-9 non e’ efficace contro HIV ed altre MST, come gonorrea e clamidia;
2. se usato per via vaginale piu’ volte al giorno, il N-9 puo’ determinare lesioni genitali, una
condizione che puo’ aumentare il rischio di acquisire HIV da parte della donna;
3. i prodotti contraccettivi non-condom contenenti N-9 sono moderatamente efficaci nel
prevenire la gravidanza e non sono dannosi se usati non piu’ di una volta al giorno in donne
a basso rischio per HIV; per le donne a basso rischio essi sono una possibile opzione;
4. anche a piccole dosi il N-9 puo’ determinare danni importanti alla mucosa rettale, e cio’
puo’ aumentare il rischio individuale di contrarre l’HIV od altre malattie sessualmente
trasmesse durante rapporti anali; il N-9 non deve essere usato per via rettale;
5. i condom lubrificati con piccole quantita’ di N-9 non sono piu’ efficaci nel prevenire la
gravidanza e le MST di quelli non lubrificati con N-9 o lubrificati con silicone; tuttavia e’
meglio un condom con N-9 che nessun condom;
6. ne deriva la logica conclusione che rimuovere questi prodotti dal mercato e’ comunque
inappropriato, se vengono usati come anticoncezionali, conoscendone potenzialita’ e limiti.
In realtà oggi in Italia non si trovano piu’ spermicidi, poiche’ rimossi dal mercato alcuni anni fa’.
Criteri di eligibilità dell’OMS e contraccezione meccanica e chimica
In generale non vi sono controindicazioni assolute all’utilizzo dei metodi meccanici e chimici (Tab.
2 ) (40). Minimi rischi sono correlati con il diaframma, il cui uso in Italia è pressoché scomparso.
Presupposti basali per il loro utilizzo sono:
1. Se c’e’ un rischio di MST o di HIV (incluso il periodo della gravidanza e del post-parto)
l’uso corretto e costante del condom deve essere raccomandato, sia da solo che
eventualmente in associazione con un altro metodo (“dual protection”);
2. Le donne nelle quali la gravidanza ponga un rischio elevato per la salute devono essere
avvisate che i metodi di barriera e quelli chimici per la prevenzione della gravidanza
possono non essere adatti per coloro che non li usino in modo corretto e costante, poiche’ vi
e’ un rischio relativamente elevato di fallimenti in corso di uso tipico;
3. E’ comunque importante che l’utente se ne possa facilmente fornire e li usi con
sistematicita’ durante i rapporti.
Tab. 2 – Principali condizioni di utilizzo dei metodi meccanici-chimici e loro rischi , secondo l’OMS (C:
condom; S: spermicida; D: diaframma)
Condizione
C S D
Commento
PID
a) PID pregressa (assumendo
che non vi siano al momento
fattori di rischio)
(i) con gravidanza successiva 1
1 1
6
(ii) senza gravidanza
successiva
b) PID in corso
MST
a) Cervicite purulenta
in atto, o infezione
da clamidia, o
gonorrea
b) Altre MST (escluse
HIV ed epatite)
c) Vaginite (incluso il
trichomonas
vaginalis e la
vaginosi batterica)
d) Aumentato rischio di
MST
Alto rischio per HIV
1
1
1
1
1
1
1
1
1
1
1
1
1
1
1
1
1
1
1
4
3
Infezione da HIV
AIDS
Storia di sindrome da shock
tossico (TSS)
Infezioni delle vie urinarie
1
1
1
4
4
1
3
3
3
1
1
2
Allergia al lattice
Patologia valvolare cardiaca
complicata
Cancro cervicale
3
1
1
1
3
2
1
2
1
L’uso ripetuto ed in alte dosi di N-9 e’ associato con un piu’ elevato
rischio di lesioni genitali; cio’ puo’ aumentare il rischio di acquisire
l’HIV
Come sopra
Come sopra
TSS e’ stata riportata in relazione all’uso del diaframma
Diaframma e spermicidi possono aumentare il rischio di infezioni
urinarie
Non vale per condom e diaframmi in plastica
Il rischio di infezioni urinarie con il diaframma puo’ aumentare il
rischio in donne con endocardite batterica subacuta
L’uso ripetuto ed in alte dosi di N-9 e’ associato ad un rischio piu’
elevato di lesioni genitali
(Fonte: 40; modificato)
Lo IUD e le malattie sessualmente trasmesse
Le donne portatrici di IUD hanno vaginiti piu' frequentemente delle non utilizzatrici (20). Le
infezioni vaginali (Candida, vaginosi batterica, trichomonas) possono essere trattate con IUD in
situ, cosi’ come gonorrea e Chlamidia paucisintomatiche. Pazienti con semplice endometrite
possono essere trattate con opportune dosi di antibiotico senza rimuovere in prima istanza lo IUD.
Il rapporto tra IUD ed infezione da clamidia puo’ essere particolarmente negativo, perche’ la
clamidia puo’ facilitare la PID da un lato, e dall’altro puo’ aumentare il rischio di sterilita’.
Il problema della possibile associazione tra l’uso di IUD e l’insorgenza di PID ha aleggiato per
molti anni sulle scelte anticoncezionali da parte di medici e donne. Un importante lavoro del gruppo
della riproduzione umana dell’OMS, pubblicato nel 1992 (15) ha dimostrato che c’e’ poca
correlazione causale tra IUD e PID.
In particolare si e' visto che la PID:
1. e’ infrequente quando siano passati piu' di 20 giorni dall’inserimento;
2. e’ altamente correlata con la esposizione a malattie a trasmissione sessuale (STD) ed a partners
multipli.
Ne conseguono dunque alcune necessita’ operative quali:
1. lasciare in sede lo IUD fino al massimo periodo di scadenza (infatti cambiarlo piu' spesso
sottoporrebbe le donne ad un rischio superfluo);
2. effettuare una corretta selezione delle donne, cui vanno dati gli opportuni consigli di
comportamento sessuale.
Non e’ comunque ipotizzabile un razionale pratico per l’uso profilattico di antibiotici, il cui
utilizzo prima dell’inserimento non modifica il gia’ basso rischio di infezione (37).
Se invece la donna sviluppa una PID in corso di utilizzo dello IUD, si deve iniziare una appropriata
terapia antibiotica (tetracicline, cefalosporine) ed eventualmente valutare se rimuovere lo IUD,
richiedendone possibilmente una coltura.
7
Ci potrebbe essere una possibile azione dello IUD ad incrementare il rischio di CIN,
presumibilmente come conseguenza di un meccanismo facilitante l’HPV (40)
I criteri di eligibilita’ dell’OMS, le MST e lo IUD
L’OMS raccomanda che la donna che inserisce uno IUD abbia una visita ginecologica ed un
inquadramento del rischio di MST, e, se ritenuto opportuno in una situazione di rischio particolare,
anche test di screening per MST ed HIV (38). Se la donna e’ a rischio di MST, oppure vive in aree
ad alta prevalenza di MST, la promozione dello IUD dovrebbe prevedere l’invito alla donna ad
utilizzare una doppia protezione dalle gravidanze indesiderate e dalle infezioni (32).
Non vi sono sostanziali differenze nelle categorie di rischio tra IUD-Cu e IUD-LNG (Tab. 3).
Tab. 3 – IUD e criteri di eligibilita’ dell’OMS
CONDIZIONE
CATEGORIA
I=inizio
C=continuazione
Cu
LNG
ECTROPION
CERVICALE
CIN
CANCRO CERVICALE
(in attesa di trattamento)
PID
a) Passata PID (non fattori di
rischio conosciuti per MST)
(i) con successiva gravidanza
(ii) senza successive
gravidanza
b) PID – in atto
I
4
I
1
1
1
2
C
2
C
I
4
I
CHIARIMENTI / EVIDENZA
__
C
2
C
__
1
2
1
2
1
2
1
2
4
2
4
2
__
Chiarimenti per continuazione: Trattare la PID usando
antibiotici adeguati. Abitualmente non c’e’ la necessita’ di
rimuovere lo IUD se la donna vuole continuarne l’uso.
Continuare l’uso dello IUD dipende dal consenso informato
della donna e dai suoi attuali fattori di rischio per MST e
PID.
Evidenza: Nelle utilizzatrici di IUD trattate per PID, non
c’e’ differenza nell’andamento clinico se lo IUD viene
rimosso o lasciato in situ.
MST
a) Cervicite purulenta in atto,
od infezione da clamidia o
gonorrea
b) Altre MST (escluse HIV ed
epatite)
I
C
4
2
2
2
I
C
4
2
2
2
Chiarimenti per la continuazione: Trattare la MST usando
antibiotici adeguati. Abitualmente non c’e’ la necessita’ di
rimuovere lo IUD se la donna vuole continuarne l’uso.
Continuare l’uso dello IUD dipende dal consenso informato
della donna e dai suoi attuali fattori di rischio per MST e
PID.
Evidenza: Non c’e’ evidenza che l’inserimento dello IUD in
donne con MST aumenti il rischio di PID comparato con il
non-inserimento. In donne che avevano avuto un inserimento
di IUD, il rischio assoluto di conseguente PID era basso in
donne con MST al momento dell’inserimento dello IUD, ma
piu’ alto che tra le donne senza MST al momento
dell’inserimento dello IUD.
__
8
c) Vaginite, incluso
trichomonas e vaginosi
batterica
c) Aumentato rischio di MST
2
2
2
2
__
2/3
2
2/3
2
Chiarimenti per l’inizio : Se la donna ha un rischio
individuale molto alto di esposizione alla clamidia od alla
gonorrea , la condizione e’ di categoria 3.
Evidenza: Usando un algoritmo per classificare lo stato di
rischio per MST tra le utilizzatrici di IUD, uno studio ha
riportato che l’11 % delle donne classificate ad alto rischio
aveva avuto complicazioni correlate all’uso dello IUD,
mentre quelle non classificate ad alto rischio avevano avuto
il 5 % di complicazioni.
HIV/AIDS
I
ALTO RISCHIO DI HIV
2
C
I
C
2
2
2
POSITIVITA’ PER HIV
2
2
2
2
AIDS
3
2
3
2
Clinicamente bene con ARV
in atto
2
2
2
2
Evidenza: Tra le donne a rischio per HIV, l’uso dello IUD al
rame non aumenta il rischio di acquisire l’HIV.
Evidenza: Tra le utilizzatrici di IUD vi e’ limitata evidenza
che mostra un non-aumento di complicazioni in generale o di
complicazioni correlate all’infezione se vengono comparate
le donne infette da HIV con quelle non-infette. Inoltre l’uso
dello IUD tra le donne HIV positive non era associato ad un
aumentato rischio di trasmissione al partner.
Chiarimenti per la continuazione: Le utilizzatrici di IUD
che abbiano l’AIDS devono essere attentamente monitorate
per le infezioni pelviche.
(Fonte: 40, modificato)
Conclusioni
La scelta contraccettiva negli ultimi anni e’ stata decisamente influenzata dall’insorgenza della
consapevolezza che la diffusione delle MST stava diventando una epidemia. In particolare la
diffusione dell’AIDS ha proposto a governi, istituzioni internazionali, operatori e singoli cittadini
momenti di drammatica riflessione sugli aspetti della salute riproduttiva correlata alla sessualita’.
La maggiore liberta’ dei costumi sessuali, le grandi migrazioni delle popolazioni, l’incremento del
turismo, il maggiore benessere, sono tutti fattori determinanti. Purtroppo non sempre pero’
l’informazione e’ adeguata al bisogno di porre un freno alle MST ed ai loro riflessi negativi sul
potenziale riproduttivo, sulla qualita’ di vita e sulla possibilita’ di vita stessa, in particolare nelle
giovani generazioni, che sono invece quelle con il bisogno piu’ notevole, anche solo perche’ hanno
davanti una piu’ lunga prospettiva di vita e di vita fertile. Ai giovani in particolare vanno dunque
passati alcuni concetti chiave.
I mezzi meccanici presentano buone capacita’ di difesa contro le gravidanze non desiderate, purche’
vengano utilizzati costantemente ed in modo corretto. Essi hanno certamente buona capacita’ di
difesa contro le MST veicolate dalle secrezioni vaginali, purche’ vengano utilizzati costantemente
ed in modo corretto, ma non possono difendere totalmente dalle MST da contatto pelle-pelle,
quando il contatto avvenga in aree non protette/scoperte dal condom.
I mezzi chimici non sono in grado di difendere dalle MST, anzi un loro uso ripetuto le potrebbe
favorirle per una loro azione lesiva sulle mucose. Essi non vanno usati per via rettale.
Non va dimenticato che una “doppia protezione” dalla gravidanza non desiderata e dalle MST puo’
essere esercitata solo dal condom o dal condom associato ad un altro metodo, ormonale o
meccanico (contraccezione ormonale orale, vaginale, transdermica, iniettiva ; IUD; altro); la
“doppia protezione” va generalmente raccomandata in coppie presumibilmente a rischio per MST,
ed in particolare nelle coppie non stabili e nelle adolescenti.
La CO non e’ in grado di difendere dalle MST, e per certi aspetti potrebbe facilitare alcuni tipi di
infezioni vaginali.
9
La contraccezione intrauterina non è più ritenuta portatrice di PID se non in certe condizioni;
comunque non difende dalle MST.
In realta’ nessuno dei metodi anticoncezionali attualmente utilizzati e’ stato pensato con in mente
l’idea che dovesse difendere dalle malattie sessualmente trasmesse, se non il condom. Oggi pero’ ci
troviamo davanti a MST in numero importante e soprattutto alla pandemia di AIDS, e dobbiamo
stimolare i ricercatori a trovare sostanze e metodi capaci di combattere in un solo momento le MST
e le gravidanze non desiderate.
Bibliografia
1. Ali M., Cleland J., Shah I., “Condom use within marriage : a neglected HIV intervention “,
WHO Bull., 82, 180-186, 2004.
2. Anderson J.E., Santelli J., Mugalla C., “Changes in HIV-related preventive behavior in the US
population”, J.Acquir.Immune Defic.Syndr., 34, 2, 195-202, 2003.
3. Arisi E., “Contraccezione meccanica e chimica (efficacia contro MST)”, relazione, in : IX
Week-end Clinico della Societa’ Italiana della Riproduzione, Roma 23-24 marzo, Atti, a cura di
P.G. Crosignani, MKT Editore, Roma, 2006.
4. Baeten J.M., Nyange P.M., Richardson B.A., et Al., “Hormonal contraception and risk of
sexually transmitted disease acquisition: results from a prospective study”, Am.J.
Obstet.Gynecol., 185, 2, 380-385, 2001.
5. Benagiano G., Bastianelli C., Farris M., “Contraception today”, Annals Of The New York
Academy Of Sciences, 1092, 1-32 , 2006.
6. Bertram C.C., “Evidence for practice: oral contraception and risk of cervical cancer”,
J.Am.Acad. Nurse Pract., 16, 10, 455-461, 2004.
7. Boonstra H., “Public health advocates say campaign to disparage condoms threatens STD
prevention efforts”, The Guttmacher Report, 6, 1, 2003.
8. Brabin L., “Interactions of the female hormonal environment, susceptibility to viral infections,
and disease progression”, AIDS Patient Care STDS, 16, 5, 211-221, 2002.
9. Brisson J., Morin C., Fortier M., et Al., “Risk factors for cervical intraepitelial neoplasia,
differences between low- and high-grade lesions”, Am.J. Epidemiol., 140,700-710, 1994.
10. Cates W. Jr, Raymond E.G., Hatcher R.A., et Al., “Vaginal spermicides”, in: Contraceptive
Technology, 17th Edition, Ardent Media, New York, 1998.
11. Choi K.H., et Al., “Patterns and predictors of female condom use among ethnically diverse
women attending family planning clinics”, Sex. Transm. Dis., 30, 1, 91-98, 2003.
12. Cleland J., “Use of the male condom within marrriage”, IPPF Medical Bulletin, 39, 3, 1-2,
2005.
13. Critchlow C.W., Wolner-Hanssen P., Eschenbach D.A., et Al., “Determinants of cervical
ectopia and cervicitis: age, oral contraception, specific cervical infection, smoking, and
douching”, Am.J.Obstet. Gynecol., 173, 2, 534-543, 1995.
14. Dailard C., “HPV in the United States and Developing Nations: A Problem of Public Health or
Politics?”. The Guttmacher Report, 6,3, 2003.
15. Farley T M M, Rosenberg M J, Rowe P J, Chen J H, Meirik O, “Intrauterine devices and pelvic
inflammatory disease: an international perspective”, Lancet, 339, 785-788, 1992.
16. Ghys P., et Al., “Increase in condom use and decline in HIV and sexually transmitted diseases
among female sex workers in Abidjan, Cote d’Ivoire, 1991-1998”, AIDS, 17, 18S, S121-S122,
2003.
17. IPPF News room, “ $ 1 bn ‘don’t have sex’ campaign a flop “, The Guardian, 16 April 2007
(http://www.ippf.org/en/News/Intl+news/ come visto 7 agosto 2007).
18. Jacobson D.L., et Al., “Histological development of cervical ectopy: relationship to
reproductive hormones”, Sex. Transm. Dis., 27, 5, 252-258, 2000.
19. Jain J.K., Minoo P., Bucatola D.L., Felix J.C., “The effect of nonoxynol-9 on human
endometrium”, Contraception, 71, 2, 137-142, 2005.
20. Kaunitz A.M., “Reappearence of the intrauterine device: A ‘user-friendly’ contraceptive”,
Int.J.Fertil., 42,2,120-127, 1997.
10
21. Lavreys L., et Al., “Hormonal contraception and risk of HIV-1 acquisition: results of a 10-years
prospective study”, AIDS, 18, 4, 695-697, 2004.
22. Malkovsky M, Newell A, Dalgleish AG. “Inactivation of HIV by nonoxynol-9”, Lancet, 1,645,
1988.
23. Martin H.L. Jr, Nyange P.M., Richardson B.A., et Al., “Hormonal contraception, sexually
transmitted diseases, and risk of heterosexual transmission of human immunodeficiency virus
type 1”, J.Infect. Dis., 178, 4, 1053-1059, 1998.
24. McIntyre Soltman K., “The abnormal PAP smear”, Med.Clin. North Am., 79, 1427-1442, 1995.
25. Niccolai L.M., Rowhani-Rahbar A., Jenkins H.,et Al., “Condom effectiveness for prevention of
Chlamydia trachomatis infection”. Sex. Transm. Infec., 81, 4, 323-325, 2005.
26. O’Leary A., Moore J., Khumalo-Sakutukwa E., et Al., “Association of negotiating strategies
with consistent use of male condoms by women receiving an HIV prevention intervention in
Zimbabwe”, AIDS, 17, 1705-1706, 2003.
27. “Progesterone and STDs: selected studies”, Network, 16, 4, 20-21, 1996.
28. Roddy R.E., Zekeng L., Ryan K.A., et Al., “Effect of nonoxynol-9 gel on urogenital gonorrhea
and chlamydial infection: a randomized controlled trial”, JAMA, 287, 1117-1122, 2002.
29. Scholes D., Hooten T.M., Roberts P.L., et Al., “Risk factors for recurrent urinary tract infection
in young women”, Journal of Infectious Diseases, 182, 1177-1182, 2000.
30. “Scientific Evidence on Condom Effectiveness for STD Prevention”, June 12-13, 2000; NIH,
Dept of Health and Human Services, July, 20, 2001.
31. Shoubnikova M., Hellberg D., Nilsson S., et Al., ”Contraceptive use in women with bacterial
vaginosis”, Contraception, 55,355-358, 1997.
32. Terki F., Malhotra U., “Medical and service delivery guidelines”, Third Edition, IPPF, London,
2004.
33. UNAIDS, “2004 Report on the Global Aids Epidemic”, Geneva, UNAIDS, 2004
(http://www.unaids.org/en/default.asp).
34. United Nations Population Division, “World Contraceptive Use 2003”, New York, United
Nations, 2003 (http://www.un.org/esa/population/unpop.htm).
35. Urini G., Peters R.K., Hendeson B.E., et Al., ”Oral contraceptive use and carcinoma of cervix”,
Lancet, 344, 1390-1394, 1994.
36. Van Damme L., Ramjee G., Alary M., et Al., “Effectiveness of COL-1492, a nonoxynol-9
vaginal gel, on HIV-1 transmission in female sex workers: a randomized controlled trial”,
Lancet, 360, 971-977, 2002.
37. Walsh T., Grimes D., Frezieres R., et Al “Randomised controlled trial of prophylactic
antibiotics before insertion of intrauterine devices”, Lancet , 351, 1005-1008, 1998.
38. WHO, “Selected practice recommendations for contraceptive use”, Geneva, 2002.
39. WHO, “WHO/CONRAD technical consultation on nonoxynol-9, WHO, Geneva, 9-10 October
2001: summary report”, WHO/RHR/03.08, WHO, Geneva, 2003.
40. WHO, “Medical eligibility criteria for contraceptive use”, Third edition, WHO, Geneva, 2003.
41. Wilkinson D, Ramjee G, Tholandi M, Rutherford G., “Nonoxynol-9 for preventing vaginal
acquisition of sexually transmitted infections by women from men (Cochrane Review)”, in: The
Cochrane Library, Issue 2, 2005; Oxford: Update Software.
42. Wilkinson D., Ramjee G., Tholandi M., Rutherford G., “Nonoxynol-9 for preventing vaginal
acquisition of HIV infection by women from men (Cochrane Review)”, in: The Cochrane
Library, Issue 2, 2005; Oxford: Update Software.
11