LE ARITMIE
A cura di:
Centro aritmologico, Dipartimento di Cardiologia, Ospedali del Tigullio, Via Don Bobbio 25
16033 Lavagna (GE)
e-mail: [email protected]
telefono: 0185 329532
0185 329569 (segreteria)
Che cosa sono
Da sapere
Sintomi
Cause
Prevenzione
Da sapere
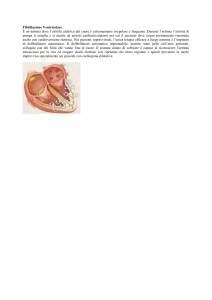
Il cuore è un muscolo, che ha, come compito fondamentale, quello di far circolare il sangue in tutto
il corpo. E' diviso in 4 cavità o camere: due atri (destro e sinistro) e due ventricoli (destro e sinistro).
La funzione di pompa viene svolta dal ventricolo sinistro, che spinge il sangue nel circolo arterioso
periferico e dal ventricolo destro che spinge il sangue nel circolo polmonare. Gli atri sono serbatoi
che raccolgono il sangue che arriva al cuore e lo trasferiscono ai rispettivi ventricoli.
Nel cuore, inoltre, è presente un circuito elettrico, detto sistema di eccito-conduzione, che ha il
compito di attivare e regolare la contrazione cardiaca. In condizioni normali, ossia fisiologiche,
l'impulso elettrico che regola l'attività cardiaca nasce nel nodo senoatriale, posto nella parte
superiore dell'atrio destro, e da lì si propaga in primo luogo agli atri, facendoli contrarre, cioè
"attivandoli". Dirigendosi poi verso i ventricoli, l'impulso raggiunge il nodo atrioventricolare, sito
pressoché nel punto di contatto delle 4 camere cardiache, da dove, dopo aver subito un
rallentamento di pochi centesimi di secondo, passa ai ventricoli, percorrendo la branca destra e la
branca sinistra, quest'ultima suddivisa in un fascicolo anteriore ed in uno posteriore.
Normalmente, la frequenza cardiaca varia tra 60 e 100 battiti al minuto e le contrazioni si
susseguono in modo regolare. Per convenzione, si parla di aritmia quando la frequenza cardiaca non
rientra nell'intervallo succitato e/o quando l'impulso non nasce nel nodo senoatriale: si parla di
bradicardia, quando la frequenza è inferiore ai 60 battiti al minuto e di tachicardia quando la
frequenza supera i 100 battiti al minuto. Un battito che nasca fuori dal nodo senoatriale viene detto
extrasistole o battito ectopico; tre o più extrasistoli consecutive costituiscono una tachicardia.
Tachicardie
Si distinguono, a seconda del loro punto di origine, in tachicardia sinusale, tachicardie
sopraventricolari e tachicardie ventricolari. La tachicardia sinusale è un ritmo sinusale con
frequenza superiore ai 100 battiti al minuto. Le altre due forme di tachicardia possono essere
ulteriormente distinte, in base al loro meccanismo, in forme focali e in forme da rientro. Nelle
forme focali, l' impulso nasce in un punto ("focus") fuori dal sistema di conduzione e da lì si
propaga al resto del cuore. Nelle forme da rientro, l'impulso percorre circolarmente e ripetutamente
lo stesso percorso, che viene definito "circuito di rientro" e da lì si propaga al resto del cuore. Una
forma particolare di tachicardia è la fibrillazione, distinguibile in atriale e ventricolare. In questa
condizione, gli impulsi hanno una frequenza talmente elevata che la parte di cuore interessata non
riesce a contrarsi efficacemente. Mentre in caso di fibrillazione atriale ciò può essere tollerato senza
1
gravi conseguenze, la fibrillazione ventricolare, se non interrotta entro pochi minuti, provoca la
morte della persona per arresto cardiaco.
La classificazione più comune delle tachicardie è la seguente:
Forme ventricolari:
tachicardia ventricolare
fibrillazione ventricolare
Forme sopraventricolari:
Tachicardia sinusale
Tachicardia atriale
Flutter atriale
Fibrillazione atriale
Tachicardia da rientro nodale
Tachicardia da rientro atrioventricolare
Tachicardia automatica giunzionale
Bradicardie
La bradicardia sinusale è un ritmo sinusale con frequenza inferiore ai 60 battiti al minuto. Oltre a
questa forma, le bradicardie di più frequente riscontro sono rappresentate dai blocchi atrioventricolari (BAV) di II e III grado. Nel BAV di II grado (che comprende il blocco tipo LucianiWenckebach o Mobitz I, il blocco tipo Mobitz II, il blocco 2:1 e il blocco avanzato) uno, due o più
impulsi consecutivi non raggiungono i ventricoli. Nel BAV di III grado o totale, nessun impulso
passa dagli atri ai ventricoli: di conseguenza, atri e ventricoli si contraggono indipendentemente tra
loro.
La classificazione più comune delle bradicardie è la seguente:
Bradicardia sinusale
Blocco senoatriale e Arresto sinusale
Blocco atrioventricolare (BAV): BAV I grado
BAV II grado
BAV III grado
Forme particolari di bradicardia sono:
Aritmia sinusale
Ritmo atriale caotico
Dissociazione atrioventricolare
Sintomi
Sono quanto mai variabili, in quanto le aritmie possono essere del tutto asintomatiche o, al
contrario, estremamente gravi e letali. Generalmente, le tachicardie provocano palpitazioni (cioè la
percezione fastidiosa dei propri battiti cardiaci, che vengono avvertiti come colpi in gola o nel
torace) e affanno (dispnea in termine medico) per sforzi anche modesti; in caso di calo della
pressione arteriosa, si possono associare sudorazione, vertigine, senso di testa vuota, visione scura,
stanchezza, fino alla sincope (svenimento). I disturbi determinati dalle bradicardie sono stanchezza,
dispnea, vertigine, senso di testa vuota, presincope e, talora, sincope.
Cause
Molte sono le condizioni e le sostanze che possono influire sul ritmo cardiaco. Il diabete,
l'ipertensione, pressoché tutte le malattie cardiache, la broncopneumopatia cronica ostruttiva (asma
ed enfisema) e l'ipertiroidismo, per citare le principali, possono determinare aritmie. The, caffè,
fumo, alcool e certe droghe possono causare aritmie, come pure la disassuefazione dalla droga.
2
Anche numerosi farmaci possono causare aritmie. Alcune persone nascono con la predisposizione a
sviluppare un'aritmia (forme idiopatiche). L'invecchiamento del sistema di conduzione del cuore
rappresenta la causa più frequente dei blocchi atrioventricolari e della bradicardia sinusale.
Prevenzione
Non è molto praticabile in tema di aritmie, in quanto, come abbiamo visto, queste ultime, in genere,
insorgono in corso di un'altra malattia o sono secondarie all'invecchiamento della parte elettrica del
cuore. E' ovvio, però, che evitare l'assunzione o l'abuso di certe sostanze, unitamente all'adozione di
uno stile di vita sano, giova anche per la prevenzione di alcune forme di aritmia.
Che cosa fare
Rimedi "fai da te"
Quando consultare il medico
Iter diagnostico
Trattamento farmacologico
Trattamento non farmacologico
Decorso
Rimedi "fai da te"
Qualunque sia l'aritmia, è sempre utile saper misurare la frequenza del proprio cuore, rilevando i
battiti al polso (polso radiale), o alle arterie del collo (polso carotideo), o ponendo la mano sul
torace in corrispondenza della punta del cuore (polso centrale). In questo modo, è possibile rilevare
se si tratti di polso ritmico (regolare) o aritmico (irregolare) e la frequenza cardiaca al minuto. A
questo scopo, convenzionalmente si conta il numero di pulsazioni per 15 secondi e poi si moltiplica
per 4 (es. 17 pulsazioni in 15 secondi corrispondono a 68 pulsazioni al minuto).
Per l'interruzione, sono proponibili, pressoché unicamente per le forme di tachicardia
parossistica sopraventricolare, alcune manovre che agiscono sul già citato nodo atrioventricolare,
che rappresenta la parte del circuito dove è più facile bloccare l'impulso. Le manovre più usate
sono:
manovra di Valsalva, cioè un'espirazione forzata a glottide chiusa, tenendo serrati con una
mano naso e bocca.
esercizio del torchio addominale, cioè spinta vigorosa coi muscoli addominali, come se si
dovesse evacuare
massaggio dell' arteria carotide del collo (massaggio senocarotideo)
compressione dei bulbi oculari
Quando consultare il medico
Come già detto, i sintomi determinati dalle aritmie sono quanto mai vari. Aritmie isolate o della
durata di pochi secondi sono dovute ad extrasistoli sopraventricolari o ventricolari e non richiedono
di norma, specie se è assente cardiopatia, accertamenti o terapia. In caso, invece, di aritmie di durata
prolungata, specie se ad inizio improvviso o associate a vertigine, dispnea, presincope o sincope, è
raccomandabile cercare di eseguire un elettrocardiogramma durante aritmia per definirne la natura.
Il medico curante potrà così decidere se trattare egli stesso l'aritmia (nelle forme lievi) oppure se
inviare il paziente all'Aritmologo (il cardiologo specialista delle aritmie).
Quando rivolgersi al Centro Aritmologico
3
L'Aritmologia è la branca specialistica della Cardiologia che si occupa dei disturbi del ritmo.
Il Centro Aritmologico è formato da cardiologi aritmologi, che si dedicano a tempo pieno allo
studio e alla cura delle aritmie. Sono presenti nei reparti di Cardiologia dei principali ospedali. I
Centri Aritmologici sono dotati di attrezzature diagnostiche specifiche per lo studio delle aritmie
(monitoraggio eletrocardiografico, test diagnostici non invasivi), di sala per indagini
elettrofisiologiche ed hanno la possibilità di eseguire ogni terapia delle aritmie (impianto
pacemaker, impianto di defibrillatore automatico, ablazione transcatetere
In genere, il paziente affetto da aritmie va inviato al Centro Aritmologico quando sia necessario:
definire con esattezza il tipo di aritmia presente, al fine di stabilire la terapia più appropriata
quantificare il rischio aritmico, cioè il rischio che ha il paziente di avere in futuro eventi
morbosi dovuti all'aritmia
impostare la terapia farmacologica o eseguire un trattamento non farmacologico
(pacemaker, defibrillatore, ablazione transcatetere)
Iter diagnostico
Punto fondamentale per la diagnosi di un'aritmia è riuscire a registrare un elettrocardiogramma
durante i sintomi. Se ciò può essere agevole in caso di aritmia prolungata e ben sopportata, diventa
più complesso se la breve durata o la gravità dei disturbi non consentono di raggiungere un luogo
attrezzato per la documentazione dell'aritmia (Pronto Soccorso o studio medico).
Il test di Holter, cioè la registrazione dell'elettrocardiogramma per 24 ore è utile solo in una
minoranza dei casi, in quanto spesso le aritmie sono disturbi che si manifestano sporadicamente e,
quindi, la probabilità che si verifichino nelle 24 ore di registrazione è alquanto bassa.
Più utili sono gli apparecchi di registrazione attivabili direttamente dal paziente in caso di
sintomi; si tratta di particolari elettrocardiografi dalle dimensioni estremamente contenute, che, a
seconda dei modelli, si applicano con elettrodi adesivi al torace o si tengono nella borsa o in tasca e
vengono attivati quando compare l'aritmia. Alcuni di questi modelli sono dotati di memoria
retrograda (cosiddetti "loop-recorder"), per cui riescono a memorizzare l'elettrocardiogramma anche
se attivati un certo tempo dopo che si è verificato il sintomo; ciò è particolarmente utile in caso di
aritmia che provoca sincope in tempo così breve da non consentire alla persona di accendere
l'apparecchio prima di svenire. Generalmente, questi apparecchi vengono lasciati alla persona per
qualche settimana. In caso sia necessaria una monitorizzazione più lunga, viene impiegato il
cosiddetto loop-recorder impiantabile, che viene posto sottopelle, facendo un piccolo taglio in
anestesia locale, e ha una batteria che dura circa un anno. La diffusione di tali sistemi è ancora
limitata a pochi centri aritmologici.
Il passo successivo è rappresentato da accertamenti più complessi e accurati, che mirano a
determinare con esattezza il tipo di aritmia in questione: si tratta dello studio elettrofisiologico
transesofageo e dello studio elettrofisiologico endocavitario. Lo studio elettrofisiologico
transesofageo viene eseguito introducendo un esile sondino nell'esofago, che è adiacente all'atrio
sinistro, tramite una narice o la bocca. Tramite il sondino, si stimola con impulsi elettrici il cuore,
seguendo precisi schemi, cercando di provocare l'aritmia. Con questa metodica, si possono studiare
le aritmie sopraventricolari, ma non le aritmie ventricolari.
Lo studio elettrofisiologico endocavitario viene eseguito in anestesia locale, introducendo una o
più sonde, chiamate elettrocateteri o più brevemente cateteri, del diametro di pochi millimetri
attraverso una vena di grosso calibro della gamba, del collo o del braccio. Le informazioni ottenibili
sono più complete rispetto a quelle fornite dallo studio transesofageo e comprendono anche le
aritmie ventricolari. Lo studio elettrofisiologico endocavitario permette di:
riprodurre l'aritmia spontanea e, di conseguenza, determinarne la diagnosi esatta
localizzare la sede precisa dove nasce l'aritmia (mappaggio endocavitario)
eseguire la terapia ablativa transcatetere
4
Trattamento farmacologico
I farmaci antiaritmici sono farmaci complessi, in quanto possono avere un effetto proaritmico (cioè
causare paradossalmente essi stessi delle aritmie), controindicazioni ed effetti collaterali anche seri,
per cui vanno somministrati con cautela, sotto stretto controllo del proprio aritmologo.
I farmaci antiaritmici si suddividono in quattro classi:
Tra i farmaci di classe I, la chinidina è indicata per le aritmie sopraventricolari,
soprattutto la fibrillazione atriale; la lidocaina è indicata per le aritmie ventricolari; la
flecainide ed il propafenone possono essere indicati in ambedue le forme di aritmia.
I farmaci di classe II sono i betabloccanti, che agiscono sulle catecolamine.Essi sono
impiegati anche come farmaci antiischemici e antiipertensivi
I più diffusi farmaci di classe III sono l'amiodarone ed il sotalolo; essi vengono usati sia
per le aritmie sopraventricolari che per le forme ventricolari.
I farmaci di classe IV sono i calcioantagonisti. Il loro impiego come antiaritmici è
limitato alle aritmie sopraventricolari. Le molecole con effetto antiaritmico sono il
verapamil e il diltiazem. Essi sono usati anche come farmaci antiipertensivi ed
antiischemici.
Trattamento non farmacologico
Verte su tre terapie differenti:
pacemaker cardiaco (PM)
defibrillatore automatico impiantabile (ICD)
ablazione transcatetere
Il pacemaker (PM) viene utilizzato per curare le bradicardie, inclusa la fibrillazione atriale
bradicardica, e i blocchi atrioventricolari. Viene impiantato in anestesia locale sotto la cute, in
genere inferiormente alla clavicola, ed è collegato a uno o due cateteri, che, inseriti lungo una vena,
raggiungono il cuore, dove portano lo stimolo elettrico generato nel pacemaker. L'intervento dura,
in genere, un' ora e il paziente viene dimesso nell'arco di 24-48 ore. I controlli vengono effettuati di
norma dopo circa un mese e, quindi, una o due volte all'anno. L'autonomia dei moderni pacemaker,
variabile a seconda della frequenza con cui esso entra in funzione, è di circa 7-15 anni. Quando si
scarica la batteria, si procede alla sostituzione del solo generatore, mentre i cateteri restano gli
stessi. Il paziente portatore di pacemaker ha come limite solo il divieto a eseguire la risonanza
magnetica. E' inoltre prudente evitare l'esposizione prolungata a forti campi magnetici, come i
metal-detector degli aeroporti e i congegni antitaccheggio dei negozi. Il telefono cellulare può
essere usato dall'orecchio controlaterale a quello d'impianto.
Il defibrillatore impiantabile (ICD) viene posizionato in modo analogo al pacemaker e consta
anch'esso di un generatore e di uno o due cateteri che arrivano al cuore. Pur avendo anche funzioni
di pacemaker, in quanto in grado di stimolare il cuore, viene impiegato per la cura di aritmie
ventricolari gravi (tachicardia e fibrillazione ventricolare) in pazienti altamente selezionati.
L'interruzione di queste aritmie può avvenire in due modi: o stimolando per pochi secondi il cuore
ad una frequenza più alta di quella dell'aritmia (terapia antitachicardica), o erogando una scarica
elettrica tramite uno dei cateteri che raggiungono il cuore (shock elettrico). La durata di questo
dispositivo è mediamente di circa 5 anni e per la sostituzione si procede come per il pacemaker.
L'ablazione transcatetere costituisce il più significativo progresso dell'aritmologia degli ultimi
anni. Consente di curare tutte le forme di tachicardia, sia sopraventricolari che ventricolari, ad
eccezione della fibrillazione ventricolare. Prevede l'introduzione in anestesia locale, attraverso vene
dell'inguine, del braccio o del collo, di uno o più cateteri nel cuore, con cui si individua il punto in
cui origina la tachicardia (mappaggio). Quindi, con uno di questi cateteri, si eroga in quel punto
5
energia in radiofrequenza che, causando una temperatura variabile da 50°C a 100°C, provoca una
nècrosi (bruciatura) localizzata del tessuto cardiaco della dimensione di circa 1 cm. In una elevata
percentuale di casi, si ottiene la guarigione definitiva del paziente. Viene eseguita in anestesia locale
e il paziente, se non intervengono complicazioni, viene dimesso nel giro di 24 ore. La percentuale di
complicanze è bassa, in genere inferiore all'1%. Le complicanze letali sono pressoché nulle.
Decorso
Varia significativamente, anche per lo stesso tipo di aritmia, da soggetto a soggetto.
In genere, il decorso delle aritmie secondarie ad un'altra malattia è collegato all'evoluzione della
malattia responsabile. Le tachicardie sopraventricolari parossistiche (intermittenti) possono
scomparire spontaneamente con la crescita, se si manifestano in età giovanile, o, al contrario,
divenire più frequenti con il passare degli anni, se sono dovute all'invecchiamento della parte
elettrica del cuore. E' importante, comunque, ricordare che, ad eccezione della tachicardia e della
fibrillazione ventricolare, le aritmie sono per lo più non letali; esse vengono curate quando i sintomi
che provocano incidono tangibilmente sulla qualità di vita del paziente; in caso contrario, il loro
trattamento è superfluo e, talora, può essere dannoso.
6