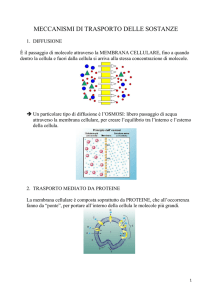
Tessuto epiteliale
Ci sono due tipi di epitelio: epiteli di rivestimento, che rivestono appunto cavità interne di organi o la superficie
esterna dell'organismo, ed epiteli ghiandolari, che acquisiscono capacità secernenti.
Le uniche caratteristiche che sono presenti in tutte le cellule del tessuto epiteliale sono la coesione e la polarità
che fanno si che tutte le cellule epiteliali siano legate tra loro e presentino un polo apicale e un polo baso
laterale.
La coesione è garantita da alcuni meccanismi come gli apparati giunzionali e i ripiegamenti delle membrane
laterali che inter digitano tra di loro. Gli apparati giunzionali sono di due tipi: maculae (dall'aspetto puntiforme)
e zonulae (simili ad una cintura che circonda la cellula). Entrambe possono essere di tipo adherens o di tipo
occludens a seconda di quanto esse riescano a legare le cellule.
- Zonulae Occludens: esse sono costituite da una serie di proteine di cui alcune trans membrana (come
occludine, claudine (24 tipi), e le JAM - appartenenti alla superfamiglia delle immunoglobuline Ig)
caratterizzate dal dominio PDZ che serve da punto d'attacco ad un'altra serie di proteine (ZO-1, ZO-2 e ZO-3)
che servono a interfacciare le altre proteine col citoscheletro della cellula. Queste proteine si attaccano come
una cerniera lampo alle proteine della membrana della cellula adiacente, risultando molto serrate. Le zonulae
occludens sono di vitale importanza perché creano una barriera tra i due versanti della cellula sigillando un
ambiente da un altro e creando un domino apicale e uno basale. In questo modo si blocca la diffusione non
voluta di alcune particelle; la diffusione infatti può avvenire attraverso la cellula epiteliale in grado di prelevare
solo ciò che le è necessario. Attraverso le zonulae occludens per via para cellulare possono passare acqua e
alcuni ioni; a seconda del tipo di claudina può passare un tipo o un altro di ione.
- Zonulae adherens: con capacità meccaniche maggiori, non crea una barriera per le molecole. E' costituita da
una serie di proteine (caderine, selectine, proteina della superfamiglia delle Ig e integrine). Le proteine più
importanti sono le caderine, in particolare la E-caderina; essa è una proteina trans membrana che ha una certa
affinità per gli ioni Ca ᶧ ᶧ. Il calcio funziona da ponte ionico poiché lega la caderina di una cellula con quella di
un'altra cellula adiacente. Le caderine attraversano la membrana plasmatica e si legano nel citoplasma alla
catenina la quale a sua volta si lega con la vinculina e la alpha-actinina che agganciano la struttura al
citoscheletro actinico.
- Maculae adherens: è apparentemente simile alla zonulae; in realtà ha funzioni e costituzione biochimica
differente e viene comunemente chiamata ‘desmosoma’. La zona densa visibile al microscopio elettronico che si
trova attaccata alla membrana ma sul versante citoplasmatico costituisce la placca d’attacco desmosomiale;
fuori dalla cellula è presente del materiale costituito dalla parte extracellulare di alcune proteine appartenenti
alle caderine che sono la desmogleina e la desmocollina le quali si uniscono con quelle delle cellule adiacenti.
Sono proteine trans membrana che si legano alla placca d’attacco costituita da altre due proteine
(desmoplachine e placoglobina) che comunicano con i filamenti intermedi del citoscheletro.
Oltre alle zonulae e alle maculae, esistono altri apparati giunzionali: le Gap Junctions (o giunzioni
comunicanti). Queste sono degli accostamenti della membrana citoplasmatica in cui le membrane appaiono
interrotti da alcuni canali costituiti da connessine (sei proteine transmembrana). Connessine e canali formano i
connessoni; quando questi si contrappongono a quelli di una cellula adiacente rendono possibile la
comunicazione tra i citoplasmi delle cellule; in questo modo possono passare molecole segnale e fenomeni
elettrici da una cellula all’altra.
Per quanto riguarda la polarità soprattutto riferendoci alle zonulae occludens, abbiamo visto che queste
delimitano due domini: un polo apicale (esterno) e un polo basale, con specializzazioni diverse. Nella parte
basale abbiamo:
- La lamina basale (una sottilissima struttura costituita da glicoproteine) che continua da una cellula all’altra;
essa è costituita della lamina lucida e da quella densa. Dal punto di vista biochimico è composta da
eparansolfato (un proteoglicano), fibronectina, collagene IV, entactina, laminina e collagene VII.
- Le invaginazioni della membrana basale, ossia ripiegamenti che servono ad aumentare la superficie di scambio
della cellula. In queste zone si trovano lunghi mitocondri che sono in grado soddisfare il fabbisogno energetico
necessario per andare incontro all’aumento degli scambi tra cellule.
- Le giunzioni della cellula con la matrice extracellulare (ossia adesioni focali o emidesmosomi).
In particolare gli emidesmosomi sono visibili grazie ad un addensamento di materiale elettro denso che prende il
nome di placca di attacco intracellulare; questa è formata da una serie di proteine che servono da aggancio ai
filamenti intermedi presenti nella cellula (plectina, erbina e BP 230). Al di fuori della cellula abbiamo altre
proteine: integrina α4β6, collagene XVII e laminina-5.
Le adesioni focali sono invece strutture invisibili al microscopio elettronico che però vengono messe in
evidenza in fluescenza. Sono costituite da raggruppamenti di molecole e biochimicamente sono composte da
integrine, le quali a loro volta da una parte hanno funzione di recettore verso l’esterno poiché ancorano la
cellula alla matrice extracellulare (mec) e dall’altra parte interagiscono con proteine leganti l’actina e le chinasi
di adesione cellulare, o FAK. Questi tre elementi fanno da ponte col citoscheletro actinico.
Gli epiteli di rivestimento vengono suddivisi in epiteli semplice (una singola fila di cellule) e composti (o
stratificati). In base alla forma possono essere definiti: pavimentosi (aspetto decisamente ampio, appiattito),
cubici (con cellule d’altezza pari alla sua larghezza) e cilindrici (aspetto allungato verso l’altro e nucleo
allungato). Quando un epitelio è composto il suo nome deriva dalla forma delle cellule dello strato superficiale.
Può essere presente anche l’epitelio pseudostratificato, un epitelio che sembra composto ma non lo è. Tutte le
cellule dell’epitelio posano sulla lamina basale ma le cellule hanno una variazione nella loro altezza. Ed inoltre
esiste anche l’epitelio di transizione o urotelio, particolarmente impermeabile.
L’epitelio pavimentoso semplice per esempio è formato da cellule sottili con citoplasma molto limitato; quello
cubico semplice presenta cellule che sono tanto alte quanto larghe; quello cilindrico semplice con cellule
allungate il cui nucleo però si trova alla stessa altezza; quello pseudostratificato con cellule il cui nucleo si trova
ad altezza variabile.
L’epitelio pavimentoso composto è caratterizzato da cellule basali cubiche che via via si appiattiscono (è
presente per esempio nell’esofago); esiste un particolare tipo di epitelio, ossia quello della pelle, che viene
definito epitelio pavimentoso composto cheratinizzato, la cui parte superficiale è costituita da cellule morte che
costituiscono lo strato corneo; l’epitelio cubico composto è formato da due strati di cellule cubiche disposti
l’uno sull’altro; l’epitelio cilindrico composto con cellule dall’aspetto molto allungato; e infine l’urotelio
composto da cellule in grado di cambiare aspetto a seconda che la vescica sia piena o meno.
Le funzioni degli epiteli di rivestimento sono diverse: di protezione meccanica o chimica dagli impatti esterni
ed interni; sensitiva come l’epitelio della mucosa olfattiva; di assorbimento poiché le cellule sono in grado di
prelevare dall’esterno sostanze e riversarle all’interno; di secrezione, quando le cellule producono sostanze che
riversano verso l’esterno della cellula; e di escrezione, quando le cellule sono in grado di trasportare da una
parte all’altra della cellula sostanze destinate all’organismo.
La funzione di secrezione delle cellule epiteliali ha consentito lo sviluppo di alcune ghiandole di dimensione
diversa. Queste cellule possono essere unicellulari, cellule piccole con capacità secernente sparpagliate fra tante
altre cellule di un epitelio; poi ci sono raggruppamenti di cellule secernenti sparpagliati in un epitelio e vengono
dette ghiandole intraepiteliali; ed infine esistono epiteli secernenti, come lo stomaco.
Le cellule secernenti possono andare a costituire gli epiteli di rivestimento o possono migrare ad una certa
distanza da quest’ultimo, in questo caso si costituisce una ghiandola. Le ghiandole poi possono essere
intramurali (se si trovano nello spessore della parete di un organo) ed extramurali (se si trovano all’esterno
dell’organo come ad esempio il fegato o il pancreas).
Le ghiandole posso essere esocrine o endocrine. Se la ghiandola è endocrina vuol dire che alcuni dei suoi
prodotti di secrezione entrano nel sangue e resta nel nostro organismo. Se la ghiandola è esocrina vuol dire che
produce sostanze che vengono riversate all’esterno; questo tipo di ghiandole sono caratterizzate dalla presenza
di un condotto escretore, nel quale si accumula il prodotto di secrezione accumulato che viene poi riversato.
Queste vengono classificate in semplici (quando abbiamo un composto escretore singolo e diretto) e composte
(quando il composto escretore è ramificato).
In base alla modalità di secrezione le ghiandole e possono essere suddivise in ghiandole a secrezione merocrina
(caratterizzate da cellule che secernono sostanze con un regolare meccanismo di esocitosi), apocrina
(caratterizzate da cellule che secernono insieme alle sostanze anche una parte del citoplasma) e olocrina (le cui
cellule si disgregano completamente inseguito al riempirsi del suo citoplasma di granuli di secreto).
Ovviamente oltre al condotto escretore nella ghiandola è presente anche l’adenomero, ossia la parte della
ghiandola attivamente secernente che sintetizza il prodotto di secrezione. In base alla sua forma le ghiandole
vengono suddivise in acinose, alveolari (con cellule molto più grandi rispetto alle precedenti ma ugualmente
sferiche), e tubulari (con cellule di forma tubulare) che possono essere diritte, contorte e ramificate.
In base al prodotto secreto delle ghiandole queste vengono suddivise ulteriormente in: sierose (il cui prodotto è
dato da proteine e ioni), mucose (il cui prodotto è muco formato da glicoproteine) e miste.
Tessuto cartilagineo
E’ un tessuto connettivo specializzato costituito da cellule (condrociti) e MEC con caratteristiche specifiche.
Esistono tre tipi di cartilagine diversa: ialina, fibrosa ed elastica. Esse si differenziano per il loro contenuto di
fibre perché in quella ialina sono costituite da collagene II, nella fibrosa da collagene I e nella elastica da fibre
elastiche. E’ un tessuto connettivo avascolare, dentro alla cartilagine non penetrano vasi sanguigni; il nutrimento
perviene diffusione a partire dei vasi sanguigni del pericondrio il quale circonda la superficie della cartilagine. Il
pericondrio non è presente nelle cartilagini articolari che riceve nutrimenti attraverso il liquido sinoidale o dai
vasi sanguigni che si trovano nell’osso sottostante.
Nelle sezioni istologiche della cartilagine si osserva che le cellule sono situate in cavità, che prendono il nome
di lacune, e possono essere o isolate o raggruppate in gruppi isogeni. Le cellule che costituiscono questi gruppi
producono poi cartilagine che le allontana l’una dalle altre.
La cartilagine ialina è costituita da: condrociti, da pochissime glicoproteine multiadesive, proteoglicani
(aggrecano), collagene II e una grossa quantità di acqua, intrappolata grazie alla presenza dei proteoglicani e
dell’acido ialuronico. Quando si osserva una cartilagine, la MEC appare non uniforme; sono distinguibili infatti
una matrice pericellulare, costituita prevalentemente da collagene VI, una matrice territoriale e una matrice
interterritoriale. Essa costituisce la maggiore rappresentante delle cartilagine.
Il tipo di cartilagine che è presente in minor quantità all’interno del nostro organismo è la cartilagine elastica la
quale è costituita da condrociti e nella MEC si trovano fibre elastiche. Si trovano in particolari siti come il lobo
dell’orecchio.
La cartilagine fibrosa è un tipo di cartilagine che presenta nella matrice dei fasci di fibre, costituiti da collagene
II e I. A volte presenta dei fibroblasti dal nucleo schiacciato ed allungato.
Tessuto connettivo
Esso provvede una intelaiatura di supporto per le cellule che costituiscono gli organi e garantisce una
connessione con gli altri tipi di tessuti, riempendo tutti gli spazi tra di essi come un collante.
I componenti che costituiscono questo tipo di tessuto sono le cellule e la matrice extracellulare (MEC).
Quest’ultima è costituita da fibre e sostanza fondamentale, o componente amorfa, data da acqua, proteoglicani,
glicosamminoglicani e proteine non fibrose.
Si distinguono tre tipo di tessuti connettivi principali: embrionale, adulto e specializzato.
Nel tessuto connettivo adulto si trovano quattro tipi di connettivi: quello lasso, costituito da una grossa quantità
di sostanza fondamentale con poche fibre non compatte e poche cellule; quello denso, suddiviso in irregolare e
regolare a seconda dell’orientamento delle cellule, che è dato dalla presenza di fibre più compatte e di una
quantità maggiore di cellule; quello reticolare, costituito da un tessuto connettivo a maglie molto larghe con
particolari fibre dette reticolari; e quello elastico, costituito da tessuto connettivo con capacità elastica per la
presenza di fibre elastiche.
Il tessuto connettivo specializzato è costituito dal tessuto adiposo, osseo, cartilagineo, ematopoietico, dal sangue
e dal tessuto linfoide.
Nei tessuti connettivi sono presenti proteine di natura fibrosa:
-Le fibre di collagene sono costituiti da fasci in fibrille che si intrecciano tra di loro e che hanno un diametro
variabile a seconda della natura del collagene tra i 20-300nm. La fibrilla, una volta ingrandita, appare presentare
delle striature che si ripetono regolarmente lungo la sua lunghezza con una periodicità di 68nm. Queste fibrille
sono fatte da molecole di collagene che si attaccano tra di loro a costituire un fascicolo; ciascuna di queste
molecole è costituita da tre tra le 42 catene α polipeptidiche avvolte ad elica attorno alle altre. Possono
distinguersi molecole di collagene omotrimeriche ed eterotrimeriche. Sono state identificate 25 molecole di
collagene diverse suddivise in: collageni fibrosi (I, II, III, V, XI) che riescono a costituire le fibre di collagene;
collageni che formano la famiglia dei FACIT – fibrilla associata a collageni con tripla elica interrotta – (IX, XII,
XIV, XVI, XIX XX, XXI, XXII) che non costituiscono le fibre ma si associano ad esse; collageni che formano
reticoli esagonali (VIII, X); collageni transmembrana (XIII, XVII, XXIII, XXV); multiplessine (XV, XVIII);
collageni delle membrane basali (IV, VI, VII).
La costituzione di una fibrilla di collagene avviene al di fuori della cellula, come la sintesi proteica. Il ribosoma
si attacca al mRNA e lo trascrive per poi trasformarlo in una catena polipeptidica; questa viene trasportata nel
RER e, con l’idrossilazione di prolina e lisina, viene trasformata. Successivamente queste catene vengono
glicosilate all’interno del RER e vengono poi assemblate a costituire la triplice elica attraverso la formazione di
alcuni legami covalenti. A questo punto la molecola di collagene si sposta nell’apparato di Golgi dove viene
impacchettata in granuli di secreto e viene trasportata al di fuori di esso; il pro-collagene derivante subisce poi
l’eliminazione degli estremi COOH e NH₂ terminali delle catene alpha. In questo modo la molecola di
collagene è maturata e all’esterno della cellula comincia ad auto-assemblarsi per costituire la fibrilla di
collagene, costituita il più delle volte da diverse molecole di collageni.
-Le fibre reticolari sono costituite da collagene III ma si chiamano fibre reticolari perché vanno a costituire un
reticolo che funge da supporto per intrappolare alcune cellule, come per esempio quelle di un linfonodo. Sono
fibre costituite da fibrille con diametro ridotto a 20nm ma con la stessa periodicità di 68nm.
-Le fibre elastiche invece sono costituite principalmente da due proteine: la elastina e la fibrillina. La elastina
costituisce la maggiorparte dei costituenti delle fibre elastiche ed è ricchissima di prolina che è scarsamente
idrossilata. L’elastina contiene però due amminoacidi importanti capaci di legare le molecole di elastina
ripiegate su se stesse, ossia la desmosina e l’isodesmosina, e di creare la fibra elastica.
Sono presenti anche molecole di fibrillina situate alla periferia della cellula; essa è importante nell’assemblaggio
delle molecole di elastina a costituire la fibra elastica.
La sostanza fondamentale è costituita da proteoglicani, glicosaminoglicani e glicoproteine multiadesive e
ovviamente anche acqua. L’abbondanza di acqua è data dal fatto che i costituenti della sostanza fondamentale
sono fortemente idrofili.
-I glicosaminoglicani (GAG) sono polisaccaridi composti da sequenza di disaccaridi, come Nacetilgalactosamina, N-acetilglucosamina, glucurunato e iduronato. I nomi dei principali glicosaminoglicani
sono l’acido ialuronico, il dermatansolfato, la condrotin-4-solfato, la condrotin-6-solfato, il cheratansolfato e
l’eparansolfato.
L’acido ialuronico costituisce la colonna portante di un complesso proteico; ad una catena di acido ialuronico si
attaccano proteine di collegamento sulle quali si attaccano proteoglicani (aggrecani) andandosi a creare un
enorme reticolo in un ambiente acquoso.
-I proteoglicani sono delle proteine che sono coniugate a delle molecole di glicosaminoglicani. Ognuno è
costituti da una proteina, che costituisce il core, e da glicosaminoglicani. I principali nomi di proteoglicani sono
aggrecano, sindecano, versicano e decorina.
-Le glicoproteine multiadesive sono una variegata categoria di proteine e sono variamente distribuite; le
principali sono la laminina, la fibronectina, la tenascina, l’osteopontina e l’entactina.
Nel tessuto connettivo sono presenti due tipi di cellule: le cellule mobili (linfociti, monociti, plasmacellule,
neutrofili, eosinofili e basofili) che entrano ed escono da questo e le cellule fisse (fibroblasti e miofibroblasti,
adipociti, macrofagi e mastociti) residenti abituali del tessuto connettivo.
I fibroblasti sono delle cellule che sintetizzano la maggiorparte della componente della sostanza fondamentale e
che quindi la mantengono; possono essere quiescenti, ed apparire fusiformi con cellule allungate, oppure
possono essere attivati, ed apparire con cellule molto più grandi.
I miofibroblasti sono elementi leggermente differenti dai precedenti che hanno grossomodo le stesse funzioni
ma che esprimono una particolare proteina, l’α-actina del muscolo liscio. Questi fasci di actina vanno da
un’estremità all’altra della cellula. Hanno delle caratteristiche che ricordano le cellule muscolari.
I macrofagi sono cellule derivanti da cellule sanguigne (i monociti). Sono cellule fagocitarie dotate di un
apparato lisosomiale molto sviluppato; la loro funzione è quella di degradare la matrice, o di catturare un
batterio, farlo entrare in una vescicola di fagocitosi che si fonde con un lisosoma che a sua volta riversa nella
vescicola i suoi enzimi digestivi per digerirlo. Il prodotto di questa digestione dà origine a frammenti peptidici
che vengono catturati da molecole di MHC (complesso di istiocompatibiltà maggiore) le quali vengono poi
esposte sulla superficie della cellula, attraverso un processo che prende il nome di presentazione dell’antigene in
modo tale che i frammenti peptidici rimanenti vengano presentati alle cellule immunitarie (linfociti in
particolare) che in seguito al contatto con i piccoli peptidi possono dar vita alla risposta immunitaria.
I mastociti sono affini a cellule circolanti dal sangue (basofili) ma non ne derivano. Sono cellule che presentano
un citoplasma ricco di granuli di secreto basofili, contenti sostanze che vengono liberate all’improvviso quando
i mastociti vengono attivati; situate vicino ai vasi sanguigni e presentano un nucleo ovale e rotondeggiante. Essi
sono legati a fenomeni allergici: sulla loro membrana, infatti, presentano dei recettori particolari che ancorano al
mastocita le immunoglobuline di classe E; una volta che compare il legame tra queste e l’allergene vengono
liberati tutti i granuli di secreto provocando vasodilatazione e anticoagulazione.
Tessuto osseo
E’ un particolare tipo di tessuto perché è mineralizzato. Si osserva che è ripartito in maniera diseguale; ci sono
aree (come le estremità delle ossa) dove il tessuto appare disposto in maniera spugnosa e ci sono aree dove
l’osso appare invece privo di cavità visibili. Ne deriva che il tessuto osseo si distribuisce in osso spugnoso e
osso compatto. Che sia spugnoso o compatto, il tessuto osseo è formato da particolari tipi di cellule e da una
matrice extracellulare mineralizzata. Le cellule sono di quattro tipi: osteoprogenitrici, osteoblasti, osteociti e
osteoclasti.
La matrice mineralizzata è costituita da una componente inorganica (65%) costituita da cristalli di idrossiapatite
e da una componente organica (35%) costituita da fibre collageniche (collagene I, V, e in tracce III, XI, XIII) e
sostanza fondamentale costituita da proteoglicani ricchi di glicosaminoglicani. Poi ci sono molecole proteiche
multiadesive e altre molecole con funzioni particolari (le più importanti sono l’osteonectina, l’osteopontina,
l’osteocalcina, la sialoproteina ossea I e II, citochine e proteine morfogenetiche ossee – BMP).
Nell’osso compatto le fibre di collagene si dispongono a costituire delle lamelle all’interno delle quali le fibre di
collagene formano fasci di fibre parallele; lamelle adiacenti presentano però orientamento inverso. La maggior
parte delle lamelle costituiscono sistemi concentrici attorno ad un canale centrale (detto canale di Havers); per
questo motivo questo sistema prende il nome di ‘sistema Haversiano’, o osteone. Tra queste strutture
cilindriche sono presenti ovviamente degli spazi vuoti, ossia degli interstizi, i quali vengono riempiti da altre
lamelle che costituiscono il sistema interstiziale. Alla periferia dell’osso, infine, ci sono altre lamelle disposte
parallelamente alla superficie dell’osso che prendono il nome ci sistema circonferenziale esterno o interno a
seconda che riguardi l’esterno o l’interno dell’osso.
Nell’osso spugnoso si ha un sistema di lamelle che però non si organizzano attorno agli osteoni ma che hanno
disposizione variabile.
Per questo motivo il tessuto osseo adulto viene definito tessuto osseo lamellare.
Tra lamella e lamella sono presenti altre cavità più grandi che sono le cosiddette lacune le quali ospitano gli
osteociti e dalle quali prendono origine dei sottilissimi canali che attraversano in senso radiale l’osteone. Questi
piccoli canali collegano le varie lacune e pervengono al centro dell’osteone.
Nell’osso inoltre non ci sono solo i canali di Havers; sono presenti anche dei canali che attraversano
trasversalmente gli osteoni e che quindi collegano i canali di Havers adiacenti e arrivano fino all’esterno
dell’osso (canali di Volkmann). In questo modo il sangue entra all’interno dell’osso e passa da un canale
all’altro.
Esistono quattro tipi di cellule nel tessuto osseo:
-Osteoprogenitrici: sono quiescenti e si attivano solo in seguito a traumi, come fratture; sono piatte e molto
sottili e rivestono le superfici delle cavità interne dell’osso e l’esterno di quest’ultimo. Queste cellule presentano
dei processi citoplasmatici che si allungano nell’osso e penetrano in sottili canalicoli; sono unite tra di loro
attraverso giunzioni comunicanti (Gap Junction). Quando vengono attivate danno origine agli osteoblasti.
-Osteoblasti: sono cellule adibite alla deposizione del tessuto osseo; si trovano disposte in fila l’uno accanto
all’altro e depositano solo su un versante e secernono una matrice ossea non ancora calcificata che andrà poi a
costituire il tessuto osseo (l’osteoide). Questo va incontro ad un processo di calcificazione spontaneo. Gli
osteoblasti sono cellule che hanno citoplasma ricchissimo di RER e apparato di Golgi molto sviluppato e che
secernono collagene I, proteoglicani e proteine non collageniche. Esse sono influenzate dalla vitamina D-3 e
hanno dei recettori per alcuni ormoni, come quello paratiroideo.
-Osteociti: sono cellule residenti nell’osso e che vengono ospitati nell’interstizio tra lamella e lamella.
Presentano dei prolungamenti cellulari che entrano nei canalicoli ed entrano in contatto con le cellule adiacenti.
In questa maniera i nutrienti passano da una lacuna all’altra e le cellule restano vitali. Sono fra di loro collegate
da Gap Junction. A seconda dello stato funzionale sono distinti in: quiescenti quando riempiono la sua lacuna;
secernenti quando presentano RER molto sviluppato e fibre collagene; o riassorbenti quando non riempiono
tutta la lacuna ossea e secernono sostanze che riassorbono l’osso e allargano la lacuna in cui sono presenti.
-Osteoclasti: derivano da cellule circolanti nel sangue, ossia i monociti. L’osteoclasto ha la funzione di
riassorbire l’osso. Sono cellule molto grandi e polinucleate, all’interno del loro citoplasma hanno un contenuto
altissimo di vescicole acidificate e di mitocondri. Esse sono in grado di attaccarsi all’osso e sul questo versante
si scavano la lacuna di Howship, una depressione nella quale emettono delle propaggini che costituiscono un
orletto increspato e riversano acido cloridrico (HCl). I lisosomi di questi osteoclasti riversano il loro contenuto
all’interno della depressione; i prodotti sono enzimi che digeriscono la matrice organica dell’osso. La
componente inorganica viene invece disciolta grazie all’ HCl. Queste cellule si attaccano all’osso e sigillano
completamente il contorno della lacuna.
L’aggancio tra osteoclasti e matrice ossea è dato dall’osteopontina e recettori di membrana.
Il differenziamento dei monociti in osteoclasti è influenzato da alcuni fattori provenienti dagli osteoblasti. La
cellula che sintetizza osso è quella che controlla il differenziamento di quella che demolisce osso. Il monocita
viene influenzato da vari fattori di crescita degli osteoblasti (ad esempio fattore stimolante le colonie
macrofagiche – M-CSF). Il legame tra M-CSF e il recettore del monocita, porta quest’ultimo a differenziarsi in
un precursore dell’osteoclasto che comincia ad esprimere fattori di trascrizioni come il RANK (recettore per
l’attivazione del fattore nucleare K) che si collega sulla superficie del precursore. In questo modo il precursore
osteoclastico ha una proteina con la quale interagisce con l’osteoblasto che sulla sua membrana presenta il
ligando per il RANK (RANKL). L’interazione tra RANK e RANKL determina il differenziamento
dell’osteoclasto.
L’attività dell’osteoblasto è sotto il controllo dell’ormone paratiroideo che induce due eventi: l’aumento
dell’espressione dei RANKL e il blocco nella sintesi dell’osteoprotegerina, proteina che resta attaccata al
RANKL per bloccarlo.
L’osso per quanto mineralizzato è un organo vivo con un’ampia componente organica e con delle cellule che
demoliscono e costituiscono un nuovo osso tanto che ogni anno 1/5 del nostro scheletro viene rinnovato; inoltre
l’osso agisce come un magazzino che contiene calcio, e va incontro ad un rimodellamento interno. L’attività di
produzione e distruzione ossea ha un bilanciamento che si mantiene fino ai 30-40 anni. Dai 40 anni in poi si
verifica una progressiva perdita di materiale osseo.
L’ossificazione è il meccanismo con cui in un embrione si costituiscono gli abbozzi ossi e poi le ossa. Essa può
essere diretta (o intramembranosa) o indiretta (o endocondrale).
La seconda prevede che da un tessuto connettivo embrionale ci sia un indiretta precipitazione di sali di calcio e
si costituisca direttamente osso, con la precedente formazione di un abbozzo cartilagineo che cresce per via
interstiziale e apposizionale sotto influenza dei fattori FGF e BMP. L’abbozzo cartilagineo poi viene invaso dai
vasi sanguigni e successivamente gli osteoblasti cominciano la sintesi ossea.
La prima invece prevede che nel tessuto connettivo embrionale si costituisca un addensamento di cellule
mesenchimali le quali si differenzieranno in osteoblasti; questi poi depositeranno matrice ossea, prima
nell’interstizio tra le varie cellule e poi alla periferia dell’osso.
Gli abbozzi ossei sono molteplici e tendono a confluire tra di loro, lasciando a volte delle zone che non
ossificano e che daranno origine al midollo osseo.
essuto adiposo
Il tessuto adiposo ha delle particolari funzioni. Tra tutte la più importante è quella di fungere da magazzino
energetico; infatti quando avviene l’idrolisi di lipidi, proteine o zuccheri viene liberata energia che viene
immagazzinata in questo tessuto. Oltre che energia però può immagazzinare anche acqua ed ha un ruolo molto
importante per quanto riguarda l’isolamento termico poiché il grasso agisce come fattore di coibentazione.
Infine il grasso agisce nella regolazione del metabolismo energetico perché è un organo endocrino le cui cellule
possono secernere una svariata quantità di polmoni in grado di interagire nel metabolismo energetico.
Ci sono due tipi di tessuto adiposo: quello bianco (uniloculare) e quello bruno (multiloculare).
Il tessuto adiposo bruno è quello che si trova nei bambini, nei neonati e che viene poi successivamente sostituito
con la crescita dal tessuto adiposo bianco.
Il tessuto adiposo bruno riveste un ruolo relativamente importante; le sue cellule presentano nel citoplasma tante
piccole gocce lipidiche; i nuclei di queste cellule sono rotondeggianti e mai schiacciati alla periferia. La sua
funzione è quella di generare termogenesi: l’ossidazione del grasso che si trova in queste cellule libera calore.
Il tessuto adiposo si presenta come un fine reticolo delimitante ampie arie bianche che contenevano grasso
poiché nella preparazione istologica l’alcool lo ha sciolto. Le cellule adipose, che sono cellule molto grandi,
hanno il nucleo schiacciato e spossato alla periferia della cellula; ogni cellula è costituita da una sola grossa
goccia lipidica. Il citoplasma è ridottissimo ma in esso sintetizzano e secernono ormoni come leptina (agente
che dovrebbe indurre sazietà), agiotensinogeno (pro-ormone che viene secreta maggiormente da fegato come
precursore dell’angiotensina, in grado di alzare la pressione arteriosa), adiponectina e resistina con svariate
funzioni.
L’enorme goccia lipidica non è isolata dal citoplasma; tra lipidi e citoplasma si interpone un guscio di filamenti
intermedi di vimentina. Nella sottile rima citoplasmatica si trovano vari organuli cellulare come mitocondri,
RER e un piccolo apparato di Golgi; si trovano anche fibre nervose amieliniche, qualche fibroblasto, mastociti e
moltissimi vasi sanguigni. Inoltre le cellule adipose sono circondate da fibre reticolari (collagene III). Questo a
dimostrare che oltre agli adipociti sono presenti anche tutti gli altri tipi di cellule propri dei vari tessuti
connettivi.
Tessuto muscolare
È costituito da cellule specializzate nel produrre movimento attraverso la loro contrazione. Ci sono tre tipi di
tessuti muscolari differenti: tessuto muscolare striato scheletrico che va a costituire i muscoli; tessuto muscolare
striato cardiaco che si ritrova nel cuore; e tessuto muscolare liscio.
- Il tessuto muscolare striato scheletrico è composto da cellule muscolari (o fibre muscolari), molto lunghe e
che assumono un aspetto fibroso; il loro citoplasma è eosinofilo per il contenuto di proteine affini a coloranti
acidofili. Queste cellule rilevano una natura regolarmente striata a grande ingrandimento, sono polinucleate e i
nuclei sono situati sempre alla periferia della cellula.
Le striature si presentano alternate in strisce chiare e strisce scure; a grande ingrandimento si può osservare che
all’interno della fibra chiara è osservabile una sottilissima linea scura all’interno della quale si strie più chiare.
Al microscopio elettronico si osservano le stesse manifestazioni ossia una striatura scura centrale (banda A), ed
un’alternanza nelle bande A di bande I. Al microscopio elettronico sono visibili anche al centro della banda I
una stria più scura (linea Z), al centro della banda A un’aria più chiara (banda H) e al centro di quest’ultima una
linea più scura (linea M).
Al microscopio elettronico ci si rende conto che queste strutture sono costituite da tanti filamenti che possono
essere di actina (sottili) o di miosina II (spessi). Questi miofilamenti costituiscono dei fasci molto lunghi con
molte ripetizioni che prendono il nome di miofibrille e che occupano il citoplasma della cellula.
A forte ingrandimento può essere identificata anche l’unità di contrazione della fibra muscolare (sarcomeri) che
è costituita da una porzione della miofibrilla che va da una linea Z ad un’altra linea Z.
Il sarcomero è la porzione elementare capace di accorciarsi, l’accorciamento di più sarcomeri determina
l’accorciamento della miofibrilla, l’accorciamento di tutte le miofibrille determina l’accorciamento della fibra
muscolare e l’accorciamento delle fibre muscolari determina l’accorciamento del muscolo.
Si può osservare come la banda I sia caratterizzata dalla presenza di miofilamenti di actina, in corrispondenza
della banda A e della banda H si osservano miofilamenti di miosina II. Alla periferia della banda A si osserva
un’area di sovrapposizione tra miofilamenti sottili e spessi e quindi al microscopio ottico si presenta come una
zona molto più densa.
L’actina si può trovare nelle cellule sotto forma di actina G (globulare), allo stato solubile, o di actina F. Questo
secondo tipo di actina è filamentosa: singole molecole di actina G polimerizzano e danno origine ad un
filamento composto da due catene di actina G attorcigliate tra di loro. L’avvolgimento provoca la formazione di
due solchi lungo il quale si adagiano molecole di tropomiosina; a regolare quest’ansa e adese a queste molecole
di tropomiosina sono presenti i complessi proteici di troponina costituiti da tre molecole diverse di troponine
(troponina T, troponina C, troponina I).
La troponina T in particolare interagisce con la tropomiosina; la troponina C è una subunità proteica che si lega
al Calcio, e quando il calcio si lega la troponina cambia la sua conformazione e provoca lo spostamento della
troponina I che in assenza di calcio copre le molecole di actina e il punto in cui le molecole di miosina
interagiscono con quelle di actine.
Ciascun filamento spesso di miosina II è costituito da circa 300 molecole di miosine avvolte a fascio. Ciascuna
molecole di miosina è costituita da due catene pesanti e quattro leggere. Ciascuna catena pesante è costituita da
una testa ed una coda; le due code sono avvolte ad elica ed in questa maniera si costituisce un dimero. Associate
alle testa sono presenti le catene leggere, due per ogni testa.
Nel sarcomero quindi si indentificano filamenti sottili di actina, filamenti spessi di miosina II e altre proteine
strutturali: la titina che lega il filamento spesso alla linea Z ed evita l’eccessivo allontanamento del filamento
dalla linea Z grazie ad un’estremità a molla; la α-actinina ha una forma bastoncellare e serve ad ancorare
un’estremità dei filamenti sottili al disco della linea Z; la nebulina e la tropomodulina che si trovano
all’estremità libera del filamento sottile e che si ritiene siano coinvolte nella regolazione della lunghezza del
filamento sottile di actina; la miomesina e la proteina C infine che si trovano lungo la linea M e che sono
importanti perché mantengono i filamenti spessi nel loro ordinato sistema spaziale.
Al di fuori del sarcomero sono presenti altre proteine strutturali come la desmina e la distrofina. La prima è
presente in tutte le cellule muscolari ed è una molecole di filamenti intermedi, i quali formano un reticolo in
corrispondenza delle linee Z e passano da una miofibrilla ad un’altra fino ad ancorarsi alla membrana plasmatica
della cellula; questi filamenti mantengono allineate le miofibrille. La seconda invece crea un ponte tra
miofibrille e lamina basale che serve a dissipare parte delle forze tensive all’esterno della cellula su strutture più
consistenti.
La contrazione muscolare è determinata dallo scorrimento dei filamenti sottili su quelli spessi, determinato
dall’interazione delle teste delle molecole di miosina coi filamenti sottili che scatena una serie di eventi.
Questa situazione è quella equivalente grossomodo al rigor mortis, nei muscoli cadaveri infatti i filamenti spessi
sono tutti saldati ai filamenti sottili di actina mediante questa interazione. In un soggetto vivente però è presente
ATP; questa molecola si lega alle teste di miosina causando un cambiamento conformazionale di queste teste
che si staccano dal filamento. Successivamente poiché la testa ha un’attività ATPasica, induce l’ATP ad
idrolizzarsi e a trasformarsi in ADP+P. Questo evento determina un ulteriore cambiamento conformazionale di
portata più ampia che consiste nella inclinazione della testa di miosina sulla coda. Alla fine di questo
spostamento il P si allontana e ciò causa un cambiamento della testa della miosina che ha di nuovo ora
un’affinità con l’actina. A questo punto l’ADP si libera e così la testa della miosina va a riposizionarsi al suo
stato naturale. Così si determina lo scorrimento del filamento sottile e il ciclo ricomincia. La successione di
questi cicli determinano lo slittamento complessivo dei filamenti sottili.
Gli eventi che scatenano il ciclo di contrazione sono vari. Nella cellula polinucleata sono presenti tanti altri
organelli; tra le miofibrille sono presenti infatti numerosi mitocondri che forniscono ATP e delle invaginazioni
della membrana plasmatica. Poiché la membrana plasmatica ha questa formazione, viene chiamata
sarcolemma. Queste invaginazioni entrano dentro la cellula e sono definiti tubuli AT; sono posizionati in
corrispondenza della giunzione tra la banda A e la banda I dei sarcomeri. Esistono anche altre strutture tubulari
del REL (reticolo endoplasmatico liscio, qui reticolo sarcoplasmatico). Quest’ultimo si espande in
corrispondenza dei tubuli AT a costituire delle cisterne. Tubulo AT e due cisterne terminali costituiscono una
triade.
Ogni fibra muscolare riceve un contatto sinaptico con un terminale assonico che convoglia un potenziale di
azione. Quando l’inversione della polarità elettrica della membrana raggiunge l’estremità di un assone in
contatto con una fibra muscolare, ciò determina il rilascio di neurotrasmettitori che a sua volta determina lo
stesso fenomeno dei neuroni. Nuovamente lungo la membrana della cellula muscolare prende il via un’onda di
depolarizzazione e mediante i tubuli actinici entra nella cellula raggiungendo la membrana dei tubuli AT,
adiacente alle cisterne contenenti calcio. Lungo i tubuli actinici sono presenti proteine che costituiscono canali
di Calcio che cambiano conformazione in seguito a depolarizzazione. Il cambio di conformazione dei canali di
calcio funziona come sensore che determina sulla membrana sarcoplasmatica adiacente l’apertura di veri e
propri canali di calcio. Il calcio finisce poi per legarsi alla troponina C, determinando lo spostamento della
troponina I e liberando un sito di interazione tra filamento sottile e filamento spesso di miosina.
La contrazione finisce quando delle pompe che si trovano sulla membrana del reticolo sarcoplasmatico
ripompano il calcio nel reticolo stesso, diminuendo la concentrazione del calcio nel citosol.
Tessuto nervoso
Il tessuto nervoso è caratteristico del sistema nervoso che è suddiviso in: centrale (SNC), contenente l’encefalo
che si trova nella cavità cranica e il midollo spinale appoggiato al canale vertebrale; e periferico (SNP), formato
dalle ramificazioni dei nervi, provenienti dall’encefalo (nervi encefalici) e dal midollo spinale (nervi spinali), e
dai gangli annessi ossia rigonfiamenti dove si possono trovare neuroni.
Il tessuto nervoso è costituito da neuroni (cellule nervose che svolgono le funzioni del tessuto stesso e pertanto
si trovano in entrambi i sistemi nervosi) e da cellule della neuroglia (cellule gliali) che hanno numerose
funzioni.
Le cellule della neuroglia sono divise in vari tipi di cellule; quattro tipologie si trovano a carico del SNC e sono
oligodendrociti, astrociti, cellule ependimali e microglia e due tipologie sono a carico del SNP e sono le cellule
satelliti e le cellule di Schwann.
I neuroni sono cellule specializzate in quanto sono cellule eccitabili che hanno il compito di trasferire
informazioni da una parte all’altra dell’organismo. Sono eccitabili perché sono capaci di rispondere a stimoli
chimici e/o fisici; l’informazione dei neuroni fa seguito alla loro variazione di comportamento che non è altro
che una variazione del potenziale elettrico di membrana, attraverso la concentrazione ionica; il trasferimento
dell’informazione viene attuato attraverso la propagazione di segnali lungo la membrana che vengono trasmessi
ad altre cellule mediante le sinapsi (impulsi nervosi).
In sintesi l’attività di un neurone è quella di condurre degli impulsi nervosi e di trasmetterli ad altri neuroni in
apparati funzionali particolari chiamati sinapsi.
Esiste, come precedentemente accennato, una differenza di potenziale tra l’interno e l’esterno della cellula. In
condizioni di riposo la variazione di potenziale (ΔV) fra versante esterno e versante interno della membrana
plasmatica è uguale a -70mV. Stimoli fisici o chimici capaci di stimolare i neuroni però possono provocare una
depolarizzazione che riduce la ΔV fino a farla arrivare alla neutralità causando bruscamente un’inversione della
polarità della membrana che rende la membrana negativa fuori e positiva dentro. In questo modo si raggiunge la
soglia del potenziale d’azione pari a +40mV. Il potenziale d’azione però deve cominciare a propagarsi e lo fa in
modo automatico; contemporaneamente però esistono stimoli chimici che producono iperpolarizzazione: questa
inibisce l’insorgenza del potenziale d’azione e allontanando la differenza di potenziale dal valore soglia che
scatena il potenziale d’azione la riportano a -70mV.
Morfologicamente i neuroni hanno dimensioni molto variabili (5-135μm) e sono costituiti da una porzione
centrale contenente il nucleo e la maggior parte degli organelli citoplasmatici e che prende il nome di soma,
corpo o pericardio. Dal corpo centrale prendono origine prolungamenti citoplasmatici. Alcuni possono essere
molto brevi e ramificati (dendriti); questi hanno un’importante funzione perché conducono l’impulso nervoso
verso il corpo cellulare. Poi c’è un altro prolungamento, di norma molto più lungo dei dendriti che conduce
l’impulso allontanandolo in via centrifuga dal corpo cellulare e che prende il nome di assone, o neurite.
L’assone alla porzione terminale presenta ramificazioni che prendono il nome di telodendro. La lunghezza
dell’assone e la velocità di conduzione sono variabili. In particolare la velocità di conduzione è aumentata dalla
presenza di una guaina mielinica che si trova attorno all’assone rivestendolo completamente. La fibra nervosa è
quindi formata da assone e cellule di supporto mieliniche.
I neuroni possono essere classificati in base alla forma: se è formato da un corpo cellulare (ossia un dendrite e
un assone) viene chiamato neurone bipolare; viene considerato neurone pseudounipolare un corpo cellulare che
dopo un breve tratto si divide a T in un prolungamento che da una parte muove l’impulso in senso centripeto e
dall’altra in senso centrifugo; ed infine esistono neuroni multipolari in cui si possono riconoscere neuroni
stellati (dal cui corpo si possono originare tanti dendriti e un singolo assone) o piramidali.
I neuroni posso essere ulteriormente suddivisi in ‘neuroni del I tipo di Golgi’ e ‘neuroni del II tipo di Golgi’.
Quelli dei I tipo presentano un assone molto lungo che percorre distanze notevoli; mentre quelli del II tipo
hanno un assone molto corto paragonabile alla lunghezza del dendrite.
All’interno del citoplasma del neurone si trova un nucleo in cui è visibile un nucleolo molto evidente e un
citoplasma contenente zone di intensa basofilia identificate come zone di accumulo di ribosomi e di RER (corpi
di Nissl), lisosomi, neurotubuli, neurofilamenti, numerosi mitocondri e un apparato di Golgi.
Nell’assone si trovano solo microtubuli, neurofilamenti e qualche vescicole. Infatti alla base dell’assone tutti gli
altri organuli si arrestano. La porzione iniziale dell’assone prende il nome di collicolo assonico o cono di
emergenza; è un punto particolare perché da qui prendono origine i potenziali d’azione che si propagano lungo
l’assone in senso centrifugo. Altrove la superficie della cellule riceve miriadi di contatti sinaptici provenienti da
assoni di altre cellule nervose.
All’interno dell’assone i neurotubuli consentono la corsa delle vescicole le quali si avvalgono per il loro
movimento di speciali molecole motrici: la chinesina, quando si muovono in senso centrifugo e quindi verso
l’estremità dell’assone, o la timerina citoplasmatica quando le vescicole tornano verso il corpo cellulare.
Abbiamo due movimenti del cosiddetto trasporto assonico che può essere anterogrado o retrogrado; a secondo
dell’orientamento queste vescicole si avvalgono dell’aiuto di diverse proteine. Il movimento anterogrado può
essere lento o veloce.
Nelle ramificazioni della parte terminale dell’assone (telodendro) troviamo i cosiddetti canali sinaptici o bottoni
sinaptici. Questi rigonfiamenti, in cui possiamo trovare vescicole sinaptiche, mitocondri e poco altro,
costituiscono l’elemento presinaptico di una sinapsi e si trovano in rapporto di vicinanza stretta con altri gli
neuroni (elementi postsinaptici). Fra questi due elementi resta uno spazio ridottissimo che prende il nome di
vallo sinaptico, o fessura sinaptica. Questa è sede del trasferimento dell’impulso nervoso da un neurone
all’altro; quando l’onda di depolarizzazione raggiunge il bottone sinaptico si aprono canali di Calcio sulla
membrana della cellula che consentono al Calcio stesso di determinare l’avvicinamento e la fusione delle
vescicole sinaptiche alla membrana dell’elemento presinaptico. La fusione avviene perché sulla membrana della
vescicola sono presenti dei complessi proteici (U snair) che trovano sulla membrana del bottone degli analoghi
complessi proteici (T snair). Questo crea un legame che avvicina la membrana alla vescicola sinaptica
consentendo l’interazione di altre proteine di membrane. Questa fusione determina l’apertura delle vescicole e il
rilascio dei mediatori chimici (o neurotrasmettitori) che andranno verso la membrana dell’elemento
postsinaptico per legarsi coi loro recettori. Il legame causa l’apertura dei canali ionici sulla membrana
postsinaptica che determinerà a sua volta l’accelerazione del potenziale d’azione sull’altra cellula. Queste
sinapsi prendono il nome di ‘sinapsi chimiche’.
Esistono però anche sinapsi elettriche che sono rese possibili da un apparato funzionale costituito da Gap
Junctions, dove le membrane sono realmente attaccate tra di loro. L’impulso elettrico quindi passa direttamente
dall’una all’altra membrana.
Il neurotrasmettitore si lega sulla membrana postsinaptica e su questa si aprono canali ionici che inducono
l’inversione di polarità e l’avvio di un potenziale nervoso; talvolta ci sono però stimoli chimici che inducono
iperpolarizzazione della differenza di potenziale. Queste due tipologie di comportamento configurano le sinapsi
eccitatorie ed inibitorie rispettivamente.
I neuroni si possono avvalere di neurotrasmettitori di tipo diverso. Possono usare: amminoacidi come ad
esempio acido glutammico (+), acido aspartico (+), glicina (-), il GABA (-) o acido-γ-amminobutirrico e
acetilcolina (+); catecolamine come noradrenalina, dopamina e adrenalina; serotonina (+); ossido nitrico; e
piccoli peptidi come neurotensina, somatostatina, encefaline e CCK (colicistochimina).
I neuroni possono essere quindi classificati in: colinergici se usano l’acetilcolina; glutamatergici se usano
l’acido glutammico; glicinergici se usano la glicina; GABAergici se usano il GABA; catecolaminergici e a
seconda del tipo di catecolamina saranno dopaminergici, noradrenergici o adrenergici; serotonergici se usano la
serotonina; nitrergici se usano l’acido nitrico; peptidergici se usano piccoli peptidi.
I recettori dei neurotrasmettitori possono essere di due categorie principali: accoppiati a canali ionici regolati
da ligandi, veri e propri canali ionici che sono aperti o chiusi, e recettori accoppiati a secondi messaggeri
(come adenil ciclasi o proteina G) che sono molto più lenti. Nel caso di un recettore accoppiato ad una proteina
G, quest’ultima è dotata di una subunità accoppiata a molecole di GDP e consente al recettore di cambiare
conformazione e di attaccarsi alla proteina stessa. L’accoppiamento determina un nuovo cambiamento
conformazionale per cui la GDP viene sostituita dalla GTP. Questo evento determina la separazione della
subunità della proteina G e la sua migrazione verso un canale ionico e l’apertura dello stesso.
Le sinapsi possono essere classificate in base al tipo di trasmettitore rilasciato o dal punto di vista topografico.
Abbiamo sinapsi tra un assone e un dendrite (assodendritiche), oppure sinapsi tra neurone e neurone
(assosomatiche), oppure sinapsi tra due assoni (assoassoniche), oppure sinapsi in cui i dendriti presentano delle
spine (assospinose), oppure sinapsi in cui lungo il decorso dell’assone si trova un accumulo di vescicole
sinaptiche e dalla parte opposta un dendrite (bouton en passage, o di passaggio), ed infine sinapsi molto più rare
in cui vengono coinvolti due dendriti (dendrodendritiche).
Esiste un’ulteriore suddivisione tra sinapsi: I di tipo Gray e II di tipo Gray. Essa si basa su una caratteristica
delle sinapsi; le membrane di quest’ultime presentano degli ispessimenti che se sono simmetrici sono del II tipo
di Gray e tipici delle sinapsi inibitorie e se sono diversi sono del I tipo di Gray ed eccitatorie.
Le cellule di Schwann nel SNP sono invece delle cellule che si avvolgono attorno ad un assone e costituiscono
la guaina mielinica della fibra nervosa. Ci sono delle zone però nude tra due rivestimenti. Queste cellule in
primo luogo si avvicinano all’assone e cominciano ad intorcigliarsi intorno ad esso; in questa maniera alla fine
dello sviluppo avremo tanti strati di membrana che si dispongono intorno all’assone.
Queste cellule consentono un aumento di velocità nella trasmissione dell’impulso perché isolano elettricamente
la superficie dell’assone. Esistono anche delle cellule di Schwann che costituiscono fibre amieliniche. L’assone
quindi entra nel citoplasma.
Le cellule satelliti si dispongono attorno ai corpi dei neuroni del SNP. Sono molto grandi e servono a
proteggere ed isolare i neuroni dall’ambiente circostante mediando anche gli scambi metabolici tra neuroni ed
esterno.
Gli astrociti sono delle cellule molto importanti nel SNC ed hanno una forma radiata. Sono caratterizzati da un
corpo cellulare con numerosi prolungamenti citoplasmatici. Questi prolungamenti da una parte si estendono fino
alle fibre nervose o ai corpi dei neuroni. Qui presentano dilatazioni terminali che rivestono sia le fibre nervose
sia i corpi dei neuroni isolandoli (piedi terminali). Dall’altra parte invece presentano dei prolungamenti che si
estendono fino ai vasi sanguigni e presentano piedi terminali, o vascolari, che rivestono i vasi sanguigni. Ciò
che esce dai vasi deve attraversare questo strato.
Ci sono due tipi di astrociti: i protoplasmatici, cellule con tanti prolungamenti citoplasmatici che si trovano
nella sostanza grigia; e i fibrosi, dove i prolungamenti sono più sottili e di minor numero che si trovano nella
sostanza bianca. Entrambi contengono la GFAP (proteina fibrillare associata alle cellule gliali).
La loro funzione è quella di mediare gli scambi metabolici tra i neuroni e il fluido interstiziale che li circonda.
Ma quando nel SNC troviamo molte sinapsi, il fatto che il neurotrasmettitore non si allontani da una sinapsi è
determinato dagli astrociti che isolano ciascuna sinapsi.
Gli oligodendrociti sono le cellule del SNC omologhe alle cellule di Schwann del SNP; se ne differenziano
perché sono capaci di emettere prolungamenti che avvolgono più assoni e di fornire quindi la guaina mielinica a
più assoni.
Le cellule della microglia sono cellule fagocitarie che derivano dallo stesso precursore dei monociti del sangue.
Sono piuttosto piccole con corpo allungato e nucleo schiacciato che presentano numerosi prolungamenti che si
insinuano tra neuroni e fibre nervose. Si attivano in seguito a traumi o lesioni che coinvolgono il SNC.
Le cellule ependimali sono delle cellule molto semplici che costituiscono l’epitelio di rivestimento delle cavità
del SNC. Sono cilindriche con la porzione apicale ciliata.
Tessuto linfoide
Un antigene è qualsiasi molecola che stimola una reazione immunitaria, in condizioni particolari. Le molecole
che costituiscono il nostro organismo in condizioni normali non avviano la reazione immunitaria perché il
nostro sistema immunitario è in grado di riconoscere ciò che è nostro (self) da ciò che non è nostro (non-self) e
quindi di reagire o meno contro questi elementi.
Esistono due tipi di immunità: quella innata che ruota intorno a strutture che aspecificamente ci difendono
attraverso barriere fisiche (muchi, epiteli), barriere chimiche (acidità dello stomaco), sostanze secrete (proteine
antibatteriche) e cellule fagocitarie (neutrofili, per esempio); e quella adattativa che è molto più selettiva perché
è diretta verso una determinata componente del batterio per mezzo di un antigene specifico che agisce per via
umorale (grazie alle Ig) o cellulo-mediata (grazie ai linfociti).
Le cellule del sistema immunitario sono i linfociti B, T ed NK, e cellule di supporto (macrofagi, basofili,
eosinofili e cellule dendritiche).
I linfociti T hanno il TCR, un recettore deputato a riconoscere un determinato antigene per un determinato
linfocita. Come ciò avvenga è determinato dal fatto che una parte di questo recettore va incontro a mutazioni
spontanee che lo portano ad avere recettori per un solo tipo di molecola. I linfociti T-helper (CD4) sono divisi
in Th1 e Th2, simili le une alle altre ma che secernono sostanze diverse: i Th1 secernono IFN-γ (interferone γ),
IL2 (interlochina 2) e TFN-α (fattore di necrosi tumorale α) e interagisco con i linfociti T-citotossici; le Th2
invece secernono IL4, IL5, IL10 e IL13 le quali attivano i linfociti B e li trasformano in plasmacellule per fargli
secernere Ig.
Oltre a questi, ai linfociti T citotossici e ai linfociti soppressori/regolatori, abbiamo anche i linfociti
intraepiteliali (TCR gamma/delta) che non circolano nel sangue. Queste cellule rappresentano la prima linea di
difesa perché si trovano sulla interfaccia tra l’interno e l’esterno dell’organismo.
I linfociti B sono quelli che per differenziamento danno origine alle plasmacellule. Le Ig da esse secrete sono
molecole costituite da due catene polipeptidiche pesanti e due catene polipeptidiche leggere; ogni catena
pesante mediante un ponte disolfuro è collegata ad una leggera. L’estremità –NH terminale di queste due catene
è definita parte variabile della molecola perché abbiamo un’estrema variabilità nella sequenza amminoacidica;
l’estremità è capace di generare un’affinità con antigene differente: ogni anticorpo sarà diverso per via della
catena amminoacidica e quindi specifico.
Le due catene pesanti sono unite da ponti solfuro, e quindi l’Ig, costituita da due siti attivi, può legare due
antigeni e per questo è detta molecola bivalente; ci sono varie classi di Ig (IgM, IgD, IgG, IgE, IgA) che si
differenziano per la tipologia della catena pensante che conferisce proprietà particolare. Per esempio le IgM
vengono secrete e legate a costituire dei pentameri e pertanto sono tetravalenti e tipiche dei linfociti B immaturi;
le IgD sono presenti su linfociti B già attivati; le IgG sono quelle più importanti e sono capaci di attraversare la
barriera placentale; le IgE sono responsabili delle reazioni allergiche; e le IgA passano le barriere epiteliali e
vengono riversate sulle mucose. Che siano IgM o IgD, entrambi hanno un BCR (recettore per cellule B). I
linfociti B poi contengono anche MHC-II.
I linfociti NK sono capaci di uccidere cellule tumorali o infettate da virus; lo fanno tramite perforine e granzine
che uccidono direttamente le cellule.
La risposta immunitaria può essere suddivisa in tre tempi:
-Risposta infiammatoria: all’inizio quando avviene l’evento lesivo, si genera questa risposta mediata da
meccanismi della immunità innata; si liberano enzimi, sostanze e una serie di meccanismi.
-Risposta immunitaria specifica primaria: quando un linfocita ha un recettore adatto per riconoscere l’agente
aggressivo, questo darà origine a questa risposta. Quando si parla di cellule B, il primo incontro con l’antigene
dà origine a questa risposta. È lenta perché necessita di più giorni per produrre anticorpi contenenti IgM.
-Risposta immunitaria specifica secondaria: le cellule che restano immunitarie poi si trasformano in linfociti
memoria e sono capaci di attivarsi più velocemente perché l’antigene è stato già incontrato ed è quindi
facilmente riconoscibile.
I linfociti T-helper (o CD4) riconoscono gli antigeni quando questi sono legati alle MHC-II; quelli citotossici (o
CD8) li riconoscono quando sono legati alle MHC-I.
Le MHC-II e MHC-I sono delle molecole composte da due catene peptidiche (la prima da catene uguali, la
seconda da una grande e una piccola) che presentano a una delle due estremità un solco su cui viene collocato
un frammento antigenico. Affinché venga avviata la risposta immunitaria i CD4 o i CD8 devono trovare una
cellula che abbia l’antigene dentro il solco delle MHC rispettive. In effetti i recettori delle cellule T devono
avere un sito di legame per l’antigene stesso e una zona per riconoscere le MHC.
Le MHC-I si trovano su tutte le cellule somatiche (molecola ubiquitaria) ed espongono peptidi che provengono
dal citoplasma delle cellule ma che il nostro organismo riconosce come molecole self. Quando una cellula viene
trasformata per via di un tumore o di un virus, queste cellule espongono frammenti peptidici non-self e per
questo motivo viene scatenata la reazione allergica.
Le MHC-II sono presenti sulla superficie di cellule particolari e fagocitiche (antigen-presenting cells) come
macrofagi, cellule dendritiche, plasmacellule; queste cellule devono prelevare dall’esterno un antigene,
internalizzarlo per endocitosi e distruggerlo coi lisosomi. I frammenti peptidici che si liberano nel lisosoma
vengono attaccati alle molecole di MHC-II e disposti sulla superficie della cellula. In questo caso sono antigeni
che provengono da micro-organismi provenienti dall’esterno della cellula. Sono presenti solo su cellule
dendritiche, macrofagi e linfociti B.
Il legame tra TCR e l’antigene coniugato con una molecole di MHC non è sufficiente per indurre la risposta
immunitaria; è necessario che sulla superficie della cellula che presenta l’antigene siano presenti proteine costimolatrici (ad esempio CD28 e B7, CD40L e CD40), molecole che forniscono l’avvio della risposta
immunitaria. Il TRC e le MHC servono per la specificità dell’antigene.
Il legame tra le Ig (BCR) e l’antigene è specifico e quando l’incontro avviene lo fagocitano, lo modificano e lo
riespongono coniugato con una molecola di MHC-II; il linfocita B però ha bisogno dell’aiuto dei linfociti Thelper che riconoscono l’antigene e del legame con le molecole co-stimolatrici. A questo punto il linfocita Thelper si attiva e secerne IL2 (che induce la proliferazione dei CD8) e varie IL che attivano il linfocita B e lo
inducono a trasformarsi in cellule memoria o in plasmacellule.
La citotossicità cellulo-mediata anticorpo-indipendente è una situazione particolare. Necessita di cellule per
eliminare l’antigene ma anche di anticorpi. I protagonisti sono i linfociti NK che hanno sulla superficie della
membrana recettori per Ig, e quando vengono attivati al loro interno cominciano a produrre granuli contenenti
sostanze particolari come perforine, che aprono fori attraverso cui penetrano le granzine che entrano nel fago e
inducono la cellula all’apoptosi, e appunto granzine. Infatti una volta attivati incontrano Ig attaccate a cellule
tumorali o infettate da virus; queste cellule poi espongono antigeni riconosciuti da anticorpi che si legano a
queste cellule e i linfociti NK trovano così Ig legate alle cellule target per far in modo che i granuli vengano
prodotti. Una volta liberata la perforina, questa, come detto precedentemente interagisce con la granzina e porta
la cellula infetta ad intraprendere il programma di suicidio, o di morte programmata della cellula(apoptosi).
Il meccanismo per eccellenza che consente l’eliminazione dell’antigene però è rappresentato dalla citotossicità
cellulo-mediata anticorpo-dipendente; l’interazione tra linfociti e antigeni è qui sufficiente per rimuovere
l’anticorpo stesso. Il linfocita deve essere un CD8 e viene attivato dall’incontro tra antigene coniugato a una
molecola di MHC-I; successivamente prolifera e quando trova l’antigene sintetizza delle perforine e delle
granzine che uccidono le cellule tumorali.
Alcune proteine che si trovano nel citoplasma di tutte le cellule somatiche vengono distrutte e degradate in
peptidi molto piccoli che trovano la loro strada nel RER dove vengono associate a molecole di MHC-I e
vengono esposte sulla superficie delle cellule.
Le molecole di MHC-II vengono sintetizzate nel RER, migrano sulla superficie della cellula dove trovano il
loro sito di legame chiuso e quindi in forma inattiva, e devono essere ri-endocizzate per poi finire insieme agli
antigeni esterni all’interno dell’endosoma. L’antigene viene frammentato in piccoli peptidi e vengono poi
accoppiati alle molecole di MHC-II. Questo succede però solo nelle cosiddette ‘antigen-presenting cells’, e cioè
nei macrofagi, nelle cellule derivanti da monociti, nelle cellule dendritiche e nei linfociti B.
I linfociti CD4 possono interagire con cellule fagocitarie (come i macrofagi); queste ultime, come
precedentemente detto, sono in grado di fagocitare batteri e presentare i loro antigeni sulla membrana. I linfociti
T-helper (CD4) riconoscono l’antigene e si attivano secernendo IL2 per via autocrina. Questa cellula comincia a
proliferare e secerne poi anche IFN-gamma, che induce il macrofago ad attivarsi. Il macrofago infatti fagocita
ma in maniera molto blanda, perciò quando viene attivato diviene una specie di ‘killer’ poiché aumenta le sue
capacità fagocitarie.
Tessuto ematopoietico
Il tessuto ematopoietico è quello che genera il sangue; è estremamente eterogeneo e costituito da cellule
variegate nella morfologia e nella dimensione. Esso costituisce il midollo osseo e si ritrova anche in alte sedi, in
età più precoce.
A causa di una cascata di eventi da una singola tipologia cellulare, la cellula staminale emopoietica (PHSC),
prendono origine precursori che man mano che differenziano restringono il loro campo di differenziamento.
Due sono le cellule che si originano dalla PHSC:
-La cellula progenitrice della linea linfoide. Il progenitore comune della linea linfoide darà origine poi a
cellule pre-NK, pre-T e pre-B; esse quando maturano entrano nel circolo sanguigno e diventano linfociti maturi.
Le cellule linfocitarie B una volta attivate daranno origine alle plasmacellule.
-La cellula progenitrice della linea mieloide. Il progenitore comune della linea mieloide darà origine in altri
due tipi di cellule: il precursore comune della linea megacariocitaria ed eritrocitaria che darà origine al
progenitore degli eritrociti e al quello del megacariocita (il megacarioblasto) il quale perde frammenti del
citoplasma che costituiranno poi le piastrine; e il precursore comune dei monociti e dei granulociti, da cui si
origineranno i progenitori dei neutrofili, dei basofili, degli eosinofili e dei monociti che daranno origine alle
cellule che si trovano nel sangue. Il precursore del basofilo è anche quello dei mastociti, che dal midollo osseo
si trasferiscono nei tessuti senza passare dal sangue.