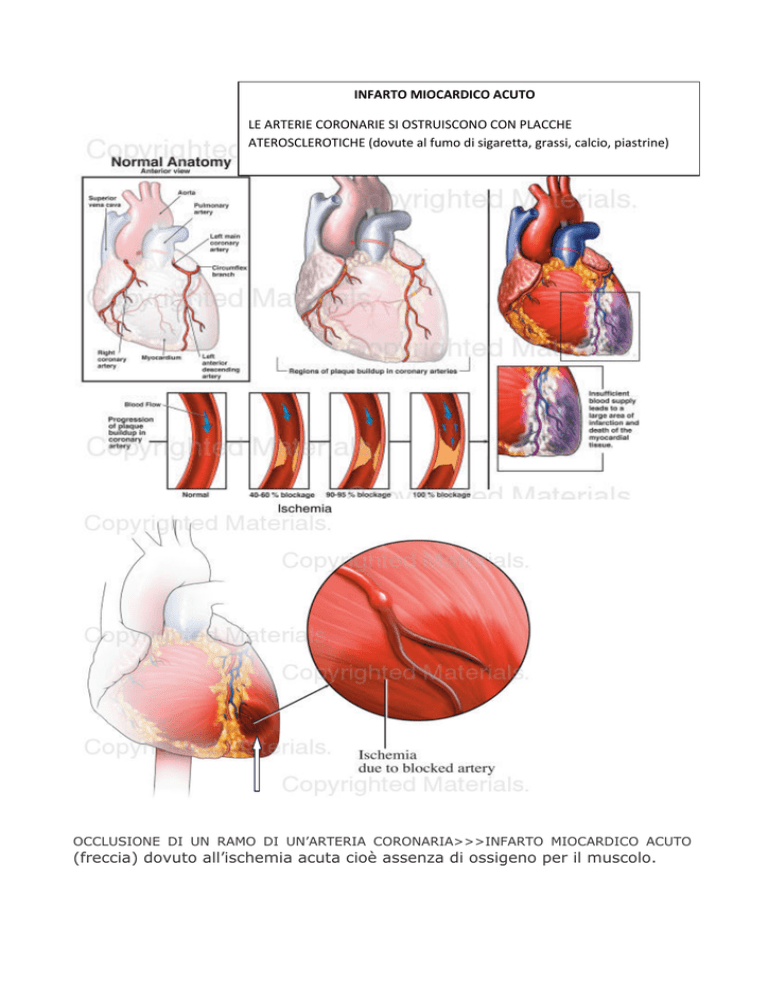
INFARTO MIOCARDICO ACUTO LE ARTERIE CORONARIE SI OSTRUISCONO CON PLACCHE ATEROSCLEROTICHE (dovute al fumo di sigaretta, grassi, calcio, piastrine) OCCLUSIONE DI UN RAMO DI UN’ARTERIA CORONARIA>>>INFARTO MIOCARDICO ACUTO
(freccia) dovuto all’ischemia acuta cioè assenza di ossigeno per il muscolo.
L’INFARTO MIOCARDICO ACUTO nel 2011
Con la definizione infarto del miocardio (IMA) si intende la sindrome
coronarica acuta dovuta all'ostruzione di una arteria coronaria a seguito della
fissurazione del cappuccio fibroso di una placca ateromatosa con formazione di
un trombo occludente e conseguente necrosi del tessuto miocardico.
Classificazione
L'infarto del miocardio è una sindrome coronarica acuta. In questo senso,
l'infarto viene descritto come sindrome coronarica acuta caratterizzata dalla
presenza della troponina (proteina miofibrillare del muscolo scheletrico)
liberata in corso di necrosi e della presenza dell'enzima CK-MB, specifico per
l'infarto del miocardio. In questa categoria viene suddivisa in infarto
miocardico con sovraslivellamento del tratto ST (STEMI) e infarto miocardico
senza sopraslivellamento del tratto ST (NSTEMI).
Epidemiologia
L'incidenza mostra grandi variazioni geografiche: <100/100.000/ anno in
Giappone , 100 casi per ogni 100.000 abitanti in Italia e Francia, circa 300 in
Germania, America settentrionale, Paesi Bassi, Polonia, 300-400 in Danimarca
e Scandinavia, 400-500 in Irlanda, Inghilterra e in Ungheria.
Più di 500 in Irlanda del Nord, Scozia, Finlandia, Russia, Romania e Ucraina.
Rapporto maschi/femmine: 2 a 1.
Eziopatogenesi
Aterosclerosi con numerosi fattori di rischio.
1) Fattori predisponenti non influenzabili sono
•
•
•
predisposizione familiare; età; sesso maschile; 2) Fattori di rischio di primo ordine, modificabili
•
•
•
•
•
dislipidemia, in particolar modo un aumento del colesterolo totale e LDL, un aumento dei trigliceridi e una diminuzione nei livelli di HDLemia; ipertensione arteriosa sistemica; diabete mellito; sindrome metabolica, obesità, bulimia, resistenza all'insulina, iperinsulinemia, malattie associate. tabagismo. 3) Fattori di rischio di secondo ordine
•
•
•
•
•
aumento della lipoproteina Lp(a); iperfibrinogenemia > 300 mg/dL; anticorpi antifosfolipidi; sedentarietà; fattori psicosociali: stress negativo, stato sociale inferiore, e altro. Se sono presenti due fattori di primo ordine, il rischio di sviluppare una
coronaropatia si quadruplica. Se sono presenti tre fattori di primo ordine, il
rischio aumenta di 10 volte.
Nell'infarto al di sotto dei 30 anni possono rilevarsi:
•
•
•
•
•
•
problemi dislipidemici familiari; cardiomiopatia ipertrofica sindrome degli anticorpi anti‐fosfolipidi; ipotiroidismo con ipercolesterolemia; vasculiti; abuso di sostanze stupefacenti (ad es. cocaina), con effetto dose‐indipendente. Fattori scatenanti:
•
•
•
sforzi violenti, stress con grandi variazioni della pressione arteriosa angina instabile (rischio di infarto del 20%) ritmi circadiani: il 40% di tutti gli infarti avvengono al mattino tra le 6 e le 12, probabilmente in seguito al picco cortisolico ed innalzamento dei valori di Pressione Arteriosa. Cause infrequenti
Nonostante la malattia ateromatosa sia alla base della maggior parte degli
infarti, esistono determinate condizioni patologiche che portano all'infarto in
assenza di placche aterosclerotiche od ostruzioni evidenti dei vasi coronarici.
Tra queste ne ricordiamo due in particolare: l'angina variante (dovuta a
spasmi delle arterie coronarie subepicardiche che, se protratti nel tempo,
possono portare a IMA) e la malattia microvascolare, detta anche sindrome X,
la cui eziologia e fisiopatologia è molto poco conosciuta. Si crede sia dovuta a
degli squilibri metabolici a livello del microcircolo cardiaco che portano
all'alterazione e conseguente degenerazione delle strutture capillari.
Profilo diagnostico
Anamnesi Il dolore, ove presente, è tipicamente localizzato alla regione retrosternale,
cioè al centro del petto. Esso tende ad irradiarsi tipicamente verso la spalla e
l'arto superiore sinistro, benché sia possibile l'irradiazione cervicale ovvero alla
scapola sinistra. Nel caso di infarto miocardico di tipo inferiore (o
"diaframmatico") il dolore insorge in regione epigastrica e può essere confuso
con un dolore addominale di origine non cardiaca. L'intensità del dolore è in
genere molto forte, di tipo costrittivo o a volte di tipo trafittivo, sovente
accompagnato da una sudorazione fredda, ad un senso imminente di morte,
ad una profonda astenia, e più di rado a nausea e vomito. Differentemente
dall'angina stabile, il dolore provocato dall'infarto miocardico dura più di 30
minuti e non è alleviato né dal riposo, né dall'assunzione di farmaci come
l'isosorbide dinitrato o la trinitrina.
Esame obiettivo In genere si riscontrano ipertensione e tachicardia in corso di infarto anteriore
o laterale ed un'ipotensione associata a bradicardia in quelli inferiori.
All'ascoltazione è possibile apprezzare una riduzione d'intensità del 1° tono,
accompagnata talora da uno sdoppiamento paradosso del 2°tono; un soffio
meso- telesistolico, di nuova insorgenza, può identificare un'insufficienza
mitralica acuta dovuta ad ischemia o necrosi dei muscoli papillari del ventricolo
sinistro. Si può inoltre avere un ritmo di galoppo per la presenza di toni
aggiunti (3° e/o 4° tono). Sfregamenti epicardici possono essere ascoltabili nei
giorni seguenti, in caso di necrosi subepicardica e conseguente pericardite
epistenocardica.
Elettrocardiogramma L'ECG nelle prime 24 ore dopo un infarto può essere completamente silente.
Esso comunque contribuisce a fornire indicazioni sulla sede, estensione e
durata dell'infarto.
Segni diretti d'infarto (nel caso di ST-Sopralivellato)
1. Stadio acuto: breve elevazione dell'onda T, sopraslivellamento del tratto ST, onda T en dôme o onda di Pardee. 2. Stadio intermedio: obliquazione e normalizzazione del segmento ST; scomparsa dell'onda R che viene sostituita da un complesso QS o un'onda Q (di ampiezza >1/4 dell'onda R e durata >0,04 sec); negativizzazione di T. 3. Stadio cronico: progressiva normalizzazione dell'onda T; una piccola R può riapparire; l'onda Q si mantiene stabile, nella maggioranza dei casi, per tutta la vita. Un'elevazione del tratto ST che perduri oltre 6 mesi può indicare lo sviluppo di un aneurisma ventricolare I25.3. Un blocco di branca sinistra (BBS) precedente, può mascherare le
modificazioni dell'ECG tipiche dell'infarto.
Nell'infarto non Q non è presente l'onda Q, pur riscontrandosi le alterazioni del
tratto ST e dell'onda T.
Laboratorio In laboratorio si individua un'elevazione di
•
•
Troponina I e T. Sono indici molto sensibili e specifici del muscolo cardiaco e permettono di formulare la diagnosi di Infarto Miocardico Acuto nei pazienti con dolore toracico sospetto in presenza o no di alterazioni dell’elettrocardiogramma. Iniziano a elevarsi 3 ore dopo l'inizio dell'infarto, raggiungendo il massimo alla 20ª ora. Si normalizzano in 1‐2 settimane. Enzimi: attualmente riveste importanza solo il CPK‐MB per stimare l’estensione dell’infarto. .Clinica
Dolore anginoso Il quadro tipico dell'infarto si presenta come un dolore al torace (il dolore è riferito in modo vario, es. come una pinza che stringe, una morsa, una pietra che opprime..) e irradiato al braccio sinistro. Tuttavia esistono molte variazioni, anche se meno frequenti: ad esempio, l'irraggiamento può essere verso l'alto (dolore al collo, ai denti o addirittura alla testa) a entrambe le braccia, al braccio destro o alla bocca dello stomaco. Il dolore può essere epigastrico, soprattutto nell'infarto posteriore. Molti pazienti riferiscono il dolore come accompagnato da sensazione di morte imminente. Tipicamente questi sintomi sono intensi, prolungati, non influenzati dal riposo
o dai derivati nitrati. Vi sono però infarti che si presentano in modo attenuato.
I sintomi tipici dell' infarto miocardico acuto sono presenti nell'80% dei casi, in
quanto il 15-20% degli infarti è asintomatico o silente (soprattutto nei
diabetici e negli anziani).
Ci possono essere altri sintomi o segni clinici sospetti:
•
•
•
•
•
•
Affaticamento, debolezza, angoscia, sintomi vagali (sudorazione, nausea, vomito), eventualmente febbricola. Aritmie, soprattutto fibrillazioni ventricolari in fase acutissima. Spesso caduta della pressione arteriosa, ma in caso di stimolazione simpatica, la pressione può essere normale o anche leggermente elevata. Il polso è normale, ma può essere rapido, o lento. Segni di insufficienza cardiaca o di scompenso (1/3 dei pazienti): dispnea, rantoli alle basi polmonari, eventualmente edema polmonare. Nei più anziani, segni di problemi di perfusione cerebrale, come confusione mentale. Evoluzione
Stadio della necrosi: dura 48h, le più pericolose.
Compaiono problemi del ritmo, a buona prognosi. Per contro, una fibrillazione ventricolare intercorrente
da 1 a 6 settimane dopo l'infarto peggiora la prognosi con una mortalità dell'80%.
Insufficienza cardiaca in 1/3 dei pazienti.
1. Stadio della cicatrizzazione (30‐50 giorni): aneurisma ventricolare nel 20% tromboembolia pericardite post infarto, sindrome di Dressler da 1 a 6 settimane dopo l'infarto aritmie. 2. Stadio della riabilitazione mobilizzazione precoce educazione igienico‐dietetica diminuzione dell'ansia. 3. Stadio della prevenzione delle recidive abolizione tabacco ottimizzazione terapia diabetica miglioramento pressione arteriosa miglioramento profilo lipidico la dieta mediterranea diminuisce la mortalità del 50% 4. Circa il 30% dei pazienti colpiti da infarto muore prima di arrivare in ospedale. Dal 10 al 15% muoiono in ospedale. La mortalità intra-ospedaliera
proporzionalmente all'aggravarsi
classificazione di Killip
1.
2.
3.
4.
e a lungo termine è aumentata
dell'insufficienza cardiaca. Secondo la
senza insufficienza sinistra: mortalità <5% insufficienza sinistra moderata con rantoli umidi alle basi polmonari: mortalità fino a 20% edema polmonare: mortalità <40% shock cardiogeno: mortalità 90% Misure di trattamento preospedaliero
La terapia preospedaliera di un sospetto Infarto si basa su 4 principi:
Morfina cloridrato: trova impiego contro il dolore anginoso che non si risolve
con nitrati;
Aspirina viene utilizzata in dosi che vanno dai 150 ai 300 mg e la sua utilità si
basa sull'effetto antiaggregante piastrinico. È importante segnalare la
somministrazione di aspirina in sede preospedaliera.
Nitrati vengono utilizzati solitamente sotto forma sublinguale, come
l'isosorbide dinitrato 5mg o la nitroglicerina 5mg ripetibili. Il loro scopo è
quello di ridurre il ritorno venoso (agiscono principalmente sulle grosse vene)
al fine di ridurre il precarico del ventricolo sinistro, diminuendo pertanto il
lavoro e quindi la richiesta di ossigeno da parte del miocardio.
Ossigeno viene somministrato in maschera o in sonda nasale a 4l/min al fine
di mantenere la Saturazione di Ossigeno > 90%
•
Riperfusione Nitrati per via orale,
Angioplastica immediata.
•
eventualmente
con
pompa
a
perfusione.
Angioplastica coronarica Oltre al trattamento farmacologico, questa tecnica, con o senza l'impiego di
stent, è diventata la terapia di prima scelta nel trattamento dell'infarto acuto e
per questo sono state organizzate delle Reti Ospedaliere per garantire
l’esecuzione della procedura entro 90 minuti dal primo contatto medico
(chiamata del 118) in un Centro Cardiologico dotato di Laboratorio di
Emodinamica con reperibilità 24/24 ore 7/7 giorni. Con questa tempistica la
ricanalizzazione dell’arteria coronaria occlusa, responsabile dell’infarto, ha
permesso di ridurre sensibilmente la mortalità in fase acuta.
•
Tromboaspirazione Con questa tecnica è possibile aspirare il trombo, ossia il materiale
(solitamente molle) che ha causato l'ostruzione dell'arteria.
•
Prevenzione di nuove trombosi L'Aspirina nella fase acuta diminuisce la mortalità di oltre il 20%.
Eparina 5000 U endovena nelle prime 24-48 ore. Il Clopidogrel, un
antiaggregante piastrinico, si associa all’aspirina nei pazienti sottoposti ad
impianto di stent intracoronarico e può essere assunto fino a 12 mesi dopo
l’evento.
•
Trattamento delle complicazioni in fase acuta Betabloccanti diminuiscono il rischio di fibrillazione ventricolare, riducono
l'ospedalizzazione e la mortalità a distanza riducendo il tono adrenergico e in
particolare con il calo della frequenza cardiaca a 60-70 battiti al minuto.
Eliminazione dei fattori di rischio (grassi, sale, alcool).
- rischio di reinfarto a 5 anni del 50% in caso di Clesterolo LDL > 160 mg/dl,
- rischio a 5 anni del 100% se Colesterolo LDL > 190.
Terapia dopo la dimissione ospedaliera
Ottimizzare la terapia, informare il paziente e migliorare l'aderenza alle
prescrizioni farmacologiche rappresentano il primo passo per migliorare la
prognosi. La prevenzione secondaria sarà rivolta alla riduzione dei fattori di
rischio modificabili.
Generalmente un paziente dopo un Infarto Miocardico Acuto dovrà assumere i
seguenti farmaci; Aspirina,(Clopidogrel da 1 a 12 mesi a seconda se ha
impiantato uno stent metallico o medicato), beta-bloccante, ace-inibitore (e se
non tollerato un Sartano), statina con l’obiettivo di un valore di ColesteroloLDL < 100 mg/dl (o < 70 mg/dl nei pazienti ad alto rischio di recdiva di
infarto). Se il paziente è diabetico andrà prescritto un antidiabetico orale
/insulina. Assoluta sospensione el fumo di sigaretta. Attività fisica quotidiana
(camminare veloce 30-45 minuti al giorno almeno 5 volte la settimana).
Dottor Giancarlo Piovaccari Direttore Dipartimento Malattie Cardiovascolari‐Rimini