La corretta gestione del paziente con
dolore cronico e in Cure Palliative
Casteldelpiano, 25 Settembre 2013
Andrea Salvetti MMG
Comm.Reg.le Lotta al Dolore
Aspetti di Fisiopatologia
del dolore
䇾Nonostante il 60% dei pazienti ricorra
al medico a causa di un dolore, fino a
non molto tempo fa l䇻interesse dei
medici si limitava a considerarlo come
un indicatore di malattia, mentre poca
attenzione veniva dedicata alla
complessità dei fattori psicologici e
culturali che ne influenzano l䇻intensità
ed il modo con cui ciascun individuo lo
vive䇿 (Samuel Lipton)
Gli studi di Breivik et al. (2006), Melotti et al.
(2009) e Apolone et al. (2009) confermano
che:
- in Italia un italiano su quattro soffre di dolore
cronico, con durata media di 7 anni,
- in Ospedale vi è una sottostima (21%) del
dolore che è direttamente proporzionale
all’intensità del dolore,
- la prevalenza del sottotrattamento del dolore
nel paziente oncologico è del 25% con picchi
del 55% in alcuni gruppi.
L’ Italia, secondo i dati IMS MIDAS del 2011, è
al primo posto in Europa per il consumo pro
capite di FANS e all’ultimo per quello degli
oppiacei.
Per dolore, secondo
l’International Association for the
Study of Pain (IASP), s’intende
“una sgradevole esperienza
sensoriale ed emotiva associata
a un danno tessutale attuale o
potenziale
o descritto come tale”.
Per dolore cronico s’intende “un
dolore che persiste più a lungo del
corso naturale della guarigione, che
si associa a un particolare tipo di
danno o di malattia, di norma si
tratta di un dolore che persiste per
un periodo maggiore di 3 mesi”.
Di fronte ad un dolore cronico, dove
la malattia non sia al momento
diagnosticabile o non guaribile o
quando persiste dopo la guarigione
della malattia stessa,
cosa fare?
1. Discriminare se siamo di
fronte ad un Dolore
Neuropatico o ad un Dolore
Nocicettivo.
a. per fare questo occorre
innanzitutto eseguire corretta
Anamnesi: attraverso questa
è possibile ottenere i seguenti
dati:
- da quanto tempo ha dolore e se esiste
un rapporto di causa-effetto con un
fattore qualsiasi (malattia, trauma);
- dove il paziente avverte il dolore
principale, le sue irradiazioni e
disegnare l’area del dolore;
- valutare l’intensità del dolore con una
scala analgesica;
- identificare le ore della giornata
passate con dolore, se il dolore è
presente di notte e sveglia il paziente;
- quanto il dolore è spontaneo e quanto
è evocato da movimenti, alimenti,
attività corporee (incidente).
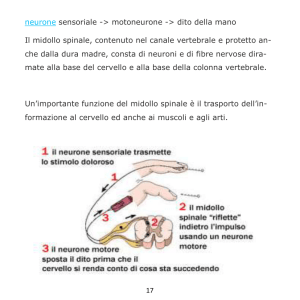
La prima finalità è valutare
l’integrità del sistema somatosensoriale ovvero l’integrità
delle fibre coinvolte nella
trasmissione dell’impulso
doloroso dalla sede del dolore al
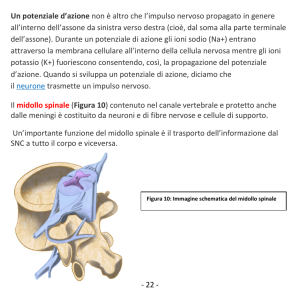
midollo spinale.
Il sistema somato-sensoriale,
deputato a identificare il dolore
(origine, intensità e qualità), è
costituito da neuroni, recettori, fibre
nervose, sinapsi, neuromediatori
chimici e circuiti neuronali, collocati
in tutto il sistema nervoso.
La parte più periferica dei filamenti
contiene i recettori del dolore
(nocicettori) che percepiscono gli
stimoli dolorosi e nocivi e li
trasformano in segnali elettrici.
Questi s’incanalano in fibre
mieliniche Aδ e fibre amieliniche C
(collocate nel contesto di molti
nervi) fino a entrare per via
posteriore nel midollo spinale,
struttura dove inizia il sistema
nervoso centrale.
- Le fibre C (amieliniche),
trasmettono un dolore lento, sordo,
profondo che brucia come calore
(es. il dolore da infiammazione, da
lesione tessutale viscerale);
- Le fibre A-delta (debolmente
mielinizzate), trasmettono un
dolore rapido come una scarica
elettrica tipo puntura (es. dolore
trigeminale, dolore improvviso
articolare al carico);
Entrambe queste tipo di fibre
decorrono nei nervi periferici e
hanno la cellula nel ganglio della
radice posteriore e un
prolungamento centripeto che
raggiunge i neuroni spinali WDRN
(neuroni ad ampio spettro
dinamico).
- Le fibre A-beta (mieliniche) di calibro
maggiore, trasmettono la sensibilità
tattile e propriocettiva, avvertita come
dolore in forma di spilli o di aghi (es.
sensazione che si prova alla gamba
dopo averla tenuta accavallata all’altra,
dolore dopo ischemia dell’arto
provocata da manicotto pressorio).
Le fibre mieliniche A , hanno
anch’esse la cellula nel ganglio
della radice posteriore ed un
prolungamento centripeto che
risale nel midollo spinale (senza
sinapsi spinale) e invia un ramo ai
neuroni WDRN.
Il 1° neurone entra nelle corna posteriori
del midollo spinale e lì si connette con il
2° neurone afferente mediante una
sinapsi che comprende un terminale
presinaptico (estremità del primo
neurone), uno spazio sinaptico (tra
primo e secondo neurone) ed una
membrana postsinaptica, parte iniziale
del secondo neurone.
La trasmissione del segnale
avviene grazie a neurotrasmettitori rilasciati a livello
presinaptico, che attraversano lo
spazio sinaptico e giungono su
specifici recettori collocati sulla
membrana cellulare
postsinaptica.
Le fibre passano controlateralmente e
vanno a costituire vari fasci, tra cui il
tratto spino-talamico, ma un certo
numero di fibre contrae connessioni con
il bulbo ( formazione reticolare) oppure
ritornano al midollo spinale, per
connettersi con i motoneuroni delle
corna anteriori e consentire così di
allontanare un’area del corpo dallo
stimolo doloroso che su essa agisce
(fenomeno dell’arco riflesso).
Una seconda connessione bulbare
viene realizzata con il midollo
ventro-laterale, fondamentale per
l’integrazione con il sistema nervoso
autonomo (responsabile, ad
esempio dell’aumento della
frequenza cardiaca e respiratoria e
della pressione arteriosa in caso di
dolore intenso).
Un’altra importante connessione
avviene con il Nucleo del Rafe Magno
(NRM), punto di partenza di
un’importante via nervosa discendente,
che ritorna a livello della prima sinapsi,
nelle corna posteriori del midollo
spinale, e che permette di ridurre e
modulare gli stimoli dolorosi provenienti
dalla periferia (feedback negativo che
autolimita l’entità del dolore).
Questa via ( o sistema) nervosa
discendente tende ad esaurirsi e
pertanto il dolore viene avvertito in
misura maggiore. La sua
attivazione a sua volta impedisce la
trasmissione ascendente del
dolore.
A livello del ponte una prima
importante connessione è
ottenuta con il nucleo
parabrachiale, dove arrivano
principalmente afferenze
dolorose provenienti dai visceri e
che si connette a sua volta con
l’ipotalamo e l’amigdala.
All’ipotalamo competono risposte
neuroendocrine, mediate
dall’ipofisi, con liberazione di
oppiacei endogeni.
L’amigdala, invece, determina le
risposte emotive legate
all’esperienza dolorosa, come
rabbia, ansia, depressione.
Altri fasci nervosi si connettono con
il grigio periacqueduttale (PAG) che
a sua volta si connette con il Nucleo
del Rafe Magno (NRM) e partecipa
al sistema di modulazione e
controllo del dolore in entrata. Le
cellule del grigio peri-acqueduttale
liberano β-endorfine.
Dal talamo gli stimoli dolorosi
vengono infine proiettati verso
alcune aree corticali sensitive, tra
cui principalmente la corteccia
insulare posteriore (responsabile
della cognizione del dolore) e il
cingolo anteriore (responsabile della
memoria del dolore e
dell’elaborazione di feedback
antinocicettivi).
Modulazione del dolore
Il sistema ascendente di trasmissione del dolore e il sistema
discendente di modulazione del dolore, comunicano a livello del
midollo spinale.
L䇻attivazione del
sistema inibitore
discendente, impedisce
la trasmissione
ascendente del dolore.
Lungo il decorso della fibra
nervosa, all’altezza dei gangli delle
radici posteriori del midollo spinale,
si colloca il corpo cellulare e il
nucleo del 1° neurone afferente
deputato al trasporto del dolore
- Il dolore delle fibre A-delta è un
dolore rapido (cosiddetto 1°
dolore) ed ha le caratteristiche di
scarica elettrica o puntura. Si
pensi al dolore trigeminale, alle
scariche del nervo periferico, al
dolore improvviso articolare al
carico.
- Il dolore delle fibre C è un dolore
lento (cosiddetto 2° dolore) e ha
le caratteristiche di dolore sordo,
profondo, che brucia come un
calore. Si pensi al dolore da
infiammazione o al dolore da
lesione tissutale viscerale.
- Il dolore delle fibre A-beta è il
cosiddetto dolore-parestesia
avvertito in forma di spilli o di aghi.
Un esempio è la sensazione che si
prova alla gamba dopo averla tenuta
accavallata all’altra, o alle
sensazioni che si avvertono dopo
ischemia dell’arto provocata da
manicotto pressorio.
PAIN GENERATOR