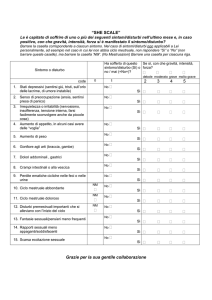
Caso clinico Titolo articolo anche lungo
[Caso clinico]
ri intermittenti alle spalle e al rachide
cervicale, che interferiscono con le sue
Una ragazza di 16 anni lamenta da due anni
dolori intermittenti alle spalle e al rachide cervicale
che interferiscono con le sue attività quotidiane.
Angela Pirrone1
Roberto Pillon1
Egidio Barbi2
1
Scuola di Specializzazione in Pediatria –
IRCCS “Burlo Garofolo”, Università di Trieste
2
Direttore S.C. Pediatria d’urgenza
e Pronto soccorso pediatrico – IRCCS
“Burlo Garofolo”, Trieste
Gli autori
dichiarano
di non avere
nessun conflitto
di interesse.
attività quotidiane, impedendole di
andare a scuola e di fare sport; questi
Vedi
e
an.c.h
.
. 108
Pagg 23
& 1
dolori rispondono solo parzialmente al
paracetamolo e ad altri farmaci anti-infiammatori. La ragazza si presenta in ambulatorio
insieme alla mamma, che porta con sé un
nutrito pacco di esami e referti. Nel tentativo
di dare una spiegazione al sintomo sono già
stati eseguiti una radiografia del rachide ed
alcuni esami ematici (emocromo, indici di
flogosi, ANA), risultati negativi. La ragazza
è stata inoltre valutata da un reumatologo e
da un ortopedico che non hanno riscontrato
anomalie organiche alla base del disturbo. A
seguito di una sierologia dubbia per Borrelia,
AreaPediatrica | Vol. 15 | n. 3 | luglio-settembre 2014
Il dolore somatoforme
111
Il caso di Claudia. Claudia ha 16
anni e da due anni lamenta dei dolo-
Caso clinico Il dolore somatoforme
è stato consultato un secondo reumatologo,
che nel sospetto di una malattia di Lyme ha
consigliato terapia antibiotica, senza però
alcun beneficio. La ragazza è arrivata infine
all’attenzione di un Centro per la terapia del
dolore, dove l’anestesista, nel dubbio se avviare terapia con oppiodi o con agopuntura,
l’ha a sua volta inviata al pediatra per una
rivalutazione. In tutto questo iter la famiglia
ha abbandonato il medico curante perché
– parole della mamma – “non ci capiva e
non ci ha preso sul serio”. “Dottore, speria-
mo che finalmente lei capisca”, aggiunge la
mamma di Claudia. L’esame obiettivo non
evidenzia nulla di significativo: le condizioni
generali della ragazza sono buone, lo stato
nutrizionale normale, non vi sono tratti rigidi
della colonna vertebrale, la percussione del
rachide non evoca dolore in punti elettivi,
non vi è una significativa contrattura dello
sternocleidomastoideo, non vi sono deficit
neurologici periferici. Nulla da segnalare per
il resto a cuore, torace e addome. Durante il colloquio con Claudia, ragazza carina,
Ci sono elementi anamnestici e obiettivi
che possono orientare la diagnosi?
Il dolore somatoforme
lcuni bambini ‒ con maggiore frequenza in
età adolescenziale, raramente sotto i 10–12 anni ‒
si presentano all’attenzione del pediatra a causa
di disturbi di natura dolorosa, che a seguito di accertamenti diagnostici non vengono inquadrati all’interno di
una patologia organica che ne possa spiegare l’origine. Di
solito si tratta di dolori addominali, cefalea, sintomi intestinali ed astenia. L’esclusione di una “organicità”, insieme
al riscontro di alcune caratteristiche tipiche della storia,
del bambino e della famiglia, devono orientare il pediatra
verso la diagnosi di un possibile problema funzionale.1
Di fatto dolori e sintomi di natura funzionale sono
discretamente frequenti, spesso transitori e possono essere
considerati in qualche modo parte di una risposta del
bambino ad alcuni processi adattativi o momenti particolari della vita scolastica o sociale.2,3 Altre volte invece
questi sintomi persistono o si ripetono fino a cronicizzarsi
andando ad impattare sulla qualità di vita del bambino, limitando le sue normali attività, creando un circolo vizioso
in cui il sintomo si rafforza (ad esempio per la difficoltà a
rientrare a scuola dopo un’assenza protratta) e generando
preoccupazione nel paziente e nella famiglia fino a strutturarsi in una condizione vera e propria di “malattia”.4
Nel dolore somatoforme, a differenza di altre condizioni, quali il “malingering” e il disturbo fittizio, il bambino non simula, non finge, ma sperimenta veramente
il dolore e molto spesso ne è seriamente preoccupato.5
In termini formali la diagnosi di dolore somatoforme
andrebbe posta basandosi sui criteri del DSM V, ma in
sostanza i criteri previsti mal si adattano alla diagnosi in
età pediatrica, prevedendo, tra l’altro, disturbi della sfera
sessuale e lunga durata dei sintomi. Di fatto in letteratura
questi criteri sono ritenuti non applicabili all’età pediatrica e si riconosce il bisogno di una definizione opera-
AreaPediatrica | Vol. 15 | n. 3 | luglio-settembre 2014
112
A
intelligente e seriamente preoccupata per
la sua salute, ci riferisce che frequenta un
Istituto d’arte che la impegna molto: “Sono
sempre stanca, è una scuola molto difficile e
ho paura di non farcela”, aggiunge infine. Il
papà è poco presente in casa essendo spesso
all’estero per lavoro. La mamma, persona
piuttosto apprensiva, soffre di colon irritabile
“molto importante”, diagnosi a cui è giunta
dopo indagini estese e ripetute che hanno
escluso celiachia e malattie infiammatorie
croniche intestinali.
tiva più stringente ed adeguata.6 Nonostante i progressi
delle neuroscienze in questo campo, non è ancora stato
formulato un modello biologico che spieghi in modo
soddisfacente come “mente e corpo” interagiscano nel
generare il sintomo somatico di natura non organica;
sicuramente un ruolo importante è svolto dal sistema
di modulazione del dolore. Molteplici invece sembrano
essere le interpretazioni psicologiche e psichiatriche alla
base di questo tipo di disturbo.7
Dolore somatoforme, quando pensarci?
Alla diagnosi si giunge in genere dopo aver escluso le
possibili patologie organiche poste in diagnosi differenziale; tuttavia ci sono alcuni elementi utili da tenere in
considerazione nel sospetto e nella conferma diagnostica:
le lamentele fisiche e la ripercussione che queste
hanno sull’attività quotidiana sono incongruenti
e sproporzionate rispetto a quanto ci si dovrebbe
aspettare dalla storia, dall’esame fisico e dai reperti
di laboratorio;
il sintomo non rispetta le regole anatomiche e fisiopatologiche, vi è una sostanziale sproporzione
tra la possibile/ipotetica diagnosi ed il grado di
compromissione funzionale ( “il bambino che arriva in carrozzella”);
il sintomo è raccontato spesso in maniera vaga,
un po’ incongruente, con sintomi “migranti” la cui
entità è difficile da quantificare e la storia difficile
da ricostruire;
c’è una relazione temporale con un evento stressante (lutto, separazioni, conflitti familiari);
è presente difficoltà o ansia da prestazione scolastica, sovraccarico di attività extrascolastiche, problemi di relazione con i coetanei; quest’ultimo aspetto
in alcuni casi può rappresentare sia la causa che la
conseguenza del disturbo stesso per l’inevitabile
assenza da scuola con conseguenze negative dal
punto di vista sociale e relazionale;4
·
·
·
·
·
Caso clinico Il dolore somatoforme
Nel caso di Claudia quali erano
gli elementi di sospetto?
La scarsa risposta del dolore ai farmaci analgesici;
l’assenza di dolorabilità o di una minima limitazione funzionale all’esame obiettivo della sede
corporea coinvolta;
il “pacco” di esami portato dalla mamma, a testimonianza di numerose indagini svolte senza che
venisse riscontrata alcuna patologia organica;
il fenomeno del “doctor shopping”: la famiglia ha
girato diversi specialisti ed ha abbandonato il medico curante, per mancanza di una diagnosi;
la presenza di fattori stressanti nella vita della ragazza (la scuola difficile e impegnativa, la scarsa
presenza del padre in casa);
il carattere ansioso e apprensivo della mamma con
tendenza ad un atteggiamento iperprotettivo nei
confronti della figlia con un conseguente rinforzo
familiare del sintomo.
·
·
·
·
·
·
Come agire?
D
opo esser giunti alla diagnosi di disturbo
funzionale si pone il problema della comunicazione
della diagnosi alla famiglia. Non è sufficiente dire che gli
accertamenti effettuati sono negativi e rassicurare sull’assenza di malattia organica. Nella maggior parte dei casi i
genitori e il bambino sono profondamente convinti che
il sintomo tragga origine da una condizione puramente
medica e sono concentrati ad individuare gli accertamenti
diagnostici necessari al fine di dimostrare la presenza di
malattia e poterle dare un nome.
Il pediatra dopo aver escluso una malattia fisica spesso
ritiene di aver chiuso il problema proponendo una visita
psichiatrica. In questo modo viene trasmesso implicitamen-
.
Bibliografia
1. Chambers TL. Semeiology-a well established and challenging
paediatric speciality. Archives of disease in childhood
2003;88(4):281–2.
2. Rask CU. Functional somatic symptoms. Danish Medical Journal
2012;59(11):1–30.
3. Eminson D. Medically unexplained symptoms in children and
adolescents. Clinical psychology review 2007;27:855–871.
4. Costa P, Zanus C. Il sintomo somatico di natura non organica.
Medico e Bambino 2011;296–300.
5. Krasnik C, Grant C. Conversion disorder: Not a malingering matter.
Paediatrics & child health 2012;17(5):246.
6. Ghanizadeh A, Firoozabadi A. A review of somatoform disorders
in DSM-IV and somatic symptom disorders in proposed DSM-V.
Psychiatria Danubina 2012;24(4):353–358.
7. Panizon F. Per il pediatra di famiglia. Il disturbo somatoforme e la
patologia psicosomatica. Medico e Bambino 2004;367–381.
113
·
protettivo nei confronti del figlio. Spesso emerge
dalla storia clinica che la famiglia ha già consultato
numerosi specialisti, senza che nessuno riscontrasse
alcuna patologia organica;
presenza in famiglia di disturbi “funzionali”, con una
modalità di relazione e comunicazione condivisa in
cui il sintomo fisico assume una valenza comunicativa come mezzo di espressione di un disagio.
te alla famiglia il messaggio che il disturbo del bambino
non tragga origine dal corpo, ma dalla sua mente. Questo
atteggiamento rischia di generare sconforto, incertezza e la
sensazione di non essere stati capiti. La famiglia e il bambino raramente hanno consapevolezza dei conflitti e dei
disagi emotivi che sono alla base del disturbo somatoforme
e l’essere rinviati a un approfondimento psichiatrico può
essere interpretato come una negazione della malattia da
parte del medico causando frustrazione e percezione di non
esser creduti. Tale dinamica rischia di portare la famiglia ad
abbandonare il medico, ricorrendo a nuovi specialisti, col
risultato di amplificare il fenomeno del “doctor shopping”
e far ricominciare da capo l’iter diagnostico con richiesta
di numerosi esami inutili, che se positivi – anche in modo
poco significativo – spesso vengono sopravvalutati dalla
famiglia e presi come punto di riferimento per la ricerca
della malattia non ancora diagnosticata. Ecco quindi che
il pediatra deve invece diventare una figura di riferimento
stabile per la famiglia, rassicurando e riducendo l’ansia
provocata dal disturbo. Un rapporto di reciproca fiducia
è fondamentale per poter instaurare un processo terapeutico e riabilitativo attraverso il quale il bambino riesca ad
affrontare positivamente il disturbo (coping) ricominciando a svolgere le sue normali attività senza che il sintomo
interferisca con la scuola, il gioco, la vita familiare.
In sostanza il pediatra dovrebbe centrare il suo comportamento su due principi: persistenza e coerenza.4
La persistenza come figura di riferimento centrale e
credibile della gestione del paziente evita percorsi di “doctor shopping” che in questo contesto sono frequentissimi
e contribuiscono di regola ad alimentare il circolo vizioso
di ulteriori consulenze e “furor diagnostico”.
La coerenza dovrebbe permettere di resistere alla richiesta di ulteriori approfondimenti inutili
AreaPediatrica | Vol. 15 | n. 3 | luglio-settembre 2014
familiare positiva per disturbi psichiatrici
· anamnesi
(ansia, depressione, somatizzazione);
riscontro
rinforzo familiare del sintomo; i geni· tori hannodispesso
un atteggiamento ansioso e iper-