S.I.M.G. Società Italiana di Medicina Generale
VAIOLO
AGENTE EZIOLOGICO Virus a DNA, appartenente al genere degli orthopoxvirus
Diffuso nell’ambiente tramite disseminazione, ad opera di velivoli
TRASMISSIONE
che scaricano il virus sotto forma di aerosol, oppure per
contaminazione di oggetti di uso comune. Tale uso a fini di
bioterrorismo appare però al momento estremamente improbabile, a
causa della particolare complessità nel reperire, trasportare e
diffondere tale virus. Contagio da malato a sano tramite goccioline
di saliva, secrezioni respiratorie o lesioni cutanee. Possibile anche
una trasmissione indiretta mediante materiali contaminati da poco
tempo. Il contagio è più probabile durante la prima settimana di
malattia, poiché il virus è maggiormente presente nella saliva. Il
periodo di incubazione è di circa 12 giorni (range: 7 – 17 giorni)
dopo l’esposizione.
SINTOMI D’ESORDIO
MANIFESTAZIONI
CLINICHE
TERAPIA
PREVENZIONE
Febbre elevata, malessere, prostrazione con cefalea e dolori alla
schiena; in rari casi sono presenti importanti dolori addominali e
delirio.
Dopo 2 – 3 giorni dall’esordio rash maculopapulare formato da
lesioni piane, rosse, tutte presenti nello stesso stadio evolutivo, sulla
mucosa della bocca, del faringe, sul volto e agli arti superiori, che
successivamente diffondono al tronco e agli arti inferiori.
In 1 – 2 giorni il rash diviene vescicolare e poi pustoloso. Le
pustole sono circolari, tese, e approfondite nel derma; all’ottavo –
nono giorno dalla comparsa iniziano a formarsi le croste, che
cadono dopo 3 – 4 settimane. Altri organi e apparati sono coinvolti
raramente.
La mortalità è del 30%, avviene entro due settimane dall’esordio,
ed è dovuta alla tossiemia associata ad immunocomplessi circolanti
ed antigeni solubili.
Forme rare: emorragica, sempre fatale entro il quinto – sesto giorno
dall’esordio del rash
maligna, caratterizzata da lesioni confluenti che non evolvono mai in
pustole ma rimangono soffici, piane e vellutate al tatto.
Si può offrire al paziente infetto una copertura antibiotica come
prevenzione di eventuali sovrainfezioni batteriche ed eventuale
terapia sintomatica
Vaccinazione in Italia non più obbligatoria dalla fine degli
anni ’70 in quanto l’OMS nel 1977 ha dichiarato il vaiolo
eradicato.
Lo sviluppo di colture cellulari tissutali necessario per
produrre nuovi vaccini richiede almeno 36 mesi.
Attualmente un programma di vaccinazione preventiva per
proteggere ogni individuo non è attuabile.
Nessun farmaco antivirale è di provata efficacia per il
trattamento del vaiolo.
Ogni individuo infetto va isolato e tutti i contatti stretti (definiti
come coloro i quali convivono con il soggetto o sono stati in
diretto contatto con lo stesso dopo l’inizio della febbre) vanno
vaccinati e posti in osservazione. Gli indumenti dei soggetti
infetti vanno sterilizzati in autoclave oppure lavati con acqua
calda con l’ aggiunta di candeggina. I disinfettanti
S.I.M.G. Società Italiana di Medicina Generale
comunemente utilizzati, come l’ipoclorito e i derivati
dell’ammonio quaternario sono efficaci per la disinfezione
delle superfici contaminate.
La vaccinazione somministrata entro 4 giorni dall’esposizione
può prevenire l’infezione o attenuare significativamente i
sintomi della successiva malattia. Un programma vaccinale
d’emergenza dovrebbe includere tutti gli operatori sanitari ed
il personale impiegato nell’evenienza di un’epidemia di
vaiolo, come forze dell’ordine, vigili del fuoco, etc.Sono ad
elevato rischio di contrarre complicanze post – vaccinali le
seguenti categorie:persone con eczema o altre dermatiti
esfoliative; pazienti con leucemia, linfoma o altre neoplasie in
trattamento con agenti alchilanti, antimetabolici, radioterapia
o alte dosi di steroidi; pazienti con infezione da HIV; persone
con deficit immunitari congeniti; donne in gravidanza. A tali
individui, se venuti in stretto contatto con soggetti infetti, si
raccomanda comunque la somministrazione del vaccino
associato ad immunoglobuline specifiche (VIG).
ANTRACE
AGENTE EZIOLOGICO Bastoncini gram-positivi disposti a catenelle, aerobio, immobile,
TRASMISSIONE
MANIFESTAZIONI
CLINICHE
capsulato e sporigeno.
Il Bacillus anthracis causa normalmente patologia tra gli erbivori;
accidentalmente si trasmette all’uomo tramite il contatto con animali
infetti o loro prodotti o per inalazione di spore presenti nell’ambiente
o per ingestione di carne poco cotta di animali infetti. La
trasmissione interumana è estremamente rara ed è stata dimostrata
solo per via cutanea tramite materiale infetto.
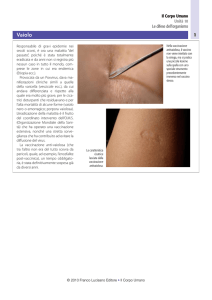
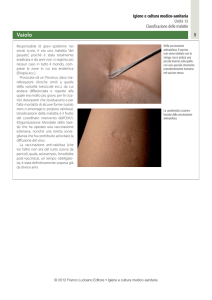
LOCALIZZAZIONE CUTANEA (95%): papula pruriginosa
localizzata più frequentemente agli arti o alle mani che aumenta
progressivamente di dimensioni e si ulcera in superficie, circondata
da vescicole. La lesione ha di solito un diametro di 2-3 cm, è
rotondeggiante e non dolorosa. Dopo 2-3 settimane evolve in escara
che poi lascia una cicatrice permanente. La lesione può essere
accompagnata da linfoadenopatia locale e da malessere generale,
febbre e cefalea.
LOCALIZZAZIONE POLMONARE: iniziale sintomatologia simil –
influenzale con astenia, febbricola, tosse. Comparsa dopo 1-2 giorni
di dispnea, tosse secca, febbre elevata, talvolta accompagnate da
ematemesi e melena. La radiografia del torace può documentare
broncopolmonite a focolai disseminati, allargamento del mediastino
e versamento pleurico. Tale patologia è gravata da un’elevata
letalità. Il decorso può essere rapidamente fatale in paziente con
sensorio integro o il decesso può sopraggiungere dopo insorgenza
di shock settico ed eventuale disseminazione meningea del
microrganismo.
LOCALIZZAZIONE
INTESTINALE:
l’ingestione
di
carne
contaminata può portare dopo 3-7 giorni a due differenti forme
cliniche: addominale e orofaringea.
Antrace addominale: insorgenza di nausea, vomito, anoressia,
S.I.M.G. Società Italiana di Medicina Generale
PREVENZIONE
TERAPIA
febbre seguiti da dolori addominali, ematemesi e diarrea
sanguinolenta. Successivamente uno stato tossico con shock settico
e cianosi portano al decesso nel 25-60% dei casi. Presenza di
lesioni ulcerative soprattutto a livello del cieco e del colon.
Antrace orofaringea: faringodinia, disfagia, febbre, linfoadenopatia
laterocervicale; presenza di edema e necrosi tissutale con
formazione di lesioni ulcerative della mucosa orofaringea, del palato
duro e delle tonsille.
MENINGITE: la localizzazione meningea può costituire una
complicanza di una delle precedenti forme in circa il 5% dei casi.
Il vaccino disponibile per uso umano è prodotto da BioPort
Corporation, Lansing, Michigan, ed è un vaccino costituito da un
filtrato di colture di un ceppo di B. anthracis privo di capsula e non
virulento che produce l’antigene protettivo (vaccino vivo attenuato).
Esso viene somministrato per via sottocutanea in 6 dosi,
rispettivamente a 0, 2, 4 settimane e dopo 6, 12 e 18 mesi con
necessità di un richiamo annuale. L’efficacia dimostrata è del 92.5%.
La vaccinazione è raccomandata nei seguenti gruppi: personale
di laboratorio a contatto con B. anthracis, persone a contatto con
animali o con prodotti animali provenienti da aree ad elevata
incidenza di antrace o dove le misure di controllo siano insufficienti,
militari impiegati in aree ad alto rischio. Per essere efficace il ciclo
vaccinale deve essere eseguito almeno 18 mesi prima del contatto a
rischio.
Non vi è necessità di isolamento dei pazienti affetti da antrace.
Dato il decorso estremamente rapido della forma inalatoria
dell’adulto, la somministrazione i fase precoce di antibiotici è ritenuta
essenziale. Un ritardo di poche ore potrebbe compromettere le
possibilità di sopravvivenza.
La maggior parte dei ceppi di B.anthracis è sensibile alla penicillina
e questo è stato il trattamento storico di elezione. La FDA approva
l’uso di penicillina o in alternativa di doxiciclina. La ciprofloxacina ed
i fluorchinoloni non sono stati studiati sull’uomo, ma prove
sull’animale ne suggeriscono una eccellente efficacia.(41,56,57)
Si può assumere come verosimile che un uso a fini terroristici
dell’antrace si avvarrebbe di ceppi resistenti e quindi esistono
sufficienti consensi all’uso di ciprofloxacina nell’adulto con diagnosi
sospetta di antrace da inalazione.
Per quanto riguarda la via di somministrazione, nel caso di episodi
sporadici, viene consigliata la via endovenosa. Nel caso di attentato
di massa, per ragioni di reperibilità del farmaco e di praticità di
somministrazione, viene data la preferenza alla via orale.
La durata della terapia antibiotica deve essere almeno di 60 giorni (a
causa della possibilità di germinazioni ritardate di spore),
sostituendo appena possibile alla somministrazione endovenosa
quella orale.
La contemporanea somministrazione di vaccino (tre dosi a 0-2-4
settimane) può consentire di ridurre la durata della terapia a 30-45
giorni.
Il trattamento della forma cutanea si può avvalere della terapia
orale con ciprofloxacina o doxiciclina o amoxicillina, così come
indicato nelle tabelle. Sebbene la durata della terapia nella forma
cutanea sarebbe di 10 giorni, le raccomandazioni (per la forte
probabilità di aver anche inalato spore) sono per la prosecuzione
S.I.M.G. Società Italiana di Medicina Generale
PAZIENTI SPECIALI
della terapia a 60 giorni. La terapia topica non ha alcun effetto.
Il B.anthracis è sensibile in vitro a numerosi antibiotici quali
cloramfenicolo, penicilline protette, macrolidi, vancomicina e
cefalosporine di prima generazione. L’uso di tali antibiotici è però
raccomandabile solo in caso di indisponibilità degli altri di prima
scelta.(58,59,64)
Bambini. E’ noto come l’uso dei fluorchinoloni non sia
raccomandato al di sotto dei 18 anni. Ciononostante esistono
raccomandazioni al loro impiego a causa della loro sicura efficacia,
con eventuale sostituzione dopo la verifica della sensibilità in vitro
del germe isolato.
Il vaccino non è mai stato testato nei giovani sotto i 18 anni, ma
l’esperienza con vaccini inattivati similari suggerisce una sua
sicurezza ed efficacia.
Donne in gravidanza. Medesimo ragionamento che per i bambini.
In caso di sensibilità accertata alla penicillina, se ne raccomanda
l’uso endovena .