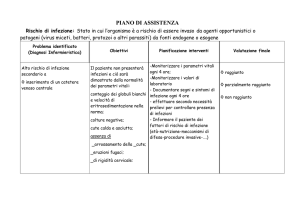
IL MONITORAGGIO
Per monitoraggio si intende la registrazione in modo continuativo e in tempo reale dei dati relativi ai
parametri vitali del paziente.
L’infermiere deve essere in grado di conoscere le apparecchiature che usa, conoscere le modalità di rilievo
dei parametri vitali, correlare i dati rilevati alle condizioni cliniche del paziente, interpretare i dati,
verificandone l’attendibilità, valutare l’opportuna frequenza di rilevazione dei dati in base alla
criticità/complessità assistenziale del paziente, pianificando il lavoro.Gli scopi del monitoraggio sono:
1. Permettere una visione globale dello stato del paziente,
2. Segnalare precocemente l’insorgenza di eventi patologici,
3. Ottenere informazioni per la migliore scelta assistenziale e terapeutica e verificarne la corretta
applicazione.
I monitoraggi che possiamo utilizzare, durante la nostra attività professionale, sono:
Monitoraggio E.C.G. in continuo,
Monitoraggio della pressione arteriosa (P.A.) con metodica invasiva o non invasiva,
Monitoraggio della pressione venosa centrale (P.V.C.),
Monitoraggio emodinamico con catetere di Swan – Ganz,
Monitoraggio respiratorio:
paO2,
paCO2,
Ossimetria,
Capnometria,
Monitoraggio della temperatura corporea,
Monitoraggio della diuresi,
Monitoraggio neurologico,
Monitoraggio della pressione intracranica (P.I.C.).
SEGUE…..
Slidetube.it
Pagina 1
IL MONITORAGGIO ECG CONTINUO
Il monitoraggio ECG continuo permette la visualizzazione costante dell’attività elettrica cardiaca.Si effettua
mediante l’uso di monitor collegati alla persona attraverso cavi elettrici e elettrodi posti sul torace che,
grazie a un sistema di filtraggio e amplificazione, permettono la costante visualizzazione di:
Frequenza cardiaca (F.C.),
Ritmo cardiaco.
La tecnica di monitoraggio E.C.G. più completa è quella a 12 derivazioni ma è anche la meno pratica, in
quanto richiede un eccessivo numero di cavi e elettrodi. Solitamente, infatti, si usano tre elettrodi da
posizionare come illustrato di seguito, privilegiando le prominenze ossee al fine di prevenire al massimo
artefatti da movimento del paziente: L’elettrodo rosso deve essere posto al di sotto della clavicola destra,
sulla linea medio – claveare, l’elettrodo giallo deve essere posto al di sotto della clavicola sinistra, sulla linea
medio – claveare, l’elettrodo verde deve essere posizionato tra il VI° e il VII° spazio intercostale, sulla linea
medio – claveare sinistra.
Se durante il monitoraggio compaiono anomalie, si deve:
Controllare lo stato del paziente,
Verificare l’attendibilità del dato (elettrodi staccati, cavi lesionati …), correlando il dato agli altri parametri
riportati sul monitor,
Avvisare il medico e effettuare un tracciato elettrocardiografico a 12 derivazioni.
IL MONITORAGGIO DELLA PRESSIONE ARTERIOSA
Il monitoraggio della pressione arteriosa può essere eseguito con metodica invasiva e non invasiva. I metodi
non invasivi prevedono l’uso di un bracciale pneumatico che, a intervalli pre-impostati dal professionista
sanitario, è in grado di rilevare la pressione arteriosa, visualizzandolo poi sul monitor. Quando, però, la
criticità del paziente è di particolare gravità può essere necessario ricorrere a una metodica invasiva.
Questo tipo di monitoraggio è necessario, quando:
La persona è emodinamicamente instabile,
Vi è necessità di valutare le reazioni alla terapia impostata,
Vi è la necessità di valutare altri tipi di valori pressori (es. pressione di pefusione cerebrale),
Vi è la necessità di monitorizzare i valori emogasnalitici,
Non vi èla possibilità di utilizzare metodiche non invasive ( persone amputate, ingessate…).
Il metodo invasivo prevede l’incanulamento arterioso mediante una canula arteriosa che viene connessa a
un sistema di trasduzione collegato al monitor. Sul monitor troveremo, quindi, sia l’onda pressoria che il
suo valore numerico. Le arterie più comunemente incanulate e utilizzate nel monitoraggio invasivo sono:
Slidetube.it
Pagina 2
Arteria radiale: è la più usata perché permette alla persona massima libertà di movimento e anche in
quanto offre la possibilità di verificare la perfusione della mano mediante il test di Allen, Arteria femorale,
Arteria pedidia, Arteria omerale e ascellare.
TECNICHE E MATERIALI PER L’INCANULAMENTO ARTERIOSO
Materiale per campo sterile (telini, guanti, maschera, cuffia, camice),
Catetere arterioso,
Disinfettanti,
Siringhe,
Garze sterili,
Ferri chirurgici,
Anestetico locale,
Filo di sutura,
Set arterioso (soluzione fisiologica in sacca, sacca a pressione –in cui deve essere inserita la sacca di
fisiologica -,deflussore, rubinetto a tre vie già collocato sul trasduttore che ne consente l’azzeramento,
sistema di lavaggio).
Il circuito, prima di essere collegato, deve essere completamente lavato e riempito di soluzione fisiologica,
assicurandosi che non vi siano bolle d’aria, causa di gravi aritmie e arresto cardiaco. Ogni tre ore circa, e
ogni volta che sia necessario (onda smorzata, reflusso di sangue), il gonfiaggio della sacca. Le metodiche per
l’incanulamento arterioso sono:
Metodo percutaneo (metodo di Seldinger). Si utilizza un catetere arterioso e una guida sulla quale viene
fatto scorrere il catetere stesso. La canula viene fissata alla cute mediante punti di sutura,
Metodo chirurgico, usato molto raramente e solo nei casi in cui il metodo percutaneo non è possibile (es.
bambini).
Le complicanze che possono insorgere sono:
Ischemia,
Occlusione dell’arteria,
Formazione di trombi,
Infezione,
Ematoma,
Emorragie/dissanguamento per de connessione accidentale. E’ importante per prevenire questa
complicanza valutare la tenuta del sistema (rubinetti e raccordi).
Dopo aver incanulato l’arteria e dopo averlo connesso al sistema di trasduzione/lavaggio, è necessario
procedere all’azzeramento. L’azzeramento, altro non è che una definizione di un punto di riferimento tra la
pressione atmosferica (valore fisso) e la pressione arteriosa (valore variabile), sfruttando la collocazione del
trasduttore su un punto preciso detto asse flebostatico. Per effettuare l’azzeramento si deve:
Porre il trasduttore a livello della linea che interseca il IV° spazio intercostale con la linea ascellare media
del paziente (asse flebo statico),
Aprire il rubinetto del trasduttore, mettendo in collegamento l’aria ambiente con il trasduttore,
Premere il tasto zero sul monitor,
Attendere il messaggio dell’avvenuto azzeramento,
Slidetube.it
Pagina 3
Richiudere il rubinetto e osservare il valore che compare sul monitor.
L’azzeramento deve essere effettuato ogni volta che la persona cambia posizione. E’importante che il
trasduttore venga posizionato in corrispondenza del punto detto asse flebo statico, in quanto, se è posto al
di sopra di questo punto avremo valori inferiori a quelli reali, se, invece, è posto al di sotto, vedremo valori
più bassi di quelli reali. Al fine di valutare il buon funzionamento del sistema di monitoraggio arterioso si
può effettuare il test dell’onda quadra. Questo test consiste nell’aprirei il sistema di lavaggio rapido e
valutare la morfologia dell’onda che comparirà sul monitor. Lo smorzamento ottimale si ha se vi è la
presenza di una o due oscillazioni.
IL MONITORAGGIO DELLA PRESSIONE VENOSA CENTRALE
Questo monitoraggio avviene mediante l’introduzione di un catetere venoso centrale (C.V.C.) a livello delle
grandi vene intratoraciche (vena cava superiore e inferiore, atrio destro). La pressione che andiamo, così, a
rilevare la pressione dell’atrio e del ventricolo destro al termine della diastole e ci riferisce la capacità del
ventricolo stesso di iniettare sangue in arteria polmonare. I valori di riferimento della P.V.C. sono di 5-12 cm
H2O e 1-7 mmHg.
MATERIALI E METODI
Materiale per campo sterile (telini, guanti, maschera, cuffia, camice),
Catetere venoso,
Disinfettanti,
Siringhe,
Garze sterili,
Ferri chirurgici,
Anestetico locale,
Filo di sutura,
Set venoso (soluzione fisiologica in sacca, sacca a pressione –in cui deve essere inserita la sacca di
fisiologica -,deflussore, rubinetto a tre vie già collocato sul trasduttore che ne consente l’azzeramento,
sistema di lavaggio).
La preparazione della persona prevede:
Informazione sulla manovra a cui, la persona, verrà sottoposta,
Liberare la zona di venipuntura e introduzione,
Eseguire eventuale tricotomia,
Monitorare i parametri vitali e il tracciato E.C.G. (specialmente durante l’inserimento, in quanto la manovra
può provocare gravi aritimie),
Posizionare il paziente in base all’accesso venoso scelto:
Vena giugulare interna e esterna: la persona deve essere messa in posiziona supina, con le braccia distese
lungo il corpo, posizionare eventuale supporto sotto le spalle, ruotare la testa sul lato opposto alla
venipuntura, mettere la persona in lieve Trendelenburg.
Slidetube.it
Pagina 4
Vena succlavia: la persona deve essere posizionata supina, con eventuale spessore lungo la colonna
vertebrale, il braccio omolaterale viene disteso lungo il fianco e, se necessario, leggermente trazionato,
Vena femorale: paziente supina e arto inferiore abdotto e extra ruotato,
Vena basilica:paziente supino e supinazione dell’arto superiore..
Il metodo usato per l’inserimento è quello con metodica Seldinger. Una volta punta una vena di accesso, si
introduce una guida metallica su cui viene fatto scorrere un dilatatore, per ampliare il foro di ingresso, e poi
viene introdotto il catetere stesso. Se si utilizzano C.V.C poli – lumi, la via da connettere al circuito di
trasduzione della P.V.C. è quello distale.
Valori di P.V.C. elevati possono indicare:
Aumento della massa sanguigna,
Aumento del ritorno venoso per incremento della massa circolante o per costrizione del distretto vascolare,
Insufficienza ventricolare destra,
Valvulopatia tricuspidale o polmonare,
Aumento delle resistenze del circolo polmonare.
Valori di P.V.C. inferiori possono indicare:
Ipovolemia,
Vasodilatazione venosa.
IL MONITORAGGIO EMODINAMICO CON IL CATETERE DI SWAN – GANZ
Quando gli altri monitoraggi non forniscono tutte le informazioni necessarie riguardanti l’emodinamica del
paziente, per un migliore inquadramento diagnostico, terapeutico e assistenziale, si usa il catetere di Swan
– Ganz che viene introdotto in arteria polmonare e poi fatto avanzare nelle camere cardiache.
Questo monitoraggio consente di misurare ulteriori parametri e cioè:
Pressione arteriosa polmonare,
Pressione di incuneamento (wedge),
Gittata cardiaca (con metodo della termo diluizione),
Calcoli emodinamici derivati dalla gittata cardiaca, quali resistenze vascolari polmonari e sistemiche,
frazione di eiezione etc.,
Saturazione venosa mista,
P.V.C.
Questo monitoraggio è indicato in caso di:
Infarto miocardico acuto grave,
Shock,
Insufficienza respiratoria grave,
Cardiochirurgia,
Studio emodinamico per patologie cardiache congenite.
Le vie di accesso che possono essere usate sono:
Vena giugulare interna destra e sinistra,
Slidetube.it
Pagina 5
Vena succlavia destra e sinistra,
Vena femorale.
MATERIALI E METODI
Materiale per campo sterile (telini, guanti, maschera, cuffia, camice),
Catetere di Swan – Ganz,
Disinfettanti,
Siringhe,
Garze sterili,
Ferri chirurgici,
Anestetico locale,
Filo di sutura,
Set arterioso (soluzione fisiologica in sacca, sacca a pressione –in cui deve essere inserita la sacca di
fisiologica -,deflussore, prolunghe con rubinetto a tre vie, sistema di lavaggio),
Set per termo diluizione,
Ghiaccio,
Cavo con termistore.
L’inserimento avviene per via per cutanea con metodica di Seldinger sotto controllo radioscopico, o
monitorizzando la morfologia delle onde pressorie che indicano l’avanzamento nelle camere cardiache sino
al raggiungimento dell’arteria polmonare. Il catetere di Swan – Ganz ha un numero variabile da 3 a 5 lumi,
tra questi una via prossimale è usata per la misurazione della P.V.C. e per la somministrazione di farmaci,
una via distale per rilevare la pressione di incuneamento e la pressione arteriosa polmonare (P.A.P.), una
via a valvola per il gonfiaggio del palloncino con 1,5 cc di aria e una via di connessione al termistore.
VALORI DI RIFERIMENTO
P.A.P.
Sistolica = 15 – 30 mmHg,
Diastolica = 5 – 15 mmHg,
Media = 10 – 17 mmHg.
PCWC (pressione di incuneamento o wedge) = 5 – 12 mmHg,
Cardiac Output o gittata cardiaca (Gittata sistolica, GS*FC, FC) = 4 – 6 l/min,
Indice cardiaco = 2,5 – 4 l/min/m2.
La misurazione della G.C. mediante il sistema della temodiluizione viene effettuato iniettando 10 ml di
soluzione fisiologica o glucosata al 5%, precedentemente raffreddata, a temperatura nota, nella via
prossimale. Il termistore apicale rileva la variazione della temperatura subita dal sangue in un determinato
tempo.
Segue………..
Slidetube.it
Pagina 6
IL MONITORAGGIO RESPIRATORIO
Il monitoraggio respiratorio serve per ottenere valori, quali:
PaCO2/PaO2 per valutare quadri di insufficienza respiratoria. E’ un metodo invasivo che si esegue
effettuando emogasanalisi di un campione ematico arterioso. Valori ridotti di PaO2 (ipossiemia) e/o ridotti
di PaCO2 (ipercapnia) segnalano la comparsa di quadri di insufficienza respiratoria del pz,
Ossimetria, consiste nella rilevazione della quantità (espressa in %) di Hb legata all’ossigeno nel sangue
arterioso periferico. Viene rilevata da sensori applicati alle dita, al naso, al lobo dell’orecchio o, nel caso dei
neonati, alle mani o ai piedi. I principi per rilevare i valori di ossimetria . I saturimetri per determinare i
valori di ossimetria sfruttano i principi spettrofotometrici (rileva le modificazioni di assorbimento della luce
da parte dell’Hb differentemente ossigenata) e pulsossimetrici (rileva il sangue arterioso in quanto
pulsatile). Non sempre si possono dei valori attendibili; esistono anche situazioni che limitano la possibilità
di misurare questi valori, come l’ipoperfusione, l’ipotensione, l’uso di farmaci vasoattivi, l’ipotermia, i
movimenti del paziente, Hb patologiche, spostamento del sensore.
Capnometria, rappresenta la quantità di CO2 nei gas espirati. Questo valore corrisponde indicativamente
alla CO2 dei gas alveolari (PaCO2) e rispecchia i livelli di CO2 arteriosi. I suoi valori sono normalmente
inferiori da 1 a 4 mmHg rispetto alla PaCO2.
Questi valori, uniti alla corretta osservazione della frequenza respiratoria e del tipo di respiro, consentono
un migliore approfondimento del quadro clinico.
IL MONITORAGGIO NEUROLOGICO
Il monitoraggio neurologico è una parte fondamentale dell’attività infermieristica in ambito intensivo, dove
vi siano persone con lesioni cerebrali. In questo ambito ogni attività infermieristica deve essere indirizzata
alla prevenzione di danni secondari che potrebbero peggiorare il danno già presente. A tal proposito è utile
riportare la teoria di Monroe – Kellie che rappresenta il cranio come un sistema chiuso, al cui interno
coesistono tre elementi in equilibrio tra loro (sangue, liquor, tessuto cerebrale). L’aumento di volume o di
quantità di uno di questi tre elementi provoca una riduzione dello spazio a disposizione degli altri due.
Questo comporta, quindi, una compressione dell’intero sistema con conseguente aumento della pressione
intra cranica (P.I.C.) e una riduzione sia della pressione di perfusione cerebrale (P.P.C.) e dell’apporto di
ossigeno al cervello.
PPC= P.A.M. (pressione arteriosa media) – P.I.C.
I valori di P.P.C. devono essere mantenuti al di sopra dei 60 mmHg. Il monitoraggio neurologico consiste
nella valutazione di parametri che permettono di comprendere meglio lo stato clinico della persona e la sua
evoluzione. Sono state ideate varie scale, la più usata è la Glasgow coma scale (GCS) e la reazione pupillare.
Slidetube.it
Pagina 7
La reazione pupillare:
Pupille isocoriche: uguaglianza del diametro delle due pupille,
Pupille anisocoriche: differenza del diametro delle due pupille,
Pupille isocicliche: contorno circolare regolare delle pupille,
Pupille anisocicliche: contorno circolare irregolare delle pupille,
Miosi: restringimento delle pupille,
Midriasi: dilatazione delle pupille,
Riflesso alla luce o fotomotore: avvicinando una sorgente luminosa all’occhio in esame si avrà miosi. Si
ottiene anche miosi (detta consensuale all’altra pupilla),
Riflesso all’accomodazione: si ricerca facendo guardare al soggetto in esame un oggetto lontano e
facendogli quindi fissare d’un tratto un oggetto a breve distanza dal naso (20-30 cm.). Nella prima
condizione si ottiene midriasi e nella seconda miosi,
Riflesso alla convergenza: facendo convergere lo sguardo del soggetto in esame, ad esempio avvicinando
progressivamente un dito fino a 3-4 cm.dalla punta del naso, si ottiene miosi,
Riflesso al dolore: uno stimolo doloroso in qualsiasi sede, ad esempio un pizzicottood una pun-tura della
cute, provocano una risposta midriatica.
Il monitoraggio della P.I.C. è possibile utilizzando diversi tipi di dispositivi, con sedi e kit differenti. Si
possono usare:
Il catetere ventricolare o ventricolostomia,La vite sub aracnoidea o bullone subdurale,Dei sensori a fibre
ottiche,Il sistema intraparenchimale.
Tutti i sistemi sono dotati di un trasduttore che permette la rilevazione costante della P.I.C., ad eccezione
della ventricolostomia che permette di drenare anche il liquor. Il sistema di trasduzione usato per il
catetere ventricolare è simile a quello utilizzato per la misura della P.V.C. e per la rilevazione della P.A. con
metodica invasiva. Il trasduttore deve essere posto a livello del meato uditivo esterno e il sistema deve
essere azzerato ogni volta che il pz cambia posizione o quando si cambia set. Il catetere ventricolare viene
collegato a un sistema di drenaggio, che permette la fuoriuscita e, quindi, la quantificazione del liquor. E’
molto importante non collocare il drenaggio troppo in basso, al fine di non drenare un’eccessiva quantità di
liquor, causando un collasso dei ventricoli.
I valori normali della P.I.C. sono 4-15 mmHg. Possono contribuire a un incremento del valore:
Ipercapnia,Ipossiemia,Vasodilatazione,Posizione del corpo,Dolore,Tosse,Bronco aspirazione,Stress emotivo,
Attività infermieristiche o manovre diagnostiche,Aumento dell’introito di liquidi.
Possono favorire un miglioramento della P.P.C.:
Mantenimento del capo a 30°,Iperossigenazione pre e post bronco aspirazione,Monitoraggio neurologico
continuo, Terapia antalgica,Sedazione,Adeguato introito di liquidi,Controllo della temperatura corporea.
BIBLIOGRAFIA
F. DELLA CORTE, F. OLLIVERI, F. ENRICHENS (2002), Manuale di medicina d’emergenza, McGraw Hill, Milano
A. GENTILI, M. NASTASI, L. A. RIGON, C. SILVESTRI, P. TANGANELLI (1997), Il paziente critico. Clinica e assistenza infermieristica in anestesia e
rianimazione, Ambrosiana, Milano
A. OWEN (1998), Il monitoraggio in area critica, McGraw Hill, MilanoL. RASERO, E. LUMINI, G. SENES (2002), L’assistenza al traumatizzato cranico.
Dall’evento traumatico alla fase riabilitativa, Carocci, Roma
G. TIBERIO, A. RANDAZZO, L. GATTINONI, B. ANDREONI (2000), Emergenza medico – chirurgiche, Masson, Milano.
Slidetube.it
Pagina 8