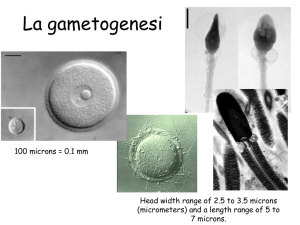
Gametogenesi
Che cosa è?
TRASFORMAZIONE delle CELLULE
GERMINALI in GAMETI:
uova
ovogenesi
spermatozoi
spermatogenesi
Dove avviene?
Nelle gonadi:
ovaio, testicolo
Come
avviene?
MEIOSI
MEIOSI
DIFFERENZIAMENTO
Nella gametogenesi il ruolo centrale è
svolto da un tipo particolare di divisione
cellulare detto MEIOSI che avviene
solo nelle cellule germinali
• le cellule germinali si replicano
inizialmente per mitosi come tutte le
altre cellule dell’organismo
• la particolarità delle cellule germinali
sta nelle ultime due divisioni cellulari:
prima e seconda divisione meiotica
CICLO RIRODUTTIVO DIPLOIDI
mitosi
Gametogenesi
Processo che
porta alla
formazione
dei gameti
meiosi
meiosi
Zigote
2n
fecondazione
mitosi
Prodotti della MITOSI: 2 x 2n
cellule.
2 cellule diploidi
2n
2n
2n
Prodotti della MEIOSI: 4 x n
cellule
(4 cellule aploidi)
2n
n
n
n
n
LO SCOPO DELLA MEIOSI è la
riduzione del materiale genetico nei gameti
Dalla madre
Dal padre
Figlio
Troppi!
meiosi riduce materiale genetico nei gameti maturi
consentondone la costanza nella riproduzione
Gametogenesi: correlazioni cliniche
Anomalie cromosomiche:
-numeriche
-strutturali
Anomalie NUMERICHE: non disgiunzione
di cromosomi omologhi o cromatidi
fratelli
Non-disgiunzione meiotica
metafase
anafase
non
disgiunzione
meiotica
Normale
meiosi I
Non disgiunzione
meiosi I
Non disgiunzione
in meiosi II
Normale
meiosi II
gameti
Numero
cromosomi
Mancata
separazione di
cromosomi origina
gameti diploidi o
privi di un
cromosoma
gameti
Numero
cromosomi
TRISOMIA
Non-disgiunzione mitotica
• Occasionalmente, la non-disgiunzione si verifica durante la mitosi in
una cellula embrionale durante le più precoci divisioni cellulari.
MOSAICISMO
Alcune cellule dell’embrione hanno un numero anomalo di cromosomi,
mentre altre lo hanno corretto.
Gli individui affetti possono presentare poche o molte caratteristiche di
una particolare sindrome in base al numero delle cellule colpite e alla
loro distribuzione
Anomalie cromosomiche numeriche
• Aneuploidia: eccesso (trisomia) o difetto (monosomia) del
numero di cromosomi
• Lo sbilanciamento tra i geni crea un fenotipo anomalo o morte
• La maggior parte degli aneuploidi autosomici sono letali con
aborto spontaneo
• Pochi trisomici autosomici sopravvivono: Trisomia 21, 18, 13
• Le aneuploidie che interessano i cromosomi sessuali XXY,
XYY, XXX, XXXX e XXXXX possono non essere letali.
• La monosomia è incompatibile con la vita tranne XO (Tuner)
Sindrome di Down
Trisomia 21
Ritardi nello sviluppo e
mentale
Anomalie craniofacciali
Pliche epicantiche
Difetti cardiaci
Incidenza alta di
leucemie, disfunzioni
tiroidee,
invecchiamento precoce
Incidenza Down syndrome
per numero di nascite
INCIDENZA DI TRISOMIA
IN RELAZIONE ALL’ETA’ DELLA MADRE
1
46
Nel 95% dei casi la trisomia 21 è dovuta a
una non-disgiunzione meiotica e nel 75% di
questi casi essa si verifica durante la
formazione dell’oocita.
1
100
1
290
1
2300
1
1600
1
1200
1
880
20
24
28
32
Età madre (anni)
37
42
47
Trisomia 13
• Microcefalia (piccola testa)
• Microftalmia (occhi piccoli) o
occhi assenti
• Labiopalatoschisi (60% dei
casi)
• Dita sopranummerarie
• Difetti cardiaci (80% casi)
• Ritardo mentale
• Sordità
• INCIDENZA: 1/20.000 nati
vivi. 90% muore entro 1°
mese vita.
Trisomia 18
•
•
•
•
Difetti cardiaci
Ritardo mentale
Impianto basso delle orecchie
Atteggiamento in flessione
delle dita e mani
• Malformazioni del sistema
scheletrico
• Anomalie renali
• INCIDENZA: 1/5.000 neonati.
85% muore tra 10° sett e fine
gravidanza. I nati vivi muoiono
entro 2°mese vita, il 5%vivono
oltre 1 anno.
Sindrome di Turner
Monosomia X
Bassa statura
Disgenesia ovarica:
assenza delle ovaie
Frequenti problemi renali,
cardiovascolari, e tiroidei
Collo palmato
Linfedema alle estremità
Deformità scheletriche con
torace ampio
98% dei feti con tale
sindrome: aborto
spontaneo
Sindrome di Klinefelter
Riguarda solo i maschi
• 47 cromosomi: XXY
• Atrofia testicolare
(testicoli piccoli e duri)
• Azoospermia (sterilità)
• ginecomastia
• elevata statura media
• aumento delle
gonadotropine
plasmatiche
• Basso QI
• INCIDENZA: 1/500
maschi
Anomalie cromosomiche
strutturali
• Interessano uno o più cromosomi
• Si verificano a seguito di rotture degli stessi
• Possono essere causate da fattori ambientali (virus,
radiazioni, farmaci)
• Il frammento di cromosoma rotto può essere perso:
DELEZIONE.
• Sindrome da Microdelezioni o dei geni contigui (es:
15q11-15q13)
Anomalie cromosomiche strutturali
Microdelezioni a livello del braccio lungo del cromosoma 15.
Se si eredita la delezione
dalla madre:
dal padre:
Sindrome di
Angelman
• Ritardo mentale
• Difficoltà a
parlare
• Scarsa motilità
• Bambino rimane
prostrato a
causa di risate
non giustificate
e lunghe
Sindrome di
Prader-Willi
•
•
•
•
Ipotonia
Obesità
Ipogonadismo
Criptorchidismo
(mancata
discesa dei
testicoli nel
sacco scrotale)
Gametogenesi: dove?
oogenesi
spermatogenesi
Abbozzi dell’apparato genitale
• L’apparato genitale è formato dalle gonadi, dalle vie genitali,
dai genitali esterni, e dalle cellule germinali.
• Gli abbozzi di queste 4 componenti compaiono in parti diverse
dell’embrione a circa 4 settimane di sviluppo, e poi
confluiscono a formare un sistema continuo che prende forma
dalla quarta alla settima settimana di sviluppo. In questo
periodo l’apparato genitale è identico in maschi e femmine
(Stadio indifferente)
• Alla fine del secondo mese cominciano ad apparire i primi segni
di differenziamento, e gli abbozzi indifferenti dell’apparato
genitale acquistano caratteristiche maschili o femminili.
Gametogenesi: cellule germinali
Originano nell’EPIBLASTO (II sett di sviluppo)
Poi migrano nel sacco vitellino al di fuori dell’embrione
4° sett MIGRAZIONE delle CELLULE GERMINALI in abbozzi gonadi:
mitosi
amnios
allantoide
cellule
germinali
primordiali
sacco vitellino
Gametogenesi: cellule germinali
• 4° sett. MIGRAZIONE delle CELLULE GERMINALI
primordiali in abbozzi gonadi (creste genitali):
• Mitosi
• Meiosi
La produzione di gameti
maturi si realizza alla
pubertà
Fasi fondamentali della
Ovogenesi
• INIZIO durante lo sviluppo embrionale
• ARRESTO durante lo sviluppo embrionale
• RIPRESA dalla pubertà alla menopausa
FOLLICOLOGENESI
-Le cellule germinali primordiali
migrano negli abbozzi
indifferenti delle gonadi dalla 4°
alla 6° settimana
-Qui si dividono per mitosi
mentre le gonadi si
differenziano in testicolo e
ovaio
-Dopo questo differenziamento,
le cellule germinali si
trasformano in goni che
perdono irreversibilmente la
capacità di dividersi per mitosi
quando sono indotti ad iniziare
la meiosi, diventando così
OVOCITI PRIMARI
O
O
G
E
N
E
S
I
E
M
B
R
I
O
N
A
L
E
OOGENESI
Le cellule
germinali
primordiali
proliferano
durante la
migrazione
Embrione
Ingresso nell’ovaio
ovogone
FINE DELLE MITOSI
ed
ENTRATA in MEIOSI
Regolata da Fattore di
induzione della meiosi
(MIF) prodotto
dall’ovaio
Alcune divisioni
mitotiche
OVOGONI
OVOCITI I
(Da 11° settimana a 7° mese di vita
intrauterina)
ARRESTO della MEIOSI
(ultimi mesi vita fetale)
Assenza di ulteriore
proliferazione
nell’embrione
Ovocita primario
Arresto
meiotico alla
profase della
prima divisione
Tutti gli OVOGONI nella vita fetale
- o entrano in meiosi
- o muoiono
Alla nascita la femmina ha già
tutti gli ovociti che potranno
maturare nel resto della vita!!!
Oogenesi Embrionale
Mentre si svolgono le prime fasi della meiosi, gli ovociti I vengono circondati dalle cellule follicolari
IL FOLLICOLO
PRIMORDIALE è
l’UNITA’
FUNZIONALE
dell’OVAIO
OVOCITA I
Profase I div meiotica
CELLULE
FOLLICOLARI
cellule piatte dei
cordoni corticali
L’ ARRESTO della MEIOSI nella PROFASE (diplotene) della I DIVISIONE
PUO’ DURARE anche 50 anni (degenerazione dei follicoli)
Ovogenesi embrionale
Nell’ovaio
6-7 x106 ovogoni al 5o mese
-Dal 5° mese si assiste a
degenerazione di ovogoni,
ovociti e follicoli primordiali
(corpi atresici)
- Alla nascita 1-2 x106
follicoli primordiali
nota bene:
Pubertà
Ovocita
primario in
profase meiosi
R
I
P
R
E
S
A
O
V
O
G
E
N
E
S
I
Menopausa
crescita e sviluppo
dell’ovocita
primario
RIPRESA OVOGENESI (follicologenesi)
- regolata degli ormoni ipofisari
- interessa diversi follicoli primordiali
con gli ovociti I (ogni giorno)
Rivestimento
dell’uovo
Granuli
corticali
ovocita
secondario
Completamento
della prima
divisione meiotica
Ciclicamente ogni 28 giorni
1o globulo
polare
Ovulazione
Uovo
(gamete
mturo)
UN SOLO ovocita I diventa
ovocita II e un follicolo completa lo
sviluppo:
OVULAZIONE
Arresto nella
seconda metafase
meiotica
Fecondazione
2o globulo
polare
La RIPRESA della II Divisione.
meiotica avverrà solo alla
FECONDAZIONE
FOLLICOLOGENESI
Pubertà
Menopausa
Un piccolo numero di
follicoli primordiali con
ovocita I
inizia la maturazione ogni
giorno (processo continuo)
Ma…
Solo 1 follicolo primordiale
completa la maturazione
ciclicamente e
1 ovocita II viene espulso
dall’ovaio ogni 28 giorni
CICLO OVARICO
L’ovocita I
matura insieme al
follicolo
AUMENTO nelle dimensioni
dei follicoli primordiali
CICLO OVARICO
CICLO OVARICO: periodo tra due successive ovulazioni
E’ comunemente considerato il periodo tra 2 mestruazioni e viene diviso
in 2 fasi:
- FASE FOLLICOLARE (dominanza degli estrogeni prodotti dal follicolo)
- OVULAZIONE
- FASE LUTEINICA (dominanza dei progestinici prodotti dal corpo luteo)
Ovulazione
Crescita
follicolo
Corpo luteo
ovaio
Endometrio
utero
Mestruazione
Fase follicolare
Fase luteinica
CICLO OVARICO
Ipotalamo
GnRH
+
LH
Inibina
(feedback -)
Pars
distalis
Ipofisi
FSH
Estrogeni
feedback –
+
Estrogeni
Progesterone
follicolo
ovaio
Il CICLO OVARICO e
l’accrescimento del
follicolo sono sottoposti
ad una complessa
regolazione ormonale
Gli ormoni che controllano la
maturazione del follicolo e
l’ovulazione sono:
- FSH (ormone follicolo
stimolante)
- LH (ormone luteinico)
CICLO OVARICO
Ipotalamo
GnRH
+
LH
Inibina
(feedback -)
Pars
distalis
Ipofisi
FSH
Estrogeni
feedback –
+
Estrogeni
Progesterone
follicolo
ovaio
Il CICLO OVARICO e
l’accrescimento del
follicolo è sottoposto
ad una complessa
regolazione ormonale
Meccanismo di regolazione
generale
Feedback negativo (inibizione)
Progesterone ed Estrogeni
inibiscono ipotalamo e ipofisi e
riducono FSH e LH
Riduzione o assenza di
Progesterone ed estrogeni
rimuove la inibizione e
Ipofisi rilascia FSH e LH
CICLO OVARICO: FASE FOLLICOLARE
Diversi follicoli primordiali iniziano la maturazione ogni giorno
Solo 1 follicolo primordiale completa la maturazione e libera
un ovocita II dall’ovaio (ovulazione)
Fase follicolare suddivisa in tre sottofasi
– PREANTRALE
(3-5 giorni) indipendente da ormoni
– ANTRALE
(8-12 giorni) dipendente da ormoni
– PREOVULATORIA (37 ore)
dipendente da ormoni
FASE PREANTRALE (3-5 giorni)
Alcuni Follicoli primordiali (ovocita I) entrano nella
1a fase di accrescimento diventando Follicoli primari
1.
Membrana
propria
20 μm
OVOCITA I aumenta di dimensioni
da 20 a 100 µm (accumulo di riserve
Cellule
follicolari
metaboliche)
Stroma
2. Cellule follicolari
formano:
GRANULOSA (non vascolarizzata)
- giunzioni gap tra loro e con
l’ovocita
Teca
Membrana
propria
Granulosa
Zona pellucida
100 μm
3. Cellule dello granuolsa assieme
all’ovocita secernono glicoproteine
NB: Mutazioni nelle connessine
(gap) portano a arresto
follicologenesi
(ZP1,2,3) e formano la ZONA
PELLUCIDA
FASE PREANTRALE (3-5 giorni)
Alcuni Follicoli primordiali (ovocita I) entrano nella
1a fase di accrescimento diventando Follicoli primari
Membrana
propria
20 μm
4. Cellule dello stroma ovarico
formano la TECA (vascolarizzata)
Cellule
follicolari
Stroma
TECA INTERNA vasi e ghiandole
Teca
TECA ESTERNA fibrosa
Membrana
propria
Granulosa
Zona pellucida
100 μm
5. Comparsa di recettori per:
FSH (granulosa)
LH (teca)
follicoli primordiali
follicoli primari
Ovocita I circondato
dalle cellule della
granulosa
Ovocita I circondato
da un singolo strato
di cellule follicolari
appiattite
teca
FASE PREANTRALE (3-5 giorni)
L’ovocita produce glicoproteine (ZP1, ZP2, ZP3): ZONA PELLUCIDA
ZONA PELLUCIDA
Fecondazione
Riconoscimento
Uovo-spematozoo
FASE PREANTRALE (3-5 giorni)
Membrana
propria
MODIFICAZIONI
FUNZIONALI
Nel follicolo compaiono
RECETTORI x le
gonadotropine ipofisarie:
20 μm
Cellule
follicolari
Stroma
Teca
Membrana
propria
R-LH
FSH
LH
R-FSH
RFSH
Granulosa
Zona pellucida
100 μm
Ingresso nella fase
successiva (antrale)
dipende da ormoni
FASE ANTRALE (8-12 giorni)
I follicoli primari entrano nella
FASE ANTRALE solo se:
R-LH
1. la concentrazione di FSH e LH
nel sangue è adeguata
2.recettori per FSH e LH sui
follicoli primari sono sufficienti
La mancanza di una o entrambe
le condizioni porta ad
ATRESIA del follicolo
R-FSH
ATRESIA DEL FOLLICOLO
La maggior parte dei follicoli va in
atresia
(pochi recettori per FSH e LH)
solo 15-20 follicoli primari entrano
nella fase antrale
ATRESIA del Follicolo
Le cellule della granulosa degenerano
(gocce lipidiche, nucleo picnotico)
Ovocita I muore
Follicolo invaso da cellule
infiammatorie (linfociti, macrofagi)
Si forma una cicatrice fibrosa (corpo
atresico o fibroso)
Corpo atresico
FASE ANTRALE (8-12 giorni)
FOLLICOLI PRIMARI con Recettori per FSH e LH
CAMBIAMENTI STRUTTURALI e FUNZIONALI
FOLLICOLI SECONDARI
MODIFICHE STRUTTURALI
• ulteriore proliferazione cellule
della teca e granulosa
▪ secrezione liquido viscoso
(Proteoglicani e trasudato del plasma)
in una cavità detta ANTRO)
▪ formazione del CUMULO OOFORO (ovocita
e cellule della granulosa)
LH
FSH
Follicolo
secondario
antro
granulosa
Cumulo
ooforo
FASE ANTRALE (8-12 giorni)
FOLLICOLO II diventa una GHIANDOLA ENDOCRINA
▪ Cellule della Teca interna con R-LH producono ANDROGENI
(testosterone, androstenedione)
▪ Cellule della granulosa con R-FSH producono ESTROGENI (trasformano
gli androgeni in estrogeni)
ANDROGENI
1. Proliferazione granulosa
2.Aumento R x ESTROGENI
R-LH
LH
FSH
ESTROGENI
R-FSH
CRESCITA ESPLOSIVA
del FOLLICOLO!!!
Proliferazione granulosa
Aumento R x FSH
FASE ANTRALE (8-12 giorni)
CRESCITA ESPLOSIVA del
FOLLICOLO!!!
Nella COMPETIZIONE tra i follicoli
delle 2 ovaie
Alla fine della fase
antrale anche nella
granulosa
compaiono R-LH
Il Follicolo che acquista più recettori
degli altri
•cresce più rapidamente
•sottrae FSH e Estrogeni agli
altri follicoli
FOLLICOLO DOMINANTE
LH induce la produzione di
PROGESTERONE
PASSAGGIO ALLA FASE PREOVULATORIA
FASE PREOVULATORIA (37 ore)
FOLLICOLO SECONDARIO
Sono presenti
alti livelli di
LH e FSH
Il Follicolo aumenta di dimensioni
fino a 25 mm
Si accumula liquido nell’antro
FOLLICOLO TERZIARIO (del Graaf)
D: 6-20mm,
Ovocita I D: 100-150μm
FASE PREOVULATORIA (37 ore)
OVOCITA I
completa la I divisione meiotica
OVOCITA II + GLOBULO POLARE
inizia la II divisione meiotica
BLOCCATO in METAFASE della II divisione
meiotica fino alla fecondazione
CAMBIAMENTI STRUTTURALI OVOCITA per la fecondazione
- scomparsa dei prolungamenti e delle giunzioni gap con le cellule
della granulosa
- formazione di vescicole corticali (lisosomi)
OVULAZIONE
Il follicolo terziario è
vicino alla superficie
dell’ovaio, forma un
rigonfiamento: STIGMA.
La parete di ovaio e
follicolo si assottigliano.
OVOCITA II e CUMULO
OOFORO (cellule della
granulosa che
costituiscono ora la
CORONA RADIATA)
sono espulsi dall’ovaio
(OVULAZIONE)
• catturati dalle FIMBRIE
dell’OVIDOTTO
OVULAZIONE
Cumulo
ooforo
La membrana propria del follicolo
tra teca e granulosa viene rotta
• vasi e cellule della teca
entrano nella granulosa
• si forma un coagulo
INIZIA la
TRASFORMAZIONE in
CORPO LUTEO
Crollo dei livelli di
FSH ed LH
Stato follicolare
No follicolo
Follicolo
primordiale
Follicolo
primario
Follicolo
secondario
Ovogenesi
Stadi, eventi
oogonio
feto
mitosi
Oocita I
Comincia
Prima
meiosi
nascita
Arresto I
profase
Oocita I
dopo
nascita
Oocita I
dalla
pubertà
Follicolo
terziario
Ripresa
meiosi e
arresto II
metafase
Oocita II
FOLLICOLI in un OVAIO
Follicolo
primordiale
Follicolo
terziario
Follicolo
primario
corpo
luteo
FASE LUTEINICA (14 giorni)
CELLULE della GRANULOSA si trasformano in CELLULE LUTEINICHE
• cessano di dividersi
• diventano ipertrofiche accumulando:
> REL, Golgi,
> proteine
> lipidi
> pigmento giallo (luteina)
Il CORPO LUTEO produce
PROGESTERONE e
quantità minori di
ESTROGENI
Corpo
luteo
PROGESTERONE ed
ESTROGENI
inibiscono la produzione
di FSH ed LH nella fase
luteinica
FASE LUTEINICA (14 giorni)
NO FECONDAZIONE
Il CORPO LUTEO produce
PROGESTERONE e quantità minori di
ESTROGENI
FECONDAZIONE
CORPO LUTEO
Il CORPO LUTEO è
è programmato all’
salvato dalla
autodistruzione
autodistruzione da
LUTEOLISI PILLOLA
dopo
14 giorni
si comporta
come un
Hcg (gonadotropina
corionica umana)
CORPO LUTEO
Crolla la produzione di
ARTIFICIALE
Continua la produzione di
•PROGESTERONE
•PROGESTERONE
•ESTROGENI
•ESTROGENI
Ipofisi può produrre FSH e LH
Ipofisi non produce LH, FSH
-nuovo ciclo ovarico e
Assenza di FSH e LH impedisce ai follicoli I
maturazione del follicolo
di maturare, completare l’ovogenesi ed
-nuova ovulazione
ovulare
Come abbiamo già in parte
osservato…
CICLO OVARICO
Ipotalamo
GnRH
Pars
distalis
Ipofisi
+
LH
Inibina
(feedback -)
Il CICLO OVARICO e
l’accrescimento del
follicolo sono sottoposti
ad una complessa
regolazione ormonale
FSH
Estrogeni
feedback –
+
Estrogeni
Progesterone
follicolo
ovaio
Feedback – (inibizione)
Progesterone ed Estrogeni
inibiscono ipotalamo e ipofisi e
riducono FSH e LH
Riduzione o assenza di
Progesterone ed estrogeni
rimuove la inibizione e
Ipofisi rilascia FSH e LH
CICLO OVARICO
Ipotalamo
Inibizione degli estrogeni si
esercita per concentrazioni
inferiori ad una soglia critica,
GnRH
Pars
distalis
Ipofisi
+
LH
Inibina
(feedback -)
ma a concentrazioni elevate di
estrogeni
Feedback + di Estrogeni
FSH
Estrogeni
feedback –
+
Estrogeni
Progesterone
1. Stimola la produzione
esponenziale di estrogeni nella
fase antrale
2. Stimola la produzione
esponenziale di FSH e LH nella
follicolo
ovaio
fase preovulatoria
CICLO OVARICO
Ovulazione
I
P
O
F
I
S
I
FASE FOLLICOLARE
1. I livelli di FSH, LH, stimolano
accrescimento del follicolo e rilascio
Estrogeni dal follicolo
FSH e estrogeni accrescimento follicolo
LH
FSH
O
V
A
I
O
Estrogeni
Progesterone
14 gg
Follicoli
Follicoli primordiali
14 gg
Corpo luteo
2. fase preovulatoria:
Picco di estrogeni che induce picco di
FSH, LH (feed-bacK +)
LH e FSH ad alte concentrazioni
inducono cambiamenti
preovulatori e la produzione di progesteron
(granulosa che acquista R x LH)
3.OVULAZIONE
FASE LUTEINICA
4. Il corpo luteo produce progesterone e
Progesterone ed estrogeni del corpo luteo
Inibiscono FSH ed LH (feed-back -)
5. Regressione corpo luteo, riduzione
Progesterone
Rimozione feed-back- e ripresa nella
produzione di FSH ed LH: NUOVO CICLO
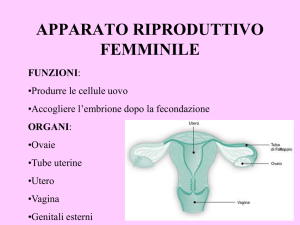
apparato genitale femminile
Fecondazione
Impianto e
sviluppo
utero e tube uterine
subiscono una serie di modificazioni
cicliche durante il ciclo riproduttivo
Tali modificazioni sono funzionali
alla riproduzione e allo sviluppo di un
nuovo individuo
CICLO UTERINO
UTERO: ORGANO MUSCOLARE piriforme
(lungo 7 cm, largo 4 cm, spesso 2,5 cm)
CORPO - parte espansa vi si
aprono le tube
FONDO - sopra lo sbocco delle tube
CERVICE – parte circolare si apre
nella vagina
vagina
CICLO UTERINO
UTERO: ORGANO MUSCOLARE piriforme
(lungo 7 cm, largo 4 cm, spesso 2,5 cm)
CORPO e FONDO
ENDOMETRIO – MUCOSA
MIOMETRIO – muscolo liscio
PERIMETRIO –sottile SIEROSA
CERVICE
LUME: epitelio cilindrico semplice
con ghiandole secernenti muco
SUPERFICIE ESTERNA: epitelio
stratificato squamoso
CICLO UTERINO ENDOMETRIO
EPITELIO: cilindrico semplice, cellule ciliate e non ciliate secernenti
LAMINA PROPRIA: connettivo, vasi sanguigni, ghiandole tubolari semplici
FUNCTIONALIS sfaldato durante la mestruazione (spessore: 7÷1 mm)
BASALIS
riforma lo strato funzionale
CICLO UTERINO - ENDOMETRIO
1- Fase mestruale (2 - 5 gg) la caduta di
progesterone (involuzione corpo luteo)
determina la degenerazione e la distruzione
dello strato funzionale dell’endometrio
Il distacco di parte della mucosa comporta una
rottura di vasi e quindi perdite di sangue,
insieme all’epitelio e alle ghiandole.
2. Fase proliferativa (fase
follicolare, estrogeni) termina
con l’ovulazione. ca 10 gg.
Si ha proliferazione e
rigenerazione della
functionalis e delle ghiandole
Gonadotropine
Progesterone
Estrogeni
Mestruazione
Ovulazione
3. Fase secretiva
(fase luteinica,
progesterone) ca 12
gg. termina con la
mestruazione. Si ha
secrezione
ghiandolare mucosa e
aumento di spessore
della functionalis
CICLO UTERINO - ENDOMETRIO
Il ciclo uterino dura quindi complessivamente 28 gg , ma se si
instaura, dopo l’ovulazione, uno stato gravidico esso non si completa
1- Fase mestruale- 2 - 5 gg, la caduta di
progesterone (involuzione corpo luteo)
Il ciclo uterino non si
completa perché
l’annidamento dell’uovo
fecondato durante la fase
secretiva comporta la
produzione di un ormone:
Gonadotropine
Progesterone
Estrogeni
Mestruazione
Ovulazione
la gonadotropina corionica
(HCG) che mantiene la
produzione di
progesterone e blocca la
fase successiva (mestruale)
del ciclo uterino
CICLO UTERINOMIOMETRIO
CORPO e FONDO
ENDOMETRIO – MUCOSA
MIOMETRIO – muscolo liscio
SIEROSA o AVVENTIZIA
Contrazioni di alta frequenza
(200/h) e bassa ampiezza
durante l’ovulazione
Contrazioni di bassa
frequenza (30/h) ed elevata
ampiezza durante la
mestruazione
Aiutano lo sfaldamento della
mucosa dell’endometrio
CICLO TUBARICO
istmo
Regione
intramurale
ampolla
fimbrie
Nell’ovidotto passano i gameti in direzioni
opposte e avviene la fecondazione
Fase follicolare (estrogeni): aumento ciglia e
contrazioni
Fase luteinica (progesterone): riduzione ciglia e
contrazioni; aumento cellule secernenti
Ovulazione: avvicinamento dei padiglioni a ovaie e
ondulazione delle fimbrie
CICLO della cervice uterina
Ghiandole del canale cervicale (comunicazione tra utero e vagina) producono
il muco cervicale con caratteristiche che dipendono dagli ormoni
prodotti.
Muco cervicale rappresenta il mezzo di ingresso degli spermatozoi
Volume
Attività
Penetrabilità
LH
Estrogeni
Volume e penetrabilità sono
massimi nel periodo di picco degli
estrogeni (maggiore fertilità)
Temperatura
corporea
Progesterone
Dopo la mestruazione ovulazione
OOGENESI
CORRELAZIONI CLINICHE
- Cellule uovo con alterato numero di cromosomi per
errori nella meiosi
(aneuploidia: X0, XXY, trisomia 21, etc)
- Radiazioni: sterilità (assenza di oogoni nell’ovaio)
- Problemi endocrini
- Follicoli anomali (2-3 oociti): non terminano lo sviluppo
- Oociti anomali (2-3 nuclei): non terminano lo sviluppo