Il sistema riproduttore
Il sistema riproduttore maschile
é formato da: due testicoli, ciascuno con un epididimo e un
vaso deferente; due vescicole seminali (che producono un liquido nutriente a base di fruttosio per il
nutrimento degli spermatozoi all’interno delle vie genitali femminili; la prostata che secerne un liquido
alcalino che protegge gli spermatozoi dall’acidità delle vie genitali femminili, le ghiandole bulbouretrali che
producono un secreto che lubrifica le vie genitali maschili; l’uretra; il pene.
I testicoli sono il sito di produzione di circa 300 milioni di spermatozoi al giorno. Si sviluppano nella cavità
addominale dell’embrione e scendono nello scroto, una sacca esterna. La produzione dei gameti avviene a
circa 3 °C in meno rispetto alla temperatura corporea. Ogni testicolo è suddiviso in 250 compartimenti o
lobuli, riempiti da tubuli seminiferi raggomitolati, ciascuno è lungo 80 cm e i due testicoli contengono circa
500 metri di tubuli.
Spermatogenesi:
gli spermatogoni sono cellule diploidi che rivestono la membrana basale di ogni tubulo seminifero ed
effettuano continue divisioni mitotiche; alcune cellule restano indifferenziate, altre danno origine agli
spermatociti primari; queste cellule diploidi effettuano la prima meiosi producendo gli spermatociti
secondari, aploidi; dalla seconda divisione meiotica si originano gli spermatidi, che si differenziano in
spermatozoi. La spermatogenesi dura 8-9 settimane. Le cellule in maturazione ricevono il nutrimento dalle
cellule del Sertoli, che garantiscono stabilità alla struttura testicolare. Cellule di Leydig, funzione endocrina,
liberando ormoni maschili come il testosterone.
La struttura degli spermatozoi:
testa - contiene il nucleo, DNA, poco citosol, è sormontata dall’acrosoma, un lisosoma ricco di enzimi litici
per forare la membrana dell’oocita; regione intermedia - guaina con mitocondri per fornire energia; coda flagello che permette i movimenti degli spermatozoi.
Il percorso degli spermatozoi:
dai testicoli, dove vengono prodotti, passano nell’epididimo, dove non sono ancora mobili e dove si
accumulano; quindi passano nel vaso deferente; gli spermatozoi vengono poi riassorbiti da parte dei tessuti
circostanti dopo essere stati demoliti. Glande: parte terminale del pene, ricoperta da una piega detta
prepuzio. Alla nascita fino ai 2-3 anni i bambini hanno un restringimento del prepuzio chiamato fimosi, che
gli impedisce di scorrere sul glande. Serve per evitare le infezioni dal contatto con urine e feci. La
circoncisione, ossia l’asportazione del prepuzio, ha lo scopo di lasciare scoperto il glande per favorire
pratiche igieniche. L’erezione è una conseguenza dell’aumento del flusso sanguigno che riempie i tessuti
spugnosi erettili. I corpi cavernosi sono i due tessuti dorsali, il corpo spugnoso è quello contenente l’uretra.
L’aumento del volume dei tessuti spugnosi, comprimendo le vene, impedisce il ritorno del sangue venoso,
mantenendo l’erezione. Attivazione del sistema parasimpatico. L’ossido nitrico è il neurotrasmettitore
gassoso. Si rilassa la muscolatura liscia delle arterie del pene e i tessuti spugnosi erettili si riempiono di
sangue. L’eiaculazione è stimolata dal sistema simpatico che fa contrarre la muscolatura dell’epididimo, dei
vasi deferenti e dell’uretra. Dopo l’eiaculazione prevale il sistema simpatico, le arterie si contraggono e si
arresta il flusso di sangue ai tessuti erettili. I testicoli sono la principale fonte di ormoni maschili detti
androgeni, prodotti anche dalla corteccia del surrene. Il testosterone è prodotto dalle cellule interstiziali,
intorno ai tubuli seminiferi dei testicoli. Sono ormoni prodotti nelle prime fasi dello sviluppo embrionale,
guidano lo sviluppo del feto maschile; dopo la nascita la produzione è bassa fino all’adolescenza, quando il
testosterone aumenta con maturazione di pene e produzione di sperma. Il fattore di rilascio delle
gonadotropine (GnRH) prodotto dall’ipotalamo determina il rilascio dell’ormone gonadotropo o luteinizzate
(LH), che a sua volta induce la produzione di testosterone. All’aumentare del testosterone nel sangue
rallenta la produzione di LH da parte dell’ipofisi e del GnRH ipotalamico: feedback negativo.
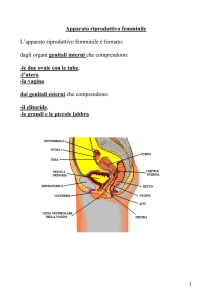
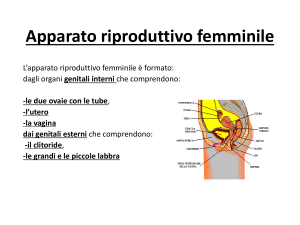
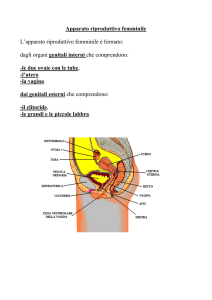
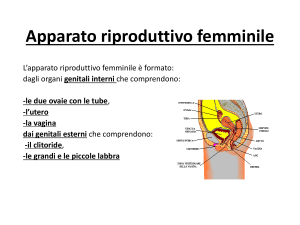
Sistema riproduttore femminile
È formato da: due gonadi, chiamate ovaie; due ovidotti o tube di Falloppio; l’utero, rivestito di endometrio
e delimitato dalla cervice; la vagina, con l’imene; il clitoride; la vulva, costituita da piccole e grandi labbra.
Oogenesi:
nelle donne gli oociti primari si formano verso il terzo mese dello sviluppo fetale e al momento della nascita
le due ovaie ne contengono circa 2 milioni; gli oociti primari interrompono il processo per riprenderlo
all’inizio della pubertà, quando entrano in circolo gli ormoni femminili; solo 400 proseguiranno la meiosi,
uno alla volta ogni 28 giorni per tutto il periodo riproduttivo (la menopausa sopraggiunge intorno ai 45-55
anni); un oocita primario completa la prima divisione meiotica poche ore prima dell’ovulazione, dando
origine a un oocita secondario. Ovulazione: liberazione dell’oocita da parte dell’ovaia; l’oocita secondario
va incontro alla seconda divisione meiotica, che terminerà solo dopo la fecondazione; al termine della
meiosi si avrà un solo gamete funzionale, l’ovulo, e 3 corpuscoli polari eliminati. Nell’ovulo sono
accumulate le sostanze nutritive e le molecole coinvolte nei processi metabolici, come l’RNA messaggero e
gli enzimi, necessarie ai primi stadi dello sviluppo embrionale. Questa cellula nella donna misura 100
micrometri ed è visibile a occhio nudo come un puntino sul foglio.
Sviluppo dell’oocita: nel follicolo ovarico l’oocita che si sviluppa vicino alla superficie dell’ovaia insieme a
cellule specializzate; le cellule del follicolo forniscono le sostanze nutritive e secernono estrogeni, ormoni
che promuovono la maturazione del follicolo e la formazione dell’endometrio; il follicolo si sposta verso la
superficie dell’ovaia e libera l’oocita; dopo l’esplosione del follicolo e la liberazione dell’oocita secondario,
le cellule che restano danno origine al corpo luteo; una struttura endocrina che secerne estrogeni e
progesterone, ormone importante per la preparazione dell’utero in gravidanza, impedendo il distacco
dell’endometrio. dopo l’ovulazione l’oocita viene aspirato nell’ovidotto e spinto in avanti dalle onde
peristaltiche prodotte dalla muscolatura liscia e dalle ciglia presenti sulla superficie interna; il viaggio fino
all’utero dura circa 3 giorni, l’oocita può essere fecondato in un arco di tempo di 2 giorni; la fecondazione
può aver luogo solo nell’ovidotto; l’embrione si impianta nell’endometrio 3-4 giorni dopo aver raggiunto
l’utero. Se non viene fecondato l’oocita degenera. Mestruazioni: dopo 14 giorni dall’ovulazione lo strato
mucoso dell’endometrio si sfalda, rompe i capillari sanguigni liberando sangue nell’utero, che viene
eliminato per via vaginale. Il ciclo mestruale ha una durata di circa 28 giorni, corrisponde a una serie di
eventi compresi tra l’inizio di una mestruazione e la successiva. Ormoni coinvolti: estrogeni e progesterone,
gonadotropine ipofisarie (FSH e LH) e il fattore di rilascio delle gonadotropine (GnRH), prodotto
dall’ipotalamo. All’inizio della pubertà l’ipotalamo stimola il rilascio da parte dell’ipofisi di FSH e LH, con
produzione di estrogeni. Comparsa di caratteri sessuali secondari femminili: crescita del seno,
ridistribuzione corporea di tessuto adiposo, crescita di peli pubici. Menarca è la comparsa delle prime
mestruazioni. Al primo giorno di mestruazioni i livelli ormonali sono bassi, dopo pochi giorni un oocita e il
suo follicolo cominciano a maturare grazie all’azione di FSH e LH. Ingrossandosi il follicolo secerne quantità
crescenti di estrogeni, che stimolano la ricostruzione dell’endometrio in preparazione all’impianto di un
ovulo fecondato. Il rapido aumento di estrogeni a metà ciclo determina un aumento nella produzione di LH
da parte dell’ipofisi, che stimola il follicolo a liberare l’oocita. Sotto lo stimolo di LH le cellule del follicolo
producono il corpo luteo, le cui cellule, crescendo, producono progesterone ed estrogeni. Estrogeni e
progesterone inibiscono la produzione di GnRH, di LH e FSH. Se avviene la fecondazione il corpo luteo
produce progesterone, per mantenere la gravidanza; altrimenti il corpo luteo viene riassorbito e diminuisce
la produzione di ormoni ovarici. Il calo ormonale fa staccare lo strato mucoso dell’endometrio, eliminato
con le mestruazioni. In risposta ai bassi livelli ormonali, aumenta la produzione di ormoni ipofisari: nuovo
ciclo mestruale. Dai 45-55 anni si interrompe l’ovulazione e quindi le mestruazioni. Si parla di menopausa
quando c’è un blocco delle mestruazioni per 12 mesi continuativi. Fine dell’età fertile.
La fecondazione è la fusione di due gameti, spermatozoo maschile e ovulo femminile. Lo spermatozoo
viene deposto nella parte profonda della vagina, si muove alla velocità di 2-3 mm al minuto; grazie alla
contrazione della muscolatura uterina raggiunge le tube ovariche percorrendo 20 cm in un’ora.
Capacitazione: il gamete maschile si prepara a entrare nell’ovulo eliminando il colesterolo dalla membrana
ed esponendo i recettori per l’oocita. Il gamete femminile è ricoperto di una zona pellucida, formata da
cellule con recettori complementari per gli spermatozoi. Cellule oofore, formano la corona radiata e
proteggono l’oocita, lo spermatozoo penetra attraverso la corona radiata e i suoi recettori si legano alla
zona pellucida. Questo evento scatena la fusione della membrana dello spermatozoo con quella
dell’acrosoma. Fusione delle membrane di spermatozoo e oocita. Il nucleo del gamete maschile penetra nel
citoplasma di quello femminile. Si completa la seconda divisione meiotica dell’oocita che diventa a tutti gli
effetti un ovulo e si forma lo zigote, ossia la prima cellula di un nuovo individuo.