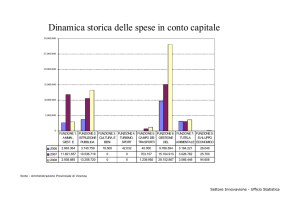
(Allegato 1)
Organizzazione del Centro per i Disturbi del Comportamento
Alimentare e del Peso
DSM Ulss 6 “Vicenza”
________________________________________________________________________
PREMESSA
La problematica dei disturbi del comportamento alimentare è da molto tempo all’attenzione di
questa Azienda ULSS.
La prevalenza a 12 mesi dell’anoressia nervosa tra individui giovani di sesso femminile è
approssimativamente dello 0.4%. Poco si sa sulla prevalenza tra i maschi, ma l’anoressia nervosa è
molto meno comune nei maschi rispetto alle femmine, con una popolazione clinica che, in genere,
riflette approssimativamente un rapporto femmine-maschio di 10:1.
La maggior parte degli individui con anoressia nervosa va incontro a remissione entro 5 anni dalla
manifestazione. Tra gli individui ricoverati in ospedale i tassi di remissione complessivi possono
essere minori. Il tasso grezzo di mortalità per l’anoressia nervosa è circa il 5% per decennio. Il
decesso si verifica più comunemente per complicazioni mediche associate al disturbo stesso o in
seguito a suicidio.
Una prevalenza a 12 mesi della bulimia nervosa tra individui giovani di sesso femminile è dell’11,5%. La prevalenza è più alta tra i giovani adulti, dato che il disturbo ha il suo picco nella tarda
adolescenza e nella prima età adulta. Si hanno minori informazioni sulla prevalenza della bulimia
nervosa nei maschi, ma questo disturbo è molto meno comune nei maschi rispetto alle femmine,
con un rapporto femmina-maschio di circa 10:1.
Il decorso della bulimia nervosa può essere cronico o intermittente, con fasi di remissione alternate
a fasi di ricomparsa delle abbuffate. È stato riportato un rischio significativamente elevato di
mortalità (per tutte le cause e suicidio) negli individui con bulimia nervosa. Il tasso grezzo di
mortalità per la bulimia nervosa è di circa il 2% per decennio.
Le persone che accedono al nostro servizio sono prevalentemente minori e hanno un’età che si situa
nella fascia 10/16 anni: nel 2013 e nel 2014, il 40% delle pazienti ricoverate nel Day Hospital
apparteneva a tale range di età.
Si sono ridotti negli anni i tempi tra esordio sintomatico e presa in carico, fattore predittivo più
favorevole: già a 3/6 mesi dalle prime avvisaglie di comportamenti disfunzionali pazienti giungono
al servizio su filtro dei pediatri di libera scelta, pronto soccorso, reparti o dei genitori (con accesso
diretto).
PROVVEDIMENTI AMMINISTRATIVI
La Regione con D.G.R. 19.10.1999, n. 3540 ha emanato l’Atto di indirizzo e coordinamento di un
sistema di interventi in materia di “Disturbi del Comportamento Alimentare” nell’ambito del quale
è contemplato il Centro di Riferimento Provinciale per i Disturbi del Comportamento Alimentare
nei capoluoghi di provincia.
Con Delibera del 16.12.1999, n. 1161 l’A.Ulss 6 di Vicenza chiedeva alla Regione la costituzione di
un Centro Provinciale nel proprio territorio.
Con Deliberazione del 30.10.2000, n. 474 veniva disposto di attivare il Centro presso il Presidio
Ospedaliero di Vicenza.
Con Delibera 31.10.2001, n. 476 è stato riconosciuto come “Centro di riferimento provinciale dei
disturbi del comportamento alimentare e del peso”.
Con Delibera 05.11.2003, n. 290 il Centro è incardinato nell’area sovra distrettuale, è definito il
piano di sviluppo e sono identificate le risorse da acquisire nel tempo.
Con Delibera 24.12.2003, n. 369 e con decorrenza dal 01.01.2004 sono state attribuite le funzioni di
Responsabile del Centro di riferimento provinciale per i disturbi del comportamento alimentare e
del peso (unità operativa sovra distrettuale) alla dott.ssa Ivana Piva. Da aprile 2004 il centro
funziona a pieno regime.
La D.G.R. 31.01.2012, n. 94 definisce i livelli di intervento disponibili per la cura dei disturbi del
comportamento alimentare e identifica i criteri per la valutazione di un trattamento riabilitativo
intensivo, con specifica di situazioni che ne indicano le necessità.
Con Delibera del Direttore Generale 15.10.2012, n. 757 la U.O.S. “Centro di riferimento
provinciale per i disturbi del comportamento alimentare e del peso” è stata inserita nell’ambito del
Dipartimento di Salute mentale (DSM) dell’Azienda.
La Deliberazione 19.12.2012, n. 953 ha nominato quale Dirigente Responsabile della suddetta Unità
Operativa Semplice la dott.ssa Laura Bellin.
La Regione Veneto, con nota prot. 360081 del 27/08/2014, ha comunicato che i requisiti e gli
standard a cui fare riferimento per l’attivazione del Day Hospital Territoriale DCA sono indicati
nella DGR 1616/2008 relativi ai Day Hospital Territoriali, con un adeguamento relativo alle figure
professionali in relazione alle attività proprie di tali strutture.
Con Deliberazione 19/09/2013, n. 632 è stata istituita la “Rete aziendale per la prevenzione, cura e
riabilitazione dei pazienti affetti da obesità”. Vengono differenziati i percorsi di diagnosi e cura tra
pazienti con obesità semplice (Sian e Centro per l’obesità) e pazienti con Binge Eating Disorder
(disturbo da alimentazione incontrollata), trattati presso il Centro di riferimento provinciale per i
disturbi alimentari e del peso. Sono, altresì, definite le modalità di invio reciproco tra i due Servizi.
Il Centro Provinciale per i DCA è struttura multidisciplinare per la presa in carico di soggetti con
obesità correlata a disturbo del comportamento alimentare.
LAVORO DI RETE E DIFFUSIONE KNOW HOW/BUONE PRATICHE
Il Centro provinciale per i disturbi del comportamento alimentare e del peso di Vicenza è una realtà
sovra distrettuale di rilevanza provinciale.
Fa parte della rete regionale Veneto delle strutture deputate alla diagnosi e alla cura dei disturbi del
comportamento alimentare, partecipa al tavolo regionale Settore Tutela e Salute Mentale, trova
visibilità nel sito della Regione del Veneto e nel sito Aziendale della A.Ulss 6 Vicenza.
La struttura è situata in ospedale, stante la complessità della patologia che richiede interfaccia
costante e lavoro di rete e cura coi reparti di medicina interna e di pediatria.
Il Centro è inserito nella rete aziendale per la prevenzione, cura e riabilitazione dei pazienti affetti
da obesità. Sono in fase di definizione percorsi e prassi operative con il SIAN e il Centro per
l'Obesità per la gestione del paziente con Binge Eating Disorder per dare attuazione a quanto
previsto nella delibera del 19/09/2013 n. 632
Il Centro in accordo ed le linee di indirizzo regionali e nazionali, promuove e sostiene, attraverso
una vicinanza alle famiglie, l’attivazione della rete del Centro Servizi per il volontariato di Vicenza
e delle associazioni familiari già esistenti nella Regione del Veneto, la costituzione e l’attività di
gruppi di auto-mutuo-aiuto da parte di pazienti e di loro familiari.
Lavora e costruisce reti a più livelli territoriali:
•
a livello regionale partecipa al tavolo regionale per costruire e condividere indicazioni
operative nell’ambito del trattamento dei disturbi alimentari; dà attuazione a quanto
disciplinato nell’allegato B della DGR 94 del 31 gennaio 2012 in termini di collaborazione
con le Case di Cura convenzionate attraverso la definizione di modalità di invio del
paziente, la gestione delle liste di attesa, la valutazione del trattamento, la programmazione
post ricovero; lavoro alle Linee Guida regionali su percorsi di ricovero e interazione tra
strutture pubbliche e private; contribuisce alla costituzione, all’attuazione e al
potenziamento di un “data base” regionale per costante, condiviso omogeneo monitoraggio
del fenomeno a livello dei centri regionali e provinciali. La partecipazione ai lavori del
tavolo regionale ha visto, oltre alla promozione e alla valorizzazione di accordi di rete, la
costruzione di una cartella clinica per la rilevazione di dati clinici, il tutto funzionale al
monitoraggio del fenomeno socio-sanitario indagato e alla creazione di un supporto
informatico per facilitare lo scambio di informazione e di dati sull’utenza anche in forma
aggregata, tra i centri provinciali della regione veneto, con l’utilizzo di strumenti condivisi
e linguaggi comuni.
•
a livello provinciale:
Progetto Area vasta A.Ulss n. 5 “Ovest Vicentino” (deliberazione n. 172 del 02/04/2008 e linee
programmatiche dettate con D.G.R.V. 4 luglio 2003).
È presente ed effettiva da diversi anni la collaborazione con la Azienda Socio-Sanitaria ULSS 5
Ovest Vicentino sulla base del progetto pilota nel campo dei disturbi del comportamento alimentare
attivato nel 2008 con deliberazione n. 172 del 02/04/2008. Il percorso di collaborazione costituito,
funzionale a creare una rete assistenziale integrata, a livello sovra aziendale, è in linea con le linee
programmatiche dettate con D.G.R.V. 4 luglio 2033, n. 1974 e con le linee guida regionali
(deliberazione n. 3456 del 5 novembre 2004) per la costituzione dell’area vasta quale modello
organizzativo idoneo a ridurre il consumo di risorse e ad ottimizzare l’efficienza, l’efficacia e
l’appropriatezza delle stesse, a fronte della crescente domanda di prestazioni sanitarie.
Il modello organizzativo si fonda su criteri di integrazione delle attività quali:
-
-
-
Assicurare piena disponibilità del Centro di Riferimento Provinciale alla diagnosi, al
riconoscimento e al trattamento dei disturbi del comportamento alimentare che interessano
tutto il bacino dell’A.Ulss n.6 e dell’A.Ulss n.5;
Fornire risposte maggiormente efficaci e rapide ai bisogni dei pazienti che presentano bassa
qualità di vita, scarsa compliance al trattamento terapeutico, grave sintomatologia e
importante impatto sociale;
Favorire la massima integrazione possibile tra i componenti dell’equipe multidisciplinare e
afferente a entrambe le aziende interessate;
Promozione di una politica di razionalizzazione dei costi, sia in termini di risorse umane che
di risorse tecnologiche, attraverso una gestione territoriale del paziente con conseguente
minore ricorso all’ospedalizzazione.
L’attività prevede:
•
•
•
costante e reciproco scambio sui casi (visti in prima visita da medico e dietista del centro
provinciale e monitorati nel tempo del trattamento) con psicologo psicoterapeuta e psichiatra
dell’ A.Ulss 5 che seguono in psicoterapia e con terapia farmacologica le pazienti del bacino
d’utenza dell’A.Ulss 5 afferenti al Centro provinciale DCA (in regime ambulatoriale e
semiresidenziale);
aggiornamento periodico mediante riunione di equipe tra i componenti dell’equipe
multidisciplinare e afferente a entrambe le aziende interessate (di prassi nei giorni del lunedì
o del martedì, negli orari già pianificati per le riunioni di equipe del centro per discussione
casi clinici in carico e/o in semiresidenzialità; straordinaria in altri giorni solo su casi
urgenti),
Il modello adottato evidenzia:
- l’effettuare la prima visita del caso presso il Centro di riferimento provinciale di Vicenza
dà corrispondenza alla sua funzione propria di punto di raccolta sistematizzata dei dati
clinico–epidemiologici (cfr. Delibera Regionale n. 1974 del 04.07.2003);
- il costante interscambio e confronto sul quadro sintomatico dei pazienti;
- dà attuazione alla funzione propria del Centro di riferimento provinciale di Vicenza di
Promozione e coordinamento tecnico funzionale, d’intesa con la Regione, delle iniziative in
materia di DCA su tutto l’ambito provinciale (cfr. delibera Regionale n. 1974 del
04.07.2003);
- garantisce una conoscenza del caso e una presa in carico dal CSM di competenza
territoriale nei casi di rilevata/emersa comorbilità psichiatrica (quadro patologico non
correlabile a sintomatologia DCA) o di rischio psichiatrico che rende inappropriato il
trattamento ambulatoriale e/semiresidenziale (cfr. Allegato B alla DGR n. 94 del 31 gennaio
2012);
- annulla i tempi di attesa per il passaggio da un livello di cura ambulatoriale a quello
semiresidenziale, questi ingressi sono concordati per tempo, tenendo presente le
complicanze mediche e gli esiti del monitoraggio clinico secondo i criteri definiti dalla
scheda regionale (Allegato B alla DGR n. 94 del 31 gennaio 2012 - Protocollo di
collaborazione per i disturbi del comportamento alimentare tra centri pubblici e case di cura
convenzionate, Invio del paziente al trattamento riabilitativo intensivo, gestione lista di
attesa, Valutazione dell’andamento del trattamento).
Lavoro coordinato con A.Ulss 3 “Bassano del Grappa”
Procede con continuità la collaborazione con la A.Ulss n. 3 sulla base del progetto pilota nel campo
dei disturbi del comportamento alimentare costruito e avviato alla fine del 2008 con deliberazione
n. 4536 del 18/12/2007.
Il percorso di collaborazione costituito, funzionale a creare una rete assistenziale integrata, a livello
sovra aziendale, è in linea con le linee programmatiche dettate con DGRV n. 1974 del 4 luglio 2013
e con le linee guida regionali (deliberazione n. 3456 del 5 novembre 2004) per la costituzione
dell’area vasta quale modello organizzativo idoneo a ridurre il consumo di risorse e ad ottimizzare
l’efficienza, l’efficacia e l’appropriatezza delle stesse, a fronte della crescente domanda di
prestazioni sanitarie.
Il modello organizzativo si fonda su criteri di integrazione delle attività quali:
-
-
-
assicurare piena disponibilità del Centro di Riferimento Provinciale alla diagnosi, al
riconoscimento e al trattamento dei disturbi del comportamento alimentare che interessano
tutto il bacino dell’ A.Ulss 6 e dell’A.Ulss 3;
fornire risposte maggiormente efficaci e rapide ai bisogni dei pazienti che presentano bassa
qualità di vita, scarsa compliance al trattamento terapeutico, grave sintomatologia e
importante impatto sociale;
favorire la massima integrazione possibile tra i componenti dell’equipe multidisciplinare e
afferente a entrambe le aziende interessate;
promozione di una politica di razionalizzazione dei costi, sia in termini di risorse umane che
di risorse tecnologiche, attraverso una gestione territoriale del paziente con conseguente
minore ricorso all’ospedalizzazione.
L’attività di collaborazione prevede:
•
•
•
•
•
prima visita di inquadramento psicodiagnostico da effettuarsi presso il Centro provinciale di
Vicenza;
supporto psicologico e psichiatrico dei pazienti del bacino d’utenza dell’A.Ulss 3;
intervento riabilitativo-nutrizionale effettuato dal medico e dal dietista del Centro
provinciale di Vicenza;
supporto psicologico da parte degli specialisti del Centro provinciale DCA nei casi di
inserimento di pazienti afferenti al bacino d’utenza dell’A.Ulss 3 nel DHT del Centro;
aggiornamento periodico mediante riunione tra i componenti dell’equipe multidisciplinare
afferente a entrambe le Aziende interessate.
Collaborazione con l’ambulatorio DCA dell’A.Ulss n.4 “Alto Vicentino”
Sono in atto periodiche riunioni con il Direttore del Dipartimento di Salute Mentale, con gli
operatori dei CSM e con il Responsabile e con gli operatori dell’Ambulatorio DCA della A.Ulss 4.
ORGANIZZAZIONE DEL SERVIZIO PER LA CURA DEI DCA
Presso il Centro lavora una equipe multidisciplinare composta da psichiatra, neuropsichiatra
infantile, psicologo-psicoterapeuta, endocrinologo, dietista, infermiere, educatore.
Il lavoro dell’équipe del Centro mira ad eliminare o ridurre gli effetti del disturbo alimentare
attraverso un intervento di ampio respiro, multifattoriale e multidisciplinare. L’intervento
terapeutico da praticare viene deciso sulla base di una valutazione clinica che prende in
considerazione: il tipo di disturbo dell’alimentazione, la sua durata e gravità; le condizioni fisiche
generali del paziente e le eventuali alterazioni degli indici di funzionalità organica; il profilo
psicopatologico e personologico del paziente (compresa la prevedibile aderenza alla cura);
l’eventuale coesistenza di altre patologie psichiatriche e/o mediche; la storia di eventuali trattamenti
precedenti; le dinamiche familiari e la situazione socio ambientale (compresa la prevedibile
collaborazione dei familiari e delle altre persone significative nei confronti dell’intervento
terapeutico).
Particolare attenzione viene posta nella gestione riabilitativa dei pazienti minorenni, anche di età
infra 14 anni.
Lavorare con la/il minore rende, quindi, sempre più necessario accogliere i genitori e la famiglia.
Questo nella logica di una visione di insieme del problema alimentare (sguardo a tutto il sistema
familiare per comprenderne il funzionamento e gli elementi di blocco evolutivo), di una maggior
efficacia dell’intervento, di una costruzione di una relazione di fiducia con le figure di accudimento
che permetta di avere un reale affidamento alla cura.
LIVELLI D’INTERVENTO DISPONIBILI PER LA CURA DEI DCA
Rispetto ai livelli d’intervento disponibili nella Regione Veneto per la cura dei disturbi del
comportamento alimentare il Centro svolge un’attività diagnostica. Si effettua la valutazione medica
e della gravità del disturbo mediante anamnesi fisiologica, anamnesi patologica con particolare
riferimento a patologie associate indipendenti dal DCA, la valutazione dello stato nutrizionale, la
valutazione della funzione dei principali organi e apparati, si indaga il comportamento alimentare
attuale (pattern alimentari e comportamenti correlati tramite indagine alimentare e diario di autoosservazione), il grado di restrizione e i comportamenti collegati, si effettua l’assessment clinico e
l’aggancio terapeutico/motivazione al trattamento, si condivide col paziente l’eventuale progetto di
salute (in una logica di rete), il piano terapeutico, il razionale terapeutico, gli obiettivi e la loro
definizione. Si lavora inoltre sull’auto-responsabilizzazione rispetto all’assistenza ambulatoriale
(terapia ambulatoriale e terapia ambulatoriale intensiva) e all’attività di assistenza semiresidenziale
(Day- Hospital riabilitativo o ricovero semiresidenziale).
Per quanto riguarda l’attività diagnostica l’assessment prevede:
1. visita medica per valutare:
a. la psicopatologia generale e specifica, a cura dello psichiatra;
b. le condizioni fisiche del paziente e i parametri biomedici (peso, altezza, indice di
massa corporea, pressione arteriosa, frequenza cardiaca, quadro medico generale), a
cura dell’endocrinologo;
2. inquadramento diagnostico funzionale raccogliendo la maggiore quantità possibile di
informazioni utili sulla base delle caratteristiche psicologiche, psicopatologiche e mediche
del soggetto. Vengono indagati e valutati la compliance e il coping, il grado di
consapevolezza di malattia dei pazienti, l’insight -fondamentale per la motivazione al
trattamento e nucleo della prima fase di terapia-, la motivazione al trattamento, la situazione
psicosociale (problematiche famigliari o ambientali, isolamento sociale, interruzione del
lavoro o dello studio,…), le risorse personali e famigliari, a cura dello psicologo;
3. valutazione psicometrica (attraverso l’utilizzo di interviste semistrutturate e test
autosomministrati, allo scopo di indirizzare ulteriormente l’eventuale trattamento) per
approfondire alcuni aspetti psicologici e psicopatologici associati al disturbo del
comportamento alimentare che possono, se presenti, ostacolare la presa in carico e il
trattamento, a cura dello psicologo;
4. valutazione nutrizionale funzionale a cura del dietista.
Alla fine del percorso di inquadramento diagnostico vi è una restituzione della condizione clinica e
diagnostica al paziente (e famigliari) e al medico di medicina generale che consiste in diagnosi con
spiegazione dei meccanismi biologici, comportamentali e cognitivi collegati ai comportamenti
alimentari disfunzionali, spiegazione delle barriere che ostacolano un aumento o una perdita di
peso, definizione di obiettivi chiari all’interno di una scala di priorità. Il Centro offre una proposta
di trattamento personalizzata attraverso l’organizzazione di interventi scelti secondo un’analisi
funzionale multimodale della psicopatologia che porta alla individuazione dei fattori di
mantenimento del disturbo del comportamento alimentare.
Il trattamento si basa su un approccio multidisciplinare e mira a:
stabilizzazione clinica
valutazione della necessità di trattamento farmacologico
miglioramento delle capacità di affrontare le difficoltà (coping)
miglioramento dell’immagine corporea
valorizzazione del pensiero razionale
facilitazione dei rapporti interpersonali
Le tappe fondamentali del trattamento concernono:
•
•
•
•
•
•
•
•
•
diagnosticare e trattare le complicanze mediche
aumentare la motivazione e collaborazione al trattamento
aumentare il peso corporeo (in presenza di sottopeso)
ristabilire una alimentazione adeguata per quantità, qualità e regolarità (psicoeducazione
alimentare)
correggere cognizioni e atteggiamenti patologici riguardo al cibo e al peso
curare i disturbi psichiatrici associati
cercare collaborazione e fornire sostegno e informazioni ai famigliari
aumentare l’autostima
prevenire le ricadute
(APA, 2000)
Per quanto riguarda l’attività di assistenza semiresidenziale, l’intervento nutrizionale riabilitativo
prevede una presa in carico del paziente e un supporto alla genitorialità, con presa in carico
familiare dove ritenuto necessario.
Ai pazienti in DHT viene garantito: valutazione medico-nutrizionale settimanale, esecuzione di
esami, misurazione della pressione, ECG, somministrazione dei farmaci, assistenza ai pasti,
educazione alimentare e gruppo di programmazione dei pasti, laboratorio di cucina, psicoterapia
individuale e di gruppo, gruppi psicoeducazionali, tecniche di rilassamento, interventi psicosociali
(arteatelier, attività di gruppo con obiettivi educativo-relazionali), sostegno all’autonomizzazione e
alla motivazione mediante studio assistito e accompagnamento alla frequenza scolastica (gestione
relazione col gruppo pari e rientro in classe, visibilità del sintomo, gestione timore del
giudizio/senso di fallimento.
Ai genitori e familiari, parte integrante del trattamento, viene offerto sostegno alla genitorialità,
colloqui individuali, gruppi psicoeducazionali, per comprendere il disturbo e facilitarne la gestione
in famiglia, gruppi terapeutici, incontri di verifica del progetto terapeutico con gli specialisti.
Il progetto di sostegno alla genitorialità è in linea con quanto definito di recente nei quaderni del
Ministero della Salute (luglio 2013) in riferimento all’importanza di costruire un’alleanza
terapeutica con la famiglia decisiva sull’andamento del trattamento.
Il luogo ideale per il trattamento dei disturbi dell’alimentazione è il contesto ambulatoriale.
Il trattamento ambulatoriale, infatti, non interrompe la vita del paziente e i cambiamenti effettuati
tendono a persistere perché conseguiti dal paziente nel suo ambiente abituale di vita. Nonostante
ciò, un certo numero di pazienti (circa il 30%) non risponde al trattamento ambulatoriale e ha
bisogno di cure più intensive.
La riabilitazione quale intervento di cura pù intensivo viene eseguita in un reparto specializzato
nella cura dei disturbi dell’alimentazione in grado di fornire al paziente un programma che integri la
riabilitazione nutrizionale, fisica, psicologica e psichiatrica.
Il Centro effettua inoltre: il monitoraggio dei parametri fisici, la valutazione clinica, diagnostica e
terapeutica, la valutazione degli esami ematochimici, la formulazione di terapia medica e
nutrizionale (compresa integrazione vitaminica, minerale e suppletiva), colloqui con i familiari, la
discussione dei casi clinici in equipe; attività di miniequipe infrasettimanale.
I criteri di valutazione e gli obiettivi del trattamento riabilitativo, tengono presente quanto stabilito
nell’allegato B alla DGR. N. 94 del 31 gennaio 2012.
L’equipe si avvale, altresì, di uno strumento clinico che fa riferimento alla scheda di appropriatezza
della Regione Veneto per la valutazione dell’andamento del trattamento nell’unità di riabilitazione
intensiva. Tutti i soggetti ricoverati effettuano, infatti, approfondimenti del quadro psicopatologico
e valutazioni cliniche periodiche mediante somministrazione costante e ripetuta di batterie
testistiche per la raccolta di indicatori clinici in grado di valutare l’evoluzione dei quadri sintomatici
trattati. Il lavoro è funzionale alla ridefinizione periodica degli obiettivi del trattamento
individualizzato.