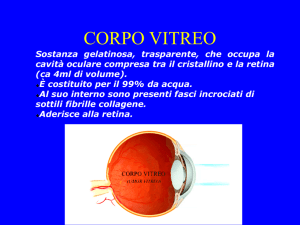
Oftalmologia Sociale n.1/2004
Rivista di sanità pubblica dell’Agenzia internazionale per la prevenzione della cecità
IAPB Italia onlus
Direttore avv. Giuseppe Castronovo
Caporedattore: dott. Filippo Cruciani
e-mail: [email protected]
Editoriale
Titolo:
Una Hiroshima culturale
di R. Frezzotti
Sommario:
Zichichi disquisisce sulla Hiroshima culturale, cioè la confusione che si è venuta creando tra
scienza (comprensione) e tecnologia (applicazioni)
Sommario:
Il tumultuoso progresso della oftalmologia negli ultimi decenni è stato un progresso
provvidenziale ma in prevalenza diverso, squisitamente tecnologico
Antonino Zichichi in "Panorama" (1.1.2004) ci ha ricordato una battuta di Enrico Fermi dopo lo
sgancio della atomica: "attenzione che all'Hiroshima militare non segua l'Hiroshima culturale".
L'articolo si titola con un "usiamo il cellulare ma crediamo che il Sole giri intorno alla Terra". Lo
Zichichi si riferisce in effetti ad un sondaggio al proposito tenutosi in Francia che ha dato
ineffabilmente il 65 per cento di risposte a "il sole gira intorno alla terra"! Egli disquisisce sulla
Hiroshima culturale, cioè la confusione che si è venuta creando tra scienza (comprensione) e
tecnologia (applicazioni), in realtà - anche se preziose - distanti e differenti comunque: "la gente
crede che il telefonino sia scienza".
Il lettore di questo periodico si chiederà forse quale sia l'interesse per la nostra disciplina di quelle
riflessioni seppure firmate.
Io le ritengo valutazioni e verità cruciali per il progresso a medio-lungo termine della disciplina. La
oftalmologia moderna nasce con lo spiegel di von Helmholtz e con il genio e la formidabile mente
analitica e sintetica di von Graefe: con armi di questo genere una coorte di oftalmologi costruisce
gradualmente le nosografie delle patologie oculari, dapprima rudimentali, poi avanzate, talune
compiute, descrivendo le relative morfologie oftalmoscopiche e biomicroscopiche, scendendo a
scrutarne e interpretarne le morfologie microscopiche istologiche, spingendosi allora a immaginare,
ipotizzare, talvolta descrivere e provare le responsabilità etiologiche e i meccanismi fisiopatologici.
Si sono venuti in tal modo predisponendo i razionali per l'impianto terapeutico che ha dovuto fare i
conti con le asincronie del progresso dell'asepsi, della anestesiologia, della farmacologia. E' così che
è andata realizzandosi la progressiva costruzione della clinica delle malattie oculari, che è stata
facile e rapida per le forme infettive (ricordate ad es. la congiuntivite angolare, b. di MoraxAxenfeld?) e per le carenziali, meno per le malattie infiammatorie, specie se mediate da meccanismi
immunitari, ancor meno e tuttora in stallo o in difficoltà per le neoformazioni e soprattutto per le
malattie degenerative (ad es. la cataratta, e poi il glaucoma, la RD, la ARMD: le cause di cecità dei
paesi industrializzati). Il conseguimento della loro comprensione sarebbe sul filo di una coerente
continuità.
Il tumultuoso progresso della oftalmologia negli ultimi decenni è stato un progresso provvidenziale
ma in prevalenza diverso, squisitamente tecnologico. Molti sono stati gli strumenti anche
diagnostici, le procedure e apparecchiature chirurgiche e parachirurgiche, i farmaci, in parte invero
sintomatici, con molecole talune innovative e importanti ma anche con multipli replicativi delle
precedenti. Una formidabile dovizia di "utilities" negli approcci semeiologici diagnostici e in quelli
terapeutici, il bilancio è però significativamente più povero circa la esplorazione del non noto e le
acquisizioni della grande conoscenza (fatta salva la miliare valenza della FAG).
Non vi è misoneismo in queste riflessioni. Saremmo degli sciocchi se non avessimo presente che
tutto ciò che è venuto dopo la pilocarpina cloridrato ha ridotto di molto il numero delle chirurgie
antiglaucomatose. Personalmente inoltre sarei dolosamente incongruente se, operato di cataratta da
un lato poi dall'altro, con visus naturale di dieci decimi qui e là, non apprezzassi il valore della
moderna chirurgia (avendola per di più estesamente praticata). Congiunturalmente, ancora a
maggior ragione, in ambito sociale ove per gli input del contenimento della spesa la perfezione
tecnica deve controbilanciare il rischio della carenza di controllo del postoperatorio ("meno ospedali
e più Hi-Tech" dice il ministro Sirchia). Molte sono le cause di questa opzione per la tecnologia e il
parallelo abbandono di più impegnative ricerche: di certo in primis la generale e prorompente
esplosione di tutto ciò che è tecnologia, ma secondariamente la facilità alla autoreferenzialità nei
risultati e la fattibilità del tradurre in profitto questi risultati, idonei a calarsi come sono nel mercato;
di conseguenza l'essere una attività, per gli attori, più direttamente appagante e premiante, in tutti i
sensi. Infine la istituzionale promozione, negli assetti assistenziali, di modelli operativi che
privilegiano protagonisti solisti, rendendo del pari difficile la sopravvivenza o la creazione di teams
di competenze interdisciplinari composite, idonee ad affrontare progetti di ricerca "difficili";
complementarmente la intenzionale privilegiante attenzione dei centri al reclutamento di patologie
di massimo rendimento economico sia per i numeri che per la modularità del trattamento. Anche per
il valore economico delle speculazioni scientifiche come dell'offerta assistenziale potrebbe valere il
"pochi - meglio se non pochi - maledetti e subito".
Portano a queste considerazioni incongruenze che tutti abbiamo sotto gli occhi. E' oggi vivace ad es.
l'attenzione ai problemi della neo coniata farmacoeconomia e si disquisisce ad es. sui costi per la
società di un trattamento esteso con un farmaco versus quelli con un altro farmaco, ma circa i
numeri delle prevalenze e delle incidenze della inerente patologia si devono adottare grandezze a
stima perché ahimè mancano indagini epidemiologiche (salvo che non esistano "top secret" in
qualche dove). Le ricerche epidemiologiche sono molto costose e faticose e sono un prodotto
negoziabile con difficoltà.
Chi segue ciò che avviene in ambito oncologico osserva che chirurghi di razza hanno dovuto aprirsi
a parlare il linguaggio della biologia molecolare, degli anticorpi monoclonali, della PET, ecc. e che
si volgono a guardare al futuro della postgenomica e della farmacogenomica. Altro settore
disciplinare che è ammirevole ed entusiasmante cantiere di ricerca è quello delle malattie
neurodegenerative (Parkinson, Alhzeimer, Hungtinton, Charcot, ecc.), patologie i cui meccanismi
etiopatogenetici tra l'altro potrebbero essere modelli "comparati" e comparabili con quelli di talune
nostrane otticopatie, anche la glaucomatosa.
Non credo si sia troppo in errore supporre che alla ricerca volta ad una comprensione esauriente e
definitiva dei meccanismi etiopatogenetici di malattie come il glaucoma primario ad angolo aperto,
la degenerazione maculare legata all'età, la retinopatia diabetica, negli ultimi venti trenta anni, siano
state dedicate risorse umane ed economiche nell'ordine di meno della centesima parte di quelle
impiegate nello sviluppo e la produzione di farmaci innovativi (per il glaucoma "solo"
ipotonizzanti), di laser svariati, di agenti fotosensibilizzanti, ecc., nonché degli analoghi plurimi
nella gare concorrenziali tra le multinazionali. Viene voglia di spingersi - tuffo nell'assurdo - a
chiedersi come i più dei non molti super giganti planetari dell'industria e la legge del marketing
vedrebbero la ipotesi di una organizzata e strenua ricerca per una cura medica o una profilassi della
cataratta senile, ove queste fossero immaginabili.
Edgar Lee Masters
Antologia di Spoon River
Dippold the Optician
What do you see now?
Globes of red, yellow, purple.
Just a moment! And now?
My father and mother and sisters.
Yes! And now?
Knights at arms, beautiful women, kind faces.
Trys this.
A field of grain – a city.
Very good! And now?
A young woman with angels bending over her.
A heavier lens! And now?
Many women with bright eyes and open lips.
Trys this.
Just a goblet on a table.
Oh I see! Try this lens!
Just an open space – I see nothing in particular.
Well, now!
Pine trees, a lake, a summer sky.
That’s better. And now?
A book.
Read a page for me.
I can’t. My eyes are carried beyond the page.
Try this lens.
Depths of air.
Excellent!And now!
Light, just light making everything below it a toy wordl.
Very well,we’ll make the glasses accordingly.
Questa poesia è dedicata a chi quotidianamente è impegnato nella monotona e spesso sfiancante
misurazione della vista, quando non è raro schermarsi da violente interferenze soggettive.
Perché non poter immaginare di fornire alla mente degli occhiali per una realtà sognata e non
"drogata"?
Dippold, l’ottico
Che cosa vedi adesso?
Globi di rosso, giallo, porpora.
Un momento. E adesso?
Mio padre, mia madre e le mie sorelle.
Sì. E adesso?
Cavalieri in armi, belle donne, visi gentili.
Prova questa.
Un campo di grano – una città.
Benissimo! E adesso?
Una donna giovane ed angeli chini su di lei.
Una lente più forte. E adesso?
Molte donne dagli occhi vivi e dalle labbra schiuse.
Prova queste.
Soltanto un bicchiere su un tavolo.
Oh, capisco! Prova questa lente!
Soltanto uno spazio vuoto – non vedo nulla in particolare.
Bene, adesso!
Pini, un lago, un cielo d’estate.
Questa va meglio. E adesso?
Un libro.
Leggetemi una pagina.
Non posso. Gli occhi mi sfuggono di là dalla pagina.
Prova questa lente.
Abissi d’aria.
Ottima! E adesso?
Luce, soltanto luce che trasforma tutto il mondo in giocattolo.
Benissimo, faremo gli occhiali così.
A proposito di…
Titolo:
Talkshow e attualità di Seneca
di R. Frezzotti
Seneca il Giovane nel "De Beneficiis" scriveva: "E allora, perché al medico e al precettore sono
debitore di qualcosa di più e anche pagandoli resto ancora in debito ? Perché essi si trasformano
in amici e noi non restiamo obbligati per le prestazioni professionali - che paghiamo - ma per la
benevolenza e affettuosa disposizione nei nostri riguardi... Se il medico non fa altro che... io non gli
sono debitore di nulla, poiché in me non vede un amico, ma solo un cliente".
Le parole di Seneca sedimentate nella nostra memoria hanno innescato in noi un curioso corto
circuito di idee. Occasionalmente. E' appunto da premettere che ci stiamo assuefacendo a vedere
dibattere i problemi più scottanti del paese nei talkshow, ove benevolmente inossidabili talkmen
pare si prendano carico della risoluzione. Nelle rituali ambientazioni salottiere (che in realtà sono
talvolta delle gogne preilluministiche, pre-Beccaria) cominciamo a vedervi dibattere, come è
successo di recente, anche problemi medici oculistici gestiti da conduttori, dal taglio un pò circense,
un poco annoiati, quasi per una dappochezza delle tigri.
Tutto ciò ci ha dato lo spunto a responsabili riflessioni. Non tanto sul trionfo di quella medicina
miracolistica che in nome delle tecnologie avanzate tutto potrebbe e mai fallirebbe, e che non è solo
una ingenua esaltazione di entusiastici stati d'animo alla "Ballo Excelsior", ma è il prodotto
promozionale di parti interessate ed è per contro il fallimento di una corretta informazione
scientifica e sanitaria, che spieghi cosa è una medicina sostenibile e abbia compreso che la clinica è
una area scientifica, forse meglio una pratica basata su scienze, necessariamente diversa e priva
delle assolutezze della meccanica celeste o della geometria euclidea. Una corretta ed equanime
informazione che oltre tutto e soprattutto sappia distinguere e sappia mantenere la distinzione tra
professionalità corretta e "malpractice", nella nozione inoltre delle rispettive significative quote
percentuali.
La riflessione più importante ed equilibrata che a nostro parere viene destata è quella sulla
evoluzione della attuale considerazione della attività medica in ambito etico e sociale. Potrebbe
darsi che a tutti noi, completamente assorti e catturati dalle reti di Circe del quotidiano, chi da
affascinanti problemi di ricerca, che distaccano i piedi da terra, chi dall'indulgere alle lusinghe del
tecnologismo, virtù che degenera in un perfezionismo edonistico ma miope, a tutti noi ripeto,
potrebbe darsi sia sfuggita la evoluzione attuale del concetto di malattia e del suo contrario. Non ce
ne erano invero mancati indizi chiari: a parte la teoresi della "tutela e danno alla salute" delle scuole
medico-legali italiane, non basterebbe forse da sola la vistosa variazione di denominazione del
nostro competente Ministero?
L'uomo moderno non si contenta più di solo evitare e curare la malattia, vuole la salute, anzi, di più
vuole un benessere psicofisico che consideri oltre se stesso gli ambiti circostanti, olisticamente
comprendenti aspetti e condizioni svariate, eterogenee, complesse, forse ancora vaghe, ma certo
culturali, sociali, psicologiche, comunicazionali.
A farla breve, non ci siamo forse accorti che i nostri pazienti accettano al limite anche l'insuccesso,
consapevoli per una saggezza atavica della relatività delle certezze, tollerano anche una ragionevole
misura di mercantilismo nella secolare transazione "onorario-contro-prestazione", avvezzi ai cachet
di personaggi, palleggiatori, nani e ballerine, non tollerano invece la mancanza di colloquio con il
medico con il quale vorrebbero parlare prima e di più dopo l'atto medico, come se questi fosse un
amico al quale chiedere empatia e con il quale aprirsi dei timori, delle incertezze, dei rischi, degli
inconvenienti, degli insuccessi.
Un vecchio medico umanista avrebbe considerato con acume psicologico, affettuoso e attento, la
consistenza delle istintive aspettative della gente con le quali questa guarda atti medici che intuisce
essere assai differenti, dalla PRK per una miopia lieve al trattamento tentativamente conservativo di
un retinoblastoma. Ne avrebbe tenuto gran conto, nell'impegno sostanziale e nei compimenti
formali.
Ma il medico umanista dei tempi andati era interessato all'uomo, il che, come anche il recupero
della clinica sulla tecnica, non è una nostalgia della medicina del passato: sono precise esigenze
postmoderne delle quali non tutti ancora hanno percepito la attualità.
L'essenziale lo aveva nitidamente compreso Seneca duemila anni fa. Malauguratamente sembra non
vi siano nello scenario oggi nè anchormen nè altri attori ritagliati sulla sua grande maturità etica e
culturale.
Caro Dott. Cruciani, tenuto al corrente da Caporossi ho visto la mattanza del Costanzo show, poi
ho incontrato tre giorni fa Balestrazzi, infine ieri ho letto il comunicato SOI-Piovella: non mi è
stato possibile trattenermi.
Ho esondato, con l'allegato mio elzeviruzzo.
La ringrazio della Sua recente cortese e-mail: è vero che è donchisciottesco non lasciarsi
travolgere dalle globalizzate devianze, tanto generalizzate da ottundere la sensibilità e il senso del
giusto in tanti. Ma è inaccettabile assistere a una guerra a colpi di avidità, supponenza, auditel e
iattanza, a devastare il nostro bellissimo mestiere di tanto spessore professionale e umano.
Mi sopporti, cordialità, Renato Frezzotti
Titolo:
Teophrast von Hohenheim detto Paracelso
Einsiedeln 1493 - Salisburgo 1541
Medico, naturalista e filosofo.
Insegnò medicina all'università di Basilea, ma fu costretto a causa dei contrasti con i colleghi e con i
farmacisti ad abbandonare la città.
Fu designato dai suoi contemporanei come il "Lutero dei medici".
La sua opera è stata determinante nell'evoluzione del pensiero medico, specie in Germania.
ALCUNE RIFLESSIONI TRATTE DAGLI SCRITTI DI PARACELSO
"Devo riconoscere che non sono capace di soddisfare ed esaudire i desideri di chicchessia in quel
modo certo e preciso che ciascuno vorrebbe da me, che non lo posso fare e non è nelle mie facoltà.
Dio non ha creato la medicina in modo tale che essa agisca e proceda esattamente come ciascuno
vuole. Che ci posso fare se Dio non vuole concedere né dare alcunché a tali uomini?…"
"Ditemi una cosa: la medicina si trova solo nelle erbe, nel legno e nelle pietre oppure anche nelle
parole? Vi voglio dire cosa sono le parole. Che cos'è che la parola non può fare?…"
Quindi dobbiamo sapere che vi sono due specie di operatori sanitari, quelli che agiscono in modo
caritatevole, e quelli che agiscono per il loro tornaconto. Gli uni e gli altri si riconoscono dalle
opere: i probi si riconoscono dallo spirito di carità e dal fatto che non rinnegano l'amore verso il
prossimo; i reprobi, invece -…- non avendo seminato nulla, rasano via tutto e sono come lupi
rapaci… Nessuno si sorprenda che in medicina io non apprezzi il tornaconto personale. Io so,
infatti, che esso è a tal punto rovinoso che le arti ne sono adulterate e volte unicamente a ben
apparire per essere vendute, ciò che senza falsificazione non può accadere, la quale falsificazione
comporta il traviamento di ogni cosa.
"Ma perché nella medicina si è immischiata tanta gente inutile, la quale prende in considerazione
ricerca solo il privato tornaconto?...”
Paracelso
A proposito di…
Titolo:
Il programma Vision 2020
di F. Cruciani, A. Labate, V. Cappello
Università degli Studi “La Sapienza” -Roma- Dipartimento di Scienze Ofalmologiche Dir. Prof. C.
Balacco Gabrieli
Tra i compiti istituzionali della Sezione Italiana per la Prevenzione della Cecità figura l'impegno
di combattere la cecità nei Paesi in via di sviluppo L'art 4 al punto H recita testualmente :
"promuove ed attua iniziative volte alla prevenzione della cecità nei Paesi particolarmente
disagiati, nell'ambito dei programmi della IAPB e dell'Organizzazione Mondiale della Sanità,
dandone comunicazione ai ministeri della Salute e degli Affari Esteri".
Nell'ultima riunione del Direttivo si è discusso su questo punto.
Esistono proposte concrete.
Una è quella di farsi carico, finanziandolo, di un "Programma di assistenza ai bambini ipovedenti e
di prevenzione della cecità infantile" dell'Associazione CBM (Missioni Cristiane per i Ciechi nel
Mondo- Christian Blind Mission International), da attuarsi a Kinshasa, nella Repubblica
Democratica del Congo. La durata prevista è di 12 mesi, nel periodo Gennaio-Dicembre 2004.
Per la realizzazione del programma sono necessari circa 260.000 euro.
Lo scopo del programma è quello di migliorare le condizioni di salute e di vita dei bambini di
Kinshasa e delle zone limitrofe, dando accesso a tutti a cure mediche oftalmiche di qualità.
Un 'altra è quella di realizzare una stretta collaborazione con il Ministero della Salute dello Yemen
e con gli oculisti che vi lavorano, nell'ambito dei rapporti già esistenti e molto stretti tra
associazioni mediche italiane e yemenite. Nel corso della Fourth Yemeni Italian Medical
Conference, svoltasi a Sana'a dal 18 al 20 gennaio 2004 si è discusso con il Minister of Public
Health And Population, prof. Mohammed Yahia Al Noami su eventuali collaborazioni nell'ambito
del programma 2020.
In Italia il problema della cecità nei paesi più poveri è molto sentito. Molti oculisti italiani, da
tempo, passano le loro ferie lavorando in queste realtà. E' bene che queste iniziative non vadano
disperse, ma abbiano sempre un maggior impulso proprio dalla IAPB Italia.
Che cos'è?
Vision 2020 - The Right to Sight - è un progetto globale a cura di "The International Agency for
Prevention of Blindness" (IAPB) per combattere la cecità.
E' un'iniziativa che mira a eradicare la cecità eliminabile in collaborazione con l'Organizzazione
Mondiale per la Sanità (WHO) e con più di 20 organizzazioni non governative coinvolte nella cura,
prevenzione e management della cecità.
In termini pratici, Vision 2020 si prefigge di scongiurare la cecità in 100 milioni di persone nei
prossimi 20 anni.
E' un'iniziativa che l'Organizzazione Mondiale della Sanità considera tra gli interventi più impellenti
e più importanti da perseguire nell'ambito della Sanità Pubblica.
E' un programma ambizioso, al limite dell'utopia. Ma senza una forte dose di ottimismo non è
possibile intraprendere tali progetti complessi.
Perché una tale iniziativa?
Ogni 5 secondi nel mondo una persona diventa cieca; e - dato ancora più inquietante - ogni minuto
un bambino perde la vista.
Nel mondo si stima che i ciechi siano 45 milioni.
Ogni anno questo numero aumenta di 1 o 2 milioni circa.
Più di 2 casi su 3 sono suscettibili di trattamento medico o chirurgico, o, comunque, di prevenzione.
La maggior parte dei ciechi vive nelle regioni più povere dei paesi in via di sviluppo.
Senza interventi mirati il loro numero aumenterà fino a raggiungere i 75 milioni nel 2020.
L'assistenza ai ciechi ed agli ipovedenti è uno degli interventi più costosi nelle spese per la salute.
Quali sono gli obiettivi di Vision 2020?
Possono essere così sintetizzati:
- facilitare la cura degli occhi in particolar modo nelle aree non privilegiate;
- formare personale specializzato nella cura degli occhi;
- implementare programmi specifici per controllare le maggiori cause di cecità.
E le attività specifiche?
- Intensificare gli interventi chirurgici per la cataratta che attualmente risulta essere una delle
maggiori cause di cecità;
- programmare interventi di correzione dei vizi refrattivi, in particolar modo nei bambini in età
scolare;
- facilitare la prevenzione e il trattamento di deficit nutrizionali, causa di cecità nell'infanzia.
Qual è l'approccio di Vision 2020?
- Identificare le comunità con alta frequenza di cecità;
- iniziare ad istituire servizi oftalmici ad alta qualità con le risorse disponibili.
I cardini del programma:
- Personale specializzato: oftalmologi, assistenti oftalmici, infermieri, ottici.
- Organizzazioni non Governative Nazionali e Internazionali
- Ministeri Nazionali della Salute e Dipartimenti di Servizi Sanitari.
Tutti questi organismi sono rappresentati nella IAPB, che ha formato una Task Force esecutiva per
collaborare con la WHO ed implementare Vision 2020.
Nei prossimi 5 anni Vision 2020 mira a raggiungere 1 milione di persone tra le più povere nel
mondo. Per fare ciò c'è bisogno ogni anno di più di 1 milione di dollari in aggiunta ai contributi
governativi.
Quali sono le principali cause di cecità?
La cataratta è una delle maggiori cause di cecità nel mondo, in particolar modo in molti paesi
dell'Africa e dell'Asia, dove è causa di cecità nella metà della popolazione.
I tipi principali di cataratta sono: congenita, traumatica, ma soprattutto senile.
Il numero di casi di cataratta è in forte aumento in relazione alla maggiore speranza di vita.
Il trattamento della cataratta è chirurgico ed è molto efficace nel ripristinare un'ottima visione.
Vision 2020 si propone quindi di selezionare tra la popolazione i casi di cataratta che necessitano di
intervento chirurgico - in particolare i pazienti con cataratta bilaterale -, e formare in loco sempre
nuovo personale chirurgico in modo da abbattere i costi e le distanze.
E' necessario inoltre coordinare organizzazioni governative e non governative per proporre nuove
tecnologie in grado di contrastare la cataratta.
Global cataract prevalence targets 1990-2020
Year
Population
(millions)
Projected no. cataract
blind at 1995 service
level (millions)
Target
No. cataract
Prevalence cataract
blind (millions)
blindness
(%)
1990
1995
2000
2010
2020
5400
5700
6100
6800
7800
16.0
20.0
25.0
35.0
50.0
16.0
20.0
15.0
7.0
0
0.3
0.35
0.25
0.10
0
Global cataract surgical rate targets 1995-2020
Year
1995
2000
2010
2020
Global cataract surgical rate
(cataract operations/million population/year)
1100
2000
3000
4000
Global no. of cataract operations
(millions)
7.0
12.0
20.0
32.0
Il tracoma è una delle malattie più antiche, responsabile attualmente del 15% dei casi di cecità nel
mondo, in particolare in Africa.
I ciechi per tale affezione sono circa 6 milioni e si stima che ci siano 146 milioni di casi che
necessitano di trattamento medico.
Dopo anni di infezioni ripetute, la congiuntiva palpebrale può essere interessata in maniera così
severa da provocare gravii danni corneali. Queste alterazioni portano col passare degli anni, se non
trattate, a cecità.
Vision 2020, in collaborazione con la WHO, mira alla prevenzione e cura del tracoma attraverso la
strategia SAFE, che utilizza antibiotici, nuovi trattamenti, pulizia del viso e igiene ambientale e
personale.
Global trachoma targets for cases of trichiasis and active infection, 1995-2020
Year
1995
2000
2010
2020
Total population
(millions)
No. with trichiasis (TT)
(millions)
5700
6100
6800
7800
10.0
10.0
5.0
0
No. with active disease (TF)
(millions)
146.0
120.0
60.0
8.0*
* This equivalent to prevalence of TF of 5% in the at-risk population of 800 million, of whom 160
million would be children aged 0-10 years.
Cumulative numbers of countries for implementation of the SAFE strategy in 49 countries* with
blinding trachoma, 1995-2020
Year
WHO Region
Eastern
African
South-East Asia
Americas
Mediterranean
and Western Pacific
1995
2000
2010
2020
0
5
7
10
0
10
20
30
0
3
5
7
0
1
2
2
See WHO report on "Planning for the Global Elimination of Trachoma (GET)" - document
WHO/PBL/97.60.
L'oncocerchiasi è una delle maggiori cause di cecità in Africa Centrale e Occidentale. È anche detta
"cecità dei fiumi" in quanto la mosca nera, che trasmette la malattia, vive in aree fertili lungo i
fiumi, aree che spesso restano disabitate proprio a causa della paura del contagio. Questo fattore ha
largamente ridotto la produttività di queste aree fertili.
L'oncocerchiasi può essere trattata con una dose annuale di Mectizan, e Vision 2020, con la WHO,
l'UN Agency, e la World Bank sta cercando il modo di combattere questo problema attraverso la
bonifica delle aree malsane e implementando il programma di controllo per l'Oncocerchiasi.
Target
National onchocerciasis
control programme with
satisfactory coverage in
onchocerciasis-blinding areas
Incidence of blindness
from onchocerciasis
countries
2000
2010
2020
25 countries
37 countries
37 countries
Surveillance
systems being
established
Surveillance
systems in place
No new
cases in all
La cecità è un problema che colpisce 1,5 milioni di bambini del mondo, soprattutto in Africa e Asia.
Questo tipo di cecità è causata soprattutto da condizioni che portano a patologie corneali, come
congiuntiviti del neonato, infezioni ricorrenti e carenza di vitamina A. Quest'ultima, che dà
xeroftalmia, è la maggiore causa di cecità nell'infanzia. Si stima che:
- 250 milioni di bambini in età pre scolare soffrano di carenza di Vitamina A,
- ogni anno 350.000 bambini diventino ciechi,
- e sempre annualmente ne muoiano 2 milioni per questo motivo.
Al costo di soli 5 centesimi di dollaro a dose di Vitamina A, si potrebbe ridurre la mortalità dei
bambini del 34% nelle aree con deficienza di Vitamina A.
Vision 2020 punta ad identificare le aree a maggior rischio, e ad incoraggiare misure preventive
attraverso immunizzazioni, educazione nutrizionale, supplemento di Vitamina A, monitoraggio
dell'uso dell'ossigeno nel prematuro e attraverso un'educazione visiva soprattutto nelle scuole.
Target
1995
2000
2010
Surveillance system
Being established
In place
in all countries
Maintenance as needed
in
selected countries
Incidence of blindness
?
Nil in all
countries
Nil in all countries
except disaster situations
Le patologie evitabili chirurgicamente per controllare la cecità nei bambini sono la cataratta, il
glaucoma e la retinopatia del prematuro (ROP). Soprattutto nei paesi in via di sviluppo c'è
quindi necessità di centri per la diagnosi, la cura e la prevenzione di queste patologie a livello locale
e regionale.
Year
1995
Population aged 0-15 years (millions)
1800
Number of blind children
Projected
(millions)
Target
(millions/prevalence)
1.45
1.45 (0.8/1000)
2000
2010
2020
2000
2200
2500
1.60
1.80
2.00
1.40 (0.7/1000)
1.20 (0.5/1000)
1.0 (0.4/1000)
Ci sono poi gli errori refrattivi che portano a cecità nel 12% dei pazienti e a ipovisione nel 35%
della popolazione mondiale. La metà dei bambini negli Istituti per ciechi in Africa devono la loro
cecità ai mancati controlli dell'acuità visiva. Questa situazione è dovuta ad una carenza di personale
adeguato che individui eventuali vizi refrattivi e provveda alla loro correzione.
Vision 2020 si propone di affrontare queste problematiche a bassi costi, permettendo ai bambini con
vizi refrattivi di essere integrati in scuole regolari piuttosto che in scuole per ciechi.
Le risorse umane di Vision 2020:
La Primary health care (PHC) è un concetto fondamentale del WHO per incrementare il fattore
salute. Le maggiori attività del PHC che mirano alla prevenzione e al controllo delle maggiori
patologie che portano a cecità sono:
- immunizzazione,
- miglior nutrizione,
- programmi per l'acqua e per la sanità,
- controllo delle comuni patologie endemiche e epidemiche,
- educazione alla salute,
- supplemento dei farmaci essenziali,
- trattamenti semplici,
- controllo della salute nei bambini piccoli e nelle donne in gravidanza.
Per attuare il programma Vision 2020 sarebbe opportuno istituire un ambulatorio oftalmologico,
centri attrezzati per la chirurgia, aumentare la qualità e la prorduttività dei centri già esistenti e
istruire, formare e motivare personale qualificato.
Target
2000
2010
2020
Ophthalmologists per population:
Sub-Saharan Africa
Asia
1:500 000
1:200 000
1:400 000
1:100 000
1:250 000
1:50 000
Target
2000
2010
2020
OMAs or eye nurses per population
Sub-Saharan Africa
Asia
1 : 400 000
1 : 200 000
1 : 200 000
1 : 100 000
1 : 100 000
1 :50 000
2000
2010
2020
50%
90%
100%
Target
Proportion of medical schools
Teaching basic eye care
Il target sarebbe di garantire un oftalmologo e un'infermiera ogni 200.000 persone, aggiungendone
uno per ogni aumento di 100.000 persone.
Si dovrebbero anche includere elementi più approfonditi di oftalmologia nel corso degli studi
generali di Medicina e Chirurgia.
A proposito di…
Titolo:
Legislazione italiana ed ipovisione
di F. Cruciani, F. M. Amore, A. Labate, V. Recupero
Università degli Studi “La Sapienza” -Roma- Dipartimento di Scienze Ofalmologiche Dir. Prof. C.
Balacco Gabrieli
Sommario:
In Italia esiste un tale groviglio legislativo in materia di invalidità civile, da creare non poche
difficoltà interpretative ed applicative
Sommario:
La legge 3.4.01 n.138 non modifica la vigente normativa in materia di prestazioni economiche
Nel nostro Paese, nel corso delle ultime legislature, si è assistito ad una tale produzione di leggi, in
materia d’Invalidità Civile, che ha provocato non poche difficoltà nella loro interpretazione ed
applicazione sino ad arrivare a vere e proprie contraddizioni.
Eppure la loro esatta conoscenza è fondamentale per l'operatore sanitario nell'esercizio della propria
professione. Egli non può esimersi dalla loro conoscenza potendo arrecare danni al paziente stesso
oppure al Sistema sociale.
L'oftalmologo in particolare, nella sua attività sia in ambito privato che pubblico,
- è chiamato frequentemente, a fornire una certificazione sullo stato anatomo-funzionale
dell'apparato oculare di un soggetto,
- si sente rivolgere domande su possibili vantaggi economico-sociali per l'handicap visivo,
- deve inviare un minorato visivo verso strutture di riabilitazione.
Definizione e quantizzazione del deficit visivo
La legislazione italiana in materia di criteri di valutazione della cecità civile ha, sino ad oggi, fatto
riferimento - ed in pratica continua a farlo - alla legge 27 maggio 1970 n. 382. Essa regola le
provvidenze per la menomazione visiva, congenita o acquisita, non dovuta a causa di guerra o di
infortunio sul lavoro o a causa di servizio.
Prevede tre specifiche categorie di ciechi civili:
1 CECITA’ ASSOLUTA:
a) non percezione luce in entrambi gli occhi
b) mera percezione della luce nell'occhio migliore
c) motu mano (percezione del movimento) nell'occhio migliore, non migliorabile con lenti. (in base
alla circolare del Ministero del Tesoro n° 14 del 28.9.94 il motu mano è da considerarsi
sovrapponibile alla percezione luce).
2 CECITA’ PARZIALE:
a) visus nell'occhio migliore non superiore ad 1/20 con correzione;
b) visus nell'occhio migliore superiore ad 1/20 e inferiore ad 1/10 con correzione.
Tale legislazione valuta la funzione visiva sulla base della sola acuità visiva, unico parametro da
considerare al fine di definire un soggetto cieco o ipovedente. In particolare non prende in
considerazione un'altra variabile molto importante - se non più importante -, le riduzioni
campimetriche.
In effetti, la legislazione italiana, sia pure in modo non appropriato, già considera e considerava il
parametro campo visivo. Il D.M. Sanità del 5.2.1992 valuta così il restringimento concentrico del
campo visivo residuo:
1. fra 10°- 30° in entrambi gli occhi = 31% - 41% di invalidità
2. inferiore a 10° in entrambi gli occhi = 80% di invalidità.
E' chiaro che nella stesura di una certificazione l'oculista si trova nella necessità di dare una
valutazione utilizzando una misurazione molto approssimativa che risente di un numero enorme di
variabili. Il limite classico di 1/20 tra cecità ed ipovisione, che stabilisce provvidenze differenti, può
variare non solo da oculista a oculista, ma anche da esame a esame. Per contro la quantizzazione
minima di un visus (esempio, lo scrivere conta delle dita oppure - come capita spesso di osservare 1/100 o 1/60) fa sì che ad un soggetto non venga riconosciuta l'indennità di accompagno.
Inoltre c'è la necessità di utilizzare test eminentemente soggettivi con la reale possibilità di scarsa
collaborazione del paziente. Infatti, condizioni individuali particolari e la consapevolezza di un
vantaggio economico-sociale fanno sì che l'accentuazione di un difetto visivo sia un
comportamento che si verifica non raramente.
L'avvento della Legge n. 138/2001 ridefinisce le varie forme di minorazioni visive utilizzando non
solo l’acuità visiva come elemento semiologico valutativo, ma anche, conferendole la dovuta
importanza, le alterazioni campimetriche.
L'approvazione di tale legge è stata una vittoria dell'Unione Italiana dei Ciechi (UIC) e delle
associazioni degli oftalmologi. Un ricordo particolare va al compianto prof. Mario Zingirian, che
tanto si è prodigato.
Va però subito segnalato un limite della legge: la riclassificazione dei deficit visivi non modifica la
vigente normativa in materia di prestazioni economiche ma riguarda il riconoscimento dei requisiti
sanitari cui sono legate prestazioni assistenziali.
Essa distingue le seguenti categorie per il danno funzionale visivo:
1. CIECHI TOTALI (art 2):
a) coloro che sono colpiti da totale mancanza della vista in entrambi gli occhi;
b) coloro che hanno la mera percezione dell’ombra e della luce o del moto della mano in entrambi
gli occhi o nell’occhio migliore;
c) coloro il cui residuo perimetrico binoculare è inferiore al 3%
2. CIECHI PARZIALI (art.3):
a) coloro che hanno un residuo visivo non superiore a 1/20 in entrambi gli occhi o nell’occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 10%.
3. IPOVEDENTI GRAVI (art.4):
a) coloro che hanno un residuo visivo non superiore a 1/10 in entrambi gli occhi o nell’occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 30%.
4. IPOVEDENTI MEDIO-GRAVI (art.5):
a) coloro che hanno un residuo visivo non superiore a 2/10 in entrambi gli occhi o nell’occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 50%.
5. IPOVEDENTI LIEVI (art.6):
a) coloro che hanno un residuo visivo non superiore a 3/10 in entrambi gli occhi o nell’occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 60%.
LEGGE 138/2001
CIECHI TOTALI
CIECHI PARZIALI
IPOVEDENTI GRAVI
IPOVEDENTI MEDIO-GRAVI
IPOVEDENTI LIEVI
Non P.L.-M.M.
VOO<1/20
VOO<1/10
VOO<2/10
VOO<3/10
CV<3%
CV<10%
CV<30%
CV<50%
CV<60%
In conclusione, la Legge 138/01 supera il “dogma” dell’acuità visiva come unico parametro clinico
per definire un soggetto cieco o non cieco, e fornisce uno strumento più congruo per la valutazione
funzionale della condizione di handicap visivo in cui il cittadino viene a trovarsi: impossibilità a
svolgere “quelle azioni elementari che espleta quotidianamente un soggetto normale”. Si può così
riassumere la classificazione della percentuale dell’invalidità senza entrare strettamente nel merito
degli intricati passaggi del suo calcolo:
1) CIECO TOTALE
2) CIECO PARZIALE
3) IPOVEDENTE GRAVE
4) IPOVEDENTE MEDIO –GRAVE
5) IPOVEDENTE LIEVE
100% + indennità di accompagnamento
100%
60%
40%
15%
Alla categoria di ipovedenti lievi, medi e medio gravi non corrisponde nessuna indennità o
vantaggio.
Pertanto dette categorie andranno valutate utilizzando le Tabelle di cui al D.M. 5 febbraio 1992 n.
43.
Per ciascuna categoria, quando la minorazione è costituita dalla sola alterazione campimetrica,
questa va valutata, per analogia, alla riduzione dell’acuità visiva della stessa categoria.
Quando sono presenti contemporaneamente la riduzione campimetrica e l’acuità visiva le due
minorazioni vanno valutate come concorrenti.
Vantaggi economico-sociali
per l'ipovedente
Vediamo adesso nel dettaglio leggi e normative a proposito di provvidenze economiche, benefici
pensionistici, lavoro e agevolazioni che interessano le varie categorie.
Esiste una indennità speciale a favore dei cosiddetti “ciechi ventesimisti”, cioè coloro che
presentino un residuo visivo in entrambi gli occhi, anche con eventuale correzione, non superiore ad
1/20:
- dal 1 gennaio 2003 l’ammontare dell’indennità speciale è pari ad euro 113,91 mensili.
- ai ciechi ventesimisti spetta anche una pensione che, dal 1 gennaio 2003, ammonta ad euro 223,90,
ma solo se il reddito personale annuo non è superiore ad euro13103,20.
Il secondo comma dell’art.9 della Legge 113/85 e l’art. 2 della Legge 120/92 consentono ai
lavoratori ciechi, ovverosia a coloro che hanno un residuo visivo non superiore ad un decimo in
entrambi gli occhi anche con eventuale correzione (decimisti VOO<1/10), di ottenere un beneficio,
ai fini del diritto e della misura della pensione, di :
- 4 mesi per ogni anno di servizio effettivamente svolto purchè nella domanda di pensione questo
diritto sia chiaramente esplicitato.
In materia di diritto al lavoro esistono delle leggi speciali per i ciechi, in particolare la Legge 68/99
(Norme per il diritto al lavoro dei disabili); con questa legge è stata regolamentata:
- l’assunzione obbligatoria delle persone con invalidità superiore al 45%.
Per i ciechi le norme si riferiscono ai decimisti, con recente allargamento di alcune disposizioni
anche ai soggetti di cui agli art. riportati 2, 3 e 4 della legge 138/01.
Ricordiamo inoltre tutta una serie di agevolazioni per i trasporti e altro cui i minorati della vista di
cui agli art. 2, 3 e 4 della legge 138/2001 hanno diritto:
1) Sconto del 20% sul biglietto delle tratte ferroviarie nazionali se viaggiano da soli. Se
accompagnati, il costo del biglietto per sé e l’accompagnatore, è ridotto del 50%.
2) Sconto del 40% sul biglietto ordinario dell’Alitalia (solo per i voli nazionali) per sé e
l’accompagnatore.
3) In alcune regioni italiane, ai non vedenti residenti, viene concessa la possibilità di viaggiare
gratuitamente, anche con l’eventuale accompagnatore, sui mezzi pubblici, sia urbani che
extraurbani. Localmente si ha anche la possibilità, a condizioni differenti da zona a zona, di
viaggiare gratuitamente sui treni locali, sulle funicolari, sui battelli lacustri etc., nonché ottenere dei
buoni per l’utilizzo dei taxi.
4) Acquisto di un’autovettura con IVA ridotta al 4%.
5) Esenzione tassa di proprietà (Bollo).
6) Contrassegno H
7) Sconti o ingressi gratuiti in musei, sale cinematografiche e teatri.
8) La strumentazione non compresa nel nomenclatore tariffario delle protesi, e comunque
utilizzabile dai minorati della vista in genere, è soggetta ad una riduzione dell’IVA al 4%.
9) Soggetti lavoratori impegnati nel campo sociale o che abbiano necessità di natura sanitaria,
possono richiedere un obiettore di coscienza o un volontario del servizio civile, unicamente per le
proprie necessità. Costo di euro 93 mensili trattenute sulla indennità di accompagnamento o sulla
indennità speciale percepita dall’interessato.
10)
a) Riduzione dall’Irpef del 19% delle spese sostenute per l’acquisto del cane guida.
b) detrazione forfettaria di 516,46 euro delle spese sostenute per il mantenimento del cane guida.
c) Aliquota IVA agevolata al 4% per l’acquisto di particolari prodotti editoriali destinati ad essere
utilizzati dai non vedenti o ipovedenti.
d) detrazione dalle tasse pari a 774,69 euro per ogni figlio portatore di handicap.
e) Riduzione dell’IVA al 4% per le spese sostenute per l’abbattimento delle barriere architettoniche,
sia condominiali che domestiche.
11) esenzione ticket.
La riabilitazione dell’ipovedente
Importante a questo punto parlare anche di quelle disposizioni per la prevenzione della cecità e per
la riabilitazione visiva e l’integrazione sociale e riabilitativa dei ciechi pluriminorati che sono
regolamentate dalla Legge 28 agosto 1997, n. 284.
Essa delega le regioni a varare piani di intervento non solo con la creazione di nuovi centri ed il
potenziamento di quelli già esistenti ma anche con la convenzione con centri specializzati. Suo
grosso limite purtroppo lo scarso finanziamento: 5 miliardi (vecchie lire) da dividere fra tutte le
regioni.
Un Decreto Ministeriale relativo alla suddetta legge prevede inoltre una serie di figure professionali,
strutture e strumenti che concorrano alla prevenzione e alla riabilitazione.
Tutti i minorati della vista, di cui alla legge 138/01 possono infatti accedere ai Centri di consulenza,
educazione e riabilitazione visiva ipovedenti (CERVI) regolamentati dalla circolare applicativa
della legge 284/97, ove opera personale specializzato nel settore, in particolare:
- oftalmologo; psicologo; operatore di riabilitazione visiva; ortottista, assistente in oftalmologia;
infermiere professionale o assistente sanitaria visitatrice; assistente sociale.
Tra le strutture sono previsti:
- uffici ricevimento; sala oculistica; sala riabilitazione; sala ottico-tiflologica; studio psicologico;
servizi.
In tali centri sono a disposizione:
- cassetta di prova sistemi telescopici; sistemi ipercorrettivi premontati bi-oculari; tavolo
ergonomico; leggio regolabile; sedia ergonomica con ruote e fermo; set di lampade a luci
differenziate; set ingrandimenti e autoilluminanti; sistemi televisivi a circuito chiuso (bianco e
nero, a colori, portatile).
È indubbio che tale legge ed il successivo decreto ministeriale presentino grossi meriti quali:
- il richiamare l’attenzione su uno dei problemi della sanità moderna, l’ipovisione;
- lo stabilire delle linee guida sull’organizzazione dei Centri di Ipovisione, facendo tesoro
dell’esperienza di altri Paesi più avanzati in questo settore;
- inoltre l'affrontare il problema nell’ambito territoriale, delegando alle Regioni;
- in più il recuperare, laddove esistono, realtà già funzionanti di riabilitazione visiva, non solo in
ambito pubblico, ma anche privato, con la possibilità di fare convenzioni con questi ultimi Centri.
Purtroppo presenta il grosso limite, già ricordato in precedenza, della scarsità del finanziamento.
Bibliografia
1. F. Cruciani: La nuova legge sulla quantificazione delle minorazioni visive. Oftal Soc 2001; 2:4-5.
2. R. Grenga; F. Cruciani; PL Grenga: Il deficit visivo (quantità e qualità della funzione visiva).
Oftal Soc 2003; 1: 15-19
Legge 3 aprile 2001, n. 138
"Classificazione e quantificazione delle minorazioni visive e norme in materia di accertamenti
oculistici"
pubblicata nella Gazzetta Ufficiale n. 93 del 21 aprile 2001
Art. 1.
(Campo di applicazione).
1. La presente legge definisce le varie forme di minorazioni visive meritevoli di riconoscimento
giuridico, allo scopo di disciplinare adeguatamente la quantificazione dell'ipovisione e della cecità
secondo i parametri accettati dalla medicina oculistica internazionale. Tale classificazione, di natura
tecnico-scientifica, non modifica la vigente normativa in materia di prestazioni economiche e sociali
in campo assistenziale.
Art. 2.
(Definizione di ciechi totali).
1. Ai fini della presente legge, si definiscono ciechi totali:
a) coloro che sono colpiti da totale mancanza della vista in entrambi gli occhi;
b) coloro che hanno la mera percezione dell'ombra e della luce o del moto della mano in entrambi
gli occhi o nell'occhio migliore;
c) coloro il cui residuo perimetrico binoculare è inferiore al 3 per cento.
Art. 3.
(Definizione di ciechi parziali).
1. Si definiscono ciechi parziali:
a) coloro che hanno un residuo visivo non superiore a 1/20 in entrambi gli occhi o nell'occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 10 per cento.
Art. 4.
(Definizione di ipovedenti gravi).
1. Si definiscono ipovedenti gravi:
a) coloro che hanno un residuo visivo non superiore a 1/10 in entrambi gli occhi o nell'occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 30 per cento.
Art. 5.
(Definizione di ipovedenti medio-gravi).
1. Ai fini della presente legge, si definiscono ipovedenti medio-gravi:
a) coloro che hanno un residuo visivo non superiore a 2/10 in entrambi gli occhi o nell'occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 50 per cento.
Art. 6.
(Definizione di ipovedenti lievi).
1. Si definiscono ipovedenti lievi:
a) coloro che hanno un residuo visivo non superiore a 3/10 in entrambi gli occhi o nell'occhio
migliore, anche con eventuale correzione;
b) coloro il cui residuo perimetrico binoculare è inferiore al 60 per cento.
Art. 7.
(Accertamenti oculistici per la patente di guida).
1. Gli accertamenti oculistici avanti agli organi sanitari periferici delle Ferrovie dello Stato, previsti
dall'articolo 119 del decreto legislativo 30 aprile 1992, n. 285, e successive modificazioni, sono
impugnabili, ai sensi dell'articolo 442 del codice di procedura civile, avanti al magistrato ordinario.
Legge 28 agosto 1997, n. 284
"Disposizioni per la prevenzione della cecità e per la riabilitazione visiva e l'integrazione sociale e
lavorativa dei ciechi pluriminorati"
pubblicata nella Gazzetta Ufficiale n. 204 del 2 settembre 1997
Art. 1.
1. Alle iniziative per la prevenzione della cecità e per la realizzazione e la gestione di centri per
l'educazione e la riabilitazione visiva è destinato, a decorrere dall'esercizio 1997, uno stanziamento
annuo di lire 6.000 milioni.
Art. 2.
1. Lo stanziamento di cui all'articolo 1 è destinato, quanto a lire 5.000 milioni, alle regioni per la
realizzazione delle iniziative di cui al medesimo articolo, da attuare mediante convenzione con
centri specializzati, per la creazione di nuovi centri dove questi non esistano ed il potenziamento di
quelli già esistenti.
2. Con decreto del Ministro della sanità, da emanare entro sessanta giorni dalla data di entrata in
vigore della presente legge, sono determinati i criteri di ripartizione dei fondi di cui al comma 1,
nonchè i requisiti organizzativi, strutturali e funzionali dei centri di cui al medesimo comma 1.
3. La restante disponibilità di lire 1.000 milioni è assegnata alla Sezione italiana dell'Agenzia
internazionale per la prevenzione della cecità, per le attività istituzionali.
4. L'attività della Sezione italiana dell'Agenzia internazionale per la prevenzione della cecità è
sottoposta alla vigilanza del Ministero della sanità.
5. La Sezione italiana dell'Agenzia internazionale per la prevenzione della cecità, entro il 31 marzo
di ciascun anno, trasmette al Ministero della sanità una relazione sull'attività svolta nell'esercizio
precedente nonchè sull'utilizzazione dei contributi di cui al comma 3.
6. Le regioni, entro il 30 giugno di ciascun anno, forniscono al Ministero della sanità gli elementi
informativi necessari per la puntuale valutazione dei risultati ottenuti nella prevenzione della cecità,
nell'educazione e nella riabilitazione visiva, tenendo conto del numero dei soggetti coinvolti e
dell'efficacia.
7. Il Ministro della sanità, entro il 30 settembre di ciascun anno, trasmette al Parlamento una
relazione sullo stato di attuazione delle politiche inerenti la prevenzione della cecità, l'educazione e
la riabilitazione visiva nonchè sull'utilizzazione dei contributi erogati dallo Stato per tali finalità.
Art. 3.
1. Le regioni, anche d'intesa, possono istituire appositi centri o servizi di educazione permanente e
di sperimentazione per le attività lavorative ed occupazionali allo scopo di promuovere
l'inserimento sociale, scolastico e lavorativo delle persone prive della vista che presentino ulteriori
minorazioni di natura sensoriale, motoria, intellettiva e simbolico-relazionale.
2. Per le finalità di cui al comma 1, è autorizzato un contributo annuo di lire 12.000 milioni a
decorrere dall'anno 1998. Le regioni possono proporre al Ministro per la solidarietà sociale
programmi pluriennali di intervento, secondo le modalità ed i criteri definiti con decreto del
Ministro per la solidarietà sociale, da emanare entro trenta giorni dalla data di entrata in vigore della
presente legge.
3. In relazione alle finalità di cui al comma 1, a decorrere dall'anno 1998 è concesso alla
Federazione nazionale delle istituzioni pro-ciechi di cui al regio decreto 23 gennaio 1930, n. 119, un
contributo annuo di lire 2.000 milioni per le attività di ricerca e di coordinamento stabilite dallo
statuto della medesima Federazione.
Art. 4.
1. Agli oneri derivanti dall'attuazione degli articoli 1 e 2, pari a lire 6.000 milioni per ciascuno degli
anni 1997, 1998 e 1999, si provvede mediante corrispondente riduzione dello stanziamento iscritto,
ai fini del bilancio triennale 1997-1999, al capitolo 6856 dello stato di previsione del Ministero del
tesoro per l'anno 1997, utilizzando parzialmente l'accantonamento relativo alla Presidenza del
Consiglio dei ministri.
2. Agli oneri derivanti dall'attuazione dell'articolo 3, pari a lire 14.000 milioni a decorrere dall'anno
1998, si provvede mediante utilizzo delle proiezioni per gli anni 1998 e 1999 dello stanziamento
iscritto, ai fini del bilancio triennale 1997-1999, al capitolo 6856 dello stato di previsione del
Ministero del tesoro per l'anno 1997, utilizzando parzialmente l'accantonamento relativo alla
Presidenza del Consiglio dei ministri.
3. Il Ministro del tesoro è autorizzato ad apportare, con propri decreti, le occorrenti variazioni di
bilancio.
A proposito di…
Titolo:
Modificazioni ipertensive del fondo oculare
di A. Mastromatteo, A. Labate, V. Cappello
Università degli Studi “La Sapienza” -Roma- Dipartimento di Scienze Ofalmologiche Dir. Prof. C.
Balacco Gabrieli
Sommario:
Nel 1859 Liebreich descrisse per primo le modificazioni del fondo oculare nell’ipertensione
arteriosa, denominandole ‘retinite albuminurica’
Sommario:
Gli effetti dell’ipertensione arteriosa sulle strutture oculari sono in funzione della durata e dei
livelli
dell’aumento pressorio
Le alterazioni retiniche secondarie all’ipertensione arteriosa costituiscono spesso il primo segno
della malattia ipertensiva.
Nel 1859 Liebreich descrisse per primo le modificazioni del fondo oculare nell’ipertensione
arteriosa, denominandole “retinite albuminurica”. Da allora sono stati utilizzati numerosi termini, il
più universale dei quali è “retinopatia ipertensiva”. Gli effetti dell’ipertensione arteriosa sulle
strutture oculari sono in funzione della durata e dei livelli dell’aumento pressorio, tanto che le
tendenze attuali sono nel distinguere tre manifestazioni patologiche, non correlate tra loro,
nell’ipertensione arteriosa maligna: retinopatia ipertensiva, coroidopatia ipertensiva e neuropatia
ottica ipertensiva, giustificate anche da un punto di vista anatomo-fisiologico dalla diversità dei letti
vascolari.
Numerosi studi hanno evidenziato la presenza di autoregolazione nei vasi retinici e della testa del
nervo ottico, ma non nel letto vascolare coroideo, anche se l’esatto meccanismo non è ancora noto.
Di contro, la presenza di una barriera emato-oculare è ben nota, ma la coroide e la testa del nervo
ottico ne sono sprovviste.
A. RETINOPATIA IPERTENSIVA
Le lesioni retiniche possono essere suddivise ai fini descrittivi in:
1. Lesioni vascolari retiniche
- modificazioni arteriolari retiniche
- trasudati periarteriolari focali intraretinici
- essudati cotonosi
- alterazioni dei capillari retinici
- modificazioni delle vene retiniche
- aumento della permeabilità del letto vascolare
2. Lesioni retiniche extravascolari
- emorragie retiniche
- edema retinico e/o maculare
- depositi lipidici (essudati duri)
- perdita delle fibre nervose retiniche.
Le cosiddette arterie retiniche sono di fatto, da un punto di vista anatomico, delle arteriole, con
scarsa quantità di cellule muscolari, per cui uno spasmo sembra improbabile (Cogan). Di più facile
riscontro, le modificazioni di tipo cronico dell’ipertensione a questo livello, caratterizzate da:
- aumentato spessore della parete arteriolare per progressivo aumento delle componenti elastiche; lo
strato muscolare può essere sostituito da fibre collagene e l’intima può essere sostituita da un
ispessimento ialino, con conseguente modificazione dell’aspetto del riflesso. Normalmente la parete
delle arteriole è invisibile; è visibile soltanto la colonna di eritrociti nel lume. Con l’aumentare dello
spessore della parete e con la riduzione del lume, questo riflesso perde la sua luminosità e diventa
più opaco e più diffuso, assumendo il colore marrone rossastro del riflesso “a filo di rame”.
- Aumento della tortuosità delle arteriole sclerotiche.
- Occlusione di alcune arteriole più piccole con aspetto oftalmoscopico “a filo d’argento”. Infatti
l’esame fluorangiografico rivela che spesso non sono perfusi.
I trasudati periarteriolari intraretinici focali rappresentano una lesione retinica molto specifica,
osservata unicamente nella forma maligna. Sono lesioni di forma circolare o ovalare, di grandezza
variabile, che talvolta possono fondersi tra loro a formare lesioni più grandi. Hanno colore bianco
opaco e sono tipicamente localizzati vicino alle principali arteriole retiniche e alle loro branche
posteriori e negli strati retinici profondi.
Gli essudati cotonosi sono lesioni secondarie ad ischemia focale acuta delle fibre nervose.
All’esame oftalmoscopico appaiono come aree biancastre di forma polimorfa a margini sfumati,
irregolari. Sono localizzati prevalentemente al polo posteriore (entro alcuni dischi di diametro dal
disco ottico), essenzialmente lungo la distribuzione dei capillari retinici peripapillari radiali. Alla
FAG si presentano come un’area di non perfusione retinica. La patogenesi non è completamente
chiara ma, probabilmente derivano dall’occlusione delle arteriole retiniche terminali.
Tali formazioni cotonose (impropriamente chiamate essudati molli in quanto il materiale non essuda
dai vasi) corrispondono esattamente ed aree di non perfusione fluorangiografica.
L’obliterazione dei capillari, oltre agli essudati cotonosi, può produrre anomalie microvascolari
intraretiniche secondarie, tra le quali microaneurismi, shunt, loop. Se il fenomeno di ipoperfusione è
parecchio diffuso, si può sviluppare una neovascolarizzazione della retina periferica e/o del disco
ottico.
Le alterazioni delle vene retiniche sono:
- schiacciamento venoso agli incroci arterovenosi dei vasi principali determinato dalla sclerosi
vascolare e dalla proliferazione gliale perivascolare in una situazione di avventizia comune tra
arteriole e venule, con aspetto a “incisura” (segno di Gunn).
- Deviazione della venula laddove incrocia l’arteriola in un angolo retto anziché acuto (segno di
Salus)
- Dilatazione e tortuosità
- Microaneurismi e macroaneurismi.
L’aumento della permeabilità del letto vascolare retinico è secondario all’interruzione della
barriera emato-retinica.
Le emorragie sono una caratteristica molto frequente del fondo oculare dei soggetti ipertesi, ma
non assumono un significato patognomonico. Sono di solito “a fiamma” e localizzate nello strato
delle fibre nervose, in prossimità del disco ottico negli stadi iniziali, mentre successivamente
possono essere osservate anche in periferia e negli strati profondi della retina.
L’edema retinico è tipico della forma di ipertensione maligna. Può essere diffuso o localizzato in
sede maculare e indurre comparsa di alterazioni secondarie a tale livello quali alterazioni
microcistiche, cisti foveali, separazione delle fibre nervose. Il meccanismo alla base della sua
formazione forse è riconducibile ad interruzione della barriera ematorertinica a livello dell’EPR.
I depositi lipidici (essudati duri), situati profondamente nello strato plessiforme esterno, di colorito
bianco giallastro, con contorni netti, sono probabilmente il risultato di fenomeni degenerativi.
Tendono a confluire configurando varie e caratteristiche morfologie quali la stella maculare, a
cercine.
La perdita delle fibre nervose si rende evidente con la risoluzione degli essudati cotonosi. Sono
generalmente situati nell’area dei capillari peripapillari radiali, risultando più marcata a livello
dell’arcata temporale superiore ed inferiore.
B. COROIDOPATIA IPERTENSIVA
La coriocapillare presenta numerose fenestrazioni nelle cellule endoteliali con assenza di barriera
emato-oculare, aspetto che rende questo tessuto facilmente permeabile alle proteine plasmatiche e
ad altre macromolecole. Nell’ipertensione arteriosa maligna, sostanze vasocostrittrici endogene,
come l’angiotensina II, l’adrenalina e la vasopressina, fuoriescono liberamente dalla coriocapillare,
agendo sulle pareti dei vasi coroidei.
Le lesioni secondarie all’ischemia coroideale sono:
- insufficienza circolatoria coroideale, che si evidenzia fluorangiograficamente con un riempimento
ritardato a “chiazze” soprattutto a livello della regione foveale;
- necrosi ischemica dell’EPR sovrastante, che appaiono giallastre (noduli di Elshing);
- distacchi bollosi di retina.
C. NEUROPATIA OTTICA IPERTENSIVA
L’ipertensione arteriosa maligna può provocare anche papilledema, con edema della testa del nervo
ottico e dilatazione dei capillari del nervo ottico, rappresentando un importante segno prognostico.
Le cause sono controverse.
CLASSIFICAZIONE DELLE ALTERAZIONI IPERTENSIVE DEL FONDO OCULARE
Sin dal 1939 sono state elaborate numerose classificazioni cliniche e metodiche per graduare le
alterazioni ipertensive del fondo oculare, basate sull’interpretazione oftalmoscopica delle sue
alterazioni.
La prima classificazione ampiamente utilizzata è stata quella di Keith, Wagener e Barker elaborata
nel 1939.
La classificazione di Keith-Wagener-Barker prevede quattro stadi:
I stadio: presenza di una minima riduzione di calibro delle arteriole retiniche associata ad una certa
tortuosità delle stesse. È indicativa di uno stadio di retinopatia ipertensiva lieve.
II stadio: comprende le alterazioni del I gruppo, con un restringimento focale delle arteriole più
definito e con apparente interruzione della venula a livello degli incroci AV.
III stadio: oltre alle alterazioni precedenti, si riscontrano anche alterazioni perivasali con edema,
emorragie ed essudati retinici. Le emorragie sono per lo più a fiamma e gli essudati duri prediligono
l’area maculare, assumendo una disposizione radiale (stella maculare). Le alterazioni vasali
progrediscono nel tempo con dilatazione ed anastomosi capillari.
IV stadio: le lesioni precedentemente descritte sono più gravi ed è presente papilledema. In alcuni
casi sono presenti anche i noduli di Elshing.
La classificazione di Scheie del 1953 evidenzia 5 stadi:
stadio 0: non ci sono alterazioni vascolari retiniche anche in presenza di di un quadro sistemico;
stadio I: è visibile un restringimento arteriolare diffuso;
stadio II: sono presenti anche restringimenti focali arteriolari;
stadio III: sono più evidenti e diffusi i restringimenti arteriolari e si associano emorragie retiniche;
stadio IV: sono presenti tutte le alterazioni descritte, insieme ad edema retinico, essudati duri e
papilledema.
News dall’Agenzia
Titolo:
B. S. EVERITT, Chance Rules. An Informal Guide
to Probability, Risk, and Statistics,
New York, Copernicus Spinger-Verlag, 1999. Pp. 202, $ 26,00
Recensione
"La statistica oggi sempre più presente nel campo medico.
Un libro, interessante, semplice, piacevole, che conduce il lettore nei meandri intricati della
statistica".
Dalla semplice constatazione che il caso governa le nostre vite, nasce questo lavoro di diffusione
presso un vasto pubblico (anglofono) di molte idee di base utili nella probabilità e nella statistica.
Ho sottolineato che il libro è dedicato ai lettori di lingua inglese non tanto per la banale
considerazione che in tale lingua è scritto e che l’autore è uno statistico inglese e lavora a Londra,
quanto perché è in tale cultura che nasce e trova diffusione. Nel nostro paese, per esempio e ancor
oggi anche se con minor petulanza, non è infrequente imbattersi in sottili disquisizioni sui ‘numeri
ritardatari’ al Lotto; ma è molto frequente leggere oroscopi o sentire e vedere ‘maghi’ d’ogni genere
accreditati da varie trasmissioni televisive, discettare sul futuro delle persone e astrologare su altre
imperscrutabili magarie. Ad alcuni maghi sono anche da ascriversi truffe milionarie (in euro) che
hanno messo in moto la macchina della giustizia.
Il libro di Everitt introduce piano piano il lettore a compiere i primi passi verso la comprensione
delle regole della probabilità per la somma logica e per il prodotto logico degli eventi. Non senza
descrivere brevemente e per grandi linee la storia dei giochi di sorte a partire dall’antico Egitto sino
agli sviluppi del secolo Diciassettesimo e Diciottesimo, e allo stesso tempo gli sviluppi degli studi
sulla probabilità nell’Europa del tempo.
Una caratteristica dell’esposizione fa sì che tutti i concetti siano esposti ed espressi col ricorso a
semplici esempi numerici, lasciando a dei riquadri la trattazione algebrica, anche questa tenuta al
livello di un lettore colto ma non specializzato in matematica (per capirci, come potrebbe essere in
Italia una persona con una maturità di scuola secondaria superiore). Gli esempi, raccolti in diversi
capitoli, non si limitano ai giochi di sorte, pur essendo questi presenti e trattati diffusamente per la
loro importanza storica e pregnanza esemplificativa (giochi di dadi e di carte), spaziano dalla nascita
dei bambini a seconda del sesso, alle lotterie, ai risultati delle partite di calcio e alle corse ippiche.
Dopo questa lunga serie di esempi si fa conoscenza col reverendo Thomas Bayes e la sua regola di
composizione delle probabilità,oltre che ovviamente con il concetto di probabilità subordinata. Le
esemplificazioni con cui l’autore illustra questi strumenti sono sempre avvincenti sul piano della
ricerca intellettuale e mirano anche a far riflettere su problemi importanti nella vita reale, come
quello dei test clinici: cioè, ricevuta una risposta positiva ad un esame clinico cui ci siamo
sottoposti, qual è la probabilità che si abbia effettivamente una data malattia per la quale l’analisi è
stata effettuata?
Viene anche presentato un gioco divenuto famoso fra gli statistici e non solo. Lo descrivo
brevemente: in un programma televisivo, vi viene offerta la scelta di una porta fra tre e dietro ad una
d’esse v’è celato un ‘premio favoloso’, cioè di qualche interesse per il concorrente. Scegliete una
porta e la graziosa assistente del ‘bravo presentatore’ vi apre una delle altre due porte che mostra un
libro da pubblicizzare, cioè nulla di rilevante ed informativo per il concorrente. A questo punto vi
viene chiesto: “Vuole cambiare la porta scelta mantenerla?” Il problema sta nello stabilire quale
strategia adottare per aumentare la probabilità di vincita. Gli ultimi quattro capitoli trattano del
rischio cui siamo esposti in diversi momenti e in varie azioni della nostra esistenza, con
esemplificazioni tratte prevalentemente dal campo medico. Può essere interessante ricordare qui uno
fra i molti esempi proposti per illustrare gli effetti miracolosi che da parte di alcuni si vorrebbero
ascrivere ad particolari terapie, senza, anzi rifiutando, un controllo sperimentale su basi statistiche,
perché riguarda il nostro paese.
“Nel 1998 un giudice di Maglie, piccola cittadina nel Sud dell’Italia, decretò che il servizio sanitario
nazionale dovesse pagare affinché i malati di cancro potessero ricevere un rimedio costoso e non
vagliato sperimentalmente, promosso da un fisiologo in pensione, Luigi Di Bella. L’unanime
opposizione al trattamento da parte degli scienziati, sostenne il giudice, non era una ragione
abbastanza valida per privarne gli ammalati.”
Sono anche interessanti le sue informazioni sulle medicine alternative (agopuntura, omeopatia, e
altre) per le quali non si avrebbero che scarse sperimentazioni cliniche a fronte di un impiego molto
diffuso nella popolazione inglese (ma anche italiana). Si può forse osservare che, almeno da noi, la
medicina tradizionale tende spesso ad asseverare la bontà dei propri trattamenti senza troppo
preoccuparsi di prove empiriche: per esempio quando si propongono interventi oculari per il
recupero del visus senza troppo curarsi – in generale, ma vi sono medici attenti e scrupolosi – dei
risultati conseguenti nel medio e lungo periodo.
Comunque le osservazioni di Everitt hanno il merito, se non altro,di porre dei problemi molto seri e
suscitare non pochi interrogativi nel lettore, oltre che fornirgli informazioni di base sul modo di
ragionare probabilistico.
Enzo Lombardo
Professore Ordinario di Statistica
Università "La Sapienza" – Roma
News dall’Oftalmologia mondiale
Titolo:
Incidenza e progressione delle membrane epiretiniche in 5 anni di studio
Dal Blue Mountains Eye Study
di A. Labate, V. Cappello
La proliferazione di membrane epiretiniche maculari sulla superficie della membrana limitante
interna (definita anche come sindrome dell’interfaccia vitreo-retinica o fibrosi maculare preretinica)
è un evento relativamente frequente nelle persone anziane, osservabile soprattutto in seguito a
chirurgia vitreo-retinica, a chirurgia della cataratta, a flogosi intraoculari persistenti, a vasculopatie
retiniche e a traumi. Molti casi tuttavia risultano idiopatici. Le membrane epiretiniche evolvono
lentamente e solo in una piccola percentuale di pazienti determinano effetti significativi sulla
visione, come una riduzione dell’acuità visiva, la comparsa di metamorfopsie, diplopia monoculare.
Raramente la trazione esercitata sulla retina causa disturbi visivi tali da rendere necessaria la
rimozione chirurgica delle membrane. Da un punto di vista istopatologico le membrane sono
costituite da cellule gliali retiniche e da cellule dell’epitelio pigmentato retinico, le quali proliferano
sulla superficie retinica interna, in particolar modo dopo distacco posteriore di vitreo.
Le stime sulla prevalenza delle membrane epiretiniche si basano su due studi effettuati su
popolazione adulta: il Beaver Dam Eye Study 1 e il Blue Mountains Eyes Study (BMES),2 i quali
riportano una prevalenza rispettivamente dell’11.8% e del 7%. In entrambi gli studi le membrane
sono associate a diabete, chirurgia della cataratta oppure ad occlusioni venose retiniche. Tuttavia
questi studi non ci forniscono informazioni sull’incidenza e sul decorso di questa patologia.
Recentemente è stato proposto da Fraser-Bell et al. un altro studio per documentare l’incidenza in 5
anni delle membrane epiretiniche in una popolazione di anziani australiani, seguendone il decorso in
questo periodo. 3
Il BMES è un indagine epidemiologica sulle principali patologie oculari, condotta in un’area a ovest
di Sidney in Australia. Ai partecipanti sono stati sottoposti dei questionari per indagarne la storia
medica ed oftalmologica (diabete, ipertensione, malattie vascolari). Sono state scattate poi delle foto
stereoscopiche della macula (30°) e di altri campi retinici in entrambi gli occhi e identificati due tipi
di membrane epiretiniche: una forma severa definita fibrosi maculare preretinica (PMF: preretinal
macular fibrosis), nella quale si osservano pieghe retiniche, ed una forma meno severa chiamata
riflesso maculare a cellophane (CMR), senza pieghe retiniche visibili.
Dopo il periodo di follow-up di 5 anni sono state osservate membrane epiretiniche in 108 occhi tra i
2030 partecipanti che non avevano lesioni al principio (5.3%; CI, 4.4-6.5). Tutti i casi incidenti
erano unilaterali eccetto un partecipante che aveva sviluppato CMR in un occhio e PMF nell’altro.
L’incidenza è stata del 3.7% sotto i 60 anni, 6.6% tra 60 e 69, 6.1% tra 70 e 79 e 1.1% sopra gli 80
anni. Non si è osservata un’associazione statisticamente significativa tra età ed incidenza di
membrane epiretiniche. L’incidenza è stata di 5.7% nelle donne e 4.8% negli uomini, ma questa
differenza non è statisticamente significativa, dopo aver aggiustato per l’età (OR 1.3; CI 0.8-2.0). I
casi incidenti di PMF (1.5%; CI, 1.0-2.1) sono stati meno della metà di quelli di CMR (3.8%; CI,
3.0-4.7). I casi di PMF erano tutti unilaterali mentre 15 casi (19.5%) di CMR erano bilaterali.
L’incidenza massima di membrane epiretiniche è stata tra 60 e 79 anni. Entrambi i tipi di membrane
si verificano più frequentemente nelle donne: per PMF 1.6% contro 1.5 e per CMR 4.1% contro
3.4%. L’incidenza di membrane epiretiniche tra i 179 soggetti che avevano potenziali cause
secondarie era solo poco più alta (5.6%; CI, 2.7-10.1) dell’incidenza tra i soggetti rimanenti (1851),
i quali avevano membrane idiopatiche (5.2%; CI, 4.2-6.3). Tra i casi con membrane secondarie, 2
soggetti avevano retinopatia, 2 occlusione venosa retinica e 4 erano stati sottoposti a chirurgia della
cataratta. Tra i 165 soggetti che avevano effettuato chirurgia della cataratta al BMES I, 15 hanno
sviluppato membrane epiretiniche (9.1%; CI, 5.2-14.6), di cui 3 erano PMF (1.8%) e 12 CMR
(7.3%). Questo tasso di incidenza era significativamente più alto rispetto al gruppo non operato , P=
0.02, in quanto 92 soggetti dei 1865 non operati (4.9%; CI, 4.0-6.0) aveva sviluppato membrane: 28
casi di PMF (1.5%) e 64 casi di CMR (3.4%). Ancora, il 13.5% dei partecipanti con membrane
epiretiniche in un occhio hanno sviluppato dopo 5 anno membrane nell’altro occhio. L’incidenza di
membrane nel secondo occhio è stata 2.5 volte più alta (P< 0.001) dell’incidenza nel primo occhio.
Dopo aver escluso i casi con retinopatia diabetica o altre cause secondarie conosciute, è stata fatta
un’analisi statistica per vedere se altri fattori di rischio erano associati alle membrane epiretiniche
idiopatiche. Non è stata dimostrata nessuna associazione con diabete, glicemia o ipertensione
arteriosa.
In questo studio l’acuità visiva è stata modificata pochissimo dall’insorgenza o dall’evoluzione delle
membrane epiretiniche.
Per quanto riguarda il decorso delle membrane epiretiniche, su 56 partecipanti (62 occhi) con PMF
al principio si è registrata una progressione nel 16.1% dei casi ed una regressione nel 25.8% dei
casi. Su 142 soggetti (182 occhi) con CMR all’inizio si è osservata una progressione nel 32.8% dei
casi ed una regressione nel 25.7% dei casi, includendo 17 occhi che da CMR si erano evoluti in
PMF (9.3%). Tra i casi con CMR regrediti, l’area di involuzione si è ridotta più del 25 % in 23 casi
(12.6%) ed è scomparsa completamente in 24 casi (13%). La presenza di fattori di rischio oculari
non è stata in grado di predire la progressione delle membrane.
In conclusione l’incidenza di membrane epiretiniche in 5 anni nella popolazione esaminata è stata
del 5.3%; l’incidenza totale di PMF è stata meno della metà di CMR (1.5% vs 3.8%), che
corrisponde strettamente a quanto riportato dal BMES I e dal Beaver Dam, ovvero una prevalenza di
2.2% e 4.8% per PMF e CMR nel primo, 2.8% e 9.0% nel secondo. L’incremento dell’incidenza
delle membrane con l’età osservato per persone con meno di 70 anni corrisponde all’aumento di
prevalenza fino a questa età trovato in BMES I e Beaver Dam. La più bassa prevalenza registrata
per gruppi più anziani rappresenta una potenziale sottostima a causa di un aumento dell’opacità
lenticolare. La riduzione dell’incidenza riportata in questo studio avvalora questa ipotesi. Non sono
state osservate inoltre differenze di sesso statisticamente significative. L’incidenza di membrane nel
secondo occhio è più che doppia rispetto al primo ed il secondo occhio sviluppa più facilmente
PMF del primo: l’incidenza di PMF nel secondo occhio è 4 volte più grande, e l’incidenza di CMR
nel secondo occhio è 2 volte più grande rispetto al primo.
Questi dati suggeriscono un andamento simmetrico delle lesioni nei due occhi, così come si verifica
in altre patologie oculari come la degenerazione maculare senile. Anche il distacco posteriore di
vitreo, fattore di rischio per le membrane epiretiniche, è spesso bilaterale.
Lo studio identifica un’associazione statisticamente significativa tra chirurgia della cataratta e
incidenza di membrane epiretiniche, in particolar modo la forma meno severa. I partecipanti
sottoposti a chirurgia della cataratta hanno mostrato un’incidenza doppia rispetto al resto del
gruppo. È possibile tuttavia che le membrane fossero presenti prima dell’intervento ma che fossero
passate inosservate a causa dell’opacità del cristallino.
Gli studi precedenti registrano un’associazione tra diabete e membrane epiretiniche, questo studio
più recente invece non conferma i dati: l’incidenza delle membrane non è sostanzialmente differente
tra occhi con e senza altre patologie associate (5.6% vs 5.2%).
Lo studio evidenzia che in molti casi le membrane non progrediscono dopo 5 anni; infatti in 1 caso
su 4 è dimostrata la regressione o scomparsa delle membrane, mentre solo 1 caso su 10 di CMR
progredisce verso PMF. È necessaria comunque una statistica su numeri più ampi. Inoltre lo studio
mostra una lieve compromissione dell’acuità visiva dopo il periodo di follow-up negli occhi con
PMF confrontati con occhi che non hanno sviluppato membrane, ma questo non è stato visto in
occhi con CMR. Inoltre non è stato notato un peggioramento significativo della visione negli occhi
che hanno mostrato una progressione delle PMF.
Questo studio, pertanto, fornisce utili informazioni circa l’incidenza delle membrane in 5 anni e sul
loro decorso naturale in una popolazione anziana. Il tipo più severo sembra essere relativamente
stabile in questo periodo, e solo pochi casi hanno determinato una compromissione visiva. Questa
relativa stabilità delle membrane epiretiniche ed i loro limitati effetti sull’acuità visiva devono
essere tenuti presenti quando si prende in considerazione la soluzione chirurgica con tutte le sue
potenziali complicanze.
Bibliografia
1. Klein R, Klein BEK, Wang Q. Moss SE. The epidemiology of epiretinal membranes. Trans Am
Ophthalmol Soc 1994;92: 403-25; discussion 425-30.
2. Mitchell P, Smith W, Chey T, et al. Prevalence and associations of epiretinal membranes. The
Blue Mountains Eyes Study, Australia. Ophthalmology, 1997; 104:1033-40.
3. Fraser-Bell et al. Five Year Cumulative Incidence and Progression of Epiretinal Membranes.
Ophthalmology, 2003; 110:34-40.
News dall’Oftalmologia mondiale
Titolo:
Cecità e malattie oculari nel Tibet
Dal British Journal of Ophthalmology
Dunzhu S., Wang F.S., Courtright P., Liu L., et al .:
Blindess and eye diseases in Tibet : findings from a randomised , population based survey. Br.J.
Ophthalmol., 2003; 87:1443-1448
di M. Ranieri, L. Di Genova
Con la collaborazione delle autorità di Sanità Pubblica, è stata condotta un’indagine sulla cecità ,
sulle patologie legate alla vista e sullo sviluppo dei servizi di assistenza oculistica nella Regione
Autonoma del Tibet (RAT) al fine di mettere a punto un piano decennale di prevenzione e cura
degli handicap visivi. Tale ricerca altro non è stato che uno studio incrociato voluto da tre delle sette
province della RAT.
L’indagine procedeva utilizzando un metodo random multistage.
Due diverse équipe hanno condotto l’inchiesta nelle diverse province: a Loka nel maggio ’99, a
Naku a giugno ’99, a Lingzhr nel maggio 2000.
Su un campione di 15.900 persone, sono state esaminate 12.644 (79,6%).
La prevalenza della cecità (quindi gente che presenteva acutezza visiva nel suo occhio migliore con
meno di 6/60) era del 2-3%.
Lo studio di ipovisione (l’occhio migliore presentava un’acutezza visiva contenuta tra 6/24 e 6/60)
fu riscontrato nel 10,9% della popolazione. La cataratta costituiva la causa primaria di cecità 50,7%,
seguita dalla degenerazione maculare (12,7%) e dall’opacità della cornea (9,7%).
La cecità in Tibet è un serio problema di sanità pubblica ed in proporzione si ritiene di proporzioni
più gravi rispetto alla Cina Orientale. Come avviene anche nel resto del mondo , le donne riportano
un maggiore eccesso di cecità rispetto agli uomini. Circa il 75% dei non vedenti in Ttibet potrebbe
sfruttare programmi di prevenzione e comunque essere operato. La Regione Autonoma del Tibet
RAT, facente parte della Repubblica Popolare Cinese, con i suoi 1.200000 di kmq di superficie
costituisce uno dei paesi più popolati e più vasti del mondo. Circa l’80% dei 24 milioni di persone
vive in contesti rurali o in piccole comunità contadine a circa 400 m sul livello del mare o in uno
stato seminomade ma ad altezze più consistenti. Per secoli isolati, i tibetani sono stati sottomessi
politicamente ed economicamente ai paesi stranieri. Nello stesso tempo , una percentuale sempre
crescente di tibetani si è spostata nelle aree urbane. La popolazione di queste aree ha cominciato a
chiedere sempre più l’efficienza dei servizi sanitari, particolarmente forte era la richiesta di servizi a
favore delle malattie dell’età: diabete, tumore e cataratta. L’alta percentuale di cecità dovuta a
cataratta tra i tibetani è senz’altro da imputarsi alla continua esposizione ai raggi ultravioletti.
Riguardo a questo emerge un dato importante. Nell’87 uno studio sull’incidenza della cataratta
registrò che 12-18 persone su mille furono colpite da tale patologia (11,8% di persone con 40 anni
di età). L’incidenza della cataratta tra i tibetani di lhosa (altitudine 400 metri) era del 60% più alta a
parità di età e sesso della popolazione intervistata, rispetto ad una contea vicino Beijng (ad
un’altitudine di 50 m). Hu et al. sollevarono importanti quesiti riguardo l’incidenza della cataratta
tra i tibetani giovani. A questo proposito, le autorità di pubblica sanità della RAT, che si rendevano
conto del bisogno di servizi eccellenti nei vari settori della sanità pubblica, richiesero che si
realizzasse uno studio approfondito sulla cecità, sulle malattie oculistiche in genere e sullo sviluppo
dei servizi oculistici. Lo scopo era quello di utilizzare le conclusioni dell’inchiesta per mettere a
punto un piano sanitario decennale che potesse affrontare i problemi primari legati alla cecità e
l’impegno di annullare entro il 2020 le patologie evitabili. Il protocollo firmato si proponeva di
monitorare la cecità , il disturbo della vista, la deficienza da vitamina A, il tracoma, chirurgia della
cataratta.
Il TECA era uno studio incrociato promosso da tre delle sette province della RAT, selezionate per
rappresentare le tre principali regioni. Lokha con una popolazione di 231.738 abitanti al censimento
del 1990, è situata ad un’altitudine di 3000 metri, e si tratta per lo più di una comunità contadina.
Lingzhr con una popolazione di circa 110 mila 616 abitanti è posta a quasi la stessa altitudine di
Lokha, ma con un numero maggiore di foreste. Nakehu con una popolazione di 296 mila 23 abitanti
è posta ad un’altitudine notevolissima, precedentemente abitata da gente nomade. Ogni provincia è
divisa in contee, con popolazione media di 20 mila persone. Le contee sono divise in xiangs e le
xiangs in villaggi.
Bibliografia
Abou-Gareeb I., Lewellen S., Basset K.L. et al.: Gender and blindness : a metanalysis of populaionbased prevalence survey. Ophthalmic. Epidemiol., 2001; 8:39-56
Hu T.S., Zhen Q. U., Sperduto R.D. et al.: Age-related cataract in the Tibet Eye Study. Arch.
Ophthalmol., 1989; 107:666-669
Armitage P., Berry G., Matters J.N.S.: Statistical methods in medical research. Oxford : Blackwell
Publishing, 2002
News dall’Oftalmologia mondiale
Titolo:
Lente intraoculare a fissazione sclerale: impianto primario o secondario?
Dal British Journal of Ophthalmology
Lee V Y W, Yuen H K L, Kwok A K H. Comparison of
outcomes
of primary and secondary implantation of scleral fixated posterior chamber intraocular lens. Br J
Ophthalmol 2003; 87:1459-1462
di E. Moreno, R. Battendieri
Non esiste un protocollo sul miglior metodo di impianto di lente intraoculare (IOL) senza supporto
capsulare: alcuni chirurghi preferiscono impiantarla fissandola alla sclera; altri, invece, preferiscono
la lente in camera anteriore. Pare che la prima tecnica abbia un minor numero di complicanze. La
IOL in CA, infatti, può recare un danno maggiore all’endotelio corneale. Per questo motivo la
maggior parte degli oftalmologi preferisce l'impianto della IOL a supporto sclerale, quando la
capsula posteriore per le sue caratteristiche non consente l’impianto nel sacco o nel solco. Nello
studio di Lee et al. - che vogliamo presentare - si sono valutati i dati ottenuti paragonando casi di
pazienti che hanno subito un impianto primario o secondario di IOL a fissazione sclerale, in seguito
all'insorgenza di complicanze durante un intervento di cataratta senile. Sono stati presi in
considerazione 55 occhi di 55 pazienti con IOL fissata alla sclera impiantata durante (gruppo 1) o
dopo (gruppo 2) chirurgia di cataratta complicata: 30 occhi nel primo gruppo e 25 nel secondo. La
scelta di procedere ad un impianto primario o secondario era avvenuta in base alla preferenza del
chirurgo o dei pazienti, alla trasparenza della cornea, alla durata dell’intervento.
I dati relativi ai pazienti studiati sono stati riassunti nella TAB 1.
Gruppo 1 (n=30)
Gruppo 2 (n=25)
Statistiche
Età media (SD)
Maschi
Donne
76,2 (7,3) 62-92
14 (46,7%)
16 (53,3%)
75,5 (7,1) (61-87)
8 (32%)
17 (68%)
P=0,730
P=0,269
Media follow-up
Mesi
17,5 (8,3) (6-36)
20,9 (8,7)( 9-36)
P=0,145
Media preintervento BCVA 1,21 (0,43) (0,30-1,80)
(n=54) logMAR
1,28 (0,42) (0,55-1,1,80)
P=569
Media postintervento BCVA 0,50 (0,36) (0,10-1,30)
(n=54)(logMAR)
0,36 (0,21) (0,10-1,00)
P=0,109
Tab 1. Gruppo 1: impianto primario di IOL fissata alla sclera. Gruppo 2: impianto secondario di
IOL fissata alla sclera; BCVA=acuità visiva con la migliore correzione.
Nel primo gruppo la IOL fissata alla sclera era stata impiantata primariamente, durante l'intervento
di cataratta, a causa delle complicanze insorte (12 occhi sottoposti ad ECCE, 18 sottoposti a
facoemulsificazione).
Le complicanze capsulari includevano: 23 (76,7%) rotture della capsula posteriore con perdita
vitreale, 5 (16,7%) dialisi zonulari, 2 (6,7%) perdite dell’intera capsula come risultato di una
estrazione di cataratta intracapsulare non impiantata (ICCE).
Nel secondo gruppo, in tutti i 25 occhi afachici, si erano presentate complicanze durante l’estrazione
di cataratta. Era stata praticata una ECCE in 17 (68%) occhi e una facoemulsificazione in 8 (32%).
Le complicanze capsulari in questo secondo gruppo includevano: 20 (80%) rotture della capsula
posteriore con perdita vitreale, 4 (16%) dialisi zonulari ed 1 (4%) lente opacizzata, causa di ECCE
non impiantata.
Complicanze precoci
-Aumento IOP
>30mmhg
-Edema corneale
-Ipoema
-Emorragia vitreale
Complicanze tardive
-Glaucoma
p=0,625
-Deformazione
pupillare
-Uveite persistente
-Edema maculare
cistoide
-Lussazione vitreale
in camera ant.
-IOL decentrata
LENTE INTRAOCULARE
LENTE INTRAOCULARE
FISSATA ALLA SCLERA primariamente FISSATA ALLA SCLERA secondariamente
Gruppo 1 n=30 (%)
Gruppo 2 n=25(%)
2 test
11 (36,6)
7 (28)
p=0,495
22 (73)
8 (26,6)
8 (26,6)
11 (44)
4 (16)
3 (12)
p=0,027
p=0,821
0,176
5 (16,7)
3 (12)
17 (56,7)
12 (48)
p=0,521
1 (3,3)
2 (6,7)
0
0
p=0,357
p=0,188
5 (16,7)
2 (8)
p=0,0337
1 (3,3)
0
p=0,356
TAB 2: complicanze postoperatorie dopo intervento con impianto lente intraoculare fissata alla
sclera.
La Tab 2 mostra le complicanze postoperatorie precoci e tardive che incorrono dopo chirurgia con
impianto di lente intraoculare fissata alla sclera.
Complicanze precoci nel primo mese si sono verificate in 25 (83,3%) occhi nel primo gruppo, ed in
16 occhi nel secondo. La differenza tra i due gruppi è stata considerata statisticamente significativa
(p=0,028). In particolare l'edema corneale si è registrato in 22 (73%) occhi nel primo gruppo ed 11
(44%) nel secondo gruppo (p=0,027).
Complicanze tardive ad un mese, si sono verificate in 21 (70%) occhi nel primo gruppo, in 13
(52%) occhi nel secondo. La differenza tra i gruppi non è statisticamente significativa (p=0,077).
In questo studio non si sono riscontrati casi di IOL rimosse, rotture retiniche o distacchi di retina.
Un paziente nel primo gruppo ha avuto una diminuzione visiva a causa di una neuropatia ottica
ischemica anteriore che non risultava collegata, però, all’intervento.
Nel primo gruppo, 27 (93,1%) occhi hanno migliorato o mantenuto l’acuità visiva invariata; nel
secondo gruppo nessuno è peggiorato: la differenza non è statisticamente significativa (p=0,181).
In assenza di un adeguato supporto capsulare della lente, durante estrazione della cataratta, un
chirurgo ha la possibilità di più scelte:
• impianto primario di lente in camera anteriore,
• impianto primario di lente intraoculare fissata alla sclera,
• impianto secondario di lente in camera anteriore dopo un periodo di tempo,
• impianto secondario di lente intraoculare fissata alla sclera dopo un periodo di tempo.
Gli occhi sottoposti ad impianto primario di lente intraoculare fissata alla sclera possono avere un
rischio più alto di infiammazione postoperatoria con complicanze quali edema maculare cistoide.
Inoltre, la tecnica chirurgica di impianto di lente intraoculare a fissazione sclerale richiede
manovre chirurgiche fini e meticolose, che, in situazioni complicate, associate alla rottura della
capsula posteriore con fuoriuscita di vitreo, non sempre si possono garantire. Ciò può spiegare il
largo numero di complicanze nel gruppo dell’impianto primario.
Nel primo gruppo si sono verificate molte complicanze: edema corneale, edema maculare cistoide e
glaucoma. Ciò può essere attribuito al prolungamento dei tempi chirurgici nell’impianto primario.
Comunque, quest’ultimo, benché abbia un più alto numero di complicanze precoci, presenta dei
vantaggi dati da un unico tempo operatorio e da una diminuzione del tempo di degenza ospedaliera
post-operatoria. Ancora più importante risulta essere l’eliminazione del periodo di afachia.
In conclusione, sia gli impianti primari che i secondari di lenti intraoculari a fissazione sclerale sono
adatti per trattare l’afachia ed entrambi i metodi sono associati a risultati visivi favorevoli. Sulla
base di alcuni studi l’impianto secondario sembra avere più basse complicanze precoci rispetto a
quello primario. Sono comunque necessari ulteriori ricerche su questo argomento in modo da avere
un campione più significativo e un follow-up più lungo.
Lavori scientifici
Titolo:
Una nuova tecnica per la registrazione dell’ERG Focale
di R.H.F. Mendoça, M. Centola, C. Cofone, M.L. Livani, S. Abbruzzese, E. Rispoli
Università degli Studi di Roma “La Sapienza”
Dipartimento di Scienze Oftalmologiche - Servizio di Elettrofisiologia - Direttore C. Balacco
Gabrieli
Introduzione
L’ERG focale (FERG), detto anche ERG foveale, è un esame accurato qualora si voglia valutare la
funzionalità maculare,1,2,3,4,5,6 mentre l’ERG standard dei coni risulta alterato solo quando é
danneggiata la funzione di una grande area retinica. La ragione risiede nel fatto che la
concentrazione dei coni nella macula centrale è circa il 9% e nella fovea è circa solo il 2% della
popolazione totale dei coni. È quindi comprensibile come una lesione localizzata a livello
foveolare, possa non influenzare la risposta dell’ERG standard dei coni7. L'Erg focale (FERG) è
risultato essere un esame valido sia nel valutare la funzione maculare che nel monitorare
l’evoluzione di un’eventuale alterazione maculare8. Varie tecniche elettrofisiologiche sono state
proposte per ottenere il FERG e valutare cosi l’attività dei coni foveali9,10,5. Queste metodiche
hanno dovuto risolvere i problemi legati alla ridotta ampiezza dei segnali retinici focali ed al
fenomeno della modulazione della stray-light. Il basso voltaggio del FERG (in genere inferiore ai 5
V) rende infatti indispensabile l’uso di adeguate tecniche di estrazione del segnale dal rumore di
fondo, come l’averaging, l’analisi di Fourier e la cross-correlazione, associate alla reiezione
automatica degli artefatti legati ai blinks palpebrali ed ai movimenti oculari.
Per quanto riguarda la stray-light retinica, questa consiste nella riflessione e diffusione dello stimolo
luminoso che è in grado di eccitare aree retiniche al di fuori di quella stimolata. Il contributo di
queste regioni può significativamente contaminare la risposta. Per ottenere uno stimolo
perfettamente localizzato, questo deve essere il più possibile focalizzato e privo di stray-light. Infatti
una delle difficoltà nella registrazione dell’ERG focale consiste nella possibilità che lo stimolo
luminoso colpisca oltre alla fovea anche i fotorecettori adiacenti, dando luogo quindi ad una risposta
che origina anche dalla zona circostante.
Per ottenere uno stimolo localizzato e privo di stray-light è stata utilizzata una stimolazione con
barre alternanti ed a luminanza media costante11. Un’altra stimolazione, più indaginosa, si basa
sull’uso dell’oftalmoscopio Maxwelliano. Lo strumento emette uno stimolo flicker a 42 Hz, bianco
che sottende un angolo di 3° retinici; questo è centrato su di una luce bianca diffusa che sottende ad
un angolo di più grandi dimensioni (10°di retina). Tale stimolo può essere focalizzato anche sulla
fovea. L'illuminazione di fondo minimizza l'effetto di diffusione della luce (stray light) dal sito di
stimolo e fornisce un’illuminazione adeguata affinché venga visualizzato direttamente e
continuamente il sito di stimolo (in questo caso la fovea). Tale esame dovrà avere una certa durata
affinchè il computer possa mediare un numero consistente di risposte, essendo queste di piccolaampiezza (0,18-0,55 V)9,5. Lo stimolo può essere visualizzato sul fondo oculare e quindi essere
mantenuto sulla fovea durante l’esame, anche se i pazienti muovono gli occhi. L’uso di
un’illuminazione di fondo della retina costante, maggiore di quella diffusa dallo stimolo, aiutano ad
assicurare che i coni extrafoveali non contribuiscano alla risposta foveale7.
Alcuni studi mostrano che usando lo stimolatore-oftalmoscopico in soggetti normali ed aumentando
la durata dell’esposizione luminosa, si registrano risposte di ampiezza marcatamente aumentata e di
latenza lievemente aumentata. Gli autori suggeriscono di effettuare diverse registrazioni
consecutive, in pazienti che mostrano un'ampiezza ridotta al fine di accertare se la funzione della
fovea sia realmente compromessa12.
In letteratura sono riportate numerose altre tecniche di registrazione dell’Erg focale. Per esempio,
una di queste tecniche, usata per rilevare il FERG dei 9° centrali della retina, impiega 96 LEDs rossi
montati dietro una cupola Ganzfeld. Su soggetti normali sono state registrate risposte FERG di
ampiezza massima agli stimoli tra 30-40 Hz4.
Come si vede, molte tecniche sono state sviluppate per la registrazione di questo esame, ma esistono
ancora molti problemi; il fatto stesso di utilizzare un oftalmoscopio a stretto contatto con il paziente
rende poco agevole l’esecuzione dell’esame. Scopo di questo lavoro è quello di proporre una tecnica
per la registrazione dell’ERG focale più pratica e di più facile esecuzione. Di fondamentale
importanza, inoltre, è stabilire valori “normali” relativi all’età, in quanto le ampiezze dei tracciati
del FERG, così come anche quelle dell’ERG standard, decrescono con l’età5,13.
Materiali e Metodi
Sono stati esaminati 20 occhi di 10 pazienti. I pazienti sono stati sottoposti al FERG seguendo la
tecnica descritta. Al fine di verificare l’affidabilità della metodologia sono stati esaminati pazienti
con diverse patologie.
Tecnica utilizzata
Per l’acquisizione del FERG è stato impiegato come generatore dello stimolo luminoso un flash
stereoscopico ed una apparecchiatura della Biomedica Mangoni, composta, oltre che dallo
stimolatore flash, anche da una fibra ottica che trasmette l’impulso luminoso attraverso un’apertura
del diametro di 3 cm posta al centro di uno schermo bianco. Il sistema è in grado di proiettare uno
stimolo piccolo e focale ad una porzione localizzata della retina. Questo stimolo deve essere
sufficientemente intenso in modo da poter ottenere la risposta più ampia possibile poiché la zona
retinica stimolata è molto piccola ed il segnale ha comunque un’ampiezza molto bassa se
confrontata ad un ERG standard. Pertanto particolari accorgimenti vanno rivolti alla riduzione del
rumore di fondo e alla rimozione degli artefatti.
Lo stimolo luminoso convogliato, dalla fibra ottica, arriva posteriormente ad uno schermo bianco di
100x70cm. Al centro dello schermo è applicato un sistema ottico costituito da un tubo nero con
diametro interno di 30mm e lungo 30mm, dietro al quale viene applicata una lente positiva di 10
diottrie e quindi la fibra ottica. Lo stimolo ha una intensità luminosa di 110 Lux/sec, misurata al
centro del foro di uscita. La fibra ottica garantisce l’eliminazione dei rumori che potrebbero derivare
dall’eccessiva vicinanza dello stimolatore flash al campo di registrazione. Lo schermo bianco,
illuminato da due lampade al quarzo, mantiene, la retina adattata ad un livello predeterminato di
illuminazione (300 Cd/m2, 600 Cd/m2, 1200 Cd/m2, 2000 Cd/m2), misurato in corrispondenza
dell’occhio in esame. Le misure sono state effettuate con un fotometro Gossen Mastersix. Per
ottenere una stimolazione mirata dell’area maculare, i pazienti dovevano fissare un punto al centro
della lente positiva, che permette un ingrandimento dell’immagine della fibra ottica. E’ stata
utilizzata una frequenza di stimolazione di 5 Hz, con tempo di analisi di 300 millisecondi.
L’acquisizione del segnale è stata effettuata con modalità monoculare, mediante applicazione di
elettrodi esploranti congiuntivali. La distanza paziente-schermo è stata di 25cm in modo da
garantire la stimolazione di circa 7° centrali della retina. I parametri valutati nell’analisi dei risultati
del FERG transient sono stati le ampiezze della onde ‘b’ e la latenze delle onde ‘a’ e ’b’.
Tutti i pazienti sono stati dilatati con Tropicamide 1% ed esaminati con l’eventuale correzione per
vicino. Questi accorgimenti sono sempre stati seguiti al fine di permettere al paziente una fissazione
ottimale e centralizzata della fibra ottica.
Risultati
• Caso 1: Paziente maschio di 31 anni con acuità visiva di 20/40, fundus tipico di Retinite
pigmentosa, campo visivo tubulare ed ERG standard con risposte marcatamente ridotte
(approssimativamente 95% di riduzione della ampiezza) in entrambi gli occhi. Il FERG è risultato
presente, ma con risposte di ampiezza ridotta in entrambi gli occhi.
• Caso 2: Paziente maschio di 29 anni con acuità visiva di 20/15 nell’occhio destro e 20/300
nell’occhio sinistro, fundus normale in OD ed alterazione della macula in OS. ERG standard, PEV
pattern e PEV da flash risultavano essere nella norma. Il FERG nell’occhio destro era nella norma e
nell’occhio sinistro aveva una riduzione approssimativamente del 70% in confronto con l’occhio
destro. Questi risultati concordano con una diminuizione dell’acuità visiva conseguente alla
maculopatia, ossia alla scarsa funzione dei coni maculari.
• Caso 3: Paziente femmina di 69 anni con acuità visiva nell’occhio destro di 20/200 in OD e OS di
20/100, fundus con papilla pallida e alterazione del PEV da pattern e da flash in entrambi gli occhi.
FERG nella norma in entrambi gli occhi.
• Caso 4: Paziente femmina di 69 anni con acuità visiva di 20/30 in OD e 20/20 OS. Campo visivo
alterato. Portatrice di Glaucoma, con PEV alterato e ERG standard nella norma. Il FERG era nella
norma, dimostrando la perfetta funzione dei coni maculari. La bassa acuità visiva probabilmente è
conseguente a un’alterazione delle cellule ganglionari.
• Caso 5: Paziente femmina di 45 anni con acuità visiva di 20/25 nell’occhio destro e 20/20
nell’occhio sinistro. L’ERG standard e il FERG sono risultati nella norma in entrambi gli occhi.
• Caso 6: Paziente femmina di 54 anni con acuità visiva di 20/15 ed ERG standard nella norma in
entrambi gli occhi. La macula dell’occhio destro era nella norma mentre nell’occhio sinistro
mostrava una discreta alterazione del riflesso foveale. Il FERG è risultato essere nella norma
nell’occhio destro e con una riduzione approssimativa del 25% nell’occhio sinistro rispetto all’altro
occhio. In questa paziente il FERG è stato eseguito con due modalità. Una nel modo standard prima
descritto e un altro utilizzando elettrodi palpebrali per verificare la differenza di ampiezza fra le due
risposte. È stato verificato immediatamente la migliore precisione della prima tecnica descritta.
L’utilizzazione degli elettrodi palpebrali determina risposte di ampiezza ridotta e non stabili,
suscettibili a qualsiasi contrazione della muscolatura palpebrale.
• Caso 7: Paziente femmina di 69 anni con acuità visiva di 20/20 in entrambi gli occhi e pseudoforo
maculare nell’occhio sinistro confermato con OCT. Il FERG è risultato essere di ampiezza ridotta
nell’occhio sinistro del 27,57% in confronto all’occhio destro quando la retina era adattata ad un
livello predeterminato di illuminazione di 300 Cd/m2 e di ampiezza ridotta nell’occhio sinistro del
15% in confronto all’occhio destro con 600 Cd/m2. Questa differenza fra i 2 occhi era minore con
un’illuminazione di fondo con 1200 e 2000 Cd/m2.
• Caso 8: Paziente femmina di 55 anni con Lupus Eritematoso Sistemico con acuità visiva di 20/15
in entrambi gli occhi. Gli esami elettrodiagnostici sono stati indicati prima dell’utilizzazione di
Idrossiclorochina. L’ERG standard era nella norma. Il FERG ha rivelato in OS una riduzione
dell’ampiezza della risposta approssimativamente del 50% rispetto all’altro occhio. Nella macula
dell’OS è stata constatata una maculopatia a cellophane.
• Caso 9: Paziente femmina di 44 anni, con acuità visiva di 20/50 nell’occhio destro e 20/20
nell’occhio sinistro. ERG standard nella norma. PEV da pattern e da flash nella norma nell’occhio
sinistro e alterato nell’occhio destro. FERG nella norma in entrambi gli occhi.
• Caso 10: Paziente femmina di 21 anni, con acuità visiva di 20/100, fundus con degenerazione
retinica per 360° ed atrofia ottica. L’ERG standard presentava risposte non valutabili oltre la soglia
del rumore di fondo in entrambi gli occhi. La risposta del FERG era non valutabile. Questi risultati
dimostrano un stato avanzato della malattia con il coinvolgimento anche dei coni centrali.
Discussione e Conclusioni
L’importanza di standardizzare una tecnica per la registrazione dell’Erg Focale, è facilmente
intuibile. Attualmente, l’uso del FERG nella pratica clinica è frequente, non solo come ausilio
diagnostico ma anche nel follow-up di pazienti con alterazione della funzione dei coni foveali. Vari
studi sull’alterazione del FERG nelle diverse patologia sono già stati effettuati.
Nella corioretinopatia sierosa centrale idiopatica il FERG è significativamente ridotto e la latenza è
significativamente aumentata6.
Pazienti con diversi tipi di retinopatie pigmentosa che presentavano acuità visive superiori ai 20/30,
presentavano un FERG normale ed in tutti i pazienti con acuità visiva inferiore ai 20/40 si
riscontrava una riduzione dell’ampiezza del FERG7. Nel caso 1 (Retinite pigmentosa) del presente
lavoro, il FERG era presente ma con risposta di ampiezza ridotta. Questo risultato concorda con la
presenza di coni maculari ancora funzionanti, infatti in questa malattia, i coni sono solitamente
preservati in confronto ai bastoncelli. Ciò evidenzia l’importanza dell’esame nel follow-up della
malattia, infatti il FERG è ritenuto un metodo potenzialmente utile nel valutare la funzione dei coni
maculari in diversi stadi della Retinite Pigmentosa14.
Tutti i pazienti con Degenerazione Maculare Giovanile Ereditaria e acuità visiva inferiore a 20/50
presentavano un FERG alterato: le ampiezze tendono ad essere ridotte e le latenze aumentate, fra
pazienti con acutezza visiva inferiore a 20/2007. Nei pazienti con Maculopatia, le risposte sono
state di ampiezza significativamente ridotta in tutti gli occhi con acuità visiva inferiore ai 20/405. Il
FERG è risultato essere alterato nel paziente con Degenerazione Maculare quando l’acuità visiva è
compresa tra 20/40 e 20/802. Il caso 2 (calo visus e maculopatia), presenta un FERG alterato. Il
FERG in occhi con Maculopatia ed acuità visiva inferiore a 20/40 è risultato essere alterato nel 91%
dei casi dimostrandosi così essere un test ad alta sensibilità. Quindi un FERG normale esclude con
relativa affidabilità che la possibilità della riduzione della acuità visiva sia dovuta ad un problema
maculare3. Nel caso 3 (papilla pallida) e caso 4 (glaucoma) il FERG era nella norma, indicando
pertanto una buona funzionalità dei coni maculari. La riduzione dell’acuità visiva dovrebbe quindi,
in questo caso, essere dovuta ad una patologia a carico del nervo ottico. Nel caso 5 il FERG
risultava essere nella norma in entrambi gli occhi indicando quindi una buona funzionalità dei coni.
La riduzione dell’acuità visiva nell’occhio destro non è imputabile quindi, in questo caso ad
un’alterazione dei coni.
Nel caso 6 il FERG è risultato essere nella norma nell’occhio destro e ridotto in ampiezza
approssimativamente del 25% nell’occhio sinistro rispetto all’occhio destro. Questo risultato
conferma la sensibilità del FERG. Comunque occorre ricordare che una riduzione del FERG non
indica necessariamente un abbassamento dell’acuità visiva centrale come dimostrato nel caso 73. In
questo caso quando la retina è adattata ad un livello predeterminato di illuminazione di 1200-2000
Cd/m2 la sensibilità dell’ esame è risultata ridotta. Questa riduzione potrebbe essere spiegata con
una desensibilizzazione dei coni dovuta all’illuminazione troppo alta ed al conseguente fenomeno di
abbagliamento. Questo risultato può essere importante per scegliere l’adattamento della retina ad un
livello ideale intorno a 600 Cd/m2.
La risposta può essere alterata anche con l’ acuità visiva di 20/20. Nel caso 8, infatti, avendo
riscontrato una riduzione della ampiezza del FERG nell’occhio sinistro di circa il 50% rispetto
all’occhio controlaterale, è stato condotto un esame più approfondito del fundus. Tale esame ha
mostrato in OS una iniziale ‘maculopatia a cellophane’. Riteniamo questo caso interessante in
quanto ha mostrato la sensibilità del FREG anche in soggetti con visus perfettamente nella norma.
L’importanza dell’esame nel controllo dell’intossicazione da Idrossiclorochina (Plaquenil) non
ancora dimostrata, ma dovrebbe essere considerata.
E’ stata trovata una correlazione scarsamente significativa tra i valori logaritmici della scala di
Snellen e i valori (logaritmici) dell’ampiezza del FERG negli occhi di pazienti con fori maculari.
Questo può essere dovuto alle relativamente grandi dimensioni dello stimolo focale del FERG se
confrontato con le dimensioni di alcuni fori maculari più piccoli15.
Risultati ottenuti in pazienti con foro maculare idiopatico (precedentemente diagnosticato)
presentano una significativa inversione della correlazione tra diametro del foro maculare ed
ampiezza del FERG. In un follow-up medio di 35 mesi, l’ampiezza del FERG negli occhi
controlaterali di questi pazienti può essere importante nel predire quali di questi occhi
svilupperanno successivamente un foro maculare. Se il FERG è normale, l’occhio controlaterale
non è a rischio di sviluppare un foro maculare, mentre una alta percentuale dei pazienti con
riduzione dell’ampiezza del FERG, svilupperà successivamente un foro maculare nonostante la
buona acuità visiva ed una fovea apparentemente nella norma durante la visita oftalmologia
iniziale16.
Comunque, siccome FERG con ampiezza nella norma sono stati trovati nello strabismo,
nell’ambliopia e nell’atrofia ottica,17 questo esame è potenzialmente utile per studiare pazienti con
ridotta acuità visiva, particolarmente a livelli inferiore a 20/40, dovuti a degenerazione dei coni
foveolari. Nel caso 9 il FERG era nella norma in entrambi gli occhi. Questi risultati dimostrano la
perfetta funzione del coni centrali e la possibilità che il calo visivo sia dovuto ad una alterazione
presente ad un livello compreso tra le cellule ganglionari e la corteccia occipitale. In alcuni occhi, il
FERG può essere ridotto in pazienti con maculopatia che mantengono un'acuità visiva vicina alla
norma come nei casi 5 e 6. Questi risultati possono avere implicazioni prognostiche importanti per
la futura perdita dell'acuita visiva centrale.
Nel caso 10 (degenerazione retinica e atrofia ottica), la risposta del FERG non era valutabile in
entrambi gli occhi. Questi risultati dimostrano uno stato avanzato della malattia con coinvolgimento
dei coni maculari.
Nell’edema maculare cistoide, le ampiezze dei FERG erano diminuite solo nel 35% dei casi,
dimostrando che la maggior parte di questi pazienti avevano una retina esterna nella norma18.
L’ERG focale è utile per stabilire l’eziologia di quei rari casi con calo visivo ad eziologia ignota. In
un lavoro sono stati studiati 5 pazienti senza alterazioni del fondo oculare, con fluorangiografia
negativa e con ERG standard nella norma. In questi pazienti il FERG è risultato alterato19. Questi
dati si contrappongono alle osservazioni, precedentemente riportate in altri lavori, di FERG normali
in pazienti con riduzione della visione centrale secondaria a neuropatia, atrofia ottica17,20,21,
strabismo e ambliopia17,10.
L’Erg focale necessita pertanto di ulteriori studi qualora si voglia assicurare una maggior precisione
nella diagnosi delle maculopatie o di alterazioni oftalmologiche mal definiti.
Bibliografia
1. Arden G. B., Bankes J. L. K. Foveal electroretinogram as a clinical test. Brit J Ophthal 50:740,
1966.
2. Biersdorf W. R., Diller D. A. Local electrorretinogram in macular degeneration. Am J
Ophthalmol 68:296-303, 1969
3. Fish G. E., Birch D. G., Fuller D. G., Straach R. A comparison of visual function tests in eyes
with maculopathy. Ophthalmology 93:1172, 1986.
4. Seiple W. H., Siegel I. M., Carr R. E., Mayron C. Evaluating macular function using the focal
electrorretinogram. Invest Ophthalmol Vis Sci 27:1123, 1986.
5. Birch D. G., Fish G. E. Focal cone electroretinograms: Aging and macular disease. Doc
Ophthalmol 69:211-220, 1988.
6. Miyake Y., Shiroyama N., Ota I., Horiguchi M. Local macular electrorretinographic responses in
idiopathic central serous chorioretinopathy. Am J Ophthalmol 106:546-550, 1988.
7. Sandberg M. A., Jacobson S. G., Berson E. L. Foveal cone electrorretinograms in ritinitis
pigmentosa and juvenile macular degeneration. Am J Ophthalmol 88:702-707, 1979.
8. Banin E., Sarrazin L. A., Obolensky A., Averbukh E., Hemo I. Foveal Cone Electroretinography
in patients with neovascular AMD treated by photodynamic therapy. Invest Ophthalmol Vis Sci
43(12), 2002.
9. Sandberg M. A., Ariel M. A hand-held, two-channel stimulator-ophthalmoscope. Arch
Ophthalmol 95:1881-1882, 1977.
10. Miyake Y., Awaya S. Stimulus deprivation amblyopia. Simultaneous recording of local macular
electroretinogram and visual evoked response. Arch Ophthalmol 102:998, 1984.
11. Riggs L.A., Johnson E E.P, Shick A.M.L. Electrical responses of the human eye to moving
stimulus patterns. Science 144:567, 1964.
12. Weiner A., Sadberg M. A. Normal change in the foveal cone ERG with increasing duration of
light exposure. Invest Ophthalmol Vis Sci 32:2842-2845, 1991.
13. Birch D. G., Anderson M. S. Standardized Full-Field Electroretinography. Arch Ophthalmol
110:1571-1576, 1992.
14. Iarossi G., Falsini B., Piccardi M. Regional Cone Dysfunction in Retinitis Pigmentosa evaluated
by flicker ERGs: Relationship with perimetric sensitivity losses. Invest Ophthalmol Vis Sci 44:866874, 2003.
15. Fish G. E., Birch D. G. The focal electroretinogram in the clinical assessment of macular
disease. Ophthalmology 96:109-114, 1989.
16. Birch D. G., Jost B. F., Fish G. E.: The focal electrorretinogram in fellow eyes of patients with
idiopathic macular holes. Arch Ophthalmol 106:1558-1563, 1988.
17. Jacobson S. G., Sandberg M. A., Effron M. H., Berson E.L. Foveal cone electroretinograms in
strabismic amblyopia: comparison with juvenile macular degeneration, macular scars and optic
atrophy. Trans Ophthalmol Soc UK 99:353-356, 1979.
18. Salzman J., Seiple W., Carr E., Yannuzzi L. : Electrophysiologic assessment of aphakic cystoid
macular oedema. Br J Ophthalmol 70:819-824,1986.
19. Matthews G. P., Sandberg M. A., Berson E. L. Foveal cone electroretinograms in patients with
central visual loss of unexplained etiology. Arch Ophthalmol 110:1568-1570, 1992.
20. Biersdorf W. R. The foveal electroretinogram is normal in optic atrophy. Doc Ophthalmol Proc
Ser 40:127-132, 1984.
21. Sandberg M. A., Baruzzi C. M., Berson E. L. Foveal cone ERG’s in optic neuropathy. Invest
Ophthalmol Vis Sci 27:104 (suppl), 1986.
Lavori scientifici
Titolo:
Coinvolgimento del TGF- nelle patologie della retina
di N. Pescosolido *, C. Cantarelli**, L. Paffetti***, G. Scarsella****
* Dipartimento di Scienze dell’Invecchiamento, ** Biologa,
***Dipartimento di Scienze Oftalmologiche, **** Dipartimento di Biologia Cellulare e dello
Sviluppo
Università degli Studi “La Sapienza” – Roma
Le malattie della retina sono dette retinopatie; esse si manifestano con sintomi diversi in relazione
alla parte della retina che viene colpita (Thumann e Hinton, 2001).
Le malattie che interessano la retina centrale, dette maculopatie, causano una riduzione della vista
con distorsione dell 'immagine e la comparsa di macchie scure nella parte centrale del campo visivo.
Molte di queste malattie sono di natura congenita, cioè sono presenti fin dalla nascita. Alcune di
esse sono ereditarie, come ad esempio la malattia di Best, altre sono causate da infezioni contratte
dalla madre durante la gravidanza, come nel caso della toxoplasmosi. Altre forme di
maculopatie sono, invece, acquisite, cioè insorgono dopo la nascita per cause molteplici, quali
traumi, infezioni, effetto delle radiazioni ultraviolette per eccessiva esposizione al sole.
Le malattie che interessano la retina periferica causano alterazioni del campo visivo, che può
risultare ristretto o presentare degli scotomi, cioè difficoltà nella visione notturna e visione di lampi
luminosi. Una tra le più gravi forme di patologia retinica periferica è la retinite pigmentosa: si
tratta di una malattia ereditaria caratterizzata dalla progressiva ed irreversibile degenerazione
della retina che si manifesta con grave riduzione del campo visivo.
Un'altra patologia che interessa più spesso la retina periferica è il distacco di retina.
Il distacco di retina: patofisiologia, prevenzione e risoluzione
II distacco di retina è una patologia caratterizzata da una separazione della neuroretina dell’epitelio
pigmentato che può essere causato da vari fattori, tra cui traumi, malformazioni, processi
infiammatori, tumori. Esistono tre tipi di distacco di retina: il distacco regmatogeno, il distacco
trazionale ed il distacco essudativo (Straub, 1989).
1. - Il distacco regmatogeno. È il più frequente ed è dovuto ad una rottura della retina che
permette all'umor vitreo di passare attraverso l'apertura portandosi al di dietro della
neuroretina permettendo lo scollamento dalla sua porzione aderente (epitelio pigmentato). Il
processo che porta al distacco regmatogeno ha inizio con una modificazione dello stato dell'umor
vitreo. Per diverse cause, quali caldo, sudorazione, traumi, il vitreo, per sua natura gelatinoso, può
denaturarsi liquefacendosi. Questo fenomeno, noto come distacco posteriore del vitreo, non avviene
in maniera simultanea per tutto il vitreo, ma parzialmente a compartimenti. Ne risulta che la
porzione liquefatta perde l'aderenza con la parete interna retinica creando uno spostamento della
massa vitreale a carico della porzione ancora gelificata. Questa, rimanendo saldamente aderente e
non avendo più un supporto, può lacerare la retina a causa della trazione esercitata (Fig 1). La
maggior parte dei distacchi posteriori di vitreo non causano una rottura della retina e quindi non
hanno esito in un distacco di retina. Quest'ultimo si verifica quando il processo non si arresta e
causa una rottura retinica. In tal caso il vitreo passa attraverso la rottura e scolla la retina, che si
stacca prima parzialmente e poi totalmente (Fig.1).
(didascalia Fig.1
Fig.1 - Quando il vitreo perde la sua componente acquosa tende a collassare portandosi la retina
con se (Hinton, 2002). Se il processo non si arresta, si produce una rottura retinica. Attraverso
questa rottura, parte del vitreo liquefatto passa al di sotto della retina provocandone il progressivo
distacco)
2. - Il distacco trazionale. È generato da briglie di tessuto fibrovascolare che si formano all'interno
della cavità vitreale e che esercitano una trazione centrifuga sulla retina scollandola. I casi più
frequenti sono in corso di due patologie proliferative della retina, la vitreoretinopatìa proliferatìva
(Proliferative Vitreoretinopathy, PVR) e la retinopatia diabetica (Diabetic retinopathy, DR). La PVR
e la DR determinano la formazione di tessuto fibroso, la prima, e di tessuto fibro-vascolare, la
seconda, che dalla superficie della retina prendono contatto con il vitreo generando forze frazionali
che culminano con il distacco di retina.
3. - Il distacco essudativo. È solitamente dovuto ad essudazione di liquido che si posiziona sotto la
retina scollandola. Questo distacco è associato a tumori o infiammazioni oculari. In questo tipo di
distacco, non esistendo una rottura, il fluido crea una sorta di raccolta di liquido che si sposta in
relazione alle posizioni corporee assunte; la retina distaccata può sollevarsi cosi' tanto da
raggiungere il cristallino.
I sintomi premonitori del distacco di retina sono: visione di flash luminosi, di corpi mobili (le
cosiddette "mosche volanti"), a cui si aggiunge una visione di “tenda oscura calata", presente
quando il distacco di retina è conclamato.La prevenzione del distacco di retina è essenziale: essa si
basa su visite periodiche soprattutto in presenza dei suddetti sintomi e nei soggetti miopi che
presentano un ulteriore fattore di rischio. L'esame del fondo dell'occhio può rilevare la presenza di
rotture o di aree di debolezza del tessuto retinico, che talora impongono un trattamento laser; questo
è mirato a circondare la zona a rischio con numerose e piccole bruciature atte a creare uno
sbarramento della lesione, cioè a rinforzare la retina attorno alla rottura, prima che il vitreo passi
dietro la retina scollandola.
Una volta che il distacco di retina si è verificato, la terapia è solamente chirurgica. L'intervento
chirurgico deve essere eseguito tempestivamente per diverse ragioni: il distacco di retina non curato
tende ad estendersi; la retina distaccata non si nutre, perde progressivamente vitalità e tende ad
irrigidirsi e ad accorciarsi. Un ritardo nell'intervento chirurgico può, quindi, ridurne le probabilità di
successo.
Vi sono sostanzialmente due strade per il trattamento chirurgico del distacco di retina: il
cerchiaggio e la vitrectomia.
1. Il cerchiaggio. È la terapia chirurgica più utilizzata nel caso di distacco regmatogeno.
L'intervento si effettua praticando delle punture evacuative sulla sclera, per favorire la fuoriuscita
del liquido vitreale accumulatesi, e trattando la sede di rottura con una sonda congelante
(crioterapia) o con laser (foto-coagulazione laser). In questo modo si determina una cicatrice adesiva
che chiude la rottura. L'adesione viene rinforzata applicando un cerchiaggio circonferenziale
mediante una banderella di silicone (Fig.2).
(didascalia delle Figg. 2
Fig.2 – Cerchiaggio. Allo scopo di stabilizzare la retina, dopo interventi chirurgici per la risoluzione
del distacco regamatogeno, vengono applicate bande e blocchi di silicone che vengono suturati alla
parete oculare in modo da provocarvi un’impronta permanente)
2. La vitrectomia. Viene effettuata nei casi di distacco trazionale. Questo intervento si effettua ab
interno, entrando cioè nell'umor vitreo; con appositi strumenti si asportano le membrane di tessuto
fibroso neoformatesi eliminando, in questo modo, la trazione che esse esercitano sulla retina
(Fig.3). Al termine dell'intervento si introducono dei gas o dell'olio di silicone con lo scopo
di mantenere la retina ben distesa e attaccata. Nel caso di retinopatia proliferativa diabetica si deve
poi eseguire un trattamento laser diffuso delle aree ischemiche per prevenire recidive della malattia.
Il recupero visivo dopo tali interventi è di difficile quantificazione e dipende soprattutto dallo stato
retinico precedente l'intervento. Inoltre, è possibile che a seguito di un primo intervento insorgano
complicazioni, quali l'insorgenza di vitreoretinopatia proliferativa, che possono rendere inefficace il
trattamento determinando i presupposti per un nuovo distacco retinico (Charteris et al., 2002).
(didascalia della Fig. 3
Fig.3 – Rappresentazione schematica di un intervento chirurgico di vitrectomia. A: microforbice che
solleva ed incide le membrane vitreali. B: sonda aspirante. E: fibra ottica illuminante. F: vitreo)
1) La vitreoretinopatia proliferativa (PVR) ed il coinvolgimento del TGF- nella sua
patogenesi
• Patogenesi della vitreoretinopatia proliferativa
La vitreoretinopatia proliferativa (Proliferatìve Vitreoretinopathy, PVR) è una patologia che si
manifesta con la formazione, sulle superfìci esterna ed interna della retina e nell 'umor vitreo, di
membrane fibrose che esercitano forze trazionali sulla retina causandone il distacco (distacco di
retina trazionale). Questa retinopatia si presenta come conseguenza di un distacco regmatogeno
primario protrattosi nel tempo, con una incidenza del 5-10% nei distacchi regmatogeni (Charteris et
al., 2002).
La PVR è, inoltre, la causa principale di insuccesso della chirurgia del distacco retinico: circa un
paziente su dieci sottoposto a vitrectomia a seguito di distacco di retina sviluppa la PVR (Hinton et
al., 2002).
La PVR è un complesso processo di eventi simili a quelli che si verifìcano nella reazione
infiammatoria a seguito di un danno tissutale: essa comprende una fase infiammatoria, una fase
proliferativa ed una fase di rimodellamento (Wiedemann, 1999). Questa patologia viene innescata
dalla rottura della barriera retina-vasi sanguigni che separa la retina dall 'umor vitreo e che può
verifìcarsi non solo direttamente a causa di distacco regmatogeno ma anche come conseguenza di
interventi chirurgici di correzione del distacco di retina. La PVR si manifesta con la migrazione di
cellule originate dall 'epitelio retinico pigmentato (RPE) nella cavità occupata dall'umor vitreo, dove
esse vanno incontro ad un processo di proliferazione ed acquisiscono una morfologia fìbroblastosimile.
Le cellule dell'RPE trasformate acquistano la capacità di sintetizzare una matrice extracellulare
fibrosa che esercita forze contrattili sulla retina determinandone il progressivo distacco trazionale
(Straub, 2002).
Il termine vitreoretinopatia proliferativa fu introdotto nel 1983 dalla "Retina Society Terminology
Committee" come risultato della comprensione che la proliferazione cellulare era il processo
essenziale alla base di questa patologia vitreo-retinica; il termine vitreoretinopatia designa la
localizzazione delle membrane fibrose sulle due superfìci distaccate della retina e sulla faccia
posteriore del vitreo (Straub, 2002). La stessa "Retina Society Terminology Committee" propose
una classificazione della PVR in quattro stadi (A-D) a severità crescente della patologia, definiti
sulla base di caratteristiche cliniche quali: intorbidimento del vitreo, ispessimento e ripiegamento
della retina, deformazione della superficie retinica adiacente alla rottura, tortuosità vascolare.
Questa classifìcazione,successivamente rivista, distingue le forme di PVR anche in base alla
localizzazione (anteriore/posteriore) del processo proliferativo ed al suo tipo
(focale/diffuso/subretinico) (Charteris et al., 2002).
danno a carico
della retina
induzione della risposta
infiammatoria e di riparazione tissutale
migrazione delle
cellule rpe nel vitreo attraverso una matrice
extracellulare
provvisoria
proliferazione
e sdifferenziamento
delle rpe
differenziamento
delle rpe in senso
mio-fibroblastico
Produzione
di membrane fibrose
che avvolgono
vitreo e retina
contrazione
delle membrane fibrose
distacco trazionale
della retina
(didascalia della Fig.4
Fig.4 – Fasi del processo di sviluppo della vitreoretinopatia proliferativa)
Lo sviluppo e l'evoluzione di questa patologia può essere distinto in una serie ben definita di fasi
che partono dal danno a carico della retina (dovuto direttamente a distacco o ad intervento
chirurgico a seguito di distacco) e terminano con la contrazione del vitreo ed il conseguente distacco
frazionale di retina. Il principale tipo di cellule coinvolte nella PVR, come detto, sono le cellule
dell'epitelio pigmentato (RPE); queste, nell'occhio di soggetti sani, formano un monostrato di
cellule immobili, polarizzate e non proliferanti, unite apicalmente da giunzioni strette e giunzioni
aderenti, a contatto diretto con la retina (Thumann e Hinton, 2001). Modificazioni che interessano
lo stato del ciclo cellulare e del differenziamento delle RPE sono alla base della PVR. Il processo a
cui vanno incontro queste cellule e che si conclude con lo stabilirsi del la patologia può essere
distinto nelle seguenti tappe (Fig.4) (Hinton, 2002):
1. Migrazione delle RPE nel vitreo.
2. Sdifferenziamento e proliferazione delle RPE nel vitreo.
3.Differenziamento delle RPE in senso miofìbroblastico e formazione di multistrati nel vitreo.
4. Produzione di una matrice extracellulare fìbrotica che mette in contatto il vitreo con la superficie
della retina.
5. Contrazione della matrice fibrosa e distacco trazionale della retina.
La prima fase del processo è innescata dal distacco primario della retina: le cellule dell'RPE, nelle
aree che interessano il distacco, vanno incontro ad una progressiva perdita delle giunzioni
intercellulari, si separano dal monostrato e migrano nell'umor vitreo invadendone l'intera
circonferenza. Le RPE in questa fase di migrazione si muovono all'interno di una matrice
extracellulare provvisoria contenente fibrina e fìbronectina plasmatiche e trombospondina. Il
movimento delle RPE dal loro sito di origine verso il vitreo avviene sotto l'influenza di sostanze con
azione chemiotattica presenti nel vitreo (Straub, 2002).
Nella fase seguente, le RPE vanno incontro ad un processo di sdifferenziamento in cui perdono le
caratteristiche proprie delle cellule epiteliali e successivamente iniziano a proliferare generando
gruppi di cellule disorganizzati con caratteristiche mesenchimali.
Il successivo re-differenziamento in senso mesenchimale culmina nella trasformazione "pseudometaplastica" delle RPE in cellule di tipo mio-fìbroblastico. Queste cellule trasformate, pur
mantenendo alcune delle caratteristiche epiteliali, quali la presenza della membrana basale,
acquisiscono la capacità di sintetizzare la componente proteica della matrice extracellulare (come i
veri fibroblasti) e la capacità di contrarsi grazie alla presenza nel citoplasma di miofìbrille (Hinton
et al., 2002).
Il passaggio alla quarta fase della patologia (produzione della matrice extracellulare fibrotica)
avviene proprio grazie alle nuove capacità acquisite durante il re-differenziamento dalle RPE.
Queste cellule fibroblasto-simili, che proliferando hanno invaso il vitreo, iniziano a sintetizzare
grandi quantità di collagene e di fìbronectina, proteine che vanno a costituire la matrice
extracellulare definitiva, utilizzando il vitreo come superficie di adesione. Questa matrice è
costituita da membrane fibrose che si protendono dalla superficie del vitreo per prendere contatto
con la retina. Questo stadio prelude alla fase finale in cui le forze di contrazione generate dalle
cellule si propagano attraverso le membrane fibrose fino alla superficie posteriore di contatto con la
retina; quest'ultima subisce prima una deformazione per poi distaccarsi (Straub, 2002). Sono stati
proposti due meccanismi alternativi alla base della contrazione delle membrane fibrose (Charteris et
al., 2002). Il primo si basa sulla scoperta che le cellule fìbroblasto-simili derivate dalle RPE
contengono miofilamenti citoplasmatici (Hiscott et al., 1999) i quali, contraendosi, sarebbero in
grado di produrre le forze trazionali che si generano nella PVR.
Sistemi in vitro hanno dimostrato che le RPE sono in grado di mediare la contrazione di una matrice
di collagene di tipo I prendendo contatto con le fibre di collagene (Mazure e Grierson, 2002).
Risultati sperimentali hanno suggerito un meccanismo alternativo per la contrazione delle
membrane fibrose, che coinvolgerebbe l'interazione tra cellule RPE e collagene. Secondo questo
modello, le fibre di collagene sarebbero compresse dai movimenti alternativi di estensione e
contrazione delle RPE (attraverso ponti di fìbronectina che collegano le RPE al collagene); la
compressione delle fibre di collagene determinerebbe la contrazione del tessuto fibroso (Glaser et
al., 2002a).
Per comprendere i meccanismi che sono alla base della patogenesi della PVR è necessario
considerare che questa patologia rappresenta una forma di risposta infiammatoria ad un danno
tissutale (Hinton et al., 2002).
Quando in un qualsiasì tessuto dell'organismo si determina un danno (ad esempio una lesione
traumatica o causata da infezioni), nel tessuto stesso si innesca una reazione locale di difesa e di
riparazione del danno, che prende il nome di processo infiammatorio. Questo processo comprende
modificazioni circolatorie e tissutali, intese inizialmente a creare una barriera che impedisca
l'estendersi della lesione o dell'infezione, ed, infine, a consentire la ricostituzione dei tessuti nella
loro integrità. Nella reazione infiammatoria si possono distinguere tre fasi (Casella e Taglietti,
1996).
1a fase. In questa fase si ha la comparsa, attorno al sito della lesione, di sostanze fortemente attive
sui vasi sanguigni, l’istamina e le chinine. Queste sostanze svolgono una duplice funzione: hanno
un effetto vasodilatatore sui vasi sanguigni locali e ne aumentano la permeabilità. Quest'effetto
permette il passaggio di proteine plasmatiche, tra cui il fibrinogeno, essenziali per le fasi successive
dell'infiammazione. Inoltre le sostanze liberate nel sito di infiammazione svolgono una potente
azione chemiotattica verso neutrofìli e macrofagi che intervengono nella seconda fase. Durante la
prima fase si verifica anche la formazione del coagulo ad opera delle piastrine.
2a fase. Questa fase è caratterizzata dall'invasione dell'area danneggiata da parte dei neutrofìli
circolanti, che vengono richiamati dall'azione chemiotattica delle sostanze che sono state prodotte
nella prima fase. Intervengono poi i macrofagi che si concentrano nel sito d'infezione sia per
migrazione di quelli già presenti nel tessuto che per trasformazione dei monociti che escono dal
circolo sanguigno per diapedesi. Neutrofìli e soprattutto, macrofagi, oltre a svolgere un’intensa
azione fagocitaria, producono sostanze con azione chemiotattica per le cellule che intervengono
nell'ultima fase.
3a fase. Consiste nella riparazione del danno tissutale mediante l'intervento dei fìbroblasti. Questi
ultimi vengono richiamati nel sito d'infezione dall'azione chemiotattica esercitata dalle sostanze
liberate nelle fasi precedenti. I fìbroblasti iniziano a proliferare ed a deporre collagene che si
organizza in fibre ordinate e permette la ricreazione della matrice extracellulare definitiva e
riparazione del tessuto danneggiato.
Le diverse fasi del processo infiammatorio trovano riscontro nelle tappe del processo patologico
della PVR (Tab. 1):
- La 1a fase dell'infiammazione si ritrova anche nella PVR, dove il distacco della retina,
corrispondente al danno tissutale, determina vasodilatazione, richiamo di proteine plasmatiche e
formazione del coagulo.
- Anche la 2a fase dell'infiammazione si realizza nella PVR, dove le sostanze chemiotattiche
concentratesi al confine retina-vitreo richiamano neutrofìli e macrofagi.
- L'equivalente della 3a fase del processo infiammatorio è rappresentata nella PVR dalla
migrazione e proliferazione delle RPE che si differenziano in senso fìbroblastico. In questa fase, le
RPE svolgerebbero quindi un ruolo analogo ai fìbroblasti, sintetizzando la componente proteica
della matrice extracellulare che determina poi la contrazione del vitreo ed il distacco di retina.
Il perfetto parallelismo tra la risposta infiammatoria al danno tissutale e l'instaurarsi della PVR
(Tab.1) suggerisce che questa patologia possa essere interpretata come una risposta infiammatoria
"anomala" o "eccessiva" caratterizzata dall'accumulo di un numero eccessivo di cellule fibroblastosimili (originate dalle RPE) seguito dalla deposizione incontrollata di matrice extracellulare e dalla
formazione di tessuto fibroso (Wiedemann, 1999).
• Ruolo del TGF- e di altri fattori di crescita nella PVR
Studi recenti sulla patogenesi della PVR hanno dimostrato che i fattori di crescita svolgono un ruolo
centrale in tutte le fasi di questa patologia, agendo come mediatori degli eventi cellulari descritti in
precedenza. I fattori di crescita hanno la capacità di regolare la chemiotassi, la proliferazione e la
trasformazione delle RPE e di controllare l'elaborazione della matrice extracellulare fibrosa da parte
delle RPE stesse (Charteris et al., 2002). Risultati di esperimenti eseguiti su colture cellulari in vitro
hanno mostrato che l'umor vitreo, estratto da pazienti affetti da PVR, è in grado di trasmettere alle
RPE segnali chemiotattici e proliferativi (Campochiaro et al., 2003).
Questi risultati hanno suggerito che nel vitreo, durante il processo infiammatorio innescato dal
distacco di retina, si concentrano fattori in grado di influenzare fortemente le RPE,
governandone il comportamento e lo stato del ciclo cellulare. Analisi immunoistochimiche eseguite
sul vitreo di pazienti affetti da PVR hanno, infatti, mostrato la presenza di molteplici fattori di
crescita che sono notoriamente implicati nei processi infiammatori in risposta al danno tissutale,
dimostrando l'esistenza di una buona correlazione tra la presenza di fattori stimolanti la chemiotassi
e la proliferazione ed il grado di severità della PVR (Limb et al., 2001).
Risposta infiammatoria
Danno tissutale
PVR
Distacco di retina
Vasodilatazione e coagulazione
Richiamo di neutrofili e macrofagi
Migrazione e proliferazione dei fibroblasti
Migrazione e proliferazione delle RPE,
differenziamento in senso fibroblastico
Sintesi della matrice extracellulare
extracellulare
e riparo tissutale
Sintesi di eccessiva matrice
e formazione di tessuto fibroso
Tab.1 – Parallelismo tra risposta Infiammatoria e PVR
Nella tabella 2 è riportato un elenco dei fattori di crescita identificati e della loro nomenclatura
(Wiedemann, 1999).
Il primo fattore di crescita che interviene nella cascata di eventi cellulari che conduce alla PVR è il
fattore di crescita piastrinico (PDGF), prodotto dalle piastrine durante la formazione del coagulo.
IL PDGF esercita una potente azione chemiotattica sulle cellule RPE e rappresenta il primo stimolo
che le induce alla migrazione verso il vitreo. L'azione chemiotattica del PDGF è diretta anche verso
i macrofagi che vengono richiamati dal circolo sanguigno e che contribuiscono, essi stessi, a
secernere questo fattore mantenendone i livelli elevati nel vitreo nel corso della PVR. Il PDGF
interviene anche nelle fasi successive della PVR, stimolando la proliferazione delle RPE, la
deposizione di collagene e la contrazione delle membrane fibrose. La famiglia dei fattori di crescita
dei fìbroblasti (a/b FGF) è coinvolta principalmente nella stimolazione della proliferazione delle
RPE nel vitreo. Un ruolo importante nella patogenesi della PVR è svolto anche dal TNF- noto per
il suo coinvolgimento nelle risposte infiammatorie; questo fattore, sintetizzato principalmente dai
macrofagi e riversato nel vitreo, ha una potente azione mitogena sulle RPE e stimola la produzione
di collagene. Anche il fattore di crescita insulino-simile (IGF) interviene nel movimento
chemiotattico delle RPE e nella stimolazione della loro proliferazione (Wiedemann, 1999).
Il fattore di crescita protagonista della PVR è, però, il TGF-. Ne è testimonianza il fatto che i suoi
livelli nel vitreo di pazienti affetti da PVR sono drammaticamente più alti rispetto ai livelli nel
vitreo di occhi sani (Kon et al., 1999). Durante le fasi iniziali della PVR, le piastrine sono la fonte
principale di TGF-, il quale viene riversato nel vitreo in corrispondenza delle aree interessate al
distacco della retina. L'isoforma TGF--2 è inoltre normalmente presente nel vitreo nella sua forma
inattiva; l'incremento dei livelli di questa citochina nel vitreo in presenza di PVR è anche dovuto
alla conversione della forma inattiva in forma attiva ad opera della trombospondina, proteina
presente nella matrice extracellulare provvisoria durante il processo infiammatorio (Hinton et al.,
2002).
L'accumulo locale di TGF- innesca una cascata di eventi finalizzati alla riparazione tissutale:
1. a livello trascrizionale, TGF- stimola l'espressione del suo stesso gene e di altri geni
codificanti per altri fattori di crescita coinvolti nelle riparazioni tissutali, quali TNF-, bFGF e
PDGF stesso,
2. svolge un'azione chemiotattica sui macrofagi e sulle RPE,
3. interviene nel processo di trasformazione delle RPE in cellule fìbroblasto simili,
4. stimola la produzione di collagene e fìbronectina da parte delle RPE trasformate, svolgendo un
ruolo fondamentale nella produzione della matrice extracellulare fibrotica caratteristica della PVR,
Fattore
Abbreviazione
Fattore di crescita piastrinico
(Plateled derived growth factor)
PDGF
Fattore di crescita trasformante beta
(Trasforming growth factor beta)
TGF-
Fattori di crescita dei fibroblasti acidi e basici
(Acidic and Basic fibroblast growth factors)
a/b FGF
Fattore di crescita insulino-simile
IGF
(Insuline-like growth factor)
Fattore necrotico tumorale alfa
(Tumor necrosis factor alfa)
TNF-
Fattore di crescita dell’epitelio
(Epidermal growth factor)
EGF
Fattore di crescita degli epatociti
(Hepatocyte growth factor)
HGF
Fattore di crescita del tessuto connettivo
(Connective tissue growth factor)
CTGF
Tab.2 – Fattori di crescita identificati nel vitreo di pazienti affetti da PVR
5. induce la contrazione delle membrane fibrose.
Il ruolo preminente del TGF- nella patogenesi della PVR si esplica proprio attraverso la sua
azione promuovente la sintesi di collagene e fìbronectina, che sono i costituenti proteici responsabili
della formazione delle membrane fibrose. Come già visto in precedenza, il TGF- esplica questa
azione in due modi: inducendo l'espressione dei geni codificanti il collagene e la fìbronectina ed
inibendo la degradazione proteolitica della matrice extracellulare (Wiedemann, 1999).
Recenti risultati sperimentali hanno mostrato l'intervento di altri due fattori di crescita nello
sviluppo della PVR: membrane fibrose escisse chirurgicamente da pazienti affetti da PVR e
sottoposte ad analisi immunoistochimiche hanno rivelato l'accumulo di alte concentrazioni del
fattore di crescita degli epatociti (HGF) e del fattore di crescita del tessuto connettivo (CTGF)
(Hinton et al., 2002).
E' stato ipotizzato che l'HGF sia il principale mediatore, insieme al PDGF ed al TNF, delle fasi
iniziali della PVR, inducendo la separazione delle RPE dallo strato monocellulare e la formazione
di una membrana invasiva contenente cellule RPE sdifferenziate.
L'HGF è un fattore di crescita pleiotropico nei processi infìammatori, originariamente isolato dalle
piastrine, che agisce prevalentemente sulle cellule epiteliali su cui ha un'azione stimolante la
proliferazione, la morfogenesi e la chemiotassi ed ha un effetto anti-apoptotico (Tab.3) (Grierson et
al., 2000). Anche le cellule RPE sono in grado di secernere l 'HGF, determinandone, insieme alle
piastrine, un incremento dei livelli nel vitreo. L'HGF è in grado di modulare la localizzazione delle
proteine di giunzione intercellulari e di interagire con le molecole della matrice extracellulare,
mostrando un'alta affinità per la trombospondina (Briggs et al., 2000). Mediante colture cellulari in
vitro, è stato dimostrato che l'HGF induce i maggiori cambiamenti morfologici che si verificano
nelle RPE durante la PVR: perdita delle giunzioni intracellulari, migrazione nel vitreo e
proliferazione. Infine, il fattore HGF è in grado di indurre l'espressione del TGF-b (Hinton et al.,
2002).
Fattore di crescita
TGF- PDGF a/bFGF EGF
IGF
TNF- HGF
CTGF
Chemiotassi RPE
+
+
+
Proliferazione RPE
-
+
Transdifferenziamento
RPE in mio-fibroblasti
+
Sintesi matrice
extracellulare fibrosa
+
+
Contrazione matrice
fibrosa
+
+
+
+
+
+
+
+
+
+
+
Tab.3 – Coinvolgimento dei fattori di crescita nella PVR
Il secondo fattore di crescita isolato, il CTGF, funziona, invece, come mediatore della formazione
del tessuto fibrotico. La sua espressione è indotta dal TGF- ed il suo bersaglio sono le cellule RPE
trasformate in cellule fibroblasto -simili; il CTGF ne stimola la proliferazione, la deposizione della
matrice extracellulare ed ha un effetto pro-apoptotico (Tab.3). L'espressione coordinata del CTGF e
del TGF- è stata dimostrata in numerose patologie caratterizzate dallo sviluppo di tessuti fìbrotici,
quali la fibrosi del rene, la fibrosi del miocardio e l'aterosclerosi.
E' stato recentemente proposto un modello per spiegare la patogenesi della PVR sulla base dei
potenziali ruoli svolti dall'HGF, dal CTGF e dal TGF-. In questo modello, il distacco di retina
induce una risposta infiammatoria che determina l'attivazione delle RPE e l'espressione dell'HGF
(mediata dalle piastrine). L'HGF, insieme al PDGF, induce la separazione delle RPE dal
monostrato, promuove la formazione di gruppi invasivi di cellule RPE sdifferenziate e proliferanti
(anche grazie al suo effetto anti-apoptotico) e ne stimola la migrazione verso il vitreo (azioni svolte
in maniera coordinata con i fattori PDGF, a/bFGF, TNF- ed IGF). Queste RPE sono immerse in
una matrice provvisoria che include la trombospondina. Le RPE entrano in contatto con il vitreo che
contiene un'elevata concentrazione di TGF- nella sua forma inattiva. Il TGF- è attivato da
meccanismi che includono l'intervento della trombospondina e la sua secrezione da parte delle RPE
è stimolata dall'HGF e dal PDGF. L'incremento dei livelli di TGF- attivo, oltre a potenziare
l'azione chemioattrattrice del vitreo sulle RPE, ha come effetto l'attivazione trascrizionale del CTGF
nelle RPE stesse. Sotto l'influsso del TGF- e del CTGF le RPE si trasformano acquisendo la
morfologia mio-fìbroblastica ed ha inizio la formazione delle membrane fibrose. I mio-fibroblasti
iniziano a sintetizzare grandi quantità di collagene e fìbronectina; successivamente l'azione proapoptotica del CTGF induce la morte delle cellule incluse nella matrice che diviene quasi
completamente costituita da fibre. A questo punto le restanti cellule RPE si contraggono
determinando l'accorciamento delle membrane fibrose ed il conseguente distacco frazionale di
retina. Il distacco della retina innesca nuovamente la risposta infiammatoria e potenzia il
processo di sviluppo di PVR a ciclo continuo.
Studi su colture di RPE estratte dal vitreo in vari stadi di PVR ed esposte all'azione del TGF-
mostrano come l'effetto di questa citochina sia fortemente influenzato dallo stato delle cellule
bersaglio.
L'effetto del TGF- è di tipo:
1. anti-proliferativo sulle RPE isolate da stadi precoci di PVR, che presentano ancora caratteri di
cellule epiteliali
2. stimolante la proliferazione sulle RPE sdifferenzate (con caratteristiche mesenchimali), in stadi
intermedi di PVR
3. di induzione del transdifferenziamento in senso mio-fìbroblastico, in stadi tardivi di PVR.
• Risoluzione della PVR: intervento chirurgico e trattamenti aggiuntivi
A dispetto dei progressi ottenuti nella chirurgia vitreoretinica, la PVR rappresenta attualmente una
patologia di diffìcile risoluzione, considerata la sua elevata incidenza pre - e post-operatoria nei casi
di distacco regmatogeno di retina primario. Attualmente la ricerca si sta orientando verso più
soluzioni (Charteris et al., 2002):
1. perfezionamento delle tecniche di chirurgia per il distacco di retina, al fine di risolvere i casi di
distacco di retina primario complicato da PVR e prevenire l'insorgenza postoperatoria di PVR,
2. predizione del rischio di insorgenza di PVR in pazienti da sottoporre a chirurgia per distacco di
retina
3. sviluppo di trattamenti farmacologici aggiuntivi per incrementare il successo del trattamento
chirurgico.
Il principio di base del trattamento chirurgico di distacco di retina complicato da PVR è lo stesso
della chirurgia del distacco retinico in generale e cioè la chiusura dei punti di rottura sulla retina e la
completa eliminazione delle forze di trazione dovute alle membrane fibrose. In generale, le
tecniche di vitrectomia sono quelle più largamente impiegate per l'intervento su forme da moderate
a gravi di PVR. La manipolazione microchirurgica permette la dissezione e la rimozione delle
membrane fibrose periretiniche rimovendo, in questo modo, le forze di trazione che agiscono sulla
retina e consentendone la guarigione. Poiché è ormai noto che la crioterapia promuove la
dispersione delle cellule RPE vive e, quindi, la ricorrenza post-operatoria di PVR (Glaser, 2002b),
viene preferita, quando possibile, la fotocoagulazione laser, che favorisce l'adesione corioretinica nei punti di rottura della retina. Nei casi di PVR allo stadio avanzato, è necessario ricorrere
a retinotomia per rilassare le forze trazionali, anche se la rimozione di aree troppo estese di retina
causa un incremento dell'incidenza di riproliferazione post-operatoria delle RPE. In linea teorica,
poiché nella PVR le RPE sono una fonte di matrice extracellulare e di fattori di crescita, la
rimozione delle membrane fibrose che includono le RPE, o mediante vitrectomia o retinotomia,
dovrebbe ridurre la produzione intraoculare di questi componenti, mettendo fine al ciclo di
proliferazione -contrazione.
Una fase molto importante dell'intervento chirurgico è la scelta della sostanza da iniettare nel vitreo
allo scopo di mantenere la retina adesa e di ripristinare la tonicità dell'occhio. Ad esempio, studi
sperimentali sull'impiego di olio di silicone, dopo vitrectomia in occhi con PVR, hanno mostrato un
alto tasso di ripresa della proliferazione retro-olio delle membrane fibrose, probabilmente per un
effetto di compartimentalizzazione dei fattori di crescita e delle cellule in uno spazio ristretto a
contatto diretto con la retina.
L'attuale tasso di successo di chirurgia retinica nella risoluzione di distacco complicato da PVR è
del 90%, per interventi primari, e dell'86% per interventi ripetuti (Charteris et al., 2002).
La prevenzione dell'insorgenza della PVR resta, comunque, la strada migliore da seguire per
limitare l'incidenza di questa patologia. Il perfezionamento delle tecniche chirurgiche per il
trattamento del distacco di retina primario è alla base della prevenzione dello sviluppo postoperatorio di PVR. Nei casi in cui, però, si verifica l’insorgenza pre-operatoria di PVR o nei casi
considerati ad alto rischio di PVR post-operatoria, è possibile ricorrere all'impiego di trattamenti
farmacologici aggiuntivi che aumentano la probabilità di successo dell'intervento chirurgico. I
progressi nella comprensione della patofìsiologia della PVR hanno portato all'identificazione di
diversi componenti del processo proliferativo che potrebbero essere bersaglio dei trattamenti
farmacologici. Questi trattamenti potrebbero essere diretti verso:
1. il processo di proliferazione delle cellule RPE,
2. la deposizione iniziale di fibrina che funziona da impalcatura per la successiva deposizione della
matrice definitiva,
3. la produzione e la successiva contrazione della matrice extracellulare,
4. i diversi fattori di crescita noti per il loro coinvolgimento nella PVR.
1) Sono attualmente disponibili diversi agenti farmacologici in grado di inibire la proliferazione sia
attraverso un effetto anti-proliferativo generale che mediante inibizione di specifici tipi cellulari. Ad
esempio, studi in fase cllnica hanno mostrato che la somministrazione dell'agente
antiproliferativo 5-fluorouracile somministrato a pazienti (ad alto rischio di sviluppare PVR) che
dovevano sottoporsi ad intervento chirurgico per distacco primario ne riduceva significativamente il
tasso d'insorgenza di PVR post-operatoria. Anche l'impiego di Daunorubicina, somministrata prima
di eseguire la vitrectomia, ha mostrato una riduzione nella percentuale di incidenza di PVR
post-operatoria (Charteris et al., 2002).
La proliferazione ed i cambiamenti morfologici a cui vanno incontro le RPE nella PVR potrebbero
essere dovuti al blocco dell'apporto di acido retinoico a queste cellule; risultati in vitro hanno
mostrato che l'acido retinoico induce l'arresto del ciclo cellulare in colture di RPE e ne previene lo
sdifferenziamento, suggerendo un possibile impiego di questa sostanza nel trattamento preventivo
della PVR. Attualmente sono disponibili risultati preliminari promettenti sulla somministrazione
orale di acido retinoico pre-operatori. Infine, su modelli animali, è stato osservato che l'iniezione di
olio di silicone con aggiunta di acido retinoico nel vitreo riduce la probabilità di distacco trazionale
di retina (Charteris et al., 2002).
2) Un altro possibile bersaglio per il trattamento farmacologico aggiuntivo è la prevenzione della
formazione della matrice di fibrina che si verifica dopo intervento chirurgico vitreo-retinico.
Studi clinici hanno dimostrato che l'infusione di eparina nel vitreo riduce la formazione postoperatoria di fibrina. Inoltre, l'eparina è in grado di interferire con l'adesione cellula-substrato
legando la fìbronectina, di legare i fattori di crescita coinvolti nella PVR (quali PDGF, TGF- e
FGF), e di inibire la proliferazione delle RPE. La combinazione di queste attività rende l'eparina un
potenziale farmaco multifunzionale per la prevenzione dello sviluppo della PVR (Charteris et al.,
2002).
3) La contrazione delle membrane fibrose rappresenta un altro evento bersaglio della terapia
farmacologica: come già detto, l'eparina è in grado di bloccare (via fìbronectina) l'adesione cellulasubstrato e quindi può essere impiegata per prevenire la contrazione delle membrane.Un altro
agente noto per la sua capacità di inibire la contrattilità delle RPE è la colchicina che,
sperimentalmente, riduce il distacco di retina e l'insorgenza della PVR (Charteris et al., 2002).
4) Una terapia alternativa si basa sull'impiego di farmaci ad azione anti-infiammatoria. I
corticosteroidi sono in grado di modificare sia la proliferazione cellulare che la cascata degli eventi
di risposta infiammatoria innescati dal distacco di retina. Studi su modelli animali hanno mostrato
come l'iniezione intravitreo di desametasone riduca la proliferazione cellulare ed il distacco di
retina trazionale; questa azione potrebbe essere dovuta all'inibizione del processo infiammatorio
(Charteris et al., 2002).
5) Infine, un ultimo bersaglio della terapia farmacologia aggiuntiva sono i fattori di crescita,
considerato il ruolo centrale che essi svolgono nello sviluppo della PVR. L'inibizione o il blocco
dell'azione dei fattori di crescita sulle cellule target rappresenta un trattamento selettivo diretto
contro le cellule che vanno incontro a proliferazione aberrante. Attualmente è disponibile un
numero limitato di farmaci bloccanti i fattori di crescita; esperimenti in vitro hanno dimostrato che
la protamina, l'istone IIB, la polilisina e l'eparina sono in grado di inibire la chemiotassi e la
proliferazione delle RPE, eventi mediati dai fattori di crescita. Considerati i molteplici effetti del
TGF- nelle diverse fasi della PVR, una strategia da intraprendere potrebbe essere quella di andare
ad agire sui livelli di questo fattore, sia a livello trascrizionale che traduzionale. Ad esempio, si
potrebbe sfruttare l'azione antiproliferativa esercitata dal TGF- sulle cellule RPE nei primi stadi
della PVR. In ogni caso, il progressivo aumento delle conoscenze sui meccanismi che controllano
l'espressione e la maturazione di questo fattore rappresenta una promettente possibilità per
l'impiego di nuove strategie preventive (Wakefild, 2003).
La maggiore limitazione al successo di tutti i trattamenti farmacologici aggiuntivi è la difficoltà di
mantenere livelli terapeutici del farmaco nel microambiente dell'interfaccia vitreo-retina per tempi
sufficienti a garantire un'adeguata inibizione della formazione delle membrane. Singole iniezioni
intravitreo degli agenti farmacologici hanno un'emivita troppo breve per essere efficaci. Recenti
sistemi di drug-delivery hanno dato, però, risultati promettenti: ad esempio, l'impiego di polimeri
lipofìlici biodegradabili è in grado di garantire concentrazioni adeguate di farmaco e non ha effetti
tossici (Charteris et al., 2002).
Nelle strategie di prevenzione dell'insorgenza post-operatoria di PVR rientra anche l'individuazione
di una serie di parametri (fattori di rischio) che danno indicazioni sul rischio di sviluppo di PVR
post-operatoria per i pazienti da sottoporre a chirurgia per distacco retinico. L'individuazione di
situazioni ad alto rischio permette di intervenire, prima dell'intervento chirurgico, con i già descritti
trattamenti farmacologici aggiuntivi, al fine di ridurre la probabilità di insorgenza post -operatoria di
PVR. Questa strategia preventiva ha avuto di recente un notevole sviluppo, soprattutto grazie alle
nuove conoscenze sui fattori di crescita coinvolti nella PVR. E' interessante riportare uno studio
clinico eseguito su pazienti con distacco retinico regmatogeno primario sottoposti a vitrectomia, in
cui sono stati analizzati i livelli delle principali citochine coinvolte nella PVR, prima tra tutte il
TGF- (Kon et al., 1999).
Mediante analisi immunoistochimica, sono stati determinati i livelli di TGF- nel vitreo di pazienti
sottoposti a vitrectomia per distacco di retina. Il gruppo di studio comprendeva sia pazienti con PVR
pre-operatoria concomitante al distacco, che pazienti con distacco non complicato da PVR. I
risultati hanno mostrato una forte correlazione tra i livelli di TGF- e l'insorgenza pre-operatoria di
PVR. Inoltre, l'aumento dei livelli di TGF- è risultato anche strettamente correlato alla probabilità
di sviluppare PVR post-operatoria (Kon et al., 1999). Questi dati hanno permesso di sviluppare un
modello matematico per predire il rischio probabilistico di sviluppo di PVR post -operatoria sulla
base dei livelli pre-operatori di TGF-. Questo modello potrebbe essere applicato per identificare
quei pazienti a più alto rischio e per definire, prima dell'intervento, trattamenti farmacologici che ne
umentino la probabilità di successo (Kon et al., 1999).
2) Coinvolgimento del TGF- e di altri fattori di crescita nella retinopatia diabetica (DR)
II ruolo svolto dal TGF- e da altre citochine nei processi infiammatori rende questi fattori
protagonisti di altre patologie che interessano la retina, la cui insorgenza è correlata a deregolazione
della risposta infiammatoria e a fenomeni proliferativi anormali.
Tra queste patologie vitreo-retiniche, recenti studi hanno chiarito il ruolo dei fattori di crescita nella
retinopatia diabetica (DR).
• Patogenesi della retinopatia diabetica
La retinopatia diabetica (DR) è una patologia dovuta alla compromissione della circolazione locale
retinica, che si manifesta come conseguenza del diabete, e che determina una progressiva chiusura
dei capillari cui fa seguito una ridotta ossigenazione dei tessuti ed una perdita della vista.
La DR, in stadi precoci di insorgenza è di tipo non proliferativo e si manifesta con piccole
emorragie, depositi e altre anomalie della circolazione retinica. Nelle fasi più avanzate, la DR
diviene proliferativa. Questo termine indica che si verifica un processo di neovascolarizzazione
(angiogenesi) che interessa la retina e che, successivamente, invade il vitreo (in condizioni
fisiologiche la vascolarizzazione non si sviluppa mai nel vitreo), determinando la progressiva
perdita dell'integrità vitreo-retinica che conduce a distacco trazionale e a cecità permanente.
Il cambiamento più precoce che si manifesta nella DR è una vasodilatazione che determina la
successiva neovascolarizzazione probabilmente richiamando dal circolo sanguigno fattori
promuoventi l'angiogenesi. Anche l'ipossia sembra giocare un ruolo importante nella regolazione
dell'angiogenesi, considerato che è ormai noto che la retina, in risposta alla riduzione locale dei
livelli di ossigeno, invia un messaggero chimico promuovente la neovascolarizzazione. Esperimenti
in vitro hanno mostrato che la produzione del PDGF, fattore con una potente attività angiogenetica,
da parte dei macrofagi, è incrementata dall'ipossia. Il flusso libero e deregolato dei fattori di crescita
sembra essere coinvolto anche in altri processi di neovascolarizzazione patologica, come quella che
interessa l'iride. Inoltre, l'azione dei fattori angiogenetici potrebbe anche essere regolata dai periciti
che eserciterebbero un'azione inibente la proliferazione endoteliale, probabilmente producendo
inibitori dell'angiogenesi.
• Intervento dei fattori di crescita nel processo di angiogenesi
II processo fisiologico di angiogenesi si riferisce ad una sequenza di eventi cellulari che risulta nella
formazione di nuovi vasi sanguigni che si diramano dai vasi preesistenti. Questo processi si attua in
una serie di passaggi (Wiedemann, 1999):
1. degradazione della membrana basale del vaso sanguigno originario ad opera delle cellule
endoteliali,
2. fuoriuscita delle cellule endoteliali attraverso i punti di interruzione della membrana basale del
vaso,
3. migrazione delle cellule endoteliali al di fuori della parete del vaso preesistente ,
4. organizzazione in nuovi vasi sanguigni.
La dissoluzione della membrana basale richiede l'intervento dell'attivatore del plasminogeno mentre
le fasi successive coinvolgono processi di proliferazione delle cellule endoteliali, assemblaggio del
neovaso, formazione del lumen, sviluppo delle ramificazioni e generazione di una nuova membrana
basale e reclutamento dei periciti (cellule connettivali annesse all'endotelio del vaso sanguigno con
funzione contrattile). Sono stati caratterizzati otto fattori di crescita che intervengono nel processo
fisiologico di neovascolarizzazione. I meccanismi d'azione dei fattori angiogenetici sono molto
diversi e la maggior parete dei fattori sono multipotenti; essi stimolano la proliferazione o il
differenziamento delle cellule endoteliali (Tab.4). Alcuni fattori angiogenetici hanno un'azione
indiretta, stimolando le cellule a secernerne.
Il processo di neovascolarizzazione fisiologica (ad esempio quello che si verifica nella riparazione
del danno tissutale o nell'apparato riproduttore femminile) è breve, rigidamente regolato e autolimitante. La stretta regolazione di questo processo include: l'immagazzinamento dei fattori di
crescita (FGF), l'attivazione di forme latenti (TGF-b) e di inibitori dell'angiogenesi. Il processo di
angiogenesi deve essere mantenuto in uno stato latente sempre pronto per essere attivato; il sistema
microvascolare resta quiescente ma è capace, in qualsiasi momento, di rispondere ad uno stimolo
positivo mediante induzione di rapida crescita di capillari (Wiedemann, 1999).
Fattore di crescita
TGF- bFGF
IGF
TNF- VEGF
Proliferazione delle cellule endoteliali
-
+
+
-
+
Chemiotassi cellule endoteliali
+
+
+
Morfogenesi del vaso sanguigno
+
+
+
+
Secrezione della membrana basale
+
-
+
Tab.4 – Funzioni di alcuni fattori di crescita nel processo di angiogenesi
• Intervento del TGF- e di altri fattori di crescita nella DR proliferante
II processo di neovascolarizzazione che si verifica nella DR proliferativa, a differenza di quello
fisiologico, non è auto-limitante.
Per essere innescato richiede due condizioni: la prima è la presenza di un segnale (che potrebbe
essere l'infiammazione ed i suoi fattori, o l'ipossia retinica o uno specifico fattore di crescita), la
seconda è la presenza nella retina di un letto vascolare danneggiato.
Comunque, la neovascolarizzazione tende a regredire in assenza di uno stimolo persistente
(Wiedemann, 1999).
Il processo patologico di neovascolarizzazione che si verifica nella DR proliferativa è mediato dagli
stessi fattori di crescita che intervengono nel processo fisiologico di angiogenesi (Wiedemann,
1999).
Un ruolo centrale nell'angiogenesi è svolto dal fattore multifunzionale TGF-. Il meccanismo di
azione del TGF- non è ancora del tutto chiaro, considerato che esso svolge due funzioni opposte
(Tab.4): da un lato sembra essere un regolatore negativo dell'angiogenesi inibendo in vitro la
proliferazione delle cellule endoteliali, dall'altro si comporta come promotore dell'angiogenesi,
inducendo l'organizzazione in vasi sanguigni delle cellule endoteliali migranti. Il TGF- ha una
potente azione chemiotattica verso le cellule coinvolte nella riparazione tissutale (azione già
osservata per la PVR) come i monociti e i fìbroblasti.
Queste cellule potrebbero essere, a loro volta, responsabili della produzione e della secrezione di
fattori angiogenetici. Dopo il rilascio dei fattori angiogenetici da parte dei macrofagi, il TGF-
prodotto dai periciti, potrebbe reprimere l'ulteriore proliferazione delle cellule endoteliali (azione
antiproliferativa analoga a quella esercitata sulle RPE nella PVR) e indurre la formazione di tessuto
fibrotico e il distacco trazionale di retina (come avviene anche nella PVR). Un'altra famiglia di
fattori di crescita coinvolta nel processo di neovascolarizzazione della DR proliferativa è quella dei
fattori di crescita basici dei fìbroblasti (bFGF). L'associazione del bFGF alle cellule, alla matrice
extracellulare e alle membrane basali ha condotto all'ipotesi che il bFGF sia un fattore normalmente
immagazzinato nei tessuti e rilasciato al momento del danno tissutale e rappresenti, cioè, il segnale
che innesca il processo di riparazione (Brooks et al., 1999). Il rapido rilascio del bFGF dalle
membrane basale in risposta al danno tissutale sarebbe dovuto o all'azione dell'eparina o di
collagenasi locali. L'azione del bFGF nell'angiogenesi si esplica nella stimolazione della
chemiotassi e della proliferazione delle cellule endoteliali (Tab.4). In presenza di DR proliferativa,
sono stati riportati livelli di bFGF elevati (Wiedemann, 1999).
L'equilibrio tra i livelli di bFGF e di TGF- sembra giocare un ruolo chiave nell'angiogenesi,
considerati gli effetti antagonisti dei due fattori sulla proliferazione delle cellule endoteliali
(stimolazione da parte del bFGF e inibizione da parte del TGF-).
In sistemi di co-coltura in vitro, il contatto tra periciti e cellule endoteliali risulta necessario per
l'inibizione della proliferazione delle cellule endoteliali ad opera dei periciti. L'aggiunta di bFGF
esogeno è in grado di annullare l'effetto inibitorio dei periciti.
Questi risultati suggeriscono che la proliferazione dei capillari sia modulata da un equilibrio tra il
bFGF, prodotto dalle cellule endoteliali, ed il TGF- derivato dai periciti locali (Lewis et al., 2001).
Il fattore TNF-, sintetizzato dai macrofagi attivati, è una proteina di secrezione e si comporta come
mediatore pleiotropico dell'infiammazione. Questo fattore coopera con il TGF- nell'induzione
dell'angiogenesi in vivo e nella morfogenesi dei vasi sanguigni in vitro. Essi potrebbero promuovere
il differenziamento delle cellule endoteliali o causare la stimolazione della crescita del vaso
sanguigno in maniera indiretta. Comunque ancora non è stato chiarito il meccanismo con cui il
TNF- media l'angiogenesi.
Per altri fattori di crescita relativi all’angiogenesi si può far riferimento alla tab.4
Una strategia da attuare per inibire l'angiogenesi patologica nella DR proliferativa potrebbe essere
diretta verso due bersagli: i fattori di crescita angiogenetici e le cellule endoteliali. La prima
strategia potrebbe essere basata sul blocco dell'espressione o della produzione dei fattori
angiogenetici o sulla neutralizzazione della loro attività. La seconda strategia potrebbe essere quella
di annullare la capacità delle cellule endoteliali di rispondere ai fattori angiogenetici. Tutti gli
inibitori dell'angiogenesi attualmente conosciuti, specialmente gli steroidi angiostatici, operano con
questa seconda modalità (Ingber et al., 2000). L'ulteriore caratterizzazione dei fattori di crescita
che intervengono nella neovascolarizzazione in presenza di DR proliferativa rappresenta, quindi,
una via promettente per lo sviluppo di nuovi trattamenti farmacologici.
Bibliografia
Briggs M.C., Grierson I., Hiscott P. et al.: Active scatter factor (HGF/SF) in proliferative
vitreoretinal disease. Invest. Ophthalmol. Vis. Sci., 2000; 41: 3085 –3094
Brooks R., Burrin J., Kohner E.: Basic fìbroblast growth factor release from bovine retinal
endothelial cells.Invest. Ophthalmol. Vis. Sci., 1999; 32: 1300-1321
Campochiaro P.A., Glaser B.A.: Platelet derived growth fàctor is chemotactic for human retinal
pigment epithelial cells. Arch. Ophthalmol., 2003; 103: 576-579
Casella C., Taglietti V.: "Comunicazione intercellulare" "I sistemi di difesa dell'organismo" "La
funzione visiva" In: La Goliardica Pavese (Ed.) Principi di fisiologia, 1996; vol.I, pp.96-102, pp.
191-197, vol.II,pp.288-311
Charteris D.G., Sethi C.S., Lewis G.P., Fisher S.K.: Proliferative vitreoretinopathydevelopments in adjunctive treatment and retinal pathology. Eye,2002; 16: 369-374
Glaser B.M., Cardin A., Biscoe B.: Proliferative vitreoretinopathy. The mechanism of development
of vitreoretinal traction. Ophthalmolology., 2002a; 894:327-332
Glaser B.M., Vidaurri-Leal J., Michels R.G., Campochiaro P.A.: Cryoteraphy during surgery of
giant retinal tears and intravitreal dispersion of viable retinal pigment epithelial cells.
Ophthalmology., 2002b; 100: 466-470
Grierson I., Heathcote L., Hiscott P. et al.: Hepatocyte growth/scatter factor in the eye. Prog. Ret.
Eye Res., 2000; 19: 779-802
Hinton D.R., He SW., Jin M.L., Barron E., Ryan S.J.: Novel growth factor involved in the
pathogenesis of proliferative vitreoretinopathy. Eye, 2002; 16: 422-428
Hiscott P.S., Grierson I., McEeod D.: Retinal pigment epithelial cells in epiretinal membranes: an
immunohistochemical study.Br. J. Ophthalmol.,1999; 68: 708-715
Ingber D., Fujita T., Kishimoto S. et al.: Synthetic analogues of fumagillin that inhibit angiogenesis
and suppress tumour growth. Nature, 2000; 348: 555-557
Kon C.H, Occleston N.L, Ayiward G.W, Khaw P.T.: Expression ofvitreous cytokines in
proliferative vitreoretinopathy: a prospective study. Invest. Ophthalmol. Vis. Sci., 1999; 40: 705 –
711
Lewis G., Guerin C., Erickson P. et al.: Basic fìbroblast growth factor (bFGF) stimulates
proliferation of non-neuronal retinal cells in vivo. Invest. Ophthalmol. Vis. Sci., 2001; 32: 754-789
Limb G.A., Little B., Meager A. et al. : Cytokines in proliferative vitreoretonopathy. Eye,2001; 5:
686-693
Mazure A., Grierson I.: In vitro studies of the contractility of cell types involved in proliferative
vitreoretinopathy. Invest. Ophthalmol. Vis. Sci., 2002; 33: 3407-3416
Straub W.: Proliferative vitreoretinopathy. Dev. Ophthalmol.,2002; 16: 1-33
Thumann G.,Hinton D.R.: Cell biology of the retinal pigment ephitelium. In: Rian S.J. (Ed.), Retina,
2001; vol.3: pp. 104-121
Wakefield L.M., Spom M.B.: Some recent advances in the chemistry and biology of transforming
growth factor beta. J. Cell Physiol., 2003; 126: 312-318
Wiedemann P., 1999: Growth factors in retinal diseases: proliferative vitreretinopathy,
proliferative diabetic retinopathy and retinal degeneration. Surv. Ophthalmol.,1999; 36: 373 –383
Lavori scientifici
Titolo:
Chiralità ed anestetici locoregionali impiegati in chirurgia oculare
di N. Pescosolido *, S. Murer **, L. Paffetti***
* Dipartimento di Scienze dell’Invecchiamento, **Dipartimento di Biologia Cellulare e dello
Sviluppo, *** Dipartimento di Scienze Oftalmologiche
Università degli Studi di Roma “La Sapienza”
Il tentativo di incrementare e rendere più omogeneo il successo della chirurgia del glaucoma e della
cataratta è uno degli obiettivi principali della ricerca oftalmologica dei nostri giorni e l’anestetico
locale svolge oggi un ruolo fondamentale e complicazioni sistemiche possono essere causate dalla
tossicità degli anestetici locali determinata da sovradosaggio o da reazioni allergiche (Rubin, 1991).
La nostra attenzione si è focalizzata su due anestetici locali appartenenti alla categoria delle aminoamidi: lidocaina e ropivacaina (McGoldrick, 1991).
ANESTETICI LOCALI
L'anestesia loco-regionale in oftalmochirurgia deve produrre, per essere soddisfacente, oltre che
anestesia sensitiva, immobilità dell'occhio.
Gli anestetici locali sono una categoria di farmaci il cui uso clinico è in continuo crescendo; dalla
scoperta nel 1884 della cocaina alla nuova ropivacaina, gli anestetici locali sono farmaci che
producono, nel punto in cui sono applicati, un blocco reversibile della conduzione nervosa, sia in
senso centripeto (fibre sensitive) che in senso centrifugo (fibre simpatiche e motrici), senza indurre,
nel contempo, una perdita di coscienza.
Struttura chimica
In relazione alla struttura chimica, gli anestetici locali possono essere classificati in due categorie:
1. Amino-esteri: procaina, clorprocaina, tetracaina
2. Amino-amidi: lidocaina, mepivacaina, prilocaina, bupivacaina, etidocaina, ropivacaina
Gli anestetici a legame estereo sono facilmente e rapidamente idrolizzati nel plasma ad opera delle
pseudocolinesterasi.
Gli anestetici amidici vengono degradati meno rapidamente e catabolizzati pressoché unicamente a
livello dei microsomi epatici. Questo conferisce a queste molecole una stabilità e una durata
d'azione maggiore.
Nonostante la loro eterogeneità, nella molecola della maggior parte degli anestetici locali possono
essere individuate tre porzioni costituite da (Fig.1):
• un polo lipofilo, rappresentato spesso da un anello aromatico responsabile della liposolubilità del
prodotto, della diffusione nei tessuti e nelle membrane biologiche, del fissaggio alle proteine
plasmatiche e dell'attività;
• un polo idrofilo, comune alle due classi di anestetici locali, che conferisce agli anestetici locali il
carattere di amine terziarie e ne determina il carattere di base. L'idrofilia condiziona l'idrosolubilità,
quindi la diffusione della forma non ionizzata, e la ionizzazione (che, ad un determinato pH, è
funzione del pKa) della molecola dell'anestetico locale;
• una catena intermedia, che per la presenza di un legame amidico o estere permette la
classificazione degli anestetici locali. La natura della catena intermedia condiziona il metabolismo
di queste sostanze.
La lunghezza e le ramificazioni della catena intermedia determinano inoltre l’attività dell’anestetico
locale.
In soluzione gli anestetici locali esistono in due forme:
1. forma basica (R-NH2), non ionizzata e liposolubile
2. forma ionizzata [(R-NH3)Cl-], idrosolubile;
la proporzione tra le due forme dipende dalla costante di dissociazione (Ka) della forma ionizzata e
dal pH.
(Fig.1 Struttura degli anestetici locali)
Meccanismo d’azione
Gli anestetici locali bloccano in modo transitorio e reversibile la conduzione nervosa modificando la
propagazione del potenziale d’azione a livello dell’assone.
La membrana della fibra nervosa, da una condizione di riposo mantenuta dall’attività di una pompa
Na+-K+ ATPasi-dipendente, in seguito al passaggio del potenziale d’azione, consente l’ingresso
massivo di ioni sodio al suo interno, invertendo il potenziale di membrana da negativo a positivo.
La corrente di depolarizzazione nel momento in cui tutta la superficie della membrana è
depolarizzata, innesca modificazioni strutturali del canale del sodio ostacolando un’ulteriore
ingresso di sodio con conseguente inattivazione dell'eccitabilità di membrana. Al decadere della
corrente di sodio segue la fuoriuscita dalla cellula di ioni K+ in numero uguale a quello di ioni Na+
entrati nella fase di depolarizzazione.
Il canale rapido del sodio è il recettore specifico su cui agiscono gli anestetici locali. Le molecole
d'anestetico, una volta attraversata la membrana cellulare della fibra nervosa, si legano ad un
recettore presente sulla faccia interna della membrana, di fatto impedendo l'ingresso massivo di ioni
Na+ e quindi la fase di depolarizzazione (Fig.2).
(Fig.2 – Meccanismo d’azione degli anestetici locali. LAH+: forma ionizzata (attiva) del farmaco,
LA: forma non nominata nel farmaco)
Gli anestetici locali nella loro forma attiva, quella ionizzata, interferiscono con le diverse fasi del
potenziale d'azione, diminuendone l'ampiezza, la velocità di depolarizzazione e la durata del
periodo refrattario. La concentrazione di anestetici locali necessaria per determinare il blocco della
conduzione nervosa differisce per ogni sostanza, pertanto la potenza di ciascun anestetico locale
viene indicata dalla concentrazione minima inibente (Cmi), ovvero dalla concentrazione di farmaco
al di sotto della quale la fibra ritorna ad essere eccitabile.
LIDOCAINA
E' un anestetico locale della classe delle amino-amidi avente formula di struttura 2-(Dietilamino)N-(2,6-dimetil-fenil) acetamide e il cui peso molecolare come sale cloridrato è 268.
La struttura molecolare della lidocaina presenta un anello aromatico legato ad una catena carboniosa
in cui è presente un amino gruppo legato con legame amidico. La presenza dell'amino gruppo
determina un pKa di circa 8.5 che le conferisce un debole potere basico (Fig.3). Conseguentemente
la molecola risulta essere ionizzata in forma cationica nelle soluzioni acquose di uso commerciale.
La lidocaina, come altri anestetici locali, inibisce l'eccitazione in corrispondenza delle terminazioni
nervose e bloccando la conduzione dell'impulso ai nervi periferici. Ciò è dovuto alla parziale perdita
di permeabilità da parte delle membrane agli ioni sodio.
Sono state ipotizzate due teorie per spiegare il meccanismo d'azione:
1. Il farmaco provocherebbe un'alterazione della membrana cellulare con collasso parziale dei canali
ionici ed impedimento allo scambio ionico;
2. Il farmaco si legherebbe a specifici recettori di membrana prevenendo o impedendo l'apertura dei
canali per il sodio.
Sembra che la teoria più accreditata sia quella per cui la lidocaina si adsorbe specificatamente ai
recettori delle proteine dei canali per il sodio bloccandone il trasporto. In realtà, su questo ultimo
punto non c’è ancora uniformità di vedute (Choi et al., 2000).
(Fig.3 – Struttura molecolare della lidocaina)
ANESTETICI LOCALI E CHIRALITA'
La crescita dell’anestesia locoregionale è dovuta a molti fattori fra cui la sicurezza dei farmaci
anestetici moderni, il miglioramento delle tecniche d’esecuzione, il relativo minor costo ed in
generale i progressi tecnologici riguardo ai materiali usati. Il numero di anestesisti che utilizzano
l’anestesia locoregionale è in crescita e lo dimostra anche la mole di lavori scientifici prodotti negli
ultimi anni. Molta di questa produzione riguarda la farmacologia degli anestetici locali ed in
particolare lo studio degli effetti secondari e della loro relativa tossicità. Di recente l'industria
farmaceutica, alla ricerca di anestetici locali più potenti ma meno tossici e che rispondessero alle
accresciute istanze di farmaci sempre più affidabili, ha imboccato una via relativamente nuovaquella della chiralità e dei farmaci enantiomeri.
Gli anestetici locali presentano sul canale del sodio due siti di legame, che hanno affinità diverse ed
il cui peso nel determinare il blocco dell’impulso non è stato ancora esattamente valutato.
L’identificazione di questi due differenti siti di legame all'interno del canale del sodio ha spinto ad
approfondire l'analisi della stereoselettività di legame ed a verificare cioè se i due stereoisomeri di
una stessa molecola posseggano qualità differenti in termini di affinità recettoriale. Le differenze
nella struttura tridimensionale conferiscono differenze nell’affinità degli enantiomeri con il recettore
(Sidebotham e Schug, 1997). Infatti gli enantiomeri legano con recettori che sono, a loro volta,
aminoacidi chirali con proprietà di stereoselettività. Perciò due enantiomeri potrebbero avere
differenti attività.
Sulla base delle conoscenze di farmacologia delle molecole chirali si potrebbero ipotizzare alcune
congetture per spiegare il "successo" delle forme levogire (s), anche in altri campi della medicina.
Si può supporre che le forme destrogire potrebbero rappresentare una specie di zavorra con due
possibili effetti negativi:
• Esse potrebbero occupare i siti recettoriali senza, però, riuscire a produrre il blocco e contrastando
il corretto legame con la forma S;
• Potrebbero accumularsi perché non trovano recettori ai quali legarsi e provocare effetti collaterali
tossici.
Pare certo che gli (S)-isomeri degli anestetici locali abbiano più lunga durata per il maggiore effetto
vasocostrittore.
ROPIVACAINA
La ropivacaina (Fig.4) è un relativamente nuovo anestetico locale amidico a lunga durata d’azione
strutturalmente simile alla bupivacaina; possiede proprietà farmacocinetiche simili a quelle della
bupivacaina.
Il nome commerciale della ropivacaina è naropina e il suo peso molecolare è di 329.
È debolmente basica con un pKa di 8.1 (Engman et al.,1998) e presenta un effetto, anestetico
prolungato grazie alla sua elevata liposolubilità e alla stabilità nel tempo dei legami proteici (Morara
et al., 1999).
Oggi la ropivacaina S-isomero dell’omologo 1-n-propil, rappresenta il primo ed unico anestetico
locale enantiomericamente puro disponibile per uso clinico. Mentre gli altri anestetici sono
generalmente prodotti per uso clinico come miscele racemiche, la ropivacaina, al contrario, viene
sintetizzata solo come enantiomero S, con coefficiente di purezza del 99,5% (Federsel et al., 1987).
Le conoscenze circa la farmacologia dei farmaci chirali consentono di predire che la ropivacaina
sarà un’alternativa meno neurotossica della bupivacaina racemica, pur mantenendo simili profili
farmacocinetici, simile potere anestetico ma maggiore effetto vasocostrittore (Arviddson et al.,
1995). Essa quindi può essere vantaggiosamente impiegata a concentrazioni e dosi maggiori.
È un anestetico utilizzato in interventi di oftalmologia per la sua azione anestetica selettiva sulle
fibre C (Wildsmith et al., 1989).
In recenti studi la ropivacaina allo 0,75% è risultata ugualmente efficace nel determinare il blocco
motorio rispetto alla bupivacaina allo 0,75% mentre la latenza si è rilevata più breve per la
ropivacaina (Nociti et al., 1998).
Confrontata con la bupivacaina, allo 0,75%., la ropivacaina all’1% non ha mostrato, nella chirurgia
della cataratta effettuata con blocco peribulbare, differenze cliniche significative nella qualità del
blocco sensitivo e motorio (Huma et al., 1999).
Valutando le proprietà cliniche nel blocco peribulbare della ropivacaina allo 0,75%, paragonata con
una miscela di lidocaina al 2% e di bupivacaina allo 0,5%, altri Autori (Gioia et al.,1999) hanno
riscontrato una latenza simile ma una migliore qualità dell'analgesia postoperatoria nei pazienti del
gruppo ropivacaina. Secondo Katz e collaboratori (Katz et al., 1990) le concentrazioni elevate
utilizzabili di ropivacaina, senza rischio di tossicità sistemica, permettono di ottenere una aumentata
efficacia clinica della ropivacaina rispetto alla bupivacaina in anestesia, con maggior durata sia del
blocco sensitivo sia di quello motorio.
Gli evidenti vantaggi mostrati dalla ropivacaina in termini di lunga durata d'azione e di
differenziazione del blocco sensitivo-motorio hanno confinato al laboratorio l'uso di altre molecole
di questo gruppo di anestetici locali (McClure, 1996).
(Fig.4 - Struttura molecolare della ropivacaina, S-isomero)
Bibliografia
Arviddson T.,Bruce H.F., Halldin M.M. et al.: Lack of metabolic racemisation of ropivacaine,
determinated by liquid chromatography using a chiral AGP column. Chirality,1995; 7: 272-277
Choi J.Y., Ahn J.Y., Kim Y.H.et al.: Effect of laryngeal task airway on esophageal motility during
general anesthesia. J. Clin. Anesth., 2000; 12(3): 518-523
Engman N., Neidenstrom P., Norsten-Hoog C. et al.: Determinatìon of ropivacaine and [2H3]
ropivacaine in biological samples by gas chromatography with nitrogen-phosphorus detection or
mass spectrometry. J. Chromatography B, 1998; 709: 57-67
Federsel H., Jaksch P., Sandberg R.:An efficient syntesis of a new, chiral 2',6'-pipecoloxyhddelocal
anesthetìc agent. Acta Chemic. Scandin., 1987; B41: 757-761
Gioia L., Prandi E, Codenotti M., et al.: Peribulbar anaesthesia with either 0,75% ropivacaine or a
2% lidocaine and 0,5% hupivacaine mixture for vitroretìnal surgery: a double-blinded study.
Anesth. Analg.,1999; 89: 739
Huma T., Ala-Kokko T.I., Salomaki T., Alahuhta S.: Clinical efficacy and pharmacokineties of 1%
ropivacaine and 0,75% bupivacaine in peribulbar anaesthesia for cataract surgery. Anaesthesia,
1999; 54: 137
Katz J.A., Bridenbaugh P.O., Knarr D.C., Helton S.H., Denson D.D.: Pharmacodynamics and
pharmacokinetics of epidural ropivacaine in humans. Anesth. Analg., 1990; 70:16-21
McClure M.E: Congenital strabism and its… Veterinary and comparative Ophthalmology, 1996; 6:
18-26
McGoldrick K.E. (Ed.): Anesthesia for Ophthalmic and Otolaryngologic Surgery .Harcourt, Sanders
Publ. LTD, 1991
Morara M.,Scorolli L., Meduri R. Ricci R., Scalinci S.Z. et al.: Influenza di diversi anestetici topici
sulla riepitelizzazione dopo PRK: aggiornamento del follow-up. Ann. Ottalmol. Clin. Ocul., 1999;
125: 313-320
Nociti J.R., Serzedo P.S.M., Zuccolotto E.B., Gagnolati C.A.: Ropivacaine in peribulbar block: a
comparative study with bupivacaine, IMRA, 1998; 10: 51
Rubin E.,Farber J.: Patologia generale. Milano, McGraw-Hill, 1991; pp. 1-48
Sidebotham D.A., Schug S.A.: Stereochemistry in anaesthesia. Clin. Exp. Pharmacol.
Physiol.,1997; 24: 126-130
Wildsmith J.A.W., Brown D.T., Paul D., Johnson S.: Structure activity relationships in differential
nerve block at high and low frequency stimulation. Br. J. Anesth., 1989; 63: 444-452
Oggi c’è una grande esigenza
a tutti i livelli della Società
di avere il maggior numero di informazioni
circa le possibilità preventive, terapeutiche e riabilitative
di malattie oculari, rispetto a quelle che una visita oculistica
di routine può fornire. Esistono anche il desiderio
e la necessità di conoscere al meglio le possibilità
di assistenza sanitaria per ogni realtà riabilitativa.
LINEA VERDE
Numero telefonico : 800 068506
La Sezione Italiana dell’Agenzia Internazionale per la Prevenzione della Cecità, nel quadro della
sua costante azione promozionale con lo scopo di diffondere la cultura della prevenzione delle
patologie oculari, ha dato il via ad una LINEA VERDE DI CONSULTAZIONE GRATUITA, aperta
a tutti coloro che chiamano da una postazione telefonica fissa, situata in territorio italiano.
La linea verde funzionerà per due ore e trenta nei giorni feriali
dalle ore 10 alle ore 12,30 dal lunedì al venerdì
Sarà possibile consultare un medico oculista, al quale esporre il proprio problema ed ottenere i
suggerimenti necessari.
La speranza è che questa iniziativa contribuisca a diffondere ulteriormente la coscienza della
prevenzione, concetto che incontra tuttora un non facile accesso nella mentalità civica e soprattutto
delle categorie più a rischio (i giovanissimi e gli anziani).