Definizione della disciplina
La fisiopatologia generale è la materia che studia le modificazioni anatomiche e
funzionali di un organismo esposto ad una causa patogena, spiegando COME e PERCHE'
una determinata causa provochi una malattia, un segno o un sintomo.
Fisiologia dell’apparato Digerente
ALTERAZIONI DELLA FUNZIONE MOTORIA
- BOCCA
Masticazione e deglutizione possono essere alterati da:
- patologie a carico del sistema nervoso centrale (SNC) e periferico
- ostacoli meccanici per stenosi (restringimento) del lume del faringe o dell'esofago
(neoplasie, fibrosi, cicatrici, ecc.)
- ESOFAGO
Disfagia
difficoltà alla deglutizione
Acalasia
ostacolo al passaggio del bolo alimentare attraverso il cardias (cardiospasmo) che si contrae
anzichè rilasciarsi
Reflusso gastro-esofageo
il cardias non si contrae a sufficienza consentendo il passaggio del contenuto gastrico dallo
stomaco all’esofago.
Tipico sintomo extra-esofageo è il dolore toracico retrosternale (confuso con dolore
anginoso o con infarto del miocardio).
- STOMACO
Vomito
atto riflesso complesso che provoca la spinta forzata e rapida del contenuto gastrico in
senso contrario al normale.
Il vomito è regolato da un centro nervoso situato nel bulbo che coordina le componenti
respiratorie e vasomotorie.
Muscoli coinvolti nel riflesso del vomito: diaframma, muscoli della parete addominale, dello
stomaco, dell'esofago, del faringe, delle vie aeree superiori.
Il vomito, ripetuto ed abbondante, aumenta l'alcalosi metabolica (a causa della deplezione
di acqua, ioni idrogeno, sodio e potassio).
Se il vomito viene ingerito nelle vie aeree può provocare polmonite "ab ingestis" per
inalazione nei polmoni del contenuto gastrico.
Il vomito è un segno clinico che si verifica in seguito a diversi meccanismi fisiopatologici:
- per sollecitazione diretta del centro bulbare (alcool, digitale, apomorfina, ipertensione
endocranica)
- per sollecitazione riflessa del centro bulbare (azione di farmaci, batteri o virus,
appendicite, pancreatite, colecisti, ingestione eccessiva o di sostanze avariate)
- per stimoli sensoriali (visioni, odori o sapori sgradevoli)
- per difficoltà di progressione del materiale nel tubo digerente (stenosi o occlusione)
Precedenti il vomito:
- Nausea
sensazione sgradevole di vomito imminente che si manifesta con senso di malessere faringeo
ed epigastrico, associato a disturbi vasomotori, sudorazione e disgusto per il cibo.
- Conato di vomito
attività ritmica e spasmotica dei muscoli respiratori ed addominali che svolgono attività
contrapposta con tentativi di espulsione forzata del contenuto gastrico, il quale risale lungo
l'esofago senza essere espulso dalla bocca.
- INTESTINO
Occlusione intestinale
può essere determinata in un qualsiasi tratto del tubo digerente da qualsiasi condizione
determini ostacolo al passaggio del suo contenuto
OCCLUSIONE MECCANICA
corpi estranei, calcoli, meconio, parassiti, tumori, atresia
(occlusione completa, solitamente congenita, di un organo tubolare o di un orifizio
naturale),
ernia
(protrusione di una parte dell’intestino dallo spazio in cui è contenuta attraverso un
orifizio�� porta erniaria; può andare incontro a strozzamento)
volvolo
(rotazione di un’ansa intestinale attorno al suo asseansa intestinale mesenterico),
invaginazione
(introflessione “a dito di guanto” di un tratto intestinale), aderenze
OCCLUSIONE NON MECCANICA
ileo paralitico
(post-chirurgico, traumi, disfunzioni metaboliche, ipossia)
ileo spasticoileo spastico
(iperattività contrattile di un tratto intestinale a monte di un segmento spastico,
solitamente nelle infezioni e nelle intossicazioni)
Diarrea
emissione frequente di feci di consistenza liquida per accelerato transito del contenuto
intestinale.
Stipsi
emissione sporadica di feci molto consistenti per rallentato transito
Alvo alternante
condizione in cui diarrea e stipsi si alternano
Fiosiologia Renale
TURBE DI MINZIONE E DIURESI
La produzione (diuresi) e l'emissione (minzione) fisiologica di urine, nel soggetto sano
adulto, è di 500 ml nelle 24 ore.
Le principali alterazioni di queste funzioni sono:
Oliguria
Riduzione della emissione di urine da 100 a 500 ml nelle 24 ore.
Può essere:
Iperstenurica (alta densità)
Ipostenurica (bassa densità)
Anuria
Incapacità del rene a formare urina. Emissioni tra 5 e 100 ml nelle 24 ore.
L'aniguria totale è insufficienza renale grave caratterizzata da emissioni sotto i 5 ml nelle
24 ore.
Poliuria
Emissione abbondante, oltre i 2000-2500 ml nelle 24 ore.
La causa più frequente si riscontra nel diabetico scompensato con valori di glicemia
superiori a 180 mg/dL (oltre questa soglia si parla di glicosuria: compare glucosio nelle
urine).
Pollachiura
Diuresi normale con alterazione della minzione.
Emissioni frequenti senza aumento volumetrico causate da infiammazioni delle vie
escretrici o ipertrofia prostatica.
Stranguria
Emissione dolorosa di urina.
Causata da infiammazione vescicale o uretrale.
Tenesmo vescicale
Contrazione dolorosa, involontaria, dello sfintere urinario associata al continuo bisogno di
urinare e eventuale dolore sovrappubico.
Causa: Infiammazione vescicale
Nicturia
Potenti stimoli notturni che portano il soggetto ad urinare almeno 2 volte a notte.
Cause principali: insufficienza cardiaca, ipertrofia prostatica, infezioni delle vie urinarie.
Enuresi
Emissione notturna involontaria.
Fenomeno comune e considerato normale fino a 5 o 6 anni. Cause rare: neurogene o
infiammazioni vescicali.
Ritenzione urinaria
Presenza di urina nella vescica come conseguenza dell'incapacità della stessa di svuotarsi.
Cause: ostruzione organica, meccanica o da alterazioni neurologiche a carico della vescica.
Ematuria
Emissione di sangue mescolato alle urine.
Cause: patologie infiammatorie o neoplastiche di reni, ureteri, vescica o uretra.
INSUFFICIENZA RENALE
Condizione per cui i reni non svolgono più correttamente la loro funzione per riduzione sotto
il 50% dei nefroni funzionanti rispetto al totale di entrambi i reni.
In caso di insufficienza renale si ha ritenzione (mancato filtraggio del sangue) delle scorie
azotate e di creatina: iperazotemia e ipercreatininemia.
ACUTA (oligo anuria)
Entro 7 giorni e può regredire
Paziente oligurico o anurico e aumento di azotemia e creatininemia
Pre-renale (perfusionale)
è responsabile di circa il 50-80% dei casi.
L'inadeguata perfusione renale è il risultato di una deplezione del volume extracellulare o di
una patologia cardiaca.
Cause: shock, stenosi grave o trombosi dell'arteria renale.
Renale (intrinseca renale)
le cause sono associate a ischemia renale prolungata (emorragia, intervento chirurgico), a
una nefrotossina, ad intasamento delle arteriole glomerulari (emolisi acuta, sindrome da
schiacciamento, coagulazione intravascolare disseminata), sindrome da rigetto di trapianto
renale.
Post-renale (ostruttiva)
è responsabile di circa il 5-10% dei casi; ne sono la causa diversi tipi di ostruzione delle vie
escretrici del sistema urinario.
Cause: calcolosi reno-uretrale, ipertrofia prostatica, tumori vescicali e prostatici, coaguli
ematici, stenosi uretrale neoplastic o infiammatoria.
CRONICA
perdura da più di 30 giorni e determina un danno irreversibile.
Dovuta a patologie:
Congenite
es. rene policistico
Infiammatorie
es. tbc
Vascolari
es. ipertensione renale maligna, ischemia cronica
Degenerative
es. nefrosi, amiloidosi
Ostruttive
es. calcolosi bilaterale con idronefrosi
Comporta:
Deficit della funzione escretoria
Alterazioni del bilancio idroelettrolitico ed acido-base
Disturbi della funzione renale ormonale
Accumulo ematico di sostanze tossiche
Pertanto sarà osservabile nel paziente affetto da IRC:
Deficit delle escrezioni
(aumento di azotemia e creatininemia)
Alterazioni dell'equilibrio idrico
(Riduzione di concentrazione nelle urine che assumono bassa densità)
Alterazioni dell'equilibrio acido-base
(acidosi metabolica dovuta alla riduzione del filtrato glomerulare oltre il 40%)
Ipertensione arteriosa
(secrezione di renina che mediante angiotensina e aldosterone porta all'aumento della
pressione arteriosa)
Alterazioni del sangue
(anemia causata da ridotta eritropoietina secreta dal rene)
Alterazioni del metabolismo del Ca
(riduzione riassorbimento Ca per mancata risposta dei nefroni al paratormone)
Ritenzione di scorie
(iperazotemia ed accumulo di prodotti tossici tipici della sindrome uremica)
Fisiologia dell’apparato Respiratorio
Elementi di anatomia
L'apparato respiratorio comprende:
- le vie nasali
- l'orofaringe
- la laringe
- la trachea (dotata di pareti riforzate da cartillagine come per i bronchi e le loro diramazioni)
- i bronchi e i rami bronchiali
- i bronchioli (dotati di parete muscolare liscia che ne regola il diametro)
- i dotti bronchiali
- gli alveoli polmonari (costituiti da cellule epiteliali separate da fibre elastiche)
I polmoni situati nella cavità toracica sono suddivisi in 3 lobi a destra e 2 lobi a sinistra e sono
vascolarizzati da arterie e vene.
INSUFFICIENZA RESPIRATORIA
L'insufficienza respiratoria è una condizione respiratoria patologica, un deficit di O2
(ipossia) con eventuale aumento nel sangue di CO2 (ipercapnia), non controllabili attraverso
le modificazioni del numero e della profondità degli atti respiratori.
Mediante la pratica dell'emogas analisi (EGA = analisi di sangue arterioso) è possibile
distinguere l'insufficienza respiratoria in Tipo 1 (riduzione di pO2 senza l'aumento della
pCO2) o Tipo 2 (riduzione di pO2 e aumento della pCO2).
In base alla modalita di insorgenza distinguiamo insufficienza respiratoria in forma acuta
(si instaura velocemente. Es. Edema polmonare e pneumotorace) o cronica (si instaura
lentamente. Es. enfisema ostruttivo, bronchite cronica e bronco-pneumopatia cronica
ostruttiva).
Si può avere insufficienza respiratoria per:
1- Diminuzione della ventilazione
2- Alterata composizione dell'aria inspirata
3- Alterazione della perfusione
4- Modificazione della membrana alveolo-capillare
1- Insufficienza respiratoria per diminuzione della ventilazione
L'insufficienza di ventilazione (insufficienza ventilatoria) causa la difficoltà o l'arresto
della respirazione che diminuisce la tensione di O2 nel sangue e aumenta quella della CO2
portando
all'asfissia.
L'insufficienza ventilatoria può essere di due tipi: restrittiva o ostruttiva.
INSUFFICIENZA VENTILATORIA RESTRITTIVA
Compromissione anatomica o funzionale della gabbia toracica o del cavo pleurico, per cui il
polmone non può espandersi normalmente.
Cause comuni:
- Paralisi dei centri o dei muscoli inspiratori
- Compressione della gabbia toracica
- Alterazioni scheletriche congenite o acquisite
- Formazione di aderenze tra i due foglietti della pleura
- Ingresso di aria nelle cavità pleuriche (pneumotorace).
INSUFFICIENZA VENTILATORIA OSTRUTTIVA
Nell'insufficienza ventilatoria di tipo ostruttivo, l'ipoventilazione dipende da un ostacolo
all'ingresso dell'aria.
Cause comuni:
- Occlusione delle vie aeree esterne (da parte di corpi estranei, per tumori, per processi
infiammatori: bronchiti, polmoniti)
- Contrazione spastica dei muscoli lisci bronchiali (asma bronchiale).
- Occlusione meccanica delle vie aeree esterne (soffocamento) e quella operata da liquidi
(annegamento).
2- Insufficienza respiratoria per alterata composizione dell'aria inspirata
Si verifica quando la tensione di ossigeno nell'aria è insufficiente per assicurare una
normale ossigenazione dell'Hb. Nei casi più gravi l'esito può essere l'asfissia.
3- Insufficienza respiratoria per alterazione della perfusione
L'insufficienza da alterazione della perfusione si verifica:
- Nello scompenso cardiaco
- Nell'enfisema polmonare (i capillari restano ischemici per la pressione esercitata dall'aria
in eccesso)
- Nelle lesioni ostruttive dei vasi polmonari per cause intrinseche (embolia, trombosi)
- Per cause esterne (compressione da parte di versamenti pleurici, di tumori, di processi
infiammatori, di briglie fibrotiche o aderenziali)
INSUFFICIENZA DI PERFUSIONE RELATIVA
La quantità di sangue che arriva è normale o aumentata, ma esiste carenza di Hb, per una
reale diminuzione, oppure per una sua incapacità funzionale, in modo che la fissazione
dell'O2 è ostacolata.
4- Insufficienza respiratoria per modificazione della membrana alveolo-capillare
Le insufficienze da alterazioni della membrana alveolo-capillare (insufficienze alveolorespiratorie) possono essere congenite o acquisite.
INSUFFICIENZE ALVEOLO-RESPIRATORIE ACQUISITE:
- Processi infiammatori (polmonite, alveoliti)
- Stati congestizi acuti o cronici
- Fibrosi estese (carnificazione polmonare)
- Inalazione di sostanze lesive
Una diminuzione della superficie respiratoria si ha Nell’ENFISEMA CRONICO, in seguito a
rotture alveolari, talvolta assai estese.
Spesso le varie cause di insufficienza inspiratoria sono associate in uno stesso soggetto.
STADI DELL'INSUFFICIENZA POLMONARE
Stadio 1
Si rivela solo dopo eventuale sforzo.
Stadio 2
Si manifesta con persistente diminuzione della tensione di O2 a livello dei tessuti (ipossia)
e
del
sangue
(ipossiemia).
L'organismo reagisce con iper-ventilazione, ed anche con aumento del volume-minuto
cardiaco e, a lungo andare, delle emazie circolanti (poliglobulia).
Stadio 3
All'ipossiemia, sempre più grave, si accompagna un aumento della concentrazione della CO2
nel
sangue
(ipercapnia).
Grazie ai reni che compensano l'eccesso di CO2 attraverso un aumento del riassorbimento
tubulare dei bicarbonati (mantenendo entro i limiti normali la riserva alcalina) si ha una
acidosi respiratoria compensata.
Stadio 4
Compare l'acidosi respiratoria (diminuzione del pH del sangue arterioso sotto il valore di
7,4).
Ipossia e acidosi portano a ipertensione polmonare.
Il controllo renale diviene quantitativamente insufficiente. Inoltre il centro del respiro, che
normalmente risponde all'ipercapnia inducendo un aumento della ventilazione, diviene
insensibile alla CO2 o ne risulta addirittura inibito. Si parla allora di acidosi scompensata
con intossicazione cronica da CO2.
Il colorito dell'ammalato si fa sempre più bluastro (cianosi) per la scarsa ossigenazione
dell'Hb.
Questa fase evolve poi nel coma, in cui si ha perdita della coscienza.
Il quadro dell'insufficienza respiratoria non resta quasi mai isolato; finisce infatti quasi
sempre per accompagnarsi con insufficienza cardio circolatoria e con disfunzioni
parenchimali in rapporto con l'ipossia cronica.
ALTERAZIONI DEL RITMO E DELLA PROFONDITA' DEL RESPIRO
Dispnea
"fame d'aria" per difficoltà respiratoria.
Può essere di tipo:
- inspiratorio
- espiratorio
In base alle modalità di insorgenza della sintomatologia si identificano dispnee:
- acute (entro 7 giorni)
- croniche (> di un mese)
- continue (persistenti anche a riposo)
- intermittenti.
La dispnea è riscontrabile:
- Nel soggetto sano sotto notevole sforzo (condizione fisiologica di "fiatone")
- Per sforzi fisici di lieve entità (dispnea da sforzo)
- Durante il riposo (dispnea a riposo)
Tachipnea
aumento numero atti respiratori al minuto
es. Ipoventilazione alveolare da ostacolata espansione della gabbia toracica o da ostruzione
delle vie bronchiali
Bradipnea
diminuzione numero atti respiratori al minuto
es. Alcalosi (nel sangue <> e >pO2)
Respiro di Cheyne-Stokes
Conosciuto come respirazione periodica è l'alternarsi di circa 10 atti respiratori rapidi e
profondi, a 10 o 15 atti respiratori lievi o ad una fase di apnea.
Comune nei soggetti affetti da emorragie celebrali, scompenso cardiaco o grave
insufficienza renale (uremia).
Respiro di Biot
Periodi di apnea intercalati a pochi profondi atti respiratori, frequenti e irregolari.
Tipico nei casi di lesione celebrale bulbare, nelle meningiti e nelle intossicazioni da morfina
o CO2.
Respiro di Kusmaull
Ispirazione profonda e faticosa seguita da pausa e espirazione veloce, breve e gemente,
seguita da ulteriore pausa. Conosciuto come respiro grande.
Tipico del coma diabetico.
IPOSSIA
Ipossia è una diminuzione del contenuto e della utilizzazione dell'ossigeno nei tessuti.
Ipossiemia è una diminuzione del contenuto di ossigeno nel sangue.
Le conseguenze sono il blocco della respirazione cellulare e squilibrio energetico
A seconda della patogenesi, esistono cinque forme di ipossia:
- ipossica o respiratoria
- anemica
- ischemica
- stagnante
- istotossica
IPOSSIA IPOSSICA
L'ipossia ipossica dipende da una diminuzione della quantità di ossigeno disponibile per la
reazione con l'Hb.
Può essere causata da:
- una reale diminuzione della tensione parziale dell'O2 nell'aria alveolare
- alterata composizione dell'aria, per diminuzione della pressione atmosferica
- ipoventilazione polmonare
- alterazioni della perfusione
- riduzione della superficie respiratoria (polmoniti, carnificazioni, tumori, enfisema, ostruzioni, e
per alterazioni intrinseche della membrana alveolo-capillare)
- vizi congeniti con mescolamento del sangue arterioso con quello venoso.
Nell'ipossia ipossica la tensione di O2 è diminuita sia nel sangue arterioso che in quello
venoso.
IPOSSIA ANEMICA
L'ipossia anemica dipende da una diminuzione del veicolo dell'ossigeno nel sangue, e cioè
l'Hb.
Può essere causata da:
- diminuzione numerica dei globuli rossi
- abbassamento del valore globulare
- trasformazione dell'Hb in composti difficilmente dissociabili ed inutilizzabili per le funzioni
di trasporto.
Nell'ipossia anemica è diminuita la tensione di O2 nel sangue arterioso ed ancor più in
quello venoso.
IPOSSIA ISCHEMICA E STAGNANTE
L'ipossia ischemica è quella in cui la quantità di O2 che si fissa alle emazie è normale, ma
l’O2 non arriva ai tessuti.
Può essere causata da ostacolo al flusso arterioso.
Nell'ipossia stagnante le arterie sono pervie, ma esiste un ostacolo al deflusso venoso, per
insufficienza del cuore destro o per causa locale.
Sia nell'ipossia ischemica che in quella stagnante la tensione di O2 nel sangue arterioso è
normale, mentre è nettamente diminuita quella nel sangue venoso.
IPOSSIA ISTOTOSSICA
L'ipossia istotossica è quella in cui, per alterazioni cellulari, l'ossigeno che giunge
normalmente ai tessuti col sangue non viene utilizzato.
Tipici esempi sono:
- intossicazione da cianuro
- intossicazione cronica da ossido di carbonio.
Nell'ipossia istotossica i valori della tensione di O2 nel sangue arterioso e venoso tendono a
livellarsi, perché non c'è utilizzazione tessutale.
CIANOSI
Colorito bluastro della cute e delle mucose di un settore del corpo oppure diffusa.
Indica una riduzione del tasso di ossigeno dell'emoglobina.
La cianosi non è sempre espressione di ipossia
La quantità di HbO2 che arriva ai tessuti può essere sufficiente a garantire tutti gli scambi
nonostante la presenza di una quantità di Hb ridotta adeguata per determinare la cianosi
In condizioni di grave ipossia anemica, la Hb totale può essere così scarsa che, anche se essa
fosse tutta ridotta, non si avrebbe cianosi (ipossia senza cianosi).
Tutte le condizioni che riducono la saturazione dell’Hb nei polmoni, sia di origine
ventilatoria, che perfusoria, che alveolo-respiratoria.
Cianosi centrale (o calda) es.
Se un problema polmonare o cardiaco porta a un'insufficiente saturazione di ossigeno nel
sangue si parla di cianosi centrale.
Cianosi periferica (o fredda) es.
Se problemi circolatori causano una stasi di sangue nei tessuti periferici, con conseguente
aumento dell'estrazione di ossigeno da parte di questi, si svilupperà una cianosi periferica.
Pallore: indica riduzione di quantità assoluta di emoglobina.
Colorito rosa acceso: indica aumento della quantità assoluta di emoglobina.
Colorito rosso ciliegia: carbossiemoglobina (composto che si forma all’interno del globulo
rosso per unione della parte proteica dell’emoglobina con CO, presente in grandi quantità.
Concentrazioni > al 50% l'intossicazione comporta coma e può essere fatale).
EMOTTISI
Emissione di sangue con la tosse, causata da un sanguinamento dal tratto respiratorio.
Sintomo presente in diverse malattie:
Malattie polmonari
infiammatorie: bronchiti, bronchiectasie, tubercolosi, polmoniti, ascesso polmonare
neoplastiche: carcinoma e adenocarcinoma broncogeno
varie: corpi estranei, traumi, vasculiti, cisti
Malattie cardiovascolari
es. embolia polmonare, stenosi mitralica, insufficienza ventricolare, rottura di un aneurisma in
un bronco.
Malattie emorragiche
es. leucemia, emofilia, scorbuto, terapia anticoagulante.
TOSSE
Esplusione forzata di aria per apertura improvvisa della glottide dopo attuazione di uno
sforzo espiratorio, a glottide chiusa, dei muscoli toraco-addominali.
Meccanismo essenziale per il mantenimento della pervietà e della pulizia dell'albero
tracheo-bronciale.
Questa manovra può essere involontaria (riflesso della tosse) o volontaria.
In base al suono prodotto si distinguono tossi:
- Mature o produttive (bronchite acuta, bronchiectasie)
- Secche (pleuriti)
- Stizzose (irritativa, tipica della tubercolosi)
- Canine (pertosse)
- Bitonanti (paralisi nervo ricorrente)
- Sibilanti (asma)
SINGHIOZZO
Contrazione spasmodica e ripetitiva del diaframma e dei muscoli intercostali esterni, con
parziale chiusura della glottide in fase di violenta inspirazione.
Disturbo generalmente benigno causato da:
- Distensione gastrica contingente
- Improvvisi cambi di temperatura
- Ingestione di alcolici
Nel singhizzo ricorrente o persistente, le cause sono attribuibili a:
- Patologie del sistema nervoso centrale
- Cause metaboliche (es. Uremia)
- Cause irritative del nervo vago o frenico (es. pleuriti, pericarditi, infarto del miocardio)
STARNUTO
Spasmo respiratorio causato da stimoli meccanici o irritativi sui recettori del nervo
trigemino della mucosa nasale.
SBADIGLIO
Espansione della gabbia toracica ed apertura della bocca. Insorge in stati di sonnolenza,
noia, stanchezza, fame e al risveglio. Atto imitativo (suscitato dalla visione dello stesso).
GRIDO
Accentuata inspirazione seguita da prolungata espirazione forzata con emissione di suono
forte e acuto. Ripetuto a lungo determina ipoventilazione.
PIANTO
Inspirazioni prolungate ed espirazioni forzate con emissione di suoni lamentevoli.
Può aggravare notevolmente stati di insufficienza respiratoria.
RISO
Modificazione spastica del ritmo respiratorio. Se prolungato può alterare la ventilazione
polmonare. Presente in situazioni patologiche:
- sardonico (nel tetano)
- sfrenato (nell'isterismo)
- ebete (nell'oligofrenia: insufficienza mentale)
PATOLOGIE RESPIRATORIE
RINITI
processi infiammatori della mucosa nasale.
LARINGITI E TRACHEITI
Infiammazioni acute della laringe e della trachea caratterizzate da sintomi di bruciore della
gola, afonia, tosse secca e stizzosa, dolore alla deglutizione.
BRONCHITI
Infiammazione dei bronchi causata da agenti infettivi, fisici, chimici, ecc..
Nella forma acuta mostra sintomi di tosse, catarro, dispnea e eventuale febbre.
Nella forma cronica mostra sintomi di tosse produttiva
POLMONITI
Infiammazione dei polmoni che può colpire gli alveoli o gli interstizi polmonari tra alveoli
(dove risiedono i vasi sanguigni).
Si dividono in polmoniti tipiche (es. da batteri comuni) e atipiche.
ASMA BRONCHIALE
Malattia episodica dell'albero trachobronchiale caratterizzata dall'aumentata sensibilità
verso stimoli di vario genere e dal restringimento diffuso del lume delle vie aeree.
Ha cause estrinseche (allergeni esterni al nostro corpo) e intrinseche (predisposizione alla
malattia).
EDEMA POLMONARE
Presenza negli alveoli polmonari di una eccessiva quantità di liquido trasudato dai capillari.
Le cause possono essere acute (infarto del miocardio) o croniche (scompenso cardiaco).
ENFISEMA POLMONARE
Aumento del contenuto aereo dei polmoni per rottura dei setti interalveolari (forma cronica)
o dilatazione degli alveoli senza la rottura dei setti (forma acuta).
Il disturbo fondamentale è la dispea.
TBC POLMONARE
Malattia infettiva ad andamento solitamente cronico che può colpire qualsiasi organo ed
apparato.
PLEURITI
Processi infiammatori che colpiscono la pleura con formazione di liquido essudatizio nella
cavità tra i due foglietti pleurici. Possono essere con formazione di essudato o secce
(attaccamento dei foglietti pleurici).
IDROTORACE
Raccolta di trasudato nella cavità pleurica dovuto a cause meccaniche.
Fisiologia del Sangue
Il sangue è un tessuto connettivo specializzato che:
- Trasporta gas disciolti (O2 dai polmoni ai tessuti e CO dai tessuti ai polmoni)
- Distribuisce sostanze nutritive (assorbite dal tubo digerente o rilasciate dai depositi adiposi
o dal fegato)
- Trasporta i prodotti del catabolismo dai tessuti periferici ai siti di eliminazione.
- Trasporta enzimi ed ormoni fino a specifici tessuti - bersaglio.
- Regola il pH e la composizione del LEC.
- Riduce le perdite di liquidi attraverso vasi danneggiati mediante le reazioni di
coagulazione.
- Difende l’organismo da tossine e agenti patogeni mediante l’azione di globuli bianchi e
anticorpi.
- Aiuta a regolare la temperatura corporea, assorbendo e distribuendo calore.
Componenti del sangue
PLASMA
La sua composizione somiglia a quella del LEC; se ne differenzia per il contenuto di proteine
e gas disciolti.
Le albumine costituiscono circa il 60% delle proteine plasmatiche e le globuline, circa il 33%,
includendo immunoglobuline (o anticorpi) e proteine vettrici (deputate al trasporto di
piccoli ioni o ormoni).
Ad albumine e globuline possono attaccarsi lipidi (trigliceridi, acidi grassi, colesterolo,
lipoproteine).
Altra importante proteina è il fibrinogeno che, trasformandosi in in fibrinafibrina,
costituisce l’intelaiatura del coagulo. Il fluido che rimane dopo la rimozione del coagulo è il
sierosiero.
Il fegato produce più del 90% delle proteine del plasma.
GLOBULI ROSSI
I globuli rossi o eritrociti rappresentano poco meno della metà del volume totale del sangue
(46% del volume totale del sangue nell'uomo e 42% nella donna).
Un microlitro o millimetro cubo di sangue contiene circa 5,4 milioni di globuli rossi nell'uomo
e 4,8 nella donna. Trasportano ossigeno e anidride carbonica e sono tra le cellule più
specializzate dell’’organismo.
Ciascun GR presenta un centro sottile e un bordo spesso. Questa forma aumenta la
superficie di scambio e facilita la flessibilità. L’intera superficie di scambio dei GR è 2000
volte la superficie totale del corpo.
Durante la differenziazione i GR perdono il nucleo e gran parte degli organuli. Senza
mitocondri possono ottenere energia solo attraverso la glicolisi anaerobia che permette loro
di non consumare l’ossigeno trasportato. E senza nucleo e ribosomi non possono sintetizzare
proteine.
Un globulo rosso è esposto a grossi traumi: un singolo circuito del sistema circolatorio dura
meno di 30 sec.
Il logorio cui è sottoposto e l'assenza di assenza di meccansmi riparativi fa si che sopravviva
poco: dopo aver percorso 1200 Km in 120 giorni viene demolito. Circa l’1% dei globuli rossi
circolanti viene rimpiazzato ogni giorno (circa 3 milioni di globuli rossi nuovi entrano in
circolo ogni secondo).
E’ costituito da una membrana che circonda una massa di proteine costituite per il 95% da
emoglobina (Hb), responsabile del suo colore rosso. Le altre proteine sono enzimi per la
glicolisi anaerobia e per il mantenimento della forma dell’Hb).
Esiste un sistema specializzato di rimozione dal circolo dei globuli rossi invecchiati (cellule
fagocitarie del fegato, della milza, del midollo osseo) che riconosce e rimuove dal circolo i
GR prima che si rompano in circolo.
Il sistema fagocitario ricicla gli elementi costitutivi dell'Hb in modo che nulla vada perso:
- le proteine sono scomposte in aminoacidi e riutilizzati .
- l’eme viene privato del ferro e convertito in bilirubina che, rilasciata in circolo, arriva al
fegato dove viene trasformata in bilirubina coniugata e utilizzata nella produzione di acidi
biliari.
- il ferro può essere immagazzinato in due complessi ferroproteici ferritina ed emosiderina,
o rilasciato in circolo, dove si lega ad una proteina di trasporto la transferrina.
Sebbene ogni giorno siano necessari circa 25 mg di ferro, il sistema di recupero è così
efficiente che ne bastano 1-2 mg/die per coprire le perdite.
GLOBULI BIANCHI
I globuli bianchi o leucociti, aiutano a difendere il corpo, dall’invasione da parte di patogeni
e rimuovono tossine, sostanze di scarto, cellule anormali o danneggiate.
Ci sono due classi di globuli bianchi: quelli granulari o granulociti, e quelli agranulari a loro
volta distinti in monociti e linfociti.
La maggior parte dei globuli bianchi si trova nei tessuti periferici; i leucociti circolanti sono
solo una piccola frazione del totale. Un litro di sangue contiene 6000-9000 leucociti.
I globuli bianchi rimangono in circolo per un periodo limitato.
Attirati da specifici stimoli chimici (chemiotassi) i globuli bianchi vengono attirati da agenti
patogeni, tessuti danneggiati e altri globuli bianchi.
Un leucocita può migrare attraverso il rivestimento endoteliale di un capillare mediante
passaggio tra cellule adiacenti, processo chiamato diapedesi.
GRANULOCITI NEUTROFILI
Rappresenteno il 50-70% dei globuli bianchi circolanti
Devono il loro nome al fatto che i granuli che contengono sono chimicamente neutri, quindi
difficili da colorare. Hanno nucleo molto denso e contorto al quale devono un altro nome:
altro nome: polimorfonucleati. Sono molto mobili e molto attivi come fagociti, specializzati
nell’attacco e nella digestione di batteri. Sopravvivono circa 12 ore; quando fagocitano
detriti o batteri vivono ancora meno. Morendo rilascia sostanze chemiotattiche che attirano
altri polimorfonucleati nella sede della lesione.
GRANULOCITI EOSINOFILI
Rappresentano il 2-4% dei globuli bianchi circolanti.
Così chiamati perchè i loro granuli si colorano intensamente con l’eosina.
Sono cellule fagocitarie specializzate nell’attacco a sostanze estranee che hanno reagito
con anticorpi circolanti e il loro numero aumenta enormemente durante una reazione
allergica o uno un’infezione parassitaria.
GRANULOCITI BASOFILI
Sono più piccoli degli altri globuli bianchi e relativamente rari (1%).
I basofili, così detti perchè i loro granuli si colorano con i coloranti basici. I loro granuli
contengono istamina e il suo rilascio potenzia la risposta infiammatoria nella sede della
lesione.
MONOCITI
Sono piuttosto grandi (quasi il doppio di un globulo rosso) e rappresentano il 2-8% dei
globuli bianchi circolanti.
Quando abbandonano il torrente circolatorio diventano macrofagi liberi (così detti per
distinguerli dai macrofagi fissi dei dei tessuti connettivi). Sono molto mobili e in grado di
fagocitare sostanze più grandi di loro fondendosi tra loro a formare fagociti giganti.
Rilasciano sostanze chemiotattiche anche per i fibroblasti (cellule capaci di produrre
tessuto cicatriziale fibroso che circoscrive l’area della lesione).
LINFOCITI
Rappresentano il 20-30% dei globuli bianchi.
Hanno le stesse dimensioni dei globuli rossi e sono privi di granuli. Hanno nucleo grande e
scarso citoplasma. Sono le cellule principali del sistema linfatico e sono responsabili
dell'immunità specifica (capacità di organizzare un contrattacco verso patogeni invasivi o
proteine estranee su base individuale). Si distinguono in linfociti T e linfociti B, questi
ultimi in grado di trasformarsi in plasmacellule, responsabili della produzione di anticorpi.
PIASTRINE
Sono frammenti dei grandi megacariociti del midollo osseo.
Ci sono 150.000-500.000 piastine per millimetro/cubo di sangue.
Si parla di trombocitopenia sotto a 80.000 unità e di trombocitosi sopra alle 600.000.
Sono continuamente sostituite: ogni piastina circola per 10-20 giorni prima di essere
sostituita. Le loro funzioni comprendono:
- Il trasporto di sostanze necessarie alla coagulazione del sangue
- La formazione di una placca temporanea nella parete dei vasi danneggiati
- La contrazione attiva dopo la formazione del coagulo
Processi del sangue
EMOSTASI
Il processo di emostasi impedisce la perdita di sangue attraverso le pareti dei vasi
danneggiati e fornisce un’intelaiatura per la riparazione dei tessuti.
L’emostasi si realizza attraverso una serie di 5 stadi o fasi: vascolare, piastrinica, della
coagulazione, retrazione, del coagulo, fibrinolisi.
1: FASE VASCOLARE
La lesione della parete vascolare provoca la contrazione delle fibre muscolari del vaso
stesso che produce uno spasmo vascolare locale che riduce il diametro del vaso, questa
contrazione può rallentare o addirittura arrestare la perdita di sangue. Dura circa 30
minuti.
2: FASE PIASTINICA
Durante la 1° fase la membrana delle cellule endoteliali nella sede della lesione diventa
“appiccicosa”, favorendo l’adesione delle piastrine alla parete. Man mano che arrivano
altre piastrine queste aderiscono anche tra loro formando una massa che può arrivare a
chiudere la lesione se questa non è troppo grande o il vaso relativamente piccolo.
3: FASE DELLA COAGULAZIONE
Inizia da 30 sec a parecchi min dopo le prime due fasi.
Comprende una serie di eventi che porta alla trasformazione del fibrinogeno in in fibrina.
Man mano che il reticolo di fibrina cresce, cellule del sangue ed altre piastrine vengono
intrappolate nell’intreccio fibroso, formando un coagulocoagulo che chiude effettivamente
la lesione vascolare.
FATTORI DELLA COAGULAZIONE
Una coagulazione normale non può avvenire a meno che il plasma non contenga i fattori della
coagulazione necessari. Questi sono gli ioni calcio e 11 proteine diverse, dette procoagulanti o proenzimi
perchè, in circostanze adatte, vengono convertite in enzimi che dirigono le reazioni essenziali della
risposta coagulativa. Vengono distinte due vie di attivazione del processo coagulativo (intrinseca ed
estrinseca) che convergono in una via comune. Ogni via comporta l’attivazione attivazione “a cascata” di
proenzimi diversi che alla fine favoriscono la trasformazione del fibrinogeno in fibrinala.
4: RETRAZIONE DEL COAGULO
Una volta comparso il reticolo di fibrina, le piastrine e i globuli rossi aderiscono ai
filamenti di fibrina, poi le piastrine si contraggono e l’intero coagulo comincia a
retrarsiretrarsi.
Questo processo stabilizza la sede della lesione e riduce le dimensioni dell’area
danneggiata, facendo si che fibroblasti, cellule muscolari lisce e cellule endoteliali facciano
meno fatica ad effettuare le riparazioni necessarie.
5: FIBRINOLISI
Man mano che le riparazioni procedono il coagulo si scioglie gradualmente.
Questo processo, chiamato fibrinolisi, inizia con l’attivazione del proenzima plasminogeno
ad opera di un enzima attivatore tessutale del plasminogeno (t-PA), rilasciato dai tessuti
danneggiati.
L’attivazione del plasminogeno produce l'enzima plasmina che comincia a digerire i
filamenti di fibrina e ad erodere la base del coagulo.
EMOPOIESI
E’ il processo di formazione delle cellule del sangue.
Nell’adulto la sede principale dell’emopoiesi è il midollo osseo.
Le cellule capostipiti sono gli emocitoblasti e il processo avviene in stadi.
La divisione dell’emocitoblasto dà origine a quattro tipi diversi di cellule progenitrici le cui
cellule figlie si possono differenziare solo in un tipo specifico di cellule del sangue.
ERITROPOIESI (formazione dei globuli rossi)
E’ il processo che porta alla formazione degli eritrociti e si verifica nel midollo rosso
(vertebre, sterno, coste, cranio, scapola, pelvi, parti prossimali delle ossa lunghe degli
arti).
Perchè possa avvenire efficacemente sono necessari aminoacidi, ferro, vitamina B12.
E’ strettamente regolata da un ormone circolante (eritropoietina o EPO) prodotto dai reni.
Il rilascio di EPO aumenta in corso di anemia e quando la quantità di sangue che raggiunge i
reni è ridotta per un trombo o un emorragia.
In corso di stimolazione massiva con EPO il midollo rosso può decuplicare la formazione dei
globuli rossi (fino a 30 milioni al secondo).
Durante la sua maturazione un globulo rosso passa attraverso diversi stadi:
- eritroblasto (globuli rossi immaturi, capaci di sintetizzare emoglobina),
- reticolocita (rilasciati nel sangue ancora in possesso di un nucleo)
- eritrociti (globulo rosso maturo privo di nucleo)
LIFOPOIESI (formazione dei globuli bianchi)
Le cellule capostipiti dei globuli bianchi originano dal midollo osseo ma sono visibili delle
differenze nel completamento del loro sviluppo:
I granulociti completano il loro sviluppo nel tessuto mieloide.
I monociti completano la loro differenziazione in circolo e nei tessuti periferici quando
diventano macrofagi.
I linfociti iniziano la maturazione nel midollo ma molti di loro lasciano il midollo per
migrare nei tessuti linfoidi periferici (timo, milza e linfonodi), dove si moltiplicano e si
differenziano.
Principali patologie del sangue
ANEMIA
L’anemia si verifica quando la capacità dell’ossigeno del sangue è diminuita (diminuisce il
livello di O2 nei tessuti periferici)
Questa condizione determina una gran varietà di sintomi: fatica muscolare, astenia,
sonnolenza
Ci sono molti tipi di anemia a seconda del volume e della forma dei GR, ma tutte hanno in
comune la riduzione della quantità di emoglobina nel sangue.
POLICITEMIA (anemia falciforme)
La policitemia è la condizione opposta, nella quale si ha un aumento del numero di Globuli
Rossi che possono superare i 10.000.000/mm cubo.
ANORMALITA’ DELLA RISPOSTA COAGULATIVA
Il processo coagulativo implica una catena complessa di eventi.
L’alterazione di qualsiasi fattore può rompere l’intero processo influenzato da Ioni calcio e
vitamina K.
Anche un sistema coagulativo iperattivo può causare problemi seri (embolie e trombosi)
I clinici possono tentare di impedire una coagulazione indesiderata mediante la
somministrazione di sostanze che deprimono la risposta coagulativa o sciolgono il coagulo
già formato (eparina, cumarinici, streptochinasi/urochinasi, t-PA)
Fisiologia Cardiocircolatoria
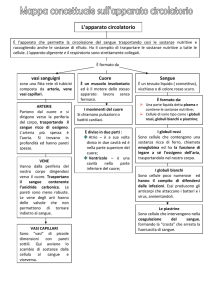
APPARATO CARDIOVASCOLARE - VASI E CIRCOLAZIONE
Il sangue lascia il cuore attraverso i tronchi polmonare ed aortico che si ramificano
ripetutamente formando le arterie che distribuiscono il sangue agli organi.
All’interno degli organi si realizzano ulteriori ramificazioni creandosi così centinaia di
milioni di piccole arterie che forniscono il sangue a oltre 10 miliardi di capillari molti dei
quali del diametro di un singolo globulo rosso.
Tutti gli scambi chimici e gassosi tra sangue e liquido interstiziale (LEC) si realizzano
attraverso le pareti dei capillari.
Tutte le cellule dipendono da questi scambi per l’approvvigionamento di ossigeno, sostanze
nutrienti e per rimuovere i cataboliti.
ANATOMIA FUNZIONALE DEL SISTEMA CIRCOLATORIO
Arterie e vene formano un sistema di distribuzione internaArterie e vene formano un sistema
di distribuzione interna cui il cuore fornisce la necessaria propulsionecui il cuore fornisce la
necessaria propulsione
Entrambi i circoli (sistemico e polmonare) partono dal cuore mediante grossi tronchi in cui il
sangue giunge passando attraverso le valvole semilunari.
I vasi collegati a questi tronchi si ramificano ripetutamente dando origine ad arterie di
calibro sempre più piccolo, fino alle arteriole.
Dalle arteriole il sangue giunge alla rete capillare dalla quale defluisce nelle venule che si
uniscono a quelle vicine per formare piccole vene, poi vene di medio e grosso calibro che
confluiscono nelle vene cavevene cave (nel circolo sistemico) o nelle vene polmonari (nel
circolo polmonare).
ORGANIZZAZIONE ISTOLOGICA
Arterie e vene hanno pareti formate da tre strati distinti (tonaca intima, media, avventizia)
che conferiscono loro elasticità e resistenza.
Vi sono notevoli differenze strutturali tra i due tipi di vasi in rapporto alle differenti
pressioni vigenti nei due sistemi.
I capillari hanno pareti molto sottili, formate sopattutto da un singolo strato di endotelio
circondato da una membrana basale molto sottile; sono i soli vasi che permettono scambi
tra circolo e LEC.
VENE E PRESSIONI VENOSE
Il sistema arterioso è un sistema ad alta pressione poiché raccoglie tutta la forza sviluppata
dal cuore per spingere il sangue attraverso la rete arteriosa e migliaia di capillari.
La pressione in una venula periferica è solo il 10% di quella dell’aorta ascendente e nelle
vene via via più grandi le pressioni continuano a scendere.
La pressione nelle vene di medio calibro è così bassa che senza un aiuto non può opporsi alla
forza di gravità. Le valvole presenti in queste vene (come quelle cardiache) impediscono al
sangue
di
refluire.
Le grosse vene, come la v. cava, non hanno valvole, ma le modificazioni pressorie nella
cavità toracica aiutano lo spostamento del sangue verso il cuore.
DISTRIBUZIONE DEL SANGUE
Cuore arterie e capillari contengono normalmente il 30-35% del volume ematico (circa 1,5
litri) e il sistema venoso il restante 65-70% (3,5 litri).
Poiché le loro pareti sono più sottili e con meno muscolo liscio, le vene sono più elastiche
delle arterie quindi se il volume di sangue (o volemia) aumenta o si riduce, lo stesso accade
alle pressioni venose per stiramento o accorciamento delle pareti.
Queste vene agiscono come un deposito di sangue riserva venosa (circa il 20% del volume
ematico totale).
In caso di gravi emorragie il centro vasomotorio del bulbo stimola i nervi ortosimpatici;
le vene si contraggono e questa venocostrizione spreme il sangue nel resto del sistema,
mantenendo la pressione arteriosa molto vicina ai livelli normali.
CIRCOLO POLMONARE
Il sangue che entra nell’atrio destro è quello che ritorna dai capillari periferici, dove è stato
rilasciato ossigeno e assorbita carbonica.
Dopo essere passato dall’atrio al ventricolo destro entra nel tronco polmonare e viene
distribuito nel circolo polmonare dove viene nuovamente ossigenato e dove viene eliminata
l’anidride carbonica in eccesso; il sangue così “rinnovato” torna al cuore per essere
nuovamente distribuito.
CIRCOLO SISTEMICO
Parte dal ventricolo sinistro e termina nell’atrio destro.
Inizia con l’aorta ascendente che origina dalla valvola aortica; da questa originano per prime
le arterie coronarie; l’arco aortico che segue piega al di sopra del cuore e prosegue
nell’aorta discendente. Dall’arco aortico e dall’aorta discendente originano via via tutte le
arterie principali, che a loro volta danno origine a vari rami di divisione che si distribuiscono
a tutti gli organi e tessuti.
I vasi del sistema venoso viaggiano spesso fianco a fianco delle corrispondenti arterie, spesso
con gli stessi nomi e in compagnia dei nervi periferici che anch’essi hanno gli stessi nomi e
innervano le stesse strutture.
Una differenza significativa tra s. arterioso e s. venoso riguarda la distribuzione delle
principali arterie e vene del collo e degli arti, dove le arterie viaggiano in profondità e dove
esistono due gruppi di vene, uno periferico e uno profondo. Questo doppio drenaggio gioca
un ruolo importante nella termoregolazione.
FISIOPATOLOGIA CIRCOLATORIA
Scopo della regolazione cardiovascolare è il mantenimento di un adeguato apporto di sangue
ai tessuti e organi periferici. In condizioni normali il flusso ematico è uguale gittata
cardiaca.
Due fattori influenzano il flusso: la pressione e la resistenza.
FLUSSO E PRESSIONE
Tutti fluidi, sangue compreso, viaggiano da una zona a pressione alta ad una a pressione
bassa pressione alta ad una a pressione bassa L'entità del flusso (F) è proporzionale alla
differenza di pressione (P).
Nel circolo sistemico P è uguale alla pressione circolatoria (differenza di pressione esistente
tra inizio e fine del sistema arterioso, cioè tra radice dell’aorta ascendente e atrio destro.
Diverso è il concetto di Pressione Arteriosa, cioè il valore di pressione esistente nel sistema
arterioso PA). La pressione arteriosa è relativamente alta dovendo spingere il sangue
attraverso il sistema arterioso. Il flusso ematico capillare è direttamente proporzionale alla
pressione arteriosa, la quale è strettamente regolata da meccanismi nervosi e ormonali.
La pressione deve mantenersi alta perché esistono numerose forze che si oppongono al
flusso ematico.
FLUSSO E RESISTENZA
Una resistenza è una forza che si oppone ad un movimento; nel sistema circolatorio è la
forza che si oppone al flusso ematico: maggiore è la resistenza, più lento è il flusso.
La resistenza del s. venoso è molto bassa; alte sono le resistenze periferiche del s. arterioso
(RP). Perché vi sia flusso PA deve essere maggiore di RP.
Le RP comprendono la viscosità del sangue, la turbolenza del flusso e le resistenze vascolari;
di queste solo le ultime possono essere modificate dal s. nervoso e dal s. endocrino per
regolare il flusso ematico; le prime possono modificarsi invece in alcune condizioni
patologiche.
RESISTENZA VASCOLARE
Il fattore più importante delle resistenze vascolari è l’attrito tra il sangue e le pareti vasali
che dipende soprattutto dal diametro del vaso: maggiore il diametro, minore l’attrito.
La gran parte delle RP è dovuta alle arterie e ai capillari (molti capillari hanno un diametro
pari a quello di un singolo globulo rosso).
Stimoli ormonali, locali, autonomici, in grado di stimolare la muscolatura liscia arteriolare
possono modificare il diametro di questi vasi; poiché un piccolo cambiamento di diametro
provoca un grosso cambiamento della resistenza, questi meccanismi consentono un preciso
controllo delle resistenze periferiche e quindi del flusso ematico.
VISCOSITA’ E TURBOLENZA
La viscosità è la resistenza al flusso causata dall’interazione tra le molecole sospese in un
liquido. Fluidi a bassa viscosità come l’acqua (viscosità 1.0) scorrono a basse pressioni,
mentre fluidi densi come la melassa (viscosità 300) scorrono solo ad alte pressioni.
Il sangue ha una viscosità di 5.0 per la presenza delle proteine e delle cellule del sangue;
alcune condizioni patologiche possono alterarne la viscosità (anemia, policitemia,
disprotidemie, ecc..). Il flusso ematico in un vaso è generalmente lineare flusso laminare e il
sangue scorre lentamente in prossimità delle pareti e più velocemente verso il centro del
vaso.
Superfici irregolari, bruschi cambiamenti del diametro di un vaso o aumenti di flusso creano
vortici e mulinelli turbolenza che riducono l’entità del flusso.
Il flusso ematico si verifica per una differenza di pressione tra l’aorta e l’atrio destro
(pressione circolatoria).
La PA è responsabile della spinta del sangue nel letto capillare. Per mantenere il flusso
ematico PA deve essere maggiore di RP.
L’elemento più importante nel determinare RP è il diametro delle arteriole che varia in
risposta a stimoli locali, nervosi, ormonali.
La turbolenza contribuisce alle RP anche in condizioni fisiologiche mentre la viscosità solo in
condizioni patologiche.
Principali patologie della circolazione e dei vasi
INVECCHIAMENTO E APPARATO CARDIOVASCOLARE
Il numero di Globuli Rossi si riduce con l’avanzare degli anni per ridotta attività del midollo
osseo, carenze vitaminiche, stile di vita.
Alcune vene periferiche si ostruiscono per formazione di trombi a causa del rallentamento
del flusso ematico, soprattutto agli arti inferiori, da dove possono distaccarsi determinando
embolie.
Si riduce la gittata cardiaca e la capacità di aumentare la frequenza cardiaca.
L’attività delle cellule nodali e delle fibre di conduzione si modifica e diventano più comuni
le aritmie.
Si modifica lo scheletro fibroso del cuore, che diviene meno elastico.
Si riduce il circolo coronarico con danno progressivo del miocardio ventricolare.
Gran parte delle modificazioni sono da attribuire all’alterosclerosi.
Un’arteriosclerosi limitata è normale conseguenza dell’’invecchiamento:
le arterie perdono elasticità, si riduce la quantità di muscolo liscio della parete e diventano
meno elastiche.
Le pareti arteriose rigide sopportano poco improvvisi aumenti di pressione che possono così
determinare aneurismi la cui rottura provoca a sua volta ictus, emorragie, infarti, a seconda
del vaso colpito.
Le pareti arteriose diventano sede di deposizione di sali di calcio, divenendo ancora più
rigide.
Le placche aterosclerotiche sono anche sede di formazione di trombi, aumentando così il
rischio di arresti circolatori, ictus, infarti, ecc.
ARTEROSCLEROSI
E’ un ispessimento della parete arteriosa; le complicanze ad essa legate sono responsabili
della metà delle morti nei Paesi occidentali.
Ha inizio con un accumulo di lipidi nelle cellule endoteliali che determina fissurazioni sulle
quali aderiscono le piastrine; il risultato è una placcaplacca che protrude nel lume del vaso
I maschi anziani sviluppano facilmente placche; gli estrogeni ne possono rallentare la
formazione; dopo la menopausa il rischio aumenta anche nelle donne.
Oltre all’età avanzata e il sesso maschile altri fattori di rischio sono l'elevata colesterolemia,
fumo di tabacco, ipertensione, diabete, obesità, stress, vita sedentaria.
APPARATO CARDIOVASCOLARE
Tutte le cellule viventi degli organismi pluricellulari si affidano al liquido interstiziale (LEC)
per l’apporto di ossigeno, sostanze nutritive e per l’eliminazione delle scorie.
Le condizioni del LEC vengono mantenute stabili mediante continui scambi tra tessuti
periferici e sangue circolante. Il sangue contribuisce al mantenimento dell’omeostasi solo
finchè circola grazie all’azione del cuore. Il cuore batte approssimativamente 100.000 volte
al giorno e pompa da 5 a 30 litri al minuto.
Rete di vasi sanguigni che trasportano il sangue attraverso il cuore e i tessuti del corpo.
Due circoli separati: circolo polmonare e circolo sistemico. Ogni circolo parte dal cuore e
termina in esso.
Il cuore è formato da 4 camere muscolari, due per ogni circolo:
l’atrio destro riceve sangue dal circolo sistemico e il ventricolo destro lo spinge nel circolo
polmonare, l’atrio sinistro riceve sangue dal circolo polmonare e il ventricolo sinistro lo
immette nel circolo sistemico.
La funzione di un atrio è raccogliere il sangue di ritorno al cuore e trasferirlo al proprio
ventricolo.
Le richieste funzionali a carico dei due atri (e quindi la loro conformazione anatomica) sono
pressochè identiche; le richieste funzionali a carico dei due ventricoli sono invece molto
differenti tra loro ed esistono quindi grandi differenze anatomiche.
Il piccolo circolo
I polmoni si trovano molto vicino al cuore e vene ed arterie sono ampie e brevi il ventricolo
destro non ha bisogno di contrarsi eccessivamente per spingere il sangue attraverso il circolo
polmonare (circolo ad alta capacitanza e bassa resistenza
La parete del ventricolo destro è relativamente sottile ed in sezione appare come una tasca
attaccata alla robusta parete del ventricolo sinistro; quando si contrae agisce come una
pompa a soffietto comprimendo il sangue contro la robusta parete del ventricolo sinistro con
sforzo minimo, sviluppando pressioni relativamente basse (15-28 mmHg).
Il grande circolo
Il ventricolo sinistro deve esercitare una pressione 7-8 volte maggiore del v. destro per
spingere il sangue in tutto il circolo sistemico (circolo ad alta resistenza).
Ha una parete molto spessa ed in sezione appare circolare.
Le forze che vengono generate dalla sua contrazione devono essere sufficienti ad aprire la
valvola semilunare e a spingere il sangue nell'aorta ascendente, dove esiste una pressione
diastolica di 70-80 mmHg.
CIRCOLAZIONE CORONARICA
Il cuore lavora continuamente e le sue fibre muscolari richiedono notevole apporto di
ossigeno e nutrienti. Un cuore pesa mediamente 300 g ma incide a riposo per più del 9%
sulla richiesta totale di O2. A riposo circa il 4% del sangue espulso dal VS entra nel circolo
coronarico che assicura l che assicura l’apporto di ossigeno alla muscolatura cardiaca;
durante esercizio massimale la richiesta di ossigeno aumenta notevolmente e il flusso
ematico diretto al cuore può aumentare fino a 9 volte il valore basale.
Le arterie coronariche (o coronarie) nascono dal tratto di origine dell’aorta ascendente, ove
esiste una pressione più alta rispetto al resto del circolo sistemico.
Le arterie coronaria destra e sinistra si dividono nei vari rami che irrorano il cuore,
ampiamente e variamente anastomizzati tra loro; il sangue refluo è drenato dalle vene
coronariche nel seno coronario che a sua volta si apre nell’atrio destro.
Principali patologie del cuore
CORONAROPATIA
E’ un cambiamento degenerativo della parete delle arterie coronarie che comporta stenosi
parziale o completa del loro lume con riduzione della circolazione coronarica che conduce
ad ischemia miocardica.
La causa più comune è la formazione di un deposito lipidico, placca ateromasica o
aterosclerotica, sulla quale può formarsi un trombo; a questi possono associarsi spasmi della
muscolatura liscia che possono ulteriormente ridurre il flusso ematico interrompendolo del
tutto.
Uno dei primi sintomi della coronaropatia è l’angina pectorispectoris:
temporanea insufficienza di O2 ed ischemia durante un aumento transitorio del lavoro
cardiaco (dolore caratteristico).
L’angina può essere controllata da interventi farmacologici (ß-bloccanti, nitroglicerina,
calcio-antagonisti, statine, farmaci antagonisti, farmaci antipiastrininici) e cambiamenti
dello stile di vita (dieta, attività fisica, evitare lo stress).
A volte è necessario ricorrere ad interventi chirurgici (rimozione della placca con cateteri
allungati, angioplastica con palloncino, posizionamento di “stent” metallici, by-pass singolo
o multiplo)
INFARTO MIOCARDICO
Durante un infarto si ha un arresto della circolazione coronarica e le cellule miocardiche
muoiono per mancanza di ossigeno; il tessuto colpito degenera creando un’area non
funzionante detta infarto.
Le conseguenze di un infarto dipendono dalla grandezza della coronaria colpita e dalla
natura del blocco circolatorio (formazione di un trombo, rottura di una placca, spasmodi una
placca, spasmo); se l’’area colpita è ampia il cuore cessa di battere; infarti più piccoli
possono essere “riparati” dalla formazione di tessuto cicatriziale, ma possono insorgere
varie complicanze, tutte spiacevoli.
Circa il 25% dei pazienti colpiti muore prima di giungere in Pronto Soccorso.
INSUFFICIENZA CARDIACA
L’insufficienza cardiaca è una condizione in cui la gittata cardiaca si riduce, in assoluto o
relativamente alle richieste periferiche, nonostante un normale riempimento venoso.
Dalla definizione sono escluse le patologie da ridotto ritorno venoso (shock distributivo che
comprende lo shock emorragico, lo shock ipovolemico, lo shock anafilattico…) oppure le
patologie da riduzione della capacità del ventricolo di espandersi (si parla in questo caso di
tamponamento cardiaco).