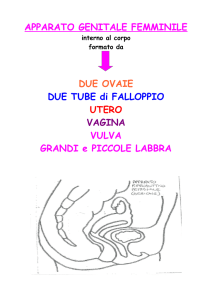
L’apparato genitale femminile è costituito da organi che
hanno funzione riproduttiva e da strutture di sostegno.
•Apparati di sospensione e sostegno:
contengono, fissano e sorreggono gli organi
genitali;
•Pelvi ossea o piccolo bacino,
•Strutture di sospensione (sistema fasciale e
legamentoso)
•Strutture muscolo aponeurotiche del
pavimento pelvico.
•Organi con funzione riproduttiva:
•Ovaie
•Tube
•Utero
•Vagina
•Vulva
•Mammella
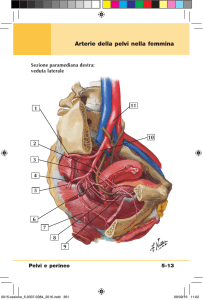
Pelvi Ossea o Piccolo Bacino
Ileo
Osso pubico
Ischio
È un complesso osseo formato dalle due ossa dell’anca
(derivato dalla fusione di tre parti: Ileo Ischio e Pube) e
dagli ultimi due segmenti della colonna vertebrale
(Sacro e Coccige)
Pelvi Ossea o Piccolo Bacino.
Il piccolo bacino ha la forma di un tronco di cono con la
base anterosuperiore volta verso la cavità addominale e
l’apice inferiore che prospetta verso la regione perineale.
La cavità pelvica ha la forma di un imbuto e viene suddivisa in
due parti:
•Grande pelvi: fa parte della cavità addominale
•Piccola pelvi: costituisce la cavità pelvica
Il limite tra queste due parti viene segnato dallo stretto
superiore
Pelvi Ossea o Piccolo bacino
•Diametro anteropaosteriore:
distanza tra promontorio e il
margine superiore della sinfisi
pubica, detta anche CONIUGATA
ANATOMICA (11.2 cm)
•Diametro trasverso massimo:
distanza tra i punti più laterali
delle linee arcuate di ciascun lato
(13.5 cm)
•Diametri obliqui: distanza che
separa l’articolazione sacro iliaca di
un lato dall’eminenza ileopettinea
del lato opposto (12 cm)
Ha contorno ovalare ed è costituito in dietro dal margine anteriore della base del
sacro, lateralmente dalle linee arcuata e pettinea e in avanti dalla continuazione di
quest’ultima fino al tubercolo pubico.
Pelvi Ossea o Piccolo Bacino.
IL CANALE PELVICO
• Posteriormente dalla
superficie ventrale
concava del sacro e del
coccige.
• Anteriormente dal
pube.
• Lateralmente da una
superficie liscia
quadrangolare che
corrisponde alla faccia
pelvica dell’acetabolo.
Piccolo bacino o pelvi ossea.
LO STRETTO INFERIORE
HA CONTORNO
IRREGOLARE
PASSA DAL DIETRO IN
AVANTI PER L’APICE DEL
COCCIGE E PER LE
TUBEROSITA’
ISCHIATICHE
GIUNGENDO AL MARGINE
INFERIORE DELLA
SINFISI
IL PAVIMENTO CHE CORRISPONDE A QUESTO STRETTO E’ CONTORNATO DA
3 ARCATE: UNA ANTERIORE, O ARCATA PUBICA, FORMATA DAI DUE RAMI
ISCHIO-PUBICI E DUE ARCATE LATERALI O INCISURE ISCHIATICHE CHE
SONO COMPRESE TRA LE TUBEROSITA’ ISCHIATICHE IN AVANTI ED IL
MARGINE DEL SACRO E DEL COCCIGE DIETRO
Diametri stretto inferiore.
•Diametro anteroposteriore:
Tra sinfisi e apice del coccige
(8.5 cm) detto anche
pubococcigeo
•Diametro trasverso o
bisischiatico:
Tra le tuberosità ischiatiche (11
cm)
•Diametri obliqui:
Dal punto dimezzo del
legamento sacro tuberoso al
punto di unione tra ramo
ischiatico e ramo pubico.
LEGAMENTI
PERIFERICI
LEGAMENTO
SACRO-ILIACO
ANTERIORE: rinforza le superfici
anteriori e superiori della capsula.
LEGAMENTO
SACRO-ILIACO
POSTERIORE: presenta fasci che
collegano i tubercoli del sacro alle
tuberosità iliache (fascio più
profondo) e fasci che collegano alle
spine iliache posteriori.
LEGAMENTI A
DISTANZA
LEGAMENTO SACRO – SPINOSO:
dal margine laterale del sacro e del
coccige alla spina dell’ischio.
LEGAMENTO SACRO –
TUBEROSO: dalle spine iliache
posteriori al margine mediale della
tuberosità ischiatica.
LEGAMENTO ILIACO-LOMBARE:
unisce i processi costiformi di L4L5 con la cresta iliaca fino alla
faccetta articolare dell’anca.
I LEGAMENTI SACRO-TUBEROSO E SACRO-SPINOSO CHIUDONO LE DUE
INCISURE ISCHIATICHE DELIMITANDO IL GRANDE E IL PICCOLO FORAME
ISCHIATICO.
PERINEO
Sul piano superficiale è
delimitato:
✦ Sul davanti dal Monte di
Venere
✦ Dietro dalle Natiche
✦ Lateralmente dalle cosce
PERINEO
Sul piano profondo è delimitato dai margini dell’apertura inferiore della
pelvi:
✦ Sinfisi pubica
✦ Legamento arcuato
✦ Rami ischio-pubici
✦ Tuberosità ischiatiche
✦ Legamenti sacrotuberosi
✦ Sacro e coccige
PERINEO
Diaframma pelvico
Forma un sepimento muscolotendineo a forma di imbuto tra la
cavità pelvica ed il perineo.
Rappresenta uno dei principali
sostegni degli organi pelvici. È
costituito da:
✦ Muscolo elevatore dell’ano
✦ Muscoli ischio-coccigei
✦ Strato fasciale superiore
✦ Strato fasciale inferiore
PERINEO
Il diaframma uro-genitale
È un robusto setto muscolomembranoso, teso nella metà
anteriore dell’apertura inferiore
della pelvi, fra i rami ischiopubici.
È composto da 2 strati fasciali,
superiore ed inferiore, fra i quali
sono situati:
✦ Muscoli trasversi profondi del
perineo
✦ Muscolo sfintere dell’uretra
membranosa
✦ Vasi e nervi pudendi
PERINEO
Il centro tendineo del perineo
Si trova alla base del diaframma
uro-genitale
fra
gli
orifizi
vaginale ed anale. È un punto
fibroso
comune
di
congiungimento per i muscoli:
✦ Bulbo-cavernosi
✦ Trasversi profondi
✦ Trasversi superficiali
✦ Elevatori dell’ano
✦ Sfintere esterno dell’ano
PERINEO
Diaframma pelvico
Sotto le fasce del pavimento
pelvico, il diaframma pelvico
appare come una lunga amaca
di muscoli, che dal contorno
pelvico si estende in basso,
circondando uretra, vagina e
retto
e
si
congiunge
posteriormente al sacro ed al
coccige.
PERINEO
Muscoli elevatori dell’ano
Parte mediale:
È costituita dal muscolo Pubococcigeo che nasce dalla faccia
posteriore del ramo del pube,
vicino alla sinfisi. Da qui i fasci
muscolari procedono verso il
basso ed all’indietro attorno alla
parete laterale della vagina.
Alcuni fasci raggiungono il
coccige, altri terminano al centro
tendineo del perineo.
PERINEO
I 2 muscoli pubo-coccigei sono
separati medialmente dal una
fessura dove passano:
✦ Vena dorsale del clitoride
✦ Uretra
✦ Vagina
✦ Retto
Questi organi sono sostenuti da
espansioni muscolo-fasciali dei
muscoli pubo-coccigei, infatti la loro
fascia inferiore si continua con la
fascia superiore del diaframma urogenitale.
PERINEO
Parte laterale:
È rappresentata dal muscolo ileo
coccigeo che nasce:
✦ dalla spina ischiatica
✦ dall’arco
tendineo
del
muscolo elevatore dell’ano che
rappresenta un ispessimento
della fascia pelvica parietale che
ricopre la faccia mediale del
muscolo otturatore interno che
va dalla faccia posteriore del
pube alla spina ischiatica.
Gli organi deputati
alla funzione
riproduttiva
I genitali esterni femminili costituiscono il
cosiddetto PUDENDO MULIEBRE o VULVA
e sono situati:
• al di sotto della sinfisi pubica,
• superficialmente al trigono urogenitale,
• nello spazio compreso tra le cosce.
VULVA.
La VULVA include quelle parti dell’apparato genitale femminile che
sono visibili esternamente nella regione perineale.
Monte di Venere
Commessura anteriore
Clitoride
Orifizio uretrale
Piccolo labro
Orifizio
vaginale
Imene
Vestibolo
Fossa
navicolare
Commessura posteriore
Ano
Prima della 7° settimana di
gestazione ambedue i sessi sono
provvisti di un seno uro-genitale ed
hanno un aspetto esterno identico.
In questo stadio gli organi genitali
esterni sono costituiti da:
• Tubercolo genitale
• Doccia uretrale
• Pliche uretrali (lateralmente)
• Rigonfiamenti labio-scrotali
• Fessura uro-genitale che si è
creata in uno stadio più precoce
quando la membrana perineale la
separa dall’orifizio cloacale unico
Monte di Venere.
Il monte di Venere, sovrapposto alla sinfisi pubica è una
prominenza adiposa ricoperta di peli dalla quale si dipartono due
grosse pieghe cutanee longitudinali, le grandi labbra che
determinano la rima pudenda.
La comm. anteriore segna il punto di unione
con il monte di Venere. Posteriormente sono
unite da un modesto rilievo: comm. posteriore o
Forchetta.
Grandi labbra.
Le grandi labbra sono costituite da 2 strati:
o Cute: fortemente pigmentata sulle facce laterali e sul margine inferiore
ricoperta di lunghi peli e provvista di ghiandole sudoripare e sebacee. Sulla
faccia mediale è più sottile, rosea e glabra.
o Connettivo sottocutaneo: costituito da uno strato superficiale ed uno
profondo separati da una membrana fibroelastica. Quest’ultima proviene
dall’anello sottocutaneo del canale inguinale, riceve inoltre fibre collagene
dal pube e dall’ischio formando un vero e proprio legamento sospensore
delle grandi labbra. Lo strato sottocutaneo profondo è costituito da tessuto
adiposo che forma il corpo adiposo delle grandi labbra a sua volta diviso in
grossi lobi da setti della membrana fibroelastica che penetrano al suo
interno
Piccole labbra.
Le piccole labbra sono 2 pliche cutanee
appiattite che unendosi tra loro sulla linea
mediana delimitano il vestibolo della vagina. Si
considerano:
• Faccia laterale: piana e glabra
• Faccia mediale: forma la parete laterale del
vestibolo della vagina
• Base: si continua con le grandi labbra
• Estremità anteriore: a livello del clitoride si
divarica formando 2 lamine, quella superiore va
a formare il prepuzio del clitoride, l’inferiore il
frenulo del clitoride
• Estremità posteriore: si perde sulla faccia
mediale delle grandi labbra o si unisce alla
controlaterale per formare il frenulo delle piccole
labbra che delimita la fossa navicolare
Piccole labbra
Le piccole labbra sono rivestite da un sottile strato cutaneo
fortemente pigmentato privo di peli e ghiandole
sudoripare, sono invece presenti ghiandole sebacee
particolari che, nel periodo di maturità sessuale, secernono
una sostanza biancastra.
Più profondamente si trova un tessuto connettivo denso
ricco di fibrocellule muscolari lisce e fibre elastiche. In
questo connettivo si trovano i dispositivi vascolari che
possono conferire alle piccole labbra le caratteristiche di
un tessuto erettile
Vestibolo della vagina.
Il Vestibolo della vagina è lo spazio compreso tra le piccole labbra
e comunica largamente con
l’esterno tramite la rima vulvare
Il suo tetto è occupato dal davanti
verso dietro da:
✰ Clitoride
✰ Orifizio esterno dell’uretra
✰ Orifizio vaginale
L’orifizio vaginale nelle donne
vergini è ristretto dall’Imene
Imene.
L’imene è una membrana che separa la parete vaginale dal vestibolo della
vagina.
L’imene può avere diversi aspetti (semilunare, circolare, bilabiato,
cribroso). Con i primi atti sessuali si lacera e dopo il parto al suo posto
restano dei piccoli residui che appaiono come lembi irregolari chiamate
Caruncole imenali.
Apparato ghiandolare.
Ghiandola del Bartolino: sono situate lateralmente al vestibolo
della vagina e in sezione trasversale appare come un raggruppamento
di piccole ghiendole secernenti muco rivestite da epitelio cilindrico
monostratificato. Il condotto sfocia a livello della zona centrale del
vestibolo della vagina
Ghiandole vestibolari minori: sono situate intorno all’uretra ed al
clitoride ed hanno la funzione di facilitare la lubrificazione della
mucosa vaginale.
Organi erettili: costituiti dal clitoride e dai bulbi del vestibolo
La vagina
La vagina si sviluppa come
diverticolo del seno uro-genitale
nella regione del tubercolo di
Muller
e
diviene
contigua
all’estremo distale dei condotti di
Muller.
Circa i 2/3 della vagina originano
dal seno uro-genitale e circa 1/3
origina dal tubercolo di Muller.
La vagina
È l’organo dell’accoppiamento.
È un tubo dalle pareti sottili, rivestite
da epitelio pavimentoso stratificato,
in media ha una lunghezza che va da
7-8 cm nella parete anteriore a 10-11
cm sulla parete posteriore e si porta
verso l’alto e l’indietro con un
angolo di 45° sul perineo, congiungendo il vestibolo della vagina con la
cavità dell’utero. Il suo fornice
posteriore è ricoperto dal peritoneo
viscerale che proprio qui si ribalta
formando il “cul de sac” del Cavo
del Douglas.
La cavità vaginale è solo virtuale
poiché le pareti sono normalmente in
apposizione.
La vagina
Ha rapporti:
✤ Anteriormente con la vescica
e l’uretra
✤ Posteriomente con il piano
perineale, il retto ed il cavo del
Douglas
✤ A destra ed a sinistra con il
diaframma urogenitale ed il
muscolo elevatore dell’ano
✤ In alto troviamo la zona di
intersezione del canale vaginale
intorno al collo uterino (fornici)
La vagina
I 3 strati principali della
parete vaginale sono:
1. Tonaca mucosa
2. Lamina propria
3. Tonaca muscolare
Utero.
È un organo muscolare cavo a forma
di pera, dalle pareti spesse ed è
situato tra la vescica ed il retto.
La parete è composta da tre strati:
✰dalla tonaca sierosa costituita dal
peritoneo viscerale
✰ uno strato intermedio di muscolatura liscia che prende il nome di
miometrio
✰ uno strato più interno di mucosa
denominato endometrio.
Utero
Si riconoscono tre porzioni:
1. Fondo
È la parte a forma di cupola posta al di
sopra del livello di inserzione delle
tube.
2. Corpo
Si trova al di sotto degli osti tubarici,
è separato dal collo da un piccolo
restringimento chiamato Istmo. La
cavità del corpo uterino è appiattita e
di forma triangolare con la base tesa tra
i due osti tubarici e l’apice che si
continua con il canale cervicale a
livello dell’orifizio uterino interno.
Utero
3. Collo dell’utero o cervice
Ha forma cilindrica leggermente dilatata al centro e misura circa 2,5 cm di
lunghezza. La sua cavità, il canale
endocervicale, è fusiforme e si apre in
vagina attraverso l’orifizio uterino
esterno.
Sulle pareti anteriore e posteriore la
tonaca mucosa del collo dell’utero si
solleva in una serie di pieghe palmate.
In questa sede la parete è più fibrosa
rispetto al corpo.
Si distinguono una porzione sopravaginale ed una intravaginale
Salpingi o tube uterine
Chiamate anche trombe di Falloppio, sono organi muscolo-mucosi di forma
tubulare pari e simmetrici, ciascuna della lunghezza di circa 12 cm con
calibro variabile nei diversi tratti.
Hanno la funzione di raccogliere l’uovo al momento dell’ovulazione, di
creare la condizioni adatte alla fecondazione dell’uovo stesso e di condurre
l’uovo fecondato all’utero dove poi si impianterà.
Salpingi o tube uterine
Nella tuba si distinguono diverse porzioni che, andando in direzione latero
mediale sono:
• Porzione infundibolare
• Porzione ampollare
• Porzione istmica
• Porzione uterina o interstiziale o intramurale
Salpingi o tube uterine
Porzione infundibolare
Chiamata anche Padiglione, si
presenta sottoforma di un largo
imbuto a parete frastagliata perché formata da una serie di
linguette della lunghezza di
circa 1 cm che prendono il
nome di Fimbrie. In tutto vi
sono circa 10-15 fimbrie libere
che fluttuano nella cavità peritoneale, solo una è fissa e viene
chiamata Fimbria ovarica: è
fissata all’estremità tubarica
dell’ovaio mediante il legamento tubo-ovarico
Salpingi o tube uterine
Porzione infundibolare
L’infundibolo possiede una certa mobilità e
le fimbrie muovendosi sulla superficie
dell’ovaio sono in grado di raccogliere la
cellula uovo quando questa viene espulsa
per la deiscenza del follicolo.
Spesso sono presenti una o più strutture
vescicolose piene di liquido chiaro, sieroso
chiamate appendici vescicolose o idatidi
del Morgagni che costituiscono un residuo
dei dotti mesonefrici.
Sulla superficie interna della fimbria
ovarica si trova un solco longitudinale che
si dirige verso l’ostio addominale della
tuba che costituisce il punto più profondo
dell’infundibolo oltre il quale si apre la
cavità ampollare della tuba
Salpingi o tube uterine
Porzione ampollare
È la porzione più lunga, circa 7-8
cm ed ha un andamento tortuoso
ed il suo calibro si allarga
gradualmente procedendo in
direzione medio-laterale. Dopo
avere formato una prima ansa che
decorre
quasi
verticalmente
formando la parete laterale della
borsa ovarica decorre lungo il
margine superiore del legamento
largo.
Può contrarre rapporti con anse
intestinali ed a sinistra con il
colon.
Salpingi o tube uterine
Porzione istmica
È lunga circa 3-4 cm, si distingue dal tratto ampollare perché qui il decorso della tuba diventa più rettilineo solo leggermente ondulato ed il calibro è
minore.
Decorre fino all’angolo uterino
superiore al limite tra corpo e
fondo dell’utero dove si continua
con l’ultimo tratto tubarico detto
porzione interstiziale o intramurale
Salpingi o tube uterine
Porzione intramurale
È molto breve. Attraversa la
parete uterina con andamento
più o meno rettilineo e sbocca
nella cavità uterina mediante
un ostio chiamato ostio
tubarico del dia-metro di
circa 1 cm.
Salpingi o tube uterine
La parete della tuba è costituita
da 3 strati:
✦ Rivestimento sieroso
✦ Strato muscolare: a sua volta
costituito da uno strato circolare
interno ed uno longitudinale
esterno. A livello della porzione
intramurale si trova uno strato
muscolare aggiuntivo più interno
ed a decorso longitudinale. La
contrazione delle fibre muscolari
a livello infundibolare permette
alle fimbrie di aderire all’ovaio.
✦ Rivestimento mucoso
Salpingi o tube uterine
Tonaca mucosa o endosalpinge
L’epitelio è di tipo monostratificato costituito da
cellule cilindriche alcune delle quali sono dotate
di ciglia mentre altre sono di tipo secernente e
tra queste sono intercalate cellule incuneate con
nuclei scuri che non sono altro che cellule ormai
esaurite che vengono gradualmente espulse nel
lume della tuba. Il rapporto numerico tra cellule
ciliate e cellule secernenti varia nelle varie fasi
del ciclo: quelle secernenti prevalgono in fase
luteinica.
Il moto delle ciglia è diretto verso l’utero e
genera una corrente che insieme all’azione
peristaltica della muscolatura tubarica permette
alle tube di condurre l’uovo verso l’utero.
Salpingi o tube uterine
Tonaca mucosa o endosalpinge
È sollevata in pieghe longitudinali che sono sparse, basse e larghe nella parte più
interna della tuba mentre diventano più ramificate e sottili nella parte ampollare
dove perde l’aspetto semplice e lineare tipico della parte interna ed acquista un
aspetto complicato tipo labirinto.
Ovaie
Le ovaie costituiscono le gonadi femminili e svolgono nella donna il
duplice compito di:
✤ Produrre le cellule germinali femminili, gli oociti (funzione gametogenica)
✤ Secernere ormoni sessuali femminili, estrogeni e progesterone, ed una
piccola quota di androgeni (funzione endocrina)
Ovaie
Sono organi pari, situati contro la parete laterale del piccolo bacino. Hanno
la forma di una mandorla e si possono distinguere 2 margini, anteriore e
posteriore e 2 facce una laterale ed una mediale e 2 poli, superiore ed
inferiore.
Ovaie
Le dimensioni medie in età fertile sono:
✤ Larghezza 2 cm
✤ Altezza 3,5 cm
✤ Spessore 1 cm
Le ovaie delle pluripare sono più grosse, mentre è più piccolo nelle bambine prima della pubertà e nelle donne in menopausa.
Ovaie
L’ovaio ha una posizione variabile in
quanto può seguire gli spostamenti
dell’utero durante la gravidanza sia in
seguito a gravidanze pregresse. Tuttavia
nella sua posizione abituale l’ovaio è
disposto in modo tale che la sua faccia
laterale corrisponda ad una depressione
della parete postero-laterale della piccola
pelvi che prende il nome di fossetta
ovarica di Krause che è delimitata:
✦ In dietro dall’uretere
✦ In avanti dall’inserzione del legamento
largo sulla parete pelvica
✦ In alto dai vasi iliaci esterni
✦ In basso dall’origine dell’arteria ombelicale ed uterina.
Ovaie
L’ovaio non è ricoperto da
peritoneo viscerale ma da un
epitelio particolare che ha la
stessa origine celomatica detto
epitelio
ovarico
o
germinativo.
Ovaie
Nell’ovaio possiamo distinguere 2 zone:
1. Periferica o corticale
2. Centrale o midollare: in continuazione con l’ilo, ricca di vasi sanguigni,
linfatici e nervi. È costituita da tessuto connettivo lasso contenenti fibre
elastiche e fasci di fibre muscolari lisce che accompagnano le arterie nel
loro percorso che è tipicamente spiraliforme. In rapporto con le fibre
nervose si trovano cellule poliedriche che ricordano le cellule interstiziali
di Leydig del testicolo che producono androgeni e possono dare origine a
tumori virilizzanti.
Ovaie
Zona periferica o corticale
La corticale è ricoperta da epitelio germinativo al di sotto del quale si
trova uno strato di connettivo povero di cellule e ricco di fibre
collagene: la falsa albuginea
Ha uno spessore variabile dai 2 ai 10 mm ed è costituita dallo stroma
corticale, un tessuto connettivo particolare polimorfo dotato di una
grande capacità di adattamento funzionale al cui interno sono
contenuti gli i follicoli oofori ed i corpi lutei in vari stadi di
evoluzione o di regressione. La stroma attorno a questi corpuscoli è
ricco di cellule e scarso di fibre collagene ed elastiche.
La principale caratteristica delle cellule stromali dell’ovaio è che
esse possono trasformarsi in elementi endocrini: cellule stromali
steroidogeniche che come le cellule della teca interna dei follicoli
possono produrre ormoni androgeni.
Ovaie
Organuli ovarici
Sono localizzati nella regione corticale hanno la duplice
funzione gametogenica ed endocrina. Sono rappresentati da:
✦ Follicoli oofori evolutivi: cellule germinali in vari stadi di
maturazione
✦ Follicoli involutivi o atresici
✦ Corpi lutei
Ovaie
Follicoli oofori evolutivi: cellule germinali in vari stadi di maturazione, a
partire dallo stadio di follicolo secondario sono circondate dalle cellule
tecali che sono cellule stromali secernenti ormoni sessuali femminili.
Attraversano i seguenti stadi di sviluppo:
Follicoli primordiali
Follicoli primari
Follicoli secondari
Follicoli cavitari
Follicoli maturi
Ovaie
Follicoli involutivi o atresici
Sono tutti quei follicoli che non riescono a raggiungere la maturazione
completa quindi non riescono a produrre gameti fecondabili. Possono
subire un arresto della crescita in qualsiasi stadio del loro sviluppo ed
andare incontro ad un processo di degenerazione e regressione più o meno
completa che prende il nome di atresia follicolare.
Ovaie
Corpi lutei
Dopo la deiscenza il follicolo si trasforma in un ammasso parenchimale
chiamato corpo luteo: privato della cellula uovo e del liquido che
conteneva il follicolo si affloscia compresso dai tessuti circostanti e la sua
parete assume un aspetto pieghettato.
Se non ha luogo la fecondazione il corpo luteo dura solo 13-14 giorni poi
degenera in questo caso si parla di corpo luteo mestruale.
Se si ha la fecondazione persite, si parla di corpo luteo gravidico che
comincerà a regredire nella seconda metà della gravidanza.
Il corpo luteo è formato da 2 tipi di cellule :
1.Cellule luteiniche di origine granulosa che producono progesterone
2.Cellule luteiniche di origine tecale che producono estrogeni





![APPARATO RIPRODUTTORE2 [Compatibility Mode]](http://s1.studylibit.com/store/data/006389465_1-fdbe205923b0507b6f98ffbacedc4fa3-300x300.png)