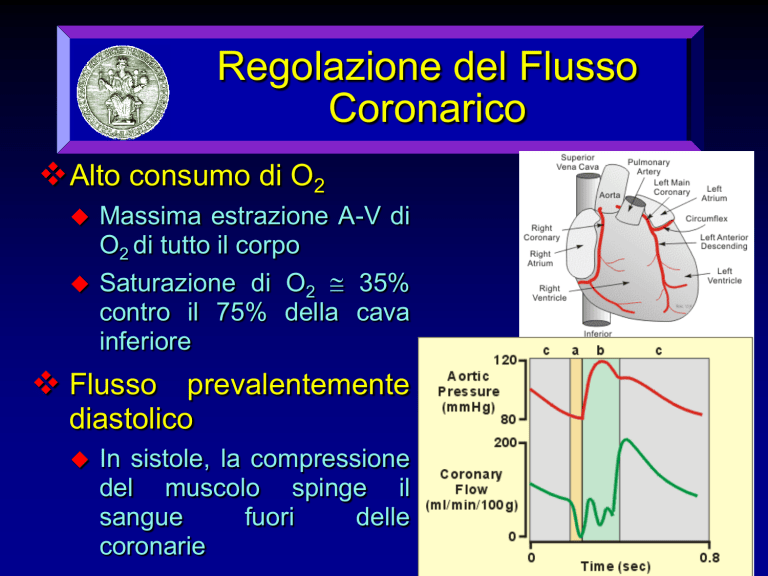
Regolazione del Flusso
Coronarico
Alto consumo di O2
Massima estrazione A-V di
O2 di tutto il corpo
Saturazione di O2 35%
contro il 75% della cava
inferiore
Flusso prevalentemente
diastolico
In sistole, la compressione
del muscolo spinge il
sangue
fuori
delle
coronarie
Regolazione del Flusso
Coronarico
Flusso consumo di O2
Iperemia
attiva (vasodilatazione metabolica)
Adenosina
(prodotto di degradazione di ATP, ADP, AMP)
NO
Attivazione adrenergica
-recettorivasocostrizione
vasocostrizionevasodilatazione
Effetto
nettovasodilatazione
Blocco
adrenergico funzionale
metabolica
Regolazione del Flusso
Coronarico
Autoregolazione
omeometrica
pressione
fino a circa 60 mm Hg
Dopo 60 mm Hg,
flusso indipendente da
pressione
Il flusso è mantenuto
costante
con
progressiva
vasocostrizione
Flusso
Ischemia da Sforzo
Coronaria normale:
Pressione come quella
aortica
Coronaria con stenosi
significativa (>75%):
Pressione ridotta
Definizione di Angina
Pectoris Stabile
Sensazione prevedibile di:
Peso
o pressione sullo sterno o sul torace
Soffocamento
Causata
Che
da sforzo fisico o stress mentale
passa in fretta (3-5 minuti)
Causata dalla rottura dell’equilibrio tra domanda e apporto di O2
domanda
Lesione
aterosclerotica significativa (>75%) di 1 o più coronarie, ma non
tale da ridurre il flusso a riposo
Nel range dell’autoregolazione
Placca stabile (con buona capsula fibrosa)
Angina Pectoris Stabile
L’aterosclerosi, anche in assenza di lesione endoteliale, provoca
disfunzione endoteliale
Vasocostrizione
coronarica paradossa per:
Esercizio, stress emotivo
Attivazione adrenergica
Massima incidenza di angina al mattino
Ora di massima attivazione adrenergica
Angina pectoris senza lesioni coronariche epicardiche
Meccanismi:
domanda O2
Vasocostrizione arteriosa
viscosità ematica
Ipercoagulabilità
Malattia dei piccoli vasi coronarici
Embolia coronarica
Angina Pectoris Stabile
Per definizione i sintomi sono stabili
Possono
variare per progressione della malattia
del consumo di O2
Tireotossicosi
Tachicardia parossistica o tachiaritmie
durata della diastole
Stenosi aortica o ipertensione incontrollata
della capacità di trasporto di O2 (anemia)
Angina Pectoris Stabile:
Sintomi
Sintomi:
Dolore,
peso,
retrosternale
Da sforzo
Passa
con
rapidamente
costrizione
il
riposo
Irradiato
al collo, alle spalle,
alle braccia (braccio sinistro,
lato ulnare)
Equivalente anginoso:
Dispnea,
eruttazioni
affaticamento,
Angina Pectoris Stabile
Conseguenze dell’ischemia sul miocardio:
Strati
Il
subendocardici più sensibili all’ischemia
miocardio non tollera l’anaerobiosi
O2
disponibile sufficiente per sopravvivere ma non per contrarsi
Acinesia della zona ischemica
In relazione all’ampiezza della zona ischemica può comparire
disfunzione ventricolare sinistra
Scompenso
acuto: edema polmonare acuto
Angina Pectoris Stabile:
Diagnosi
Storia dei sintomi
Analisi dei fattori di rischio
Valutazione dell’ischemia
ECG
Monitoraggio
ECG (Holter)
Ecocardiogramma
Immagini
di perfusione miocardica
Coronarografia
Angina Pectoris Stabile:
Diagnosi
Provocazione dell’ischemia
Test
da sforzo
Tests
farmacologici:
Dipiridamolo
Furto
coronarico
Dobutamina
Agonista
adrenergico, consumo di O2
Angina Pectoris Stabile:
Principi di Trattamento
Trattamento:
Riduzione
dei sintomi:
Farmaci e/o rivascolarizzazione miocardica
tolleranza all’esercizio
Farmaci e/o rivascolarizzazione miocardica
durata di vita
Modificazioni dello stile di vita
Correzione dei fattori di rischio
Aspirina (antiaggreganti piastrinici)
Farmaci e/o rivascolarizzazione miocardica
Angina Pectoris Stabile:
Trattamento non Farmacologico
Modificazioni dello stile di vita:
Smettere di fumare
mortalità del 50% in 1 anno
Dopo 5-10 anni, il rischio è = ai non fumatori
Assunzione moderata di alcool
1-2 bicchieri di vino al giorno
Attività fisica aerobica (60% del Max VO2)
Attività sessuale
frequenza cardiaca e pressione arteriosa
consumo O2
Paragonabile ad andare in bicicletta a velocità moderata (15 km/h)
Sildenafil
Dà ipotensione, no se il paziente è ipoteso o prende farmaci che riducono
la pressione arteriosa (nitrati), o è in III-IV classe NYHA
Angina Pectoris Stabile:
Trattamento non Farmacologico
Normalizzazione del profilo lipidico
Stabilizza
la placca aterosclerotica
la progressione o induce la regressione delle lesioni
aterosclerotiche
la mortalità per cause cardiache
la necessità di rivascolarizzazione miocardica
cLDL < 100 mg/dl (ottimale cLDL < 80 mg/dl)
Terapia dietetica per 3 mesi
Se non efficace statine
Angina “variante” o di
Prinzmetal
Vasospasmo
Fattori predisponenti
coronarico focale
Fumo
Su
preesistente
stenosi coronarica
Su vaso normale
sensibilità
stimoli
vasocostrittori
a
di sigaretta
Uso di cocaina
Ipomagnesiemia
Insulino-resistenza
Freddo
Iperventilazione
Somministrazione di farmaci
vasospastici per il trattamento
dell’emicrania
Ergotamina
Deficienza di vitamina E
Sindromi Coronariche
Acute
Dal punto di vista fisiopatologico, le situazioni
in cui l’endotelio della placca è fissurato
Occlusione completa del vaso con trombo
“rosso” (organizzato, con fibrina)
Occlusione incompleta del vaso con trombo
“bianco” (non organizzato, piastrine)
Sindromi Coronariche
Acute
Angina instabile
Infarto miocardico non transmurale
Infarto miocardico transmurale
Sindromi Coronariche
Acute
Si differenziano per la quantità di tessuto
miocardico che va in necrosi
teoria assente nell’angina instabile, ma spesso piccola
necrosi è presente
Necrosi limitata agli strati subendocardici nell’infarto
miocardico non transmurale
Necrosi a tutto spessore nell’infarto miocardico transmurale
In
Sindromi Coronariche
Acute
Diagnosi ECG:
ST (necrosi transmurale)
ST e inversione T (necrosi non
transmurale)
Diagnosi con imaging:
Ecocardiografia
Acinesia/ipocinesia segmentaria
Miocardioscintigrafia
Assenza di
radionuclide
captazione
del
Sindromi Coronariche
Acute
Diagnosi bioumorale:
Mioglobina
Piccola proteina abbondante nel tessuto cardiaco e
muscolare periferico
Viene eliminata dal rene
Sensibile
ma non specifica di lesioni cardiache
Può essere aumentata in lesioni muscolari, o in insufficienza renale
per ridotta clearance
Troponina
IoT
Proteina sarcomerica con funzioni regolatorie
Assolutamente
Molto
sensibile
specifiche
Sindromi Coronariche
Acute
Diagnosi bioumorale (2):
Creatin-chinasi o CK
Isoforma muscolare MM (in moltissimi tessuti)
Isoforma cerebrale BB (anche nell’intestino)
Isoforma cardiaca MB (piuttosto specifica, ma può aumentare in
malattie muscolari)
Si può misurare l’attività enzimatica o la massa dell’enzima
Massa più sensibile ed accurata
Lattico-deidrogenasi o LDH
5 isoforme, la 2 è la cardiaca
Si innalza tardi, per cui serve per diagnosticare necrosi miocardica
avvenuta da altre un giorno
Ancora in uso, ma sarà soppiantato dalla Troponina, che persiste a
lungo, ma si innalza più precocemente
Sindromi Coronariche
Acute
Angina Instabile
Prima causa di ricovero in Unità Coronarica
3:1
con l’infarto miocardico
Marcatori bioumorali
CK
MB
Di solito la quantità di necrosi e troppo piccola per essere
riconoscibile
TnI
o TnT
Sensibile per variare anche in presenza di necrosi
parcellare presente in angina instabile
proporzionalmente alla quantità di necrosi
Angina Instabile
Marcatori bioumorali:
Troponina
IeT
Sensibili, > 0,4 g/L indica sindrome coronarica acuta con
alta probabilità
Correla
con la mortalità a breve e lungo termine
Angina Instabile
Presentazione clinica
Angina
di nuova insorgenza
< 2 mesi; non sappiamo se evolve verso la forma stabile
o instabile
Approccio prudenziale
Angina
Angina da sforzo, ma per sforzi minori, più frequente e di
maggiore durata
Angina
ingravescente
a riposo
A riposo e prolungata (> 15 min), insorta da < 1 settimana
Infarto Miocardico
Definizione
Occlusione
duratura di un vaso coronarico epicardico per
un tempo sufficiente a produrre necrosi dei miocardiociti
Nell’animale da esperimento, dopo 2 ore inizia la necrosi
Nell’uomo, l’intervallo libero è fino a 6 ore
Farmaci di pretrattamento
b-bloccanti, Ca-antagonisti per ipertensione, angina etc.
Precondizionamento
Episodi ripetuti di ischemia rendono il tessuto più resistente
all’ischemia
Infarto Miocardico
Cenni anatomo-patologici:
Il
tessuto
necrotico
dell’infiammazione
Il
invaso
da
cellule
Linfociti, macrofagi etc
tessuto necrotico viene digerito ed eliminato
Momento pericoloso, perché la resistenza del tessuto è
minima e la parete può rompersi
I
viene
Complicanze meccaniche dell’infarto del miocardio
Rottura di cuore
Difetto del setto interventricolare
Rottura di muscolo papillare con insufficienza mitralica acuta
fibroblasti invadono la zona necrotica e formano un
tessuto fibroso riparativo (cicatriziale)
Infarto Miocardico
Cenni anatomo-patologici
Le
coronarie sono arterie epicardiche, la cui occlusione
porta a morte anche il miocardio epicardico (necrosi
transmurale)
L’ischemia da richieste è subendocardica
Quanto
più l’occlusione è prossimale, tanto >> è l’area di
necrosi
La funzione contrattile residua del ventricolo sinistro è
tanto migliore quanto minore è l’area di necrosi
Infarto Miocardico
Cenni anatomo-patologici
sempre l’occlusione acuta del vaso coronarico si
instaura su una stenosi coronarica severa
Non
Placca instabile ma non di grande volume
Se si scioglie il trombo con terapia, il paziente può non
avere angina pectoris
più rapida è l’occlusione del vaso, tanto >> è l’area
di necrosi
Quanto
Non c’è tempo per collaterali
Quanto
più collaterali ci sono, tanto << è l’area di necrosi
Infarto Miocardico
Presentazione clinica:
Sintomi:
Dolore o “fastidio” al torace acuto, irradiato alla
mandibola, alle braccia, scapole, addome
Sintomi d’accompagnamento:
Ansia, nausea e/o vomito, sudorazione, dispnea
Se
Donne
l’infarto colpisce la parete inferiore, si ha attivazione vagale
più spesso degli uomini sintomi posteriori
Uomini > 55 anni, donne > 65 anni
Decorso clinico più grave nelle donne che negli uomini
Trattamento dell’Infarto del
Miocardio
Provvedimenti primari:
Monitoraggio
del ritmo cardiaco e linea venosa
Ospedalizzazione
Provvedimenti secondari:
Analgesici
e ossigeno; nitroderivati
Provvedimenti terziari:
Terapia
di riperfusione
Trombolisi o angioplastica primaria
b-bloccanti
Aspirina/eparina
Trattamento dell’Infarto del
Miocardio
Trattamento dietetico:
In
fase acuta (prime 24 ore):
Fase più critica, massimo rischio di morte
25-50%
pre-ospedaliera
8-13% nelle prime 24 ore
Niente nutrienti per os
Idratazione parenterale se condizioni del circolo consentono
In
fase acuta (successivi 2-3 giorni):
Dieta semiliquida
Soprattutto carboidrati, pochi grassi
Poche fibre
Feci
soffici
Trattamento dell’Infarto del
Miocardio
Trattamento dell’Infarto del
Miocardio
Altre misure:
Profilassi della trombosi venosa profonda
Riabilitazione cardiovascolare
Per la degenza a letto protratta; soprattutto in donne con insufficienza
venosa ed anziani
Programma di esercizio fisico monitorato, da fare in ospedale, poi
ambulatorialmente, poi dare la paziente un programma da seguire
individualmente
Educazione del paziente e della famiglia
Spiegazione di quello che è successo e delle sue cause
Spiegazione dei tests diagnostici e della terapia
Aiutare a “capire” i sintomi
Educazione sui fattori di rischio
Trattamento dell’Infarto del
Miocardio
Altre misure:
Smettere il fumo
Diabete
Controllo accurato, anche perché influenza la funzione ventricolare sinistra
Controllo del peso
Trattamento aggressivo: glicemia 100 mg/dl; emoglobina glicosilata < 7%
Ipertensione
L’infarto è un potente incentivo
Relazione tra sovrappeso ed eventi; rischio scompenso
Esercizio
20-30 minuto di esercizio aerobico 3-7 volte al giorno; non > 60-70% della
frequenza cardiaca massima
Cammino a piedi, nuoto, (bi)cicletta
Trattamento dell’Infarto del
Miocardio
Suggerimenti per il paziente:
Trattamento dell’Infarto del
Miocardio
Suggerimenti per il paziente:
Trattamento dell’Infarto del
Miocardio
Trattamento dell’Infarto del
Miocardio
Analgesici:
Oppiodi
(ad es. morfina 4-8 mg i.m. da ripetere alla dose di 2
mg a 5 minuti di intervallo)
b-bloccanti
o nitrati se la morfina non è sufficiente
Tranquillanti
Ossigeno
2-4
L/min se scompenso o arresto respiratorio
Trombolisi/PTCA primaria:
Obbligatoria
se non controindicazioni
Trattamento dell’Infarto del
Miocardio
Trattamento dell’Infarto del
Miocardio
Trattamento dell’Infarto del
Miocardio
Anticoagulanti e antiaggreganti
Eparina
in bolo ed in infusione
Aspirina
(150-325 mg la prima dose, seguita dalla metà) o antiglicoproteina IIb-IIIa (abciximab i.v. seguito da clopidogrel per os)
Se disponibile, PTCA
Al
posto della trombolisi: PTCA primaria
Se
la trombolisi fallisce: “rescue” PTCA
Sempre seguito da anti-glicoproteina IIb-IIIa
Rischi della trombolisi
Circa
4% ictus emorragico
Più comune in anziani, donne, ipertesi, con pregresso ictus
Trattamento dell’Infarto del
Miocardio
Profilassi delle aritmie:
Efficacia
non provata
Trattamento delle aritmie:
Lidocaina
1 mg/kg in bolo seguito da infusione a 1-3 mg/min
Amiodarone
5 mg/kg in 1 ora, seguito da 900-1200 mg/24 h
Nitrati:
Riducono
la mortalità se dati in fase acuta
Infusione
venosa o somministrazione transdermica
Trattamento dell’Infarto del
Miocardio
b-bloccanti:
In
fase acuta ed in seguito riducono la mortalità
Controindicazioni:
BAV, shock cardiogeno, asma
Metoprololo:
5 mg i.v. in bolo, da ripetere fino a 3 volte, poi
per os 100-200 mg/die
ACE inibitori:
Riducono
la mortalità con o senza segni di scompenso
cardiaco
Studi di prevenzione in pazienti
insufficienza ventricolare sinistra
Controindicazioni:
senza
segni
insufficienza renale severa, ipotensione
di
Trattamento dell’Infarto del
Miocardio
Statine:
Riducono
la mortalità sia
nei
pazienti
con
ipercolesterolemia, sia in
quelli senza
Target:
mg/dl
cLDL
<
100