ACCOPPIAMENTO ECCITAZIONECONTRAZIONE
Si intende la sequenza di eventi (meccanismi)
per cui il potenziale d’azione provoca
l’attivazione della contrazione, e la sua
cessazione (rilasciamento) quando finisce
Il calcio entra con il potenziale d’azione
attraverso canali Ca2+ voltaggio-dipendenti
(canali lenti)
Date le proprietà della membrana, il numero
di ioni positivi che la attraversano durante
il pda è ridotto (benché nelle cellule
miocardiche la lunga durata del plateau
permetta l’ingresso di un numero non
insignificante di ioni Ca2+)
Il numero di ioni Ca2+ necessari per attivare
il legame actomiosinico è molto elevato
Gli ioni Ca2+ che entrano attraverso i canali
di membrana non sono sufficienti per
attivare direttamente la contrazione
Gli ioni Ca2+ che entrano attraverso i canali
di membrana si legano a recettori alla
rianodina che si trovano sulle cisterne
terminali del reticolo sarcoplasmatico
L’attivazione dei recettori alla rianodina
provoca la liberazione del Ca2+ accumulato
nelle cisterne terminali e racchiuso in
vescicole
L’ingresso del Ca2+ nel sarcoplasma ne
aumenta la concentrazione di circa 1000
volte in maniera molto rapida perché si
tratta di una liberazione quantica
La concentrazione del Ca2+ nel sarcoplasma
non è normalmente sufficiente ad attivare
tutti i ponti actomiosinici (in vitro, può
essere aumentata ancora di 10 volte per
ottenere un effetto massimale)
Virtualmente, ogni ione Ca2+ in più attiva un
ponte in più, aumentando la forza della
contrazione
Gli ioni Ca2+ che entrano attraverso i canali
di membrana non sono sufficienti per
attivare direttamente la contrazione, ma si
aggiungono a quelli che provengono dal
reticolo sarcoplasmatico, regolando la forza
di contrazione (contrattilità) a battito a
battito
La stimolazione del simpatico aumenta la
contrattilità (effetto inotropo positivo)
perché aumenta la corrente di Ca2+ durante
il pda, favorendo l’apertura dei canali lenti
Gli ioni Ca2+ sono pompati attivamente nei
tubuli longitudinali del reticolo
sarcoplasmatico
Per tutta la durata del plateau, gli ioni Ca2+
circolano fra il sarcoplasma e il reticolo
Quando i canali lenti si chiudono, si
disattivano i recettori alla rianodina e le
cisterne terminali trattengono il Ca2+
Il Ca2+ è pompato nel reticolo da un
trasportatore, la cui funzione è regolata da
una frazione che si chiama fosfolambano
Questa frazione inibisce la pompa quando è
defosforilata e la libera quando è
fosforilata
La fosforilazione del fosfolambano è
aumentata dalla stimolazione del simpatico,
che accelera il rilasciamento del cuore
(effetto lusitropo positivo)
Ogni cellula cardiaca accumula Ca2+ durante
il pda
Se il Ca2+ accumulato non venisse riportato
fuori dalla cellula, si verificherebbe un
continuo aumento della contrattilità:
bisogna identificare un meccanismo che
mantiene l’omeostasi del calcio
Questo è rappresentato (principalmente) da
uno scambiatore Na/Ca: non è un trasporto
attivo, ma un cotrasporto, che dipende dal
gradiente di concentrazione del sodio
In definitiva, il funzionamento dello
scambiatore Na/Ca dipende dalla pompa
Na/KATPasi, che mantiene il gradiente di
concentrazione del sodio
La uabaina, principio attivo della digitale,
classico farmaco usato per aumentare la
contrattilità nell’insufficienza cardiaca,
accumula calcio nelle cellule miocardiche,
riducendo il funzionamento dello
scambiatore Na/Ca, perché intossica la
pompa Na/KATPasi
L’accumulo di Ca2+ nel citoplasma, che
caratterizza condizioni di ischemia, è
tossico per la cellula perché il Ca2+ entra nei
mitocondri e ne altera le funzioni
“circolazione” di Ca2+ fra sarcoplasma e
reticolo sp durante l’attivazione
Tubulo T
L. extracell.
ripolarizzazione
L. extracell.
Tubulo T
Tubulo T
Plateau
Plateau
Potenziale d’azione
Tubulo T
Tubulo T
Tubulo T
ALCUNE DEFINIZIONI
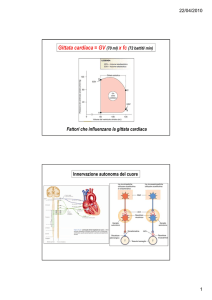
Frequenza cardiaca: numero di contrazioni
cardiache al minuto
Gittata sistolica: volume di sangue espulso
da ciascun ventricolo ad ogni contrazione
(sistole)
Gittata cardiaca: volume di sangue pompato al
minuto = gittata sistolica * frequenza cardiaca
Pressione aortica: pressione istantanea alla
radice dell'aorta, distalmente al piano valvolare
Gradienti pressori: differenze di pressione
fra un compartimento e un altro
Volume telediastolico: volume di sangue
contenuto in ciascun ventricolo subito prima
l'inizio della sistole ventricolare
Volume telesistolico: volume di sangue
che residua in ciascun ventricolo alla
fine della sistole (la differenza fra i
due è la gittata sistolica)
Frazione di eiezione: percentuale del
sangue espulso da una sistole
rispetto al volume telediastolico
(n.b. il cuore non si svuota mai completamente)
Fasi isovolumetriche: non vi è variazione di
volume ventricolare, ma non è corretto
usare il termine "isometrico" perché la
forma dei ventricoli si modifica.