UNIVERSITÀ DEGLI STUDI DI PALERMO
FACOLTÀ DI MEDICINA E CHIRURGIA
Dipartimento di Scienze per la Promozione
della Salute “G. D’Alessandro”
Dottorato di Ricerca in Neuroscienze e Disturbi del Comportamento
Coordinatore Prof.ssa Carla Cannizzaro
Lo stress occupazionale. Proposta di un metodo per la
valutazione del nesso causale tra esposizione a fattori
potenzialmente stressogeni in ambito lavorativo e
insorgenza di patologie stress correlabili.
Studio di
fattibilità in soggetti afferenti presso l’ambulatorio di
Medicina del Lavoro dell’Università degli Studi di Torino.
Candidato
Dott. Marco MANZARI
(MED/44)
Tutor:
Ch.mo Prof. Canzio ROMANO
Coordinatore:
Chia.ma Prof.ssa Carla CANNIZZARO
Anno Accademico 2009 - 2010
INDICE
INTRODUZIONE………………………………………………………………..……………
3
OBIETTIVO DEL PROGETTO………………………………………………………..……
11
FASE 1: analisi delle cartelle cliniche dei pazienti afferiti presso l’ambulatorio di
medicina del lavoro nel periodo 2000-2008 per l’individuazione e selezione delle
tipologie dei pazienti arruolabili nello studio …………………………………..………….
14
FASE 2: individuazione di una metodica idonea alla detezione della simulazione e
definizione del percorso diagnostico………………………………………….…………....
25
FASE 3: messa a punto e ottimizzazione delle sequenze fMRI……………………….
39
FASE 4: approvazione del Comitato Etico………………………………………………..
42
FASE 5: studio esplorativo comportamentale……………………………………...……..
43
DISCUSSIONE E CONCLUSIONI…………………………………………………...…….
65
BIBLIOGRAFIA………………………………………………………………………...…….
68
ALLEGATO 1: convenzione INAIL…………………………………………………… …...
73
ALLEGATO 2: foglio informativo per il paziente……………………………..…………..
78
ALLEGATO 3: foglio informativo per il medico di famiglia………………………..……..
85
ALLEGATO 4: modulo consenso informato…………………...………………………….
91
ALLEGATO 5: parere Comitato Etico………………………………………….………….
96
2
INTRODUZIONE
La gestione dello stress occupazionale si è affacciata da non molto tempo sullo scenario
della Medicina del Lavoro, essendo rimasta a lungo prevalentemente confinata nell’ambito
dell’attività
di
specialisti
operanti
essenzialmente
in
campo
epidemiologico
e
psicodiagnostico.
Tale gestione viene spesso proposta dalla letteratura sotto forma di iniziative che
prescindono da una preliminare valutazione del rischio, indirizzandosi direttamente ai
lavoratori mediante azioni che potrebbero più propriamente inquadrarsi nell’ambito della
“promozione della salute” anziché della medicina preventiva del lavoro. Iniziative di tale
natura sono senz’altro possibili, purché attuate nel quadro di una piena condivisione da parte
dei lavoratori, e possono basarsi su modelli discretamente collaudati, che sostanzialmente
prevedono la raccolta mediante questionari mirati ed eventualmente su indagini sanitarie a
tappeto, di informazioni soggettive fornite dai lavoratori, dalle quali derivare indicazioni in
merito sia alla presenza di “stressori” professionali, sia di “effetti” possibilmente correlati a tali
stressori.
Di fatto, comunque, la valutazione del rischio rimane il primo e fondamentale passaggio
nell’approccio a questa problematica, per poterne derivare, anche se non necessariamente,
una sorveglianza sanitaria “mirata”.
La valutazione del rischio da stress occupazionale può essere condotta secondo due
principali approcci: “soggettivo” oppure “oggettivo”.
Con l’approccio “soggettivo” vengono prese in considerazione le reazioni soggettive dei
lavoratori alle condizioni proprie del loro luogo di lavoro e delle caratteristiche dello stesso,
richiedendo la loro valutazione, riferita, ad esempio: all’organizzazione del lavoro, alle
relazioni sociali, alle richieste poste dai compiti da svolgere, al sostegno offerto da superiori
e colleghi, alla possibilità di esercitare un controllo sulle proprie attività di lavoro.
Solitamente a queste domande riferite al lavoro ne vengono affiancate anche altre
concernenti lo stato di salute psicofisica dei singoli lavoratori.
Il metodo di rilevazione è costituito generalmente da questionari anonimi somministrati alla
popolazione presa in esame, o ad un campione significativo di soggetti. In ogni caso si
richiede la partecipazione diretta di una notevole percentuale di lavoratori, al fine di
evidenziare risultati statisticamente significativi.
Il secondo approccio alla valutazione del rischio da stress lavorativo si basa sulla
misurazione “oggettiva” dei fattori di rischio presenti nel luogo di lavoro, facendo ricorso, ad
esempio, a tecniche di osservazione diretta, oppure a interviste rivolte a conoscitori “esperti”
della realtà lavorativa in esame (in genere i responsabili del processo lavorativo), che offrono
elementi di valutazione indipendentemente dalle elaborazioni cognitive dei lavoratori e dalle
loro percezioni o personali reazioni all’ambiente di lavoro.
Gli argomenti a favore dei due diversi approcci sono di seguito schematizzati.
3
A favore delle misure soggettive:
-
il “significato” di una certa “esposizione” ai fattori di rischio varia in modo sostanziale
da individuo a individuo;
-
i processi cognitivi ed emozionali modificano il “processo causale” dello stress nel
suo insieme.
A favore delle misure oggettive:
-
l’approccio oggettivo approfondisce la conoscenza degli aspetti ambientali e
organizzativi che necessitano di un cambiamento;
-
sono presenti ridotti fattori di confusione
-
è possibile una separazione accurata tra le variabili indipendenti (le caratteristiche del
lavoro) e quelle dipendenti (le caratteristiche del soggetto). (Romano C, 2009)
La necessità di seguire un percorso che tenga conto degli aspetti oggettivi nasce dalla
constatazione di alcuni limiti impliciti nella valutazione “soggettiva” che possono assumere un
rilievo determinante ai fini di individuare interventi correttivi sui fattori di rischio, di stabilire la
necessità e le modalità della sorveglianza sanitaria, di attribuire causalmente al lavoro
eventuali patologie psichiche o organiche (con evidenti ricadute medico-legali).
È dimostrato, innanzi tutto, come le percezioni individuali riferite all’ambiente di lavoro ed al
proprio stato di salute possano risentire di reazioni di tipo affettivo ed emotivo.
Indiscutibilmente, ci sono possibili bias (tendenza di pensiero, idee preconcette) derivanti
dalla soggettività delle opinioni personali sui fattori di rischio, ovvero dalla percezione del
singolo rispetto alle diverse dimensioni del lavoro.
La Società Italiana di Medicina del Lavoro ed Igiene Industriale (SIMLII), già dal 2006, con la
pubblicazione del Documento di Consenso sul tema dello Stress (Cesana G et al., 2006)
aveva individuato nella valutazione dei parametri oggettivi la scelta operativa corretta da
seguire, per lo meno nelle prime fasi di indagine. Questo approccio innovativo è stato
progressivamente sposato da un numero sempre maggiore di Autori, Istituzioni e anche
Organizzazioni Pubbliche e private operanti nel campo della sicurezza sul lavoro.
Comunque, date le difficoltà segnalate in ordine alla individuazione di idonee metodologie di
attuazione delle linee di indirizzo dell’Accordo Interconfederale, con l’articolo 18 del D.Lgs 6
agosto 2009, n°106 (disposizioni integrative al D.Lgs 81/2008), è stato introdotto all’articolo
28 il comma 1-bis che riporta testualmente “La valutazione dello stress lavoro-correlato di cui
al comma 1 è effettuata nel rispetto delle indicazioni di cui all’articolo 6, comma 8, lettera m
quater), e il relativo obbligo decorre dalla elaborazione delle predette indicazioni e
comunque, anche in difetto di tale elaborazione, a fare data dal 1° agosto 2010.” (termine
successivamente posticipato al 1° gennaio 2011). Questo specifico comma attribuisce alla
Commissione Consultiva il compito di formulare indicazioni metodologiche in ordine al
corretto adempimento dell’obbligo, finalizzate a indirizzare le attività dei datori di lavoro, dei
loro consulenti e degli organi di vigilanza.
4
La Commissione Consultiva ha pubblicato in data 18 novembre 2010 una lettera circolare
riportante queste indicazioni metodologiche [seguendo le indicazioni della Guida Operativa
per la valutazione dello stress lavoro-correlato recentemente elaborata (marzo 2010) dal
Coordinamento
Tecnico
Interregionale
della
Prevenzione
nei
Luoghi
di
Lavoro
(Coordinamento Tecnico Interregionale della Prevenzione nei Luoghi di Lavoro, 2010) e della
proposta metodologica del Netwok nazionale promosso dall’ISPESL (marzo 2010) (Network
Nazionale per la Prevenzione Disagio Psicosociale nei Luoghi di Lavoro, 2010)]. L’approccio
non può prescindere, in prima istanza, dalla valutazione di parametri oggettivabili e, se
necessario, unicamente ove siano stati rilevati fattori di rischio da stress lavoro correlato (non
eliminati o ridotti per mezzo di misure correttive adottate in conseguenza alla rilevazione
effettuata con gli strumenti di indagine oggettiva), in una seconda fase, con una rilevazione
soggettiva. La valutazione, per lo meno nella fase preliminare, consiste infatti nella
rilevazione di indicatori oggettivi e verificabili, ove possibile numericamente apprezzabili,
appartenenti quantomeno a tre distinti gruppi:
1
Eventi sentinella quali ad esempio: indici infortunistici; assenze per malattia
(microassenteismo); turnover; procedimenti e sanzioni e segnalazioni del medico
competente, da valutarsi anche sulla base di parametri omogenei individuati
internamente all’azienda (es. variazione nel tempo degli indici infortunistici rilevati
in azienda).
2
Fattori di contenuto del lavoro quali ad esempio: ambiente di lavoro ed
attrezzature; carichi e ritmi di lavoro; orario di lavoro e turni; corrispondenza tra le
competenze dei lavoratori e i requisiti professionali richiesti.
3
Fattori
di
contesto
del
lavoro
quali
ad
esempio:
ruolo
nell’ambito
dell’organizzazione del lavoro, autonomia decisionale e controllo; conflitti
interpersonali al lavoro; evoluzione e sviluppo di carriera; incertezza in ordine alle
prestazioni richieste.
Al problema della Valutazione del Rischio si affianca quello della diagnosi delle malattie
psichiche e psicosomatiche da disfunzioni dell’organizzazione del lavoro.
Il Decreto Ministeriale 27/04/04 (aggiornato con il Decreto Ministeriale 14/01/2008) nella lista
II delle malattie di probabile natura professionale, alla voce 01 del gruppo 7, “malattie
psichiche e psicosomatiche da disfunzioni dell’organizzazione del lavoro” indica:
- il disturbo dell’adattamento cronico (DAC) (con ansia, depressione, reazione mista
della condotta e/o dell’emotività, disturbi somatiformi);
- il disturbo post traumatico da stress (DPTS).
Questi 2 stati morbosi sono contrassegnati dai codici identificativi del sistema ICD-10 F43 e
F43.1 che, peraltro, trovano preciso riscontro nel Manuale Diagnostico e
statistico dei
disturbi mentali di riferimento: il DSM – IV – TR (i criteri di classificazione del DSM IV,
5
versione aggiornata del DSM I del 1952, sono il frutto di un lavoro collettivo di più di mille
specialisti – anche italiani – che hanno contribuito all’aggiornamento del DSM III del 1980
dopo revisione della letteratura) (DSM-IV-TR, 2000).
Nel Manuale i disturbi dell’adattamento sono classificati in base al sottotipo che meglio
definisce i sintomi predominanti, e precisamente:
1. F43.20 con umore depresso [309.0] quando le manifestazioni cliniche predominanti sono
costituite da sintomi come umore depresso,facilità al pianto o sentimenti di perdita di
speranza.
2. F43.28 con ansia [309.24] quando le manifestazioni cliniche predominanti sono: irritabilità,
preoccupazione o irrequietezza.
3. F43.22 con ansia e umore depresso misti [309.28] quando si riscontra la combinazione di
depressione ed ansia.
4. F43.24 con alterazioni della condotta [309.3] caratterizzata da “violazione dei diritti degli
altri o delle norme o regole della società”.
5. F43.25 con alterazione mista dell’emotività e della condotta [309.4] in presenza anche di
sintomi emotivi (per es.: depressione, ansia).
6. F43.9 non specificato [309.9] in presenza di “reazioni maladattative” (per es. lamentele
fisiche, ritiro sociale, o inibizione sul lavoro) a fattori stressanti che non sono classificabili
come uno dei sottotipi specifici.
La durata dei sintomi, sempre secondo il Manuale, deve essere indicata.
- Per il disturbo dell’adattamento “se l’alterazione dura per meno di 6 mesi il disturbo è
considerato ACUTO. La specificazione di CRONICO indica il persistere dei sintomi per più di
6 mesi”. “Per definizione i sintomi non possono persistere per più di 6 mesi dopo la
cessazione del fattore stressante o delle sue conseguenze”. La specificazione di CRONICO
quindi è adatta quando “la durata dell’alterazione è maggiore di 6 mesi in risposta a un
fattore stressante cronico o a un fattore stressante che ha conseguenze protratte”.
- Per il Disturbo Post-Traumatico da Stress, invece, la definizione di “ACUTO” è indicata
quando la durata dei sintomi è inferiore a 3 mesi e la definizione di “CRONICO “ è indicata
quando la durata dei sintomi supera i 3 mesi.
Per il DPTS tra i criteri diagnostici (tabella 1) è richiesto che i sintomi persistenti siano
accertati tramite l’applicazione di test psicodiagnostici che devono integrare la valutazione
clinica diretta la quale si avvale delle risultanze del colloquio e della osservazione. I test
vanno mirati alla valutazione dei sintomi che caratterizzano questa sindrome: i disturbi del
sonno, l’irritabilità, la difficoltà di concentrazione, l’ipervigilanza.
6
Tabella 1 - Disturbo post-traumatico cronico da stress – DSM-IV-TR (edizione
Masson, 2000)
A)
La descrizione dell’evento traumatico
B)
Disagio psicologico a fronte di eventi che simbolizzano l’evento traumatico
C)
L’evitamento degli stimoli associati al trauma
D)
Sintomi persistenti, almeno 2 dei seguenti:
1)
difficoltà ad addormentarsi o a mantenere il sonno
2)
irritabilità o scoppi di collera
3)
difficoltà a concentrarsi
4)
ipervigilanza
5)
esagerate risposte di allarme
Egualmente per il disturbo d’ansia – condizione che può essere associata al disturbo da
adattamento – i criteri diagnostici (tabella 2), oltre agli stessi sintomi elencati per il DPTS,
prevedono la presenza anche di altri sintomi (irrequietezza, affaticabilità) che devono essere
accertati attraverso test psicodiagnostici di personalità di integrazione o a complemento dei
test di performance.
Tabella 2 – Disturbo da adattamento cronico – DM 27/04/04 - Valutazione di:
1
Ansia
2
Depressione
3
Reazione mista
4
Alterazioni della condotta
5
Alterazioni dell’emotività
6
Disturbi somatiformi
L’utilizzo dei test validati, da impiegarsi dopo il colloquio clinico o l’intervista strutturata, è
tanto più opportuno quando il medico del lavoro si trova a confronto con soggetti che
lamentano
genericamente
disturbi
non
sempre
valutati
sotto
il
profilo
della
gravità/persistenza. Anche quando il soggetto esibisce un certificato specialistico, il medico
del lavoro, nella veste di medico competente o meno, si trova a dovere valutare la prognosi
del caso non solo in base alla riferita gravità dei sintomi, epoca di insorgenza, loro durata e
loro persistenza al momento della visita, ma anche in relazione al funzionamento sociale e a
fattori lavorativi causali o concausali.
Come per la fase di valutazione del rischio, anche nella fase diagnostica del singolo caso,
risulta necessario individuare strumenti che possano rendere maggiormente oggettiva la
verifica del disturbo clinico e dell’evento stressore indicato dal soggetto in colloquio.
7
Un approccio sistematico confortato dall’utilizzo dei
test psicodiagnostici suggeriti dalla
letteratura in quanto in grado di accertare l’attendibilità, la gravità e la persistenza della
sintomatologia, appare utile nella gestione ambulatoriale dei singoli casi quando i soggetti
che si rivolgono al medico del lavoro esibiscono protocolli di esame privi del controllo di
validità. Tanto più quando la letteratura, proprio di matrice psichiatrica, ha segnalato da
tempo che “molti studi hanno mostrato che i concetti ( o i modelli) delle malattie psichiatriche
sono così vaghi e complessi che gli psichiatri
sono spesso in disaccordo quando
classificano i pazienti” (Minicompendium of rating scale of anxiety, depression, mania,
Schizophrenia with correspoding DSM –III syndromes – prefazione)
É inoltre segnalato che, quando il soggetto intervistato attende dei benefici economici o di
altro genere dal risultato dei test psicometrici, il soggetto stesso presenta una esagerazione
dei sintomi oppure simula dei sintomi.
Secondo l’American Psychiatric Association la simulazione deve essere sospettata quando
vi è una qualsiasi combinazione di queste variabili:
a) contesto o finalità forense
b) notevole discrepanza tra ciò che la persona dichiara e riscontri obiettivi (su sintomi o
cause)
c) mancanza di cooperazione
durante la valutazione diagnostica e nel trattamento
prescritto
d) presenza di disturbo antisociale di personalità.
Su questa linea, della difficoltà nella raccolta e utilizzo di elementi di natura psicologica in
sede di contenzioso, il DSM – IV – TR, al capitolo “uso del DSM IV in ambito forense”
osserva che quando le categorie, i criteri e le descrizioni del DSM IV vengono utilizzate a fini
forensi, sono molti i rischi che le informazioni diagnostiche vengano utilizzate o interpretate
in modo scorretto. Questo a causa dell’imperfetto accordo tra le questioni di interesse
fondamentale per la legge e le informazioni contenute in una diagnosi clinica. Nella maggior
parte dei casi la diagnosi clinica di un disturbo mentale come descritto dal DSM IV non è
sufficiente a stabilire l’esistenza ai fini legali di un “disturbo mentale”, una “disabilità mentale”,
una “malattia mentale” o un “difetto mentale”. Nel determinare se un individuo soddisfa uno
specifico standard legale (es. capacità legale, responsabilità criminale o invalidità) sono di
solito necessarie più informazioni rispetto a quelle contenute in una diagnosi del DSM IV.
Queste possono comprendere informazioni sulla compromissione del funzionamento
dell’individuo e su come questa influenzi le particolari capacità in questione. L’assegnazione
di una particolare diagnosi non implica uno specifico livello di compromissione o di invalidità
proprio perché la compromissione, la capacità e l’incapacità variano ampiamente all’interno
di ciascuna categoria diagnostica. Coloro che devono prendere decisioni in merito e non
appartengono all’ambito clinico devono essere informati del fatto che una diagnosi non
comporta nessuna implicazione riguardante le cause del disturbo mentale dell’individuo o
8
della compromissione ad esso associata: l’inclusione di un disturbo nella classificazione
“non richiede che riconosca la sua eziologia”. Ne deriva che sono necessarie altre
informazioni (sul reale funzionamento dell’individuo) e una piena onesta collaborazione del
soggetto intervistato o invitato a rispondere a un questionario autosomministrato. Ciò perché
nonostante la buona sensibilità della maggior parte dei test neuropsicologici alle disfunzioni
cerebrali, la validità della valutazione dipende anche dal livello motivazionale del paziente
durante la somministrazione. In tutte le valutazioni neurocomportamentali la possibilità di
esagerare i sintomi (simulazione) è presente e dovrebbe essere riconosciuta. La probabilità
di una performance esagerata dovrebbe essere determinata dal neuropsicologo come parte
dell’interpretazione dei risultati.
Come riportato sull’Handbook for Mental Health Professionals and Lawyers - Psychological
Evaluations for The Court (Melton GB et al, 2007), l’ipotesi di falsificazione del
comportamento individuale o delle risposte ai test psicodiagnostici è, del resto,
frequentemente confermata quando una condizione mentale aberrante
(in quanto
non
rispettosa della verità) è anche una scusante che può aiutare ad evitare sanzioni o a
ottenere benefici quali la valutazione di una invalidità. Nel su citato trattato, specificamente
indirizzato a psichiatri, psicologi ed esercenti attività legali, leggiamo ancora che “dato il
significativo potenziale di inganno (deception) e relative implicazioni nella validità dei loro
riscontri i professionisti dovrebbero sviluppare una bassa soglia per sospettare risposte
disoneste, ma allo stesso tempo la conclusione che una persona mente non può essere
raggiunta frettolosamente”. Attenzione, quindi, ma non preconcetti. Attenzione allo stile delle
risposte, al contenuto dei test di nota validità e l’uso di testimonianze provenienti da parti
terze.
A proposito dell’approccio all’intervista e della individuazione della simulazione - paragrafo
3.07.(a) del capitolo 3 “The nature and method of forensic assessment” vengono riferiti molti
indicatori di simulazione che possono essere osservati durante il colloquio clinico. Richard
Rogers in “Structured Interviews and Dissimulation” (Rogers R, 2008), elenca, tra i segni
indicativi di simulazione.
1. Presentazione drammatica della gravità dei sintomi, con stile teatrale.
2. Ponderatezza e cautela di espressione con rallentamento della velocità dell’eloquio, uso
estensivo di aggettivi qualificanti i disturbi, molte esitazioni, ripetizione delle domande
espresse dall’intervistatore.
3. Descrizione della rapida comparsa o di rapidi mutamenti dei sintomi anche associati ad
altri di raro riscontro senza collegamento patogenetico con i primi.
4. Sintomi contradditori con l’evidenza clinica.
5. Accentuazione di sintomi secondari.
9
Una indicazione
sulla attendibilità dell’intervistato
ci viene più puntualmente fornita
dall’esame del protocollo SIRS ( Structured Interview of Reported Symptoms) disegnato
per
individuare 13 stili di risposta
comunemente associati a “definita o probabile
“falsificazione e per valutare sia l’atteggiamento difensivo sia il compotamento “onesto”.
Il punto b del paragrafo 3.07. Malingering ci ricorda che, dopo il colloquio clinico, la seconda
tappa dell’approccio per l’individuazione della simulazione plateale richiede l’uso di test
validati
siano essi
psicometrici oppure siano
test di intelligenza, di indagine sulla
personalità o test proiettivi. Molti di questi test contengono scale di validità preparate per
valutare la collaborazione del soggetto. Diversa è la situazione per i test proiettivi dove, in
mancanza di scale, la letteratura fornisce elementi indiretti di collaborazione.
A proposito dei test proiettivi molte ricerche hanno segnalato quali indici di scarsa
collaborazione: tempi di reazione rallentati, descrizione drammatica di contenuti, frequenti
rifiuti di lettura, mancate risposte semplici e comuni e il ricorso a descrizioni più complesse;
questi elementi indiziari non possono comunque condurre a una diagnosi clinica ,semmai a
invalidarla.
Stante la limitatezza dei test proiettivi nell’uso oggi prevalgono i test di personalità anch’essi
meritevoli di verifica: infatti poiché test di personalità utilizzati e mirati alla definizione dei
disturbi psichici sono corredati di scale di controllo e di regole interpretative in base al
numero di items ai quali il soggetto ha risposto oppure no quando la prestazione
dell’intervistato non appare ottimale e le condizioni sociali, per esempio la presenza di un
contenzioso, consentono di dubitare della collaborazione del soggetto in esame, il mancato
utilizzo della verifica della disposizione a collaborare – attraverso l’effort index – deve far
seriamente
dubitare che
le risultanze dei test somministrati siano contaminate da
esagerazioni o simulazioni.
Il “A Compendium of Neuropsychological tests: administration, norms and commentary ” di
Strauss e collaboratori (Strauss E et al, 2006) ritorna sull’attenzione da porre sull’effetto
“malingering” nei test neuropsicologici e così definisce il malingering come la produzione
intenzionale di
falsi sintomi fisici o psicologici o grossolana esagerazione
motivata da
incentivi esterni.
Quanto sopra ricordato invita a chiarire i motivi della discrepanza tra il profilo psicologico
sospetto di malingering e le altre informazioni sul funzionamento dell’individuo attraverso la
conferma obiettiva dei sintomi lamentati: in altre parole l’assenza di una indagine obiettiva
sui singoli sintomi caratterizzanti la sindrome ansioso depressiva e il disturbo postraumatico
da stress può invalidare il risultato dei questionari autosomministrati.
10
OBIETTIVO DEL PROGETTO
Affrontare le problematiche sociali e sanitarie connesse con lo stress, presuppone
necessariamente l’identificazione di strumenti di misura dello stesso, validati su larga scala,
convincenti ma nel contempo di facile applicabilità ed ad alto grado di obiettività.
Il progetto si è prefissato di definire metodiche innovative da affiancare alle tecniche
tradizionali diagnostiche nei casi sospetti di disagio della sfera psichica correlato all’attività
lavorativa.
Le tecniche tradizionali documentano solamente l’esistenza di un generale atteggiamento
simulatorio o dissimulatorio, ma non la specifica alterazione intenzionale di una
informazione.
Obiettivo del progetto è individuare un percorso diagnostico articolato che abbinando
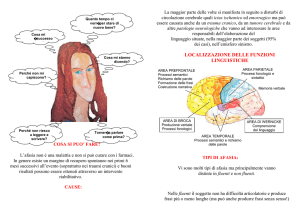
strumenti comportamentali e tecniche di neuroimaging con fMRI (Functional Magnetic
Resonance Imaging), consenta di rilevare e documentare tale alterazione nei quadri di
sospetta patologia professionale stress-correlata.
La Risonanza Magnetica funzionale (fMRI) è una tecnica di imaging biomedica non-invasiva
che fornisce una mappa delle aree cerebrali funzionalmente attive: permette di mappare
quali aree cerebrali si attivano durante l’esecuzione di un determinato compito, come parlare
o muovere una mano. E’ una tecnica che utilizza le proprietà magnetiche dei nuclei degli
atomi costituenti la materia del nostro corpo che vengono misurate mediante l’utilizzo di
campi magnetici. Quando eseguiamo un compito alcune aree cerebrali specifiche vengono
reclutate per lo svolgimento dell’azione: in questi distretti in cui viene consumato più
ossigeno e di conseguenza varia la sua concentrazione si registra un afflusso di emoglobina
ossigenata in eccesso. L’ossiemoglobina non paramagnetica espelle la deossiemoglobina
paramagnetica dai capillari e dalle venule in prossimità dei distretti attivi, ed in questo modo
viene variato il rapporto tra ossiemoglobina e deossiemoglobina presenti nei distretti reclutati
dall’attivazione. Questo segnale, chiamato BOLD (Blood Oxygenation Level Dependent)
viene rivelato dalla risonanza magnetica e tradotto in immagini.
In letteratura sono disponibili alcuni studi scientifici che dimostrano l’utilità dell’applicazione di
questa tecnica nell’ambito della diagnosi di alcune patologie di natura neuropsichiatrica e
nella definizione di alcuni processi coinvolti in situazione di stress. (Kozel FA et al, 2008)
Nardo et al (2010) hanno condotto uno studio su 43 pazienti comparando la densità della
materia grigia rilevata con la tecnica dell’fMRI tra 21 soggetti affetti da disturbo posttraumatico da stress e 22 controlli sani e dimostrando significative diversità nelle aree
coorticali limbiche e paralimbiche, ippocampali e paraippocampali. (Nardo D et al, 2010)
I vantaggi derivanti sul piano pratico dalla acquisizione e dalla standardizzazione di questa
metodica sono evidenti sotto il profilo sia della affinazione diagnostica a fini terapeutici sia
dell’inquadramento medico-legale dei casi. Individuare “pattern neurali” comuni a differenti
11
quadri (identificati mediante l’applicazione di test psicodiagnostici), permetterebbe di meglio
definire, utilizzando un criterio oggettivo, la condizione (patologica o meno) di ciascun
individuo.
Per proporre un percorso integrato per la valutazione del nesso causale tra esposizione a
fattori potenzialmente stressogeni in ambito lavorativo e insorgenza di patologie stress
correlabili con l’introduzione di elementi innovativi rispetto a quello più tradizionale (visita
medicina del lavoro, visita psichiatrica e consulenza psicologica) e per valutare la fattibilità
dello stesso in soggetti afferenti presso l’ambulatorio di Medicina del Lavoro dell’Università
degli Studi di Torino, lo studio è stato articolato in 6 fasi:
Fase 1: analisi delle cartelle cliniche dei pazienti afferiti presso l’ambulatorio di Medicina del
Lavoro nel periodo 2000-2008 per l’individuazione e selezione delle tipologie dei pazienti
arruolabili nello studio.
Fase 2: individuazione di una metodica idonea alla detezione della simulazione e definizione
del percorso diagnostico.
Fase 3: messa a punto e ottimizzazione delle sequenze fMRI
Fase 4: ottenimento dell’approvazione del Comitato Etico
Fase 5: studio esplorativo comportamentale
Fase 6: Implementazione di un protocollo fMRI
È stata condotta un’analisi dettagliata delle cartelle cliniche depositate negli archivi
dell’Ambulatorio di Medicina del Lavoro dell’Università di Torino di tutti quei soggetti che tra il
2000 e il 2008 erano afferiti presso la struttura per problematiche della sfera psico-sociale. Di
ogni paziente sono stati valutati la data della visita, la modalità di accesso, il tipo di patologia
psichica diagnosticata, il ricorso o meno a terapia psico-farmacologica ed inoltre il tipo di
mansione ed il comparto di appartenenza. Questa attenta valutazione è stata implementata
al fine di poter stimare, sulla base degli accessi negli anni passati, il numero di pazienti
arruolabili nello studio (Fase 1)
Attraverso una revisione critica della letteratura scientifica in argomento si è proceduto
all’individuazione e all’adattamento di uno strumento idoneo alla detezione della simulazione
ed alla definizione delle fasi del percorso diagnostico completo (Fase 2).
E’ stata condotta la messa a punto e l’ottimizzazione delle sequenze fMRI (fase 3) da
utilizzare nella fase di implementazione del protocollo (Fase 6).
12
Parallelamente è stato ottenuto il parere positivo del Comitato Etico Interaziendale A.O.U.
SAN GIOVANNI BATTISTA DI TORINO - A.O. C.T.O. MARIA ADELAIDE DI TORINO per
procedere allo studio (Fase 4).
E’ stato condotto uno studio esplorativo comportamentale su 10 soggetti afferenti presso
l’ambulatorio di Medicina del Lavoro dell’Università degli Studi di Torino per disturbi stress
lavoro correlati (Fase 5)
Il progetto è stato sponsorizzato dall’INAIL (Istituto Nazionale per l’Assicurazione degli
Infortuni sul Lavoro) nel giugno 2009 con un finanziamento di 221.900 € con il titolo di
ricerca “Utilizzo della fMRI per la valutazione dei quadri di sospetta patologia
professionale stress-correlata. Studio pilota in un gruppo di pazienti afferenti
all’Ambulatorio
Interdivisionale
del
Dipartimento
di
Medicina
del
Lavoro
dell’Università degli Studi di Torino”. (allegato 1)
Lo studio ha coinvolto:
il Dipartimento di Traumatologia, Ortopedia e Medicina del Lavoro dell’Università degli Studi
di Torino;
il Dipartimento di Diagnostica per Immagini – Struttura Complessa di Neuroradiologia Azienda Ospedaliera CTO/Maria Adelaide;
il Centro di Scienza Cognitiva, Dipartimento di Psicologia – Università di Torino.
13
FASE 1: INDIVIDUAZIONE E SELEZIONE DEI PAZIENTI ARRUOLABILI NELLO STUDIO
Dal 2000 al 2008 sono pervenuti all’attenzione dell’Ambulatorio di Medicina del Lavoro 544
pazienti con disturbi della sfera psichica, tra cui 221 di sesso femminile e 323 di sesso
maschile, di età compresa tra i 15 ed i 65 anni (età media: 42 anni).
Le modalità con cui i pazienti sono giunti alla nostra osservazione sono state:
-
pz. inviati dal datore di lavoro per visita di idoneità ex articolo 5, legge 300/70 (260);
-
pz. inviati dal datore di lavoro per visita preassuntiva (2);
-
pz. inviati dal medico competente per consulenza di II livello (41);
-
pz. inviati dal medico curante (237);
-
pz. inviati dall’ INAIL (1);
-
pz. inviati dagli S.PRE.S.A.L. (3).
Tutti i pazienti visitati sono stati sottoposti ad un percorso diagnostico che ha previsto un
colloquio anamnestico, mirato ad ottenere indicazioni sulla storia clinica del paziente (epoca
di esordio della sintomatologia, accertamenti eseguiti), sulla terapia in atto al momento della
visita e sull’anamnesi lavorativa, nonché ulteriori eventuali accertamenti integrativi, quali il
colloquio psichiatrico e/o il colloquio psicodiagnostico.
Nello specifico, il percorso di indagine adottato presso l’Ambulatorio del Dipartimento di
Medicina del Lavoro dell’Università di Torino per la valutazione medico-legale dei casi ha
previsto:
La Visita di Medicina del Lavoro, che comporta:
1
la visita medica e l’esame obiettivo mirati alla valutazione di eventuali sintomi e/o
segni di disagio psicofisico, nonché l’eventuale assunzione di psicofarmaci;
l’anamnesi indaga anche la presenza di familiarità per patologie neuropsichiche e la
presenza di patologie pre-esistenti (sia a carico della sfera psichica sia a carico degli
altri organi e/o apparati) che potrebbero influenzare la condizione oggetto di indagine;
2
il colloquio mirato all’analisi delle caratteristiche organizzative dell’ambiente di lavoro
e, in particolare, delle dinamiche conflittuali vissute dal paziente al fine di valutare
l’effettiva compatibilità con i parametri descritti in letteratura come caratterizzanti una
condizione di stress lavorativo o una situazione di mobbing;
3.
la somministrazione di un questionario appositamente allestito volto ad evidenziare i
seguenti aspetti:
14
•
Definizione degli antagonisti (identificazione del mobber)
•
Definizione della tipologia e della frequenza delle azioni vessatorie (attacchi
alla persona e alla situazione lavorativa)
•
Definizione della cronologia e della progressione del conflitto
•
Identificazione dell’intento persecutorio e delle eventuali motivazioni
•
Valutazione degli effetti del conflitto sulla salute, sull’accettabilità della
mansione e sulle relazioni interpersonali.
La Visita Medica Psichiatrica volta alla diagnosi di un eventuale quadro psicopatologico
compatibile con una sindrome stress-correlata, ovvero di un Disturbo dell’Adattamento e/o di
un DPTS (secondo il DSM IV).
La Valutazione Psicologica che comporta :
1.
il colloquio psicologico composto da intervista strutturata mirata alla valutazione di
eventuali sintomi e/o segni di depressione.
2.
l’utilizzo di test standardizzati volti a diagnosticare le alterazioni della condotta
emotiva del paziente tra cui il Minnesota Multiphasic Personality Inventory (MMPI), un
test ad ampio spettro che valuta le principali caratteristiche strutturali di personalità e i
disordini di tipo emotivo del soggetto intervistato.
Il Questionario è composto da 567 item a doppia alternativa di risposta ("vero" o
"falso") ed è caratterizzato da 4 scale di valutazione principali:
•
Scale di Validità: servono ad accertare con quale accuratezza e sincerità il
soggetto ha compilato il questionario. È suddivisa in 6 sottoscale: la scala L misura la
tendenza a fornire un'immagine di sé socialmente accettabile; la scale F fornisce
l’indicazione sulla validità del test; la scala K evidenzia l'atteggiamento difensivo
verso le indagini psicologiche; la Fb permette di valutare il mantenimento d'attenzione
durante la somministrazione del questionario; le scale VRIN e TRIN valutano la
tendenza a rispondere vero o falso alle domande per dare un'immagine non credibile
di sé.
•
Scale di Base: servono a valutare le dimensioni più significative della
personalità ed indagano: La scala Hs (Ipocondria) i problemi fisici caratteristici dei
soggetti con caratteristiche nevrotiche ed ipocondriache; la D (Depressione) le
differenti forme sintomatiche di depressione; la Hy (Isteria) i problemi somatici e le
paure, tipiche di soggetti affetti da isteria di conversione; la Pd (Deviazioni
psicopatiche) le personalite psicopatiche, sociopatiche, caratterizzate da carenza di
controllo sulle risposte emotive; la Mf (Mascolinità-femminilità) l'insieme degli interessi
mascolini o femminili; la Pa (Paranoide) i sintomi paranoidi (ideazioni deliranti,
fragilità psicologica e manie di grandezza); la Pt (Psicoastenia) le fobie e i
15
comportamenti ossessivo-compulsivi; la Sc (Schizofrenia) le esperienze insolite e le
sensibilità particolari tipiche degli schizofrenici; la Ma (Mania) gli stati maniacali di
moderata entità (idee di grandezza, alto livello di attività); la Si (Introversione sociale)
le difficoltà sperimentate in situazioni sociali.
•
Scale supplementari: approfondiscono la trattazione dei problemi clinici e dei
vari disturbi studiano approfonditamente: La R (Repressione) il livello di
convenzionalità, sottomissione e tendenza ad evitare situazioni spiacevoli; la Es
(Forza dell'Io) la capacità di trarre profitto dalla psicoterapia; la MAC-R (Scala
MacAndrew dell'alcolismo corretta) la presenza di problemi di tossicodipendenza o
alcolismo; la O-H (Ostilità ipercontrollata) la capacità di tollerare la frustrazione; la Do
(Leadership) la tendenza ad assumere il controllo nelle relazioni interpersonali; la Re
(Responsabilità sociale) il livello di responsabilità sociale percepito; la Mt
(Disadattamento scolastico) discrimina tra studenti emotivamente adattati e non. Le
scale Gm e Gf (Scale di ruoli sessuali) forniscono indicazioni sulla percezione del
ruolo sessuale. Le Pk e Ps (Scale di disturbo da stress post-traumatico)
diagnosticano questo tipo di disturbi. La MDS (Scala di disagio coniugale) identifica
contrasti nelle relazioni di coppia; la APS (Scala di tossicodipendenza potenziale) la
potenzialità a sviluppare problemi e dipendenza da sostanze; la AAS (Scala di
ammissione di tossicodipendenza) concerne tale abuso.
•
Scale di contenuto : permettono di descrivere diverse variabili di personalità
Indagano: la scala Anx (Ansia) i sintomi generali di ansia, problemi somatici, difficoltà
di sonno e concentrazione; la Frs (Paure) le fobie; la Obs (Ossessività) l'ossessività;
la Dep (Depressione) pensieri significativamente depressivi; la Hea (Preoccupazioni
per la salute) individua soggetti che dichiarano sintomi fisici su tutto il corpo; la Biz
(Pensiero bizzarro) processi di pensiero di tipo psicotico; la Ang (Rabbia) problemi di
controllo della rabbia; la Cyn (Cinismo) convinzioni misantropiche; la Asp
(Comportamenti antisociali) soggetti che hanno avuto problemi di comportamento
antisociale nel passato; la Tpa (Tipo A) soggetti del tipo A; la Lse (Bassa autostima)
persone con bassa opinione di sé; la Sod (Disagio sociale) il disagio a stare in
gruppo; la Fam (Problemi familiari) la presenza di conflitti familiari; la Wrk (Difficoltà di
lavoro) quella di contrasti sul lavoro; la Trt (Indicatori negativi di trattamento) gli
atteggiamenti negativi verso i trattamenti di salute mentale.
Il confronto tra i diversi specialisti impegnati nel percorso valutativo nella Valutazione
Collegiale.
199 soggetti, 97 di sesso femminile e 102 di sesso maschile, sono stati esaminati nel merito
di una valutazione a fini medico-legali per il riconoscimento di una malattia professionale
16
stress lavoro-correlata sia essa, in senso lato, malattia psichica e psicosomatica da
disfunzione dell’organizzazione del lavoro, sia essa riconducibile ad un processo
mobbizzante in senso stretto.
Questi ultimi soggetti, oltre agli accertamenti sopracitati, hanno altresì redatto una propria
memoria autocertificata.
I pazienti con diagnosi di disturbi della sfera psichica, eseguita nell’ambito degli accertamenti
da noi proposti oppure in seguito a visita psichiatrica eseguita in altra sede, sono stati
suddivisi in base alla classificazione dei disturbi mentali proposta dal manuale diagnostico e
statistico dei disturbi mentali dell’American Psychiatric Association, quarta edizione (DSMIV).
Di seguito viene mostrata, in tabella 2 e in figura 1, la distribuzione nel corso degli anni dei
pazienti pervenuti all’attenzione dell’Ambulatorio di Medicina del Lavoro nel periodo
compreso tra il 2000 ed il 2008.
Tabella 2 e figura 1
ANNO
N° PAZIENTI
2000
33
2001
49
2002
57
2003
56
2004
71
2005
90
2006
88
2007
58
Sett 2008
42
TOT
544
La tabella 3 e la figura 2 mostrano invece la suddivisione dei pazienti pervenuti alla nostra
attenzione nel periodo di osservazione a seconda del motivo di accesso (stress lavorocorrelato in rosso; definizione idoneità in blu).
17
Tabella 3 e figura 2
ANNO
Stress
Definizione
Lavoro-
idoneità
correlato
2000
7
26
2001
12
37
2002
21
36
2003
19
37
2004
36
35
2005
36
54
2006
31
57
2007
19
39
Sett 2008
18
24
TOT
199
345
La tabella 4 e la figura 3 mostrano la distribuzione dei pazienti pervenuti alla nostra
attenzione secondo i comparti di provenienza, distinguendo tra pazienti valutati al fine di
definire un giudizio di idoneità e pazienti pervenuti per sospetto di malattia professionale
stress lavoro correlata; in entrambi i gruppi emerge una netta prevalenza dei lavoratori del
comparto industriale, (percentualmente meno rilevante nel caso dei pazienti pervenuti per
sospetto mobbing), seguiti da sanità e trasporti nel primo caso, servizi e pubblica
amministrazione nel secondo caso.
Tabella 4
COMPARTI
Definizione idoneità
Stress lavorocorrelato
telecomunicazioni
20
2
assicurazioni
5
3
banche
13
4
trasporti
27
8
istruzione
3
18
12
società di consulenza
6
13
sanità
28
19
commercio
21
22
pubblica amministrazione
23
29
servizi
25
29
industria
173
58
TOT
344
199
Figura 3
La tabella 5 e la figura 4, mostrano la distribuzione dei pazienti dei due gruppi del comparto
industriale (il più rappresentato) a seconda della mansione svolta.
Tabella 5
MANSIONI
(comparto
industriale)
Stress lavoroDefinizione
correlato
idoneità
dirigenti
1
19
3
impiegati
11
21
operai
16
1
34
TOT
17
3
58
Figura 4
Dall’analisi di questi dati emerge come la quasi totalità (93%) dei pazienti valutati al fine di
definire un profilo di idoneità svolgesse nel comparto industriale mansioni di operaio, con
pochissimi accessi tra gli impiegati (6%) ed un solo dirigente; per quanto riguarda invece i
pazienti pervenuti nel sospetto di una patologia stress lavoro-correlata, pur rimanendo
prevalente il numero degli operai le mansioni impiegatizia e dirigenziale sono risultate
percentualmente superiori rispetto al gruppo precedente.
Si è proceduto quindi all’analisi dettagliata delle cartelle cliniche del sottogruppo di lavoratori
che si sono rivolti al servizio di Medicina del Lavoro nell’ultimo quinquennio (2004/2008) per
problematiche esclusivamente stress-lavoro correlate al fine di identificare quale sia il più
rappresentato tra i disturbi legati allo stress da lavoro in tali pazienti.
Sul totale delle diagnosi effettuate (circa 150)
-
il 35 % circa dei pazienti presenta Sindrome Ansioso-Depressiva;
20
-
il 26 % circa Disturbo Dell’Adattamento (AD) ( di cui il 23% con umore depresso; 15%
con ansia; 38% con ansia e umore depresso; 4% con umore depresso e alterazione
della condotta e il 23% non ulteriormente specificato);
-
il 15% circa Sindrome Ansiosa;
-
il 7% circa Sindrome Depressiva;
-
il 16% circa Altre patologie.
Si sottolinea inoltre che il 23% circa dei soggetti non ha ricevuto una vera e propria diagnosi
per non aver concluso l’iter diagnostico.
Il Centro di Scienza Cognitiva ha contribuito in questa fase all’analisi critica delle cartelle e
all’individuazione dei sintomi più interessanti per la ricerca stessa, focalizzando l’attenzione
principalmente sul Disturbo dell’Adattamento, che pur non essendo il disturbo più frequente è
quello che presenta una più forte associazione con lo stress.
L’analisi delle cartelle ha consentito di prevedere in linea di massima il tipo di disturbo
presentato dai pazienti nei mesi successivi sarebbero afferiti al Servizio di Medicina del
Lavoro e, di conseguenza, di stimare la grandezza del campione di soggetti sperimentali su
cui poter basare lo studio.
Attraverso un’ampia revisione della letteratura scientifica specifica il Dipartimento di Medicina
del Lavoro ha vagliato gli strumenti di misura disponibili (questionari, check-list, ecc) e quindi
valutato il loro livello di validazione nei vari contesti lavorativi secondo un approccio
epidemiologico volto
alla valutazione della specifica utilità delle differenti alternative
accessibili.
Sono stati individuati in letteratura diversi strumenti destinati alla valutazione dei fattori di
stress lavorativo.
VALUTAZIONE SOGGETTIVA
Job Diagnostic Survey (JDS) (Hackman JR et al 1971; Hackman JR et al 1975);
Job Characteristics Index (JCI) (Sims HP et al, 1976);
Work Environment Scale (WES) (Moos RH et al 1988;);
Job Content Questionnaire (JCQ) (Karasek RA, 1985) ;
Occupational Stress Inventory (OSInv) (Osipow SH et al, 1988);
Occupational Stress Indicator (OSInd) (Cooper CL et al, 1988);
Generic Job Stress Questionnaire (GJSQ) (Hurrel JJJr et al, 1988) ;
21
Job Stress Survey (JSS) (Spielberger CD, 1994).
VALUTAZIONE OGGETTIVA
La letteratura propone un minor numero di strumenti di tale natura.
Position Analysis Questionnaire (PAQ) (Mecham RC et al, 1977) ;
Checklist osservazionali;
RHIA (Greiner BA et al , 1989);
SuvaPRO (Rüegsegger R, Internet: www.suva.ch).
Analogamente sono stati ricercati, nelle banche dati del settore, i questionari strutturati e più
diffusamente utilizzati per studiare i sintomi presi in considerazione dal DSM IV-TR per le
diagnosi di:
1)
2)
ansia e depressione.
Hamilton rating scale for depression (HAM-D)
Zung self – rating Depression scale
Beck Depression Inventory
Hamilton rating scale for anxiety (HAM –A)
Depression anxiety stress scale (DASS-21)
Profile of MOOD States (POMS)
Irrequietezza:
3)
4)
5)
Stancabilità:
Profile of Mood States (POMS)
Psychological General Weel-Being.
Behaviour activity rating scale (BARS)
Difficoltà di concentrazione o vuoti di memoria
Mini-Mental State Esamination (MMSE)
Neuropsychological Assessment Battery (NAB),
Raven Progressive Matrices (RPM)
Irritabilità:
6)
Agitated Behavior Scale Rating
Reactive Irritability Scale II (RIS-II)
Disturbo del sonno:
Stanford Sleepiness Scale (SSS)
Leeds Sleep Evaluation Questionnaire (SEQ)
Sleep Disorders Questionnaire (SDQ)
Pittsburg Sleep Quality Index (PSQI)
Epworth Sleepiness Scale (ESS)
22
Sleep /Wake Activity Inventory (SWAI)
Multiple Sleep Latency Test
Repeated Test of Sustained Wakefulness
Gli items dei questionari maggiormente significativi e correlati con maggiore evidenza alla
valutazione dello stress occupazionale e i test psicodiagnostici reperiti sono stati organizzati
in un più articolato protocollo diagnostico per la definizione circostanziata dei soggetti affetti
da disturbo dell’adattamento cronico o da disturbo post traumatico da integrare, nello studio,
alle metodiche già utilizzate nel percorso diagnostico standard dell’Ambulatorio di Medicina
del Lavoro.
In particolare sono stati selezionati quegli strumenti che sono risultati più adatti per sondare
in modo ancora più approfondito alcuni sintomi che, dall’analisi della letteratura, sono spesso
coinvolti nelle patologie stress-correlate. Questi test standardizzati, a seconda dei casi,
vengono somministrati nel corso del protocollo sperimentale per descrivere e valutare
dettagliatamente il sintomo che maggiormente emerge dalla valutazione psico-diagnostica
precedente. Ovvero, in caso di:
•
Stanchezza : “POMS”
(edizione italiana a cura di M. Farnè, A. Sebellico, D.
Gnugnoli e A. Corallo) che utilizza un metodo semplice e rapido per misurare sei
fattori e altrettanti stati dell'umore, dalla tensione ansiosa alla depressione e al senso
di disorientamento. I sei fattori si dimostrano particolarmente utili per valutare pazienti
con disturbi nevrotici o da stress, inoltre si può anche utilizzare con il gruppo di
soggetti controllo, poiché effettua una misura sensibile degli effetti di varie condizioni
sperimentali. Il grado di istruzione sufficiente per rispondere al test è quello della
scuola dell'obbligo. Il test consiste di 58 aggettivi che definiscono 6 diversi fattori:
Tensione - Ansia (fattore T), Depressione - Avvilimento (fattore D), Aggressività Rabbia (fattore A), Vigore - Attività (fattore V), Stanchezza - Indolenza (fattore S),
Confusione - Sconcerto (fattore C). I soggetti devono scegliere l'intensità con la quale
hanno risentito di quel particolare stato dell'umore nell'ultima settimana, cosa che
permette di valutare le reazioni tipiche del soggetto su un lasso di tempo abbastanza
lungo, ma non troppo da impedire di evidenziare cambiamenti dovuti ad una terapia
in atto.
•
Difficoltà di concentrazione : “Matrici progressive di Raven” APM (edizione
italiana a cura di A. di Fabio e S. Clarotti): le Matrici Progressive sono state elaborate
per poter esaminare la massima ampiezza delle abilità mentali e per poter essere
somministrate a persone di qualsiasi età, indipendentemente dal livello culturale.
Il compito è quello di scegliere tra 6 o 8 disegni quello che completa il modello
presentato. Le figure modello comprendono dei motivi grafici che si modificano da
23
sinistra a destra secondo una certa logica, e dall'alto verso il basso secondo un'altra;
il soggetto deve comprendere queste logiche e applicarle per giungere alla soluzione.
I test richiedono dunque di analizzare, costruire ed integrare fra loro una serie di
concetti. Poiché i risultati dipendono, in misura minore di quanto non avvenga per altri
reattivi, dal fattore educativo, le Matrici sono uno strumento d'elezione per la misura
dell'efficienza intellettiva, in tutti i settori in cui essa è utile. Il tempo di
somministrazione può essere libero per valutare la capacità di osservazione e la
chiarezza di pensiero, oppure limitato, permettendo la valutazione dell'efficienza
intellettiva. Le APM consistono in due serie, la prima delle quali (12 item di pratica)
non rientra nel punteggio finale ed ha lo scopo di introdurre il soggetto al metodo di
lavoro. La seconda serie consta di 36 item che aumentano di difficoltà con una
progressione sistematica.
•
Irritabilità : “indicatori della condotta aggressiva” (edizione italiana a cura G. V.
Caprara, C. Barbaranelli, C. Pastorelli e M. Perugini ).
Con il termine “aggressivo” si intende qualsiasi comportamento volto a recare
intenzionalmente danno. Questa definizione comporta immediatamente la necessità
di appurare l’intenzionalità di un atto, prima di definirlo aggressivo. Infatti, un
comportamento apparentemente aggressivo può in realtà avere motivazioni diverse
dal desiderio di danneggiare altri. Inoltre, la definizione in questione comporta una
serie di distinzioni, che permettono di classificare i comportamenti aggressivi.
Tali comportamenti possono essere distinti in:
o
attivi vs. passivi;
o
diretti vs. indiretti;
o
autodiretti vs. eterodiretti:.
Le scale utilizzate da questo test (costituita ognuna di 10 item principali e 5 di
controllo) misurano due diversi aspetti della fenomenologia aggressiva: la scala di
Irritabilità mira a cogliere soprattutto le componenti impulsive di tale condotta, mentre
quella di Ruminazione/Dissipazione valuta le componenti connesse all'elaborazione
cognitiva che fanno da sostegno alla condotta aggressiva.
•
Ansia e Depressione : “Beck Anxiety Inventory” BAI ( edizione italiana a cura di
C. de Sica, D. Coradeschi, M. Ghisi e E. Sanavio ) : Il BAI è uno strumento self-report
che permette di valutare la gravità della sintomatologia ansiosa negli adulti in modo
molto rapido (10' di somministrazione). Disturbi di ansia e disturbi depressivi sono
frequentemente associati e gli strumenti per misurare la gravità delle manifestazioni
ansiose e depressive sono altamente correlati tra loro. Il BAI è stato costruito
includendo quei sintomi di ansia soltanto minimamente sovrapposti a quelli di natura
depressiva.
24
I disturbi di ansia sono tra le manifestazioni psicopatologiche che meglio beneficiano
degli interventi psicologici e psicoterapeutici. È indubbia quindi la necessità di una
corretta valutazione dei sintomi di ansia, sia in sede di prevenzione primaria che di
intervento e di follow-up. In particolar modo il BAI è in grado di discriminare
efficacemente fra gruppi diagnostici ansiosi e non ansiosi in differenti situazioni
cliniche, rivelandosi un ottimo strumento di screening dell’ansia. La validità clinica
dello strumento è stata saggiata su campioni di pazienti con diagnosi di disturbi di
panico con agorafobia e senza agorafobia, di fobia sociale, di disturbo ossessivocompulsivo e di ansia generalizzata.
Il test consiste di 21 item, descrizioni di sintomi di ansia somatica, soggettiva o
correlata a fobie, da valutare su una scala a quattro da o a 3.
Il modulo autoscoring si compone di un modulo test (il primo foglio e l'unico visibile),
sul quale il soggetto fornisce le proprie valutazioni agli item, e da un modulo di
scoring (sottostante al precedente e riservato all'esaminatore), in cui è riportata la
tabella di trasformazione dei punteggi grezzi in percentili, secondo le norme italiane.
In parallelo è stata avviata dal Centro di Scienza Cognitiva la ricerca di materiale
bibliografico che ha permesso l’approfondimento e l’aggiornamento delle conoscenze sul
disturbo stesso. In particolare è stata analizzata la letteratura che studia gli effetti dei disturbi
da stress attraverso le tecniche di neuroimmagine.
FASE 2:
INDIVIDUAZIONE DI UNA METODICA IDONEA ALLA DETEZIONE DELLA
SIMULAZIONE
Per individuare il grado di collaborazione dell’intervistato sono stati individuati in letteratura
alcuni test che possano misurare la qualità del l’effort index (di collaborazione) idoneo a
individuare le prestazioni sub ottimali dell’intervistato.
I tests, attualmente individuati, di matrice americana, rispettano le sei condizioni
comunemente note come i “Daubert Criteria” (adottati dalla Suprema Corte degli Stati Uniti
nella causa “Dauber v. Merrel
Doww Pharmaceuticals. 1993: 509 U.S.,113 S.Ct 2786)
considerati il prerequisito per l’ammissione di una prova scientifica la quale deve: essere
25
basata su una teoria o una tecnica verificabile; essere stata sottoposta a effettiva verifica;
essere
generalmente accettata dalla comunità scientifica, essere stata sottoposta alla
revisione degli specialisti in materia, essere caratterizzata da valori noti di affidabilità
(sensibilità/specificità) e avere rispettato noti e fissati standard di applicazione.
1)
B test (Boone K et al, 2002): test mirato alla individuazione del comportamento di
collaborazione sub ottimale di soggetti che lamentano deficit cognitivi. Il test richiede
di individuare e “circolettare”, più in fretta possibile, tutte le lettere “b” presenti in un
quaderno di 15 pagine. Le lettere b sono mescolate con altre simili (d, q) ruotate o
scritte in diagonale. Tempo medio di somministrazione: 15 min medi. Procedendo
nell’esame delle pagine il gruppo delle lettere b si riduce e il test appare più difficile,
ma il livello di difficoltà risulta invariato per i soggetti collaboranti anche se affetti da
depressione, schizofrenia, postumi di traumi cranici, postumi di ictus. L’indice di
sforzo – o di collaborazione - “E-score”, viene calcolato in base al tempo impiegato e
agli errori di identificazione o di omissione della lettera b: l’esperienza maturata dagli
autori che hanno esaminato 161 soggetti collaboranti, di età compresa tra i 10 e 84
anni, non coinvolti in problemi legali ha dimostrato che gli errori di tipo “d” sono
altamente suggestivi di collaborazione subottimale. Un punteggio, E-score, pari o
inferiore a 50 indica un performance normale e credibile. Un punteggio pari o
superiore a 160 è tipicamente associato a una sub-optimal performance. I tempi
misurati in questo test sono correlati con i tempi registrati nel DCT test con la stessa
varianza. Questo rilievo fornisce una informazione ridondante e di conferma sulla
valutazione della collaborazione (Nelson NW et al, 2003). Secondo gli autori l’utilità di
questo, come degli altri “simptom validty tests” appare tanto più evidente quando nel
contesto di applicazione la frequenza delle simulazione o della esagerazione dei
sintomi eccede il 30% ,come in pratica si verifica nel contenzioso medico-legale..
2)
DCT (Dot Countig Test) (Boone K et al, 2002): test mirato alla individuazione della
collaborazione subottimale nei soggetti che lamentano disturbi cognitivi. Il soggetto in
esame viene invitato a contare, il più rapidamente possibile, i punti del diametro di 2
mm, distribuiti su 2 set di 6 carte (dimensioni circa 6*10 cm). Nel primo set i punti
sono distribuiti a caso, senza ordine; nel secondo i punti sono raggruppati secondo
un ordine geometrico non random. Il numero di punti, per ciascuna carta, a
distribuzione random od ordinata, varia da 7 per la I°, 11 per la II°, 15 per la III°, 19
per la IV°, 23 per la VI°, 27 per la VII°. L’E-score di collaborazione sulla differenza di
errori e di tempo impiegato nell’esame dei 2 set: una piccola differenza tra le 2 letture
e un tempo maggiore nel 2° set è indice di SOP. Il tempo medio di somministrazione
è di 10 minuti. Il gruppo di controllo era costituito da 228 soggetti anche affetti da
varie affezioni (Depressione, schizofrenia, postumi di trauma cranico, postumi di
ictus) nessun dei quali coinvolto in contenziosi. Sono adottati i seguenti valori di cut26
off: 130 secondi per l’esame del primo set di carte, 180 secondi per il II° set, meno di
tre risposte corrette nel II° set, meno di una risposta corretta nel I° set a distribuzione
random. L’accuratezza del conteggio si è dimostrata più importante del tempo di
lettura riguardo alla individuazion della SOP. La sensibilità del test è del 70%; la
specificità del 90% . Innalzando i valori cut-off, in questo come negli atri tests, la
specificità e il potere predittivo positivo aumentano, mentre la sensibiliàt e il potere
predittivo negativo diminuiscono nella ricerca del simulatore.
3)
FIT (Rey Fifteen Item) (Rey A, 2002): test utilizzato per valutare l’esagerazione o la
simulazione dei disturbi di memoria. Valuta la memoria immediata e l’attenzione.
All’esaminando viene mostrato, per 10 secondi, un foglio (tipo A4) contenente 15
simboli alfa-numerici incolonnati su 3 colonne contenenti ciascuna 5 simboli e viene
richiesto di ricordare i simboli mostrati.
Secondo alcuni autori, chiunque. A meno che non sia gravemente compromesso può
ricordare almeno 3 dei 5 caratteri incolonnati (A,B,C,1,2,3,a,b,c,I,II,III, zero, quadrato,
triangolo)
o 9 dei 15 caratteri
(qui indicati nella parentesi). Tempo medio di
somministrazione: 5 minuti. Per la valutazione dell’E-score si conta il numero totale di
simboli ricordato senza badare alla collocazione spaziale
di questi. Nei soggetti
collaboranti il ricordo delle lettere maiuscole è risultato più agevole. Il test è stato
provato su di un gruppo di controllo di 148 soggetti collaboranti affetti da varie
malattie del SNC e su 76 simulatori. Con il su ricordato cutoff di 9 la specificità è del
97%, la sensibilità è del 70% quando l’esaminato è richiesto di circolettare i 15
simboli ripetutamente presentati su 15 fogli.
4)
TOMM (Test Of Memory Malingering) (Tombaugh T, 2002). E’ uno dei “Symptom
validity test” più utilizzato per valutare l’esagerazione dei sintomi o la simulazione
della compromissione della memoria. Richiede il riconoscimento di simboli pittorici. In
effetti la letteratura ha dimostrato che il riconoscimento mnemonico di figure è
maggiore del riconoscimento di simboli alfa-numerici specie nei soggetti anziani e nei
pazienti neurologici.
Il test richiede tre prove: 2 di apprendimento e 1 di riconoscimento.
Nella prima prova sono mostrate al soggetto, per 3 secondi l’una, 50 raffigurazioni di
oggetti comuni per la durata di 3 secondi. Tra una figura e l’altre si concede un
intervallo di 1 sec. Nella seconda prova vengono ripresentati 50 disegni ciascuno dei
quali contiene una figura già presentata e una nuova figura. Nella prova di memoria /
riconoscimento al soggetto è richiesto di selezionare le figure già note. Le stesse 50
figure sono usate in ciascuna prova ma sono presentate in un ordine diverso. Il tempo
medio di somministrazione è di 15 minuti. Il massimo punteggio per ciascuna prova è
di 50. Nelle 3 prove il test è stato tarato su ricoverati: su 475 la prima prova, su 70 la
seconda, su 135 la terza. Più del 95% degli adulti ricoverati hanno raggiunto un
27
punteggio di 49-50. Diversamente i simulatori hanno raggiunto un punteggio sotto i
45. Come in altri test la latenza di risposta è più lunga nei simulatori (1-2 secondi
rispetto ai controlli). Il test è apparso relativamente insensibile alle compromissioni
neurologiche nei soggetti collaboranti. Il punteggio pari o superiore a 49 raggiunge
una specificità del 100% e un punteggio inferiore al 49% ha una sensibilità del 93%
nei riguardi dei simulatori.
E’ stato dimostrato che la depressione e l’ansietà non influiscono sui risultati dei test.
Le scale di validità del MMPI-2 non risultano correlate ai risultati delle prove del
TOMM. Invece la ricerca di compensi economici aumenta il rischio di invalidare la
performance del test. (Moore BA, Donders J. 2004: Predictors of invalid
neuropsychological test performance after traumatic brain injury. Brain Injury, 18,
975-984.)
5)
21- Item test (Iverson GL et al, 1993): è un test di rapido screening per riconoscere la
prestazione sub-ottimale nella ricerca delle compromissioni della memoria. Consiste
nella lettura all’esaminando di 21 nomi di oggetti raggruppati in un gruppo di 7 paia di
parole che fanno rima, 7 paia di parole semanticamente simili, 7 paia di parole non
semanticamente simili. Dopo aver udita la lista dei nomi, alla velocità di una parola
ogni 1,25 secondi, al soggetto è richiesto di ripetere tutte le parole udite. Dopo che il
soggetto ha ripetuto l’ultima parola, l’esaminatore legge una nuova lista di parole
appaiate e richiede al soggetto di riconoscere tra queste quelle presenti nella lista
originale. Il tempo medio di somministrazione è di 5 minuti. Il punteggio è basato sul
numero di risposte corrette nell’ultima prova. Il cut-off di è di 9 per l’ultima prova.
Poiché risposte distribuite random totalizzano un punteggio tra 7 e 14, si presume
che un punteggio pari o inferiore a 6 indichi una scelta deliberata di risposte sbagliate
e che esprimano pertatno uno sforzo non ottimale. Il test ha una specificità del 100%
e una sensibilità del 22% e pertanto può esprimere un eccessivo numero di falsi
negativi. Gli Autori suggeriscono di utilizzarlo come screening rapido all’inizio
dell’esame neuropsicologico come parte di una batteria di test di ricerca della suboptimal performance.
6)
VSVT ( Victoria Symptom Validity Test) (Hiscock M et al, 1989). É Il test di
attenzione-memoria consiste nella presentazione, per 5 secondi l’uno, di 48 items,
ciascuno rappresentato da un numero di 5 cifre, somministrati in 3 blocchi di 16
ciascuno. Gli items sono classificati come facili da distinguere perché mostrano
numeri diversi fra loro (es.: 34092 e 56187) e come difficili perché composti dalle
stesse cifre con la trasposizione della seconda e della terza cifra (es.: 46923 e
46293). Il tempo di somministrazione è di 15-20 minuti. Dopo la presentazione, il
soggetto deve riconoscere i numeri uguali o differenti (nei numeri difficili la terza cifra
deve essere ricordata). Il test originale è somministrato attraverso un programma
28
computerizzato e la risposta uguale/disuguale è inviata tramite 2 tasti sulla tastiera
del computer. Nel punteggio viene anche considerato il tempo di latenza nelle
risposte facili e nelle risposte difficili. Il test mostra un’eccellente specificità e non
produce falsi positivi. Come negli altri test, nella scelta binaria uguale/disuguale,
quando la performance è inferiore al 50% delle risposte casuali, indica
inequivocabilmente la simulazione. I risultati del test non risultano influenzati dalla
depressione; il test è modestamente correlato alla scala F del MMPI-2.
7)
WMT (Word Memory Test) (Green P et al, 2002). Anche questo test è stato disegnato
per valutare l’esagerazione e la simulazione della compromissione della memoria. Il
test misura il riconoscimento immediato (IR) e ritardato (DR) di 20 paia di parole
correlate semanticamente (p. es. maiale – prosciutto). La lista è presentata 2 volte e
la presentazione è seguita dalla prova di immediato riconoscimento nella quale il
soggetto deve distinguere ciascuna delle coppie di parole originali da 40 nuove paia
(per es. il paio maiale – prosciutto dal paio mucca – maiale). Un secondo sub-test è
somministrato dopo 30 minuti per il riconoscimento ritardato di 40 paia di parole sulla
lista originale da distinguersi da nuove paia (es: alimento – maiale). La misura dello
sforzo è seguita da una serie di test di memoria di crescente difficoltà. Dopo la prova
del riconoscimento ritardato è richiesta un’altra prova di scelta multipla (MC) nella
quale è mostrata la prima parola di ciascuna delle parole appaiate e al soggetto è
richiesto di ricordare la parola appaiata. Il tempo medio di somministrazione sul
computer è di 20 minuti.
Il punteggio è basato:
I)
sul numero di corretti riconoscimenti IR e DR.
II)
la coerenza tra IR e DR.
III)
il numero di risposte corrette nella scelta multipla.
Il test è stato collaudato nell’arco di diversi anni su 1000 adulti coinvolti in contenzioso
compensativo
e
1207
pazienti
ambulatoriali.
Gli
autori
hanno
riscontrato
un’associazione tra la misura dell’effort WMT e una generale esagerazione dei
sintomi. Anche in questo test le latenze di risposta sono più lunghe nei simulatori.
Questi test sono mirati alla verifica del grado di collaborazione generica dell’intervistato e da
questa verifica , suggerita dalle “impressioni” avvertite dallo intervistatore , vengono forniti
elementi, altrettanto generici, per dubitare delle risposte ai questionari autosomministrati già
somministrati o in via di somministrazione secondo la batteria di test in programma. Molti
test contengono scale di controllo, ma anche in questi casi a seconda del disturbo lamentato
e a seconda dell’intensità dello interesse secondario si riscontrano , nelle conclusioni,
“distorsioni “ provocate dalla simulazione.
29
La maggior parte delle metodologie tradizionali per la detezione della simulazione
documentano
solamente
l’esistenza
di
un
generale
atteggiamento
simulatorio
o
dissimulatorio, ma non la specifica alterazione intenzionale di una informazione.
La Fase 2 del progetto è stata dedicata all’individuazione di una metodica, che abbinata alla
fMRI, consenta di documentare tale alterazione nei quadri di sospetta patologia stresscorrelata. A tal fine è stata condotta una dettagliata analisi degli strumenti di
smascheramento della finzione e dell’inganno utilizzati in ambito psicologico e forense.
L’analisi ha portato a individuare nello Autobiographical Implicit Association Test
(Autobiographical IAT) la tecnica più idonea ai fini della presente ricerca.
Di seguito viene descritta la logica del test e la specifica applicazione in questo progetto di
ricerca.
L’ Autobiographical IAT si basa su una versione modificata di uno strumento noto in
letteratura: l’Implicit Association Test (IAT), teorizzato da Greenwald e collobaratori
(Greenwald AG et al, 1998).
L’Implicit Association Test (IAT) è uno strumento di misura indiretta che, in base alla latenza
delle risposte, stabilisce l’associazione tra concetti. Ai partecipanti vengono presentati in
ordine casuale item relativi a quattro concetti, due concetti target e due dimensioni di un
attributo (positiva/negativa); il compito dei partecipanti è quello di classificare gli item. Le
risposte motorie possibili sono però solamente due. Ognuno dei due tasti è usato per
rispondere a due tipologie diverse di stimoli presentati visivamente. Qualora due concetti
siano fra di loro associati nella mente/cervello i tempi classificazione saranno molto rapidi. Al
contrario, quando i due concetti associati richiedono risposte differenti, i tempi di reazione
saranno più lenti. Quando i due concetti associati richiedono la stessa risposta la condizione
viene chiamata congruente; quando i due concetti associati richiedono risposte differenti la
condizione viene definita incongruente. La differenza, nei tempi di reazione, fra la condizione
lenta (incongruente) e quella veloce (congruente) viene chiamato effetto IAT. Lo IAT è un
test computerizzato dove il soggetto viene posto di fronte allo schermo del computer con il
compito di classificare gli stimoli che vengono presentati in sequenza rispondendo
schiacciando il più velocemente possibile uno di due tasti (ad esempio i tasti corrispondenti
alle lettere “A” ed “L” della tastiera). Riporteremo di seguito l’esempio classico (Greenwald et
al, 1998) nel quale la classificazione riguardava Fiori e Insetti da una parte e parole”
piacevoli” e “spiacevoli” dall’altra. Nello IAT la prova complessiva viene spezzata in 5 parti
denominate blocchi. Nel primo blocco il soggetto deve classificare le parole come
appartenenti alla categoria “Fiori” o alla categoria “Insetti” (il tasto “A” ogni volta che compare
il nome di un fiore e il tasto “L” ogni volta che compare il nome di un insetto). Nel secondo
30
blocco il soggetto deve classificare le parole come appartenenti alla categoria “Piacevole”
(usando il tasto “A”) oppure “Spiacevole” (usando il tasto “L”) . Il terzo blocco prevede la
classificazione contemporanea delle parole appartenenti alle 4 categorie. Si userà il tasto
“A” se vengono presentate parole appartenenti alla categoria “Fiori” oppure parole
“Piacevoli”, mentre si userà il tasto “L”compare una parola quando compare una parola
appartenente alla categoria “Insetti” o alle parole “Spiacevoli”. Il quarto blocco è simile al
secondo con l’unica differenza che questa volta per classificare gli insetti di userà il tasto “A”
e per classificare i fiori si userà il tasto “L”. Il quinto compito, infine, è simile al terzo con
l’unica differenza che si userà il tasto “A” per classificare insetti e parole piacevoli e il tasto
“L” per classificare i fiori e le parole spiacevoli”. Il cuore dello IAT è rappresentato i blocchi 3
e 5. Il blocco più veloce fra i due indicherà come sono associati i concetti nel cervello.
Sartori e collaboratori (Sartori G et al, 2008) hanno proposto una variante dello IAT,
l’Autobiographical IAT, dove, invece di identificare il livello di associazione fra concetti
(memoria semantica), si valuta l’esistenza di una traccia della memoria autobiografica
(memoria episodica), rendendo così lo strumento idoneo per le applicazioni forensi.
A differenza dello IAT tradizionale, che usa solamente parole ed immagini, l’Autobiographical
IAT usa frasi che permettono di descrivere fatti e sintomi anche complessi. Mediante
l’Autobiographical IAT è possibile determinare quale di due versioni alternative sulla
medesima questione sia vera. Le quattro categorie utilizzate nell’ Autobiographical IAT sono
frasi sempre Vere (es. esempio “Sono di fronte al computer” ), frasi sempre False (es. “Sto
scalando una montagna”), frasi Colpevoli (es. “Ho ucciso mia madre”) e frasi Innocenti (es.
“Non ho ucciso mia madre”). Nel caso della simulazione le frasi colpevoli sono quelle riferite
ai sintomi che in ipotesi si sospettano essere simulati. E’ da tener presente che in una
situazione reale non si sa in anticipo quali sono le frasi Colpevoli e Innocenti, anzi vogliamo
proprio usare la metodologia per risolvere il dilemma. Quindi in una condizione il soggetto
esaminato dovrà classificare frasi Innocenti e frasi Vere con lo stesso tasto e frasi Colpevoli
e frasi False con l’altro tasto. Nell’altra condizione invece le frasi Vere e frasi Colpevoli da
una parte e frasi False e Innocenti dall’altra condivideranno il medesimo tasto. La condizione
nella quale i tempi di reazione sono più veloci sarà quella denominata congruente mentre
l’altra sarà denominata incongruente. Le frasi che saranno più veloci quando condividono la
stessa risposta motoria con le frasi Vere saranno quelle a cui corrisponde la traccia di
memoria autobiografica.
L’Autobiographical IAT è stato validato mediante una serie di esperimenti prima di
laboratorio e poi sul campo, in situazioni reali. La validazione ha incluso degli esperimenti
che dimostrano la precisione del metodo nell’identificare una carta scelta, nel discriminare i
soggetti che hanno effettuato un furto simulato, nell’identificare una informazione
autobiografica (es. vacanze) oppure un comportamento specifico (es. ho usato cocaina
31
oppure ho guidato in stato di ebbrezza). Più recentemente, lo strumento è stato applicato alla
simulazione del colpo di frusta, alla simulazione di sintomi depressivi Questo metodo si è
dimostrato efficace nell’identificare il simulatore di colpo di frusta e il simulatore di
depressione (Sartori G et al, 2003) e alla simulazione del dolore riportato inseguito
all’amputazione di un arto (arto fantasma). La precisione nella classificazione è, in media,
intorno al 92%.
VERO
FALSO
(mano sinistra)
(mano destra)
Sono di fronte al computer
(Sono di fronte al televisore)
COLPEVOLE
INNOCENTE
(mano sinistra)
(mano destra)
Ho ucciso mia madre
(Non ho ucciso mia madre)
VERO/
COLPEVOLE
INNOCENTE
(mano sinistra)
FALSO/
(mano destra)
4 BLOCCO
INNOCENTE
(mano sinistra)
COLPEVOLE
(mano destra)
(Non ho ucciso mia madre)
Ho ucciso mia madre
5
BLOCCO
VERO/
INNOCENTE
(mano sinistra)
destra)
FALSO/
COLPEVOLE
(mano
Non ho ucciso mia madre
(Ho ucciso mia madre)
Sono di fronte al computer
(Sono di fronte al televisore)
Sono di fronte al computer
(Sono di fronte al televisore)
Ho ucciso mia madre
(Non ho ucciso mia madre)
Figura 5. Esempio di stimoli utilizzati nell’ aIAT. A differenza dell’IAT in questo caso sono
presentate delle frasi vere/false e colpevoli/innocenti. Anche in questo caso le frasi devono
essere classificate premendo due tasti,, , uno con la mano sinistra ed uno con la mano
destra. I blocchi critici sono il blocco 3 e il blocco 5. Quello che risulta essere più veloce
permette di identificare la traccia di memoria.
Autobiographical IAT applicato alla detezione della simulazione nei quadri di sospetta
patologia stress-correlata
Lo Autobiographical IAT applicato al presente progetto intende indagare l’effettiva presenza
di sintomi di stress correlabili all’attività lavorativa. A ciascun partecipante alla ricerca sono
presentate frasi associate alla condizione di SINTOMO PRESENTE (es. “Ho avuto mal di
testa tre volte nell’ultima settimana”) e frasi associate alla condizione SINTOMO ASSENTE
(es. “Non ho avuto mal di testa nell’ultima settimana”). Il soggetto deve rispondere attraverso
due tasti. Mescolate a tali affermazioni sono presenti frasi in assoluto VERE (ad esempio
“Sono di fronte al computer”) e frasi in assoluto FALSE (ad esempio “Sto scalando una
32
montagna”). Anch’esse vengono classificate attraverso gli stessi due tasti di risposta. I tempi
di reazione sono confrontati nelle due condizioni: i) in cui le frasi VERE vengono associate
alla categoria SINTOMO PRESENTE; ii) in cui le frasi FALSE vengono associate alla
categoria SINTOMO ASSENTE.
Al fine di valutare non semplicemente la presenza o assenza di un sintomo, ma la relazione
causale tra sintomo ed evento lavorativo, vengono creati, per ciascun soggetto, due diversi
Autobiographical IAT, mirati a valutare e correlare tra loro i diversi aspetti di possibile
simulazione:
Sintomi, ovvero i malesseri accusati dal soggetto.
Eventi, ovvero i fatti o gli accadimenti relativi alla sfera lavorativa riportati dal
soggetto.
Ciascun partecipante è inoltre sottoposto a un aIAT di controllo che ha per oggetto
informazioni autobiografiche non controverse (nome di un parente, luogo di nascita).
Ciascun Autobiographical IAT è composto da 5 blocchi separati di trial da categorizzare. Gli
item relativi ai diversi Autobiographical IAT sono costruiti sulla base delle informazioni
reperite attraverso la consultazione delle cartelle mediche, compilate dopo la prima visita con
il medico del lavoro, e con la collaborazione dello stesso medico del lavoro. Per ogni
soggetto sono utilizzate cinque frasi di controllo vere (es.: sono davanti al computer), cinque
frasi di controllo false (es.: sono al ristorante), cinque frasi relative alla presenza di sintomi o
eventi (es.: “Ho avuto mal di testa tre volte nell’ ultima settimana), cinque frasi in cui il
sintomo o l’evento è negato (es.: “Non ho avuto mal di testa 3 volte questa settimana”).
Queste frasi vengono a costituire le 4 categorie e sono presentate in forma randomizzata nei
5 blocchi del protocollo.
Di seguito viene riportato un esempio di aIAT di controllo, relativo ad una informazione
autobiografica non controversa (nome della madre).
Blocco 1
Prima di iniziare il blocco1, al soggetto viene presentata la seguente istruzione:
VERO
FALSO
Le verranno presentate diverse frasi che lei dovrà abbinare alle parole VERO o FALSO.
Se la frase è vera, prema il tasto del lato della parola VERO.
Se
Metta il dito indice la
suifrase
tasti èEfalsa,
ed I. prema il tasto del lato della parola FALSO.
Se fa un errore, apparirà una X.
Corregga l'errore premendo l'altro tasto.
RISPONDA IL PIU' VELOCEMENTE POSSIBILE cercando di fare pochi errori.
33
Frasi da classificare:
Frasi vere
Frasi false
Sono davanti al computer.
Sto scalando una montagna.
Sono seduto.
Sono in spiaggia.
Sono in una stanza.
Sto giocando a calcio.
Sto facendo un test.
Sono in un negozio.
Sono in una stanza con un computer.
Sono in un ristorante.
Ogni frase è presentata due volte per un totale di 20 prove. L’ordine di presentazione delle
frasi è casuale.
Esempio Blocco 1:
FALSO
VERO
Sono seduto
Blocco 2
Prima di iniziare il blocco 2, al soggetto viene presentata la seguente istruzione:
CINZIA
LUCIA
Guardi sopra. Le parole in alto sono cambiate.
Anche le frasi da abbinare sono diverse
In questo caso lei vedrà delle frasi che riguardano il nome di sua madre LUCIA
e frasi in cui invece si dice che il nome di sua madre è CINZIA.
Se la frase si riferisce al nome Cinzia, prema il tasto del lato della parola CINZIA,
Se la frase si riferisce al nome Lucia, prema il tasto del lato della parola LUCIA.
Frasi da classificare:
Lucia:
Cinzia:
Mia madre si chiama Lucia.
Mia madre si chiama Cinzia.
Il nome di mia madre é Lucia.
Il nome di mia madre é Cinzia.
Lucia è il nome di mia madre.
Cinzia è il nome di mia madre.
Mia madre risponde al nome di Lucia.
Mia madre risponde al nome di Cinzia.
Il nome proprio di mia madre é Lucia.
Il nome proprio di mia madre é Cinzia.
34
Ogni frase è presentata due volte per un totale di 20 prove. L’ordine di presentazione delle
frasi è casuale.
Esempio blocco 2:
CINZIA
LUCIA
Mia madre si chiama Cinzia
Blocco 3
Prima di iniziare il blocco 3, al soggetto viene presentata la seguente istruzione:
VERO
O
CINZIA
FALSO
O
LUCIA
Guardi in alto. Le quattro parole che prima ha visto separate ora appaiono insieme.
Se la frase è vera o si riferisce al nome Cinzia,
prema il tasto del lato della parola VERO o CINZIA,
Se la frase è falsa o si riferisce al nome Lucia,
prema il tasto del lato della parola FALSO o LUCIA.
Frasi da classificare
Frasi vere
Frasi false
Sono davanti al computer.
Sto scalando una montagna.
Sono seduto.
Sono in spiaggia.
Sono in una stanza.
Sto giocando a calcio.
Sto facendo un test.
Sono in un negozio.
Sono in una stanza con un computer.
Sono in un ristorante.
Lucia:
Cinzia:
Mia madre si chiama Lucia.
Mia madre si chiama Cinzia.
Il nome di mia madre é Lucia.
Il nome di mia madre é Cinzia.
Lucia è il nome di mia madre.
Cinzia è il nome di mia madre.
Mia madre risponde al nome di Lucia.
Mia madre risponde al nome di Cinzia.
Il nome proprio di mia madre é Lucia.
Il nome proprio di mia madre é Cinzia.
35
Ogni frase è presentata tre volte per un totale di 60 prove. L’ordine di presentazione delle
frasi è casuale.
Esempio blocco 3:
FALSO
O
LUCIA
VERO
O
CINZIA
Sono davanti al computer
Blocco 4
Prima di iniziare il blocco 4, al soggetto viene presentata la seguente istruzione:
LUCIA
CINZIA
Guardi sopra. Le parole in alto sono solo due e hanno cambiato posizione. La parola che
prima era a destra ora è a sinistra, e la parola che prima era a sinistra ora è a destra.
Se la frase si riferisce al nome Lucia, prema il tasto del lato della parola LUCIA,
Se la frase si riferisce al nome Cinzia, prema il tasto del lato della parola CINZIA.
Frasi da classificare:
Lucia:
Cinzia:
Mia madre si chiama Lucia.
Mia madre si chiama Cinzia.
Il nome di mia madre é Lucia.
Il nome di mia madre é Cinzia.
Lucia è il nome di mia madre.
Cinzia è il nome di mia madre.
Mia madre risponde al nome di Lucia.
Mia madre risponde al nome di Cinzia.
Il nome proprio di mia madre é Lucia.
Il nome proprio di mia madre é Cinzia.
Ogni frase è presentata quattro volte per un totale di 40 prove. L’ordine di presentazione
delle frasi è casuale.
Esempio blocco 4:
LUCIA
CINZIA
Il nome proprio di mia madre è Cinzia
36
Blocco 5
Prima di iniziare il blocco 5, al soggetto viene presentata la seguente istruzione:
VERO
O
LUCIA
FALSO
O
CINZIA
Guardi in alto. Le quattro parole appaiono di nuovo insieme ma hanno cambiato posizione.
Se la frase è vera o si riferisce al nome Lucia,
prema il tasto del lato della parola VERO o LUCIA,
Se la frase è falsa o si riferisce al nome Cinzia,
prema il tasto del lato della parola FALSO o CINZIA.
Frasi da classificare
Frasi vere
Frasi false
Sono davanti al computer.
Sto scalando una montagna.
Sono seduto.
Sono in spiaggia.
Sono in una stanza.
Sto giocando a calcio.
Sto facendo un test.
Sono in un negozio.
Sono in una stanza con un computer.
Sono in un ristorante.
Lucia:
Cinzia:
Mia madre si chiama Lucia.
Mia madre si chiama Cinzia.
Il nome di mia madre é Lucia.
Il nome di mia madre é Cinzia.
Lucia è il nome di mia madre.
Cinzia è il nome di mia madre.
Mia madre risponde al nome di Lucia.
Mia madre risponde al nome di Cinzia.
Il nome proprio di mia madre é Lucia.
Il nome proprio di mia madre é Cinzia.
Ogni frase è presentata tre volte per un totale di 60 prove. L’ordine di presentazione delle
frasi è casuale.
Esempio blocco 5:
VERO
O
LUCIA
FALSO
O
CINZIA
Il nome di mia madre è Lucia
37
Una prima versione pilota del Autobiographical IAT è stata realizzata e implementata
attraverso l’utilizzo del software Presentation, prodotto dalla NeuroBehavioural Systems. Gli
item sono stati costruiti sulla base delle informazioni fornite da 20 volontari. Questa prima
versione ha fornito il modello per la costruzione delle versioni personalizzate che sono state
(e saranno) predisposte per ciascun partecipante allo studio.
L’analisi dei dati prevede la procedura descritta da Greenwald, Nosek, e Banaji (Greenwald,
AG et al, 2003). In particolare, per ciascun partecipante viene calcolato l’indice D-IAT, basato
sulla differenza tra i tempi di reazione nella condizione incongruente e in quella congruente.
L’indice D-IAT tiene conto delle risposte errate e esprime l’effetto IAT (differenza tra i tempi
di reazione nella condizione incongruente e in quella congruente) in termini di deviazione
standard del tempo di risposta.
Si calcola sottraendo i tempi di risposta corretti nella
condizione incongruente ai tempi di risposta corretti nella condizione congruente e poi
dividendo questa differenza per la deviazione standard relativa ai due blocchi.
Quando il fattore D-IAT è negativo il risultato è suggestivo per simulazione, se invece è
positivo è indicativo di sincerità. Valori compresi tra il +/- 0,20 delimitano una zona grigia
definita di incertezza.
Esempio di risposta ad un aIAT di controllo (nome della madre).
Figura 6
Tabella 6
Indice D [blocco 5-3]
pos = sincerità
neg = simulazione
+/- .20 = “zona grigia”
Per verificare che i risultati ottenuti non siano influenzati de effetti di apprendimento o
affaticamento si effettua un’ulteriore controllo sulla performance.
38
Generalmente nell’analisi dei dati ci si concentra unicamente sui Blocchi critici, il Blocco 3 e il
Blocco 5. Tralasciando i restanti Blocchi.
Data la natura estremamente eterogenea dei pazienti da testare, e i differenti gradi di
istruzione e famigliarità con il computer, risulta appropriato controllare i tempi di risposta di
tutto il test. Gli effetti che abbiamo considerato erano principalmente due: effetti dati
dall’apprendimento del compito, riconducibili ad una “presa di confidenza” sia con il computer
che con il test, che avrebbero potuto causare una progressiva diminuzione dei tempi di
risposta; ed effetti di affaticamento, dovuti alla condizione di stress, alla natura del compito
(richiede molta attenzione) o alla stanchezza, che avrebbero potuto causare un
allungamento nei tempi di risposta (quindi tempi più lunghi).
Per escludere la presenza di questi effetti abbiamo calcolato e confrontato la media dei tempi
di reazione del Blocco 2 e del Blocco 4. In questi Blocchi il soggetto svolge un compito
associativo semplice che richiede di associare una frase (sono davanti al computer) ad una
categoria (Vero).
La differenza tra i due blocchi consiste semplicemente nella posizione delle categorie sulle
schermo. In presenza di un effetto di apprendimento, ci si può aspettare che la media dei
tempi di reazione del Blocco 4 sia più bassa rispetto al Blocco 2, dal momento che il
soggetto “impara” ed acquista velocità nella risposta. Viceversa, in presenza di effetti di
affaticamento, la media delle risposte del Blocco 2 dovrebbe essere più bassa rispetto alla
media delle risposte del Blocco 4.
FASE 3: IMPLEMENTAZIONE DI UN PROTOCOLLO FMRI
In collaborazione con il Centro di Scienza Cognitiva, il Dipartimento di Diagnostica per
Immagini ha proceduto e completato la fase di messa a punto delle sequenze funzionali da
utilizzare nella Fase 6 del progetto.
Come accennato nel capito introduttivo, la risonanza magnetica funzionale (fMRI) è un
potente strumento di neuro-visualizzazione (neuroimaging) che permette l’osservazione del
cervello “al lavoro” in modo non invasivo, fornendo immagini corredate di informazioni
funzionali. La creazione di queste immagini avviene sfruttando una caratteristica fisiologica
del flusso sanguigno cerebrale, definita risposta emodinamica, che consiste nell’aumento
39
dell’apporto di sangue nelle aree corticali che
sono
impegnate
L’fMRI,
in
sfruttando
magnetiche
un'attività
le
cognitiva.
caratteristiche
dell’emoglobina,
rileva
l’incremento di irrorazione sanguigna nelle
aree cerebrali attivate in risposta a stimoli
specifici. Misura cioè l’effetto BOLD, Blood
Oxigenation
Level
Dependent,
ovvero
dipendente dal livello di ossigenazione del
sangue. Le variazioni del flusso sanguigno
determinate
dall’attività
neuronale
ci
permettono, così, di visualizzare le aree del
cervello che si attivano durante l’esecuzione
di un compito sperimentale.
Per un uso efficace dell’fMRI, quindi, sono
necessarie
appropriate
sequenze
Figura 7. Confronto qualitativo tra le
immagini ottenute con lo scanner del CTO
e quelle ottenute da altri centri. A. Scanner
CTO - Sequenza non ottimizzata. Effetto
degli
artefatti
orbito-frontali
che
impediscono la raccolta del segnale BOLD
(colonna di destra) proveniente dalle aree
chiaramente visibili nelle immagini T1
anatomiche (colonna di sinistra). B.
Scanner CTO - Sequenza ottimizzata. Gli
artefatti frontali non si presentano più.
L’area
evidenziata
nelle
immagini
anatomiche è chiaramente visibile anche
in quelle funzionali (colonna di destra).
C.Immagine di riferimento ottenuta con lo
scanner del Life & Brain Center di Bonn.
Come nelle immagini ottenute dopo
l’ottimizzazione delle sequenze funzionali
del CTO, anche in questo caso si nota
l’assenza di artefatti frontali.
di
acquisizione in grado di rilevare questi cambiamenti. Per questo motivo una prima parte
fondamentale di questo progetto è stata dedicata in primo luogo alla messa a punto delle
sequenze funzionali esistenti, ottimizzandole in modo tale da incrementare il rapporto
segnale-rumore. E’ stato poi necessario affinare anche l’acquisizione del segnale BOLD
nelle aree neuronali di interesse per il progetto.
Al fine di valutare la qualità dei dati ottenuti dalle sequenze così modificate, un gruppo di
volontari neurologicamente sani (n=20) è stato sottoposto a scansione. Le immagini ottenute
sono state, poi, confrontate con quelle in possesso del Centro di Scienza Cognitiva e
derivanti da studi effettuati in precedenza con scanner di altri centri ed utilizzando protocolli
sperimentali di comprovata efficacia. Un esempio del confronto operato è mostrato in figura
7.
40
In questa fase del lavoro, sono state sviluppate alcune procedure per misurare Il rapporto
segnale-rumore, implementate su MatLab e con la collaborazione dell’Advanced Application
della Divisione Biomedicale della General Electric, ottenendo così una misura quantitativa ed
oggettiva dell’efficacia delle sequenze che, di volta in volta, sono state implementate sullo
scanner. I risultati ottenuti sono riportati in Tabella 7.
Sequenza non ottimizzata
Soggetti
SNR in dB
Sequenza ottimizzata
Soggetti
SNR in dB
Sequenza di riferimento
(immagini di altri centri)
Soggetti
SNR in dB
S1
13.0715 dB
N1
13.8354 dB
P1
13.5486 dB
S2
14.3245 dB
N2
15.5134 dB
P2
15.0764 dB
S3
13.781 dB
N3
14.1132 dB
P3
13.1631 dB
S4
13.0183 dB
N4
12.6588 dB
P4
14.6649 dB
Media
14.0302 dB
Media
Media
13.548825 dB
14.11325 dB
Tabella 7. Confronto rapporto Segnale-Rumore (SNR) caratteristico delle immagini del CTO
(prima e dopo l’ottimizzazione) e quelle provenienti da altri centri. La sigla “S” indica soggetti
misurati con una sequenza non ottimizzata del CTO, La sigla “N” indica soggetti misurati con
una sequenza successivamente ottimizzata del CTO, e infine la sigla “P” indica soggetti
misurati in altri centri con sequenze che abbiamo usato di riferimento.
Con il lavoro di ottimizzazione delle sequenze il rapporto tra segnale e rumore è
significativamente migliorato e risulta ora equiparbile al livello delle immagini di riferimento
(differenza media: 0,006 dB).
41
I valori del rapporto segnale-rumore sono calcolati secondo la formula riportata in figura 8,
come rapporto tra i picchi di intensità del segnale e la relativa varianza.
amax amin
SNR 20 log10
dB
s
n
Figura 8. Formula per il calcolo del rapporto segnale-rumore (SNR) misurato in decibel.
I protocolli di stimolazione utilizzati e le relative sequenze di acquisizione del segnale
permettono l’individuazione di aree corticali che sottendono ai processi di simulazione. In
anni recenti, l’uso delle tecniche di neuro-immagine per lo studio dei fenomeni di
simulazione, inganno o malingering, è aumentato drasticamente, data la loro sempre
crescente importanza sociale ed economica, ed ha portato all‘identificazione di un circuito
composto da corteccia cingolata anteriore (ACC), porzione dorso-laterale della corteccia
prefrontale (DLPFC), corteccia prefrontale mediale (MPFC), giro frontale inferiore (IFG),
amigdala e nucleo caudato. Queste aree sono coinvolte in attività cognitive complesse e
sono meno facilmente rilevabili rispetto all’attività di aree coinvolte in compiti di base quali,
ad esempio, il movimento, la visione o la percezione uditiva e studiate con i protocolli già in
uso presso il Dipartimento di Diagnostica per Immagini. Inoltre queste aree sono spesso
suscettibili di artefatti che creano falsi positivi e che costituiscono una ulteriore fonte di errore
nei risultati della ricerca. Il confronto delle immagini ottenute con quelle in possesso del
Centro di Scienza Cognitiva si è dimostrato, quindi, essenziale per selezionare i parametri
necessari all’acquisizione delle immagini e, quindi, per la messa a punto dello scanner.
Questa prima fase di lavoro è stata, quindi, fondamentale nell’ambito del presente progetto
che prevede l’implementazione di un protocollo IAT utilizzabile in fMRI e tale da individuare
le aree coinvolte nei processi di simulazione.
42
FASE 4: APPROVAZIONE DEL COMITATO ETICO
Ad alcune tecniche tradizionali (visita medicina del lavoro, valutazione psichiatrica, colloquio
psicologico) utilizzate nell’iter diagnostico dei pazienti potenzialmente affetti da disturbi della
sfera psichica stress lavoro-correlato, sono state
accoppiate indagini psico e neuro-
diagnostiche (aIAT e fMRI) non previste convenzionalmente tra gli strumenti applicati alla
definizione della malattia e del nesso casuale con lo stress occupazionale.
Per poter quindi procedere alla fase operativa del progetto andando a studiare un gruppo di
pazienti afferenti presso l’Ambulatorio di Medicina del Lavoro dell’Università degli studi di
Torino presso l’ospedale CTO, è stato necessario ottenere l’approvazione del Comitato Etico
Interaziendale A.O.U. SAN GIOVANNI BATTISTA DI TORINO - A.O. C.T.O. MARIA
ADELAIDE di Torino.
Sono stati pertanto redatti alcuni documenti necessari da presentare alla commissione
scientifica:
- Il protocollo di progetto
- Il foglio informativo per il paziente (allegato 2) e al medico di famiglia del paziente
(allegato 3)
- Il modulo di consenso informato (allegato 4)
- La modulistica dei test utilizzati
- L’elenco dei Centri e delle Figure coinvolte nel progetto
- Alcuni documenti relativi:
all’assenza del conflitto di interessi dello sperimentatore
principale, alla natura no-profit del progetto, alla copertura assicurativa.
In particolare, nei moduli informativi, sono state fornite al paziente indicazioni relative
all’argomento dello studio, al contesto e agli obiettivi, alle figure professionali coinvolte nel
processo valutativo, alle fasi del percorso diagnostico e ai test ed esami strumentali previsti
dal protocollo, alla gratuità della sperimentazione, ai vantaggi e agli svantaggi a partecipare
al progetto, alla non invasività delle tecniche diagnostiche.
Il 21 luglio 2010 è stato dato parere favorevole (allegato 5)
43
FASE 5: STUDIO ESPLORATIVO COMPORTAMENTALE
A partire dall’approvazione del Comitato Etico, sulla base dei risultati della prima fase (analisi
delle cartelle cliniche dei pazienti afferiti presso l’ambulatorio di Medicina del Lavoro nel
periodo 2000-2008) che ha consentito di analizzare il target di pazienti del Servizio, si è
proceduto a proporre un protocollo organico preliminare per poter affinare le procedure ed
individuare eventuali criticità del processo.
Il lavoratore è sottoposto agli accertamenti tradizionalmente utilizzati nel percorso
diagnostico dei disturbi stress lavoro correlati, unitamente a test psicodiagnostici integrativi e
alla procedura aIAT.
L’iter ambulatoriale ha previsto:
Una visita medica condotta dal Medico del Lavoro mirata alla valutazione di eventuali
sintomi e/o segni di disagio psicofisico, al riscontro di una eventuale assunzione di
psicofarmaci, di familiarità per patologie neuropsichiche e alla presenza di patologie preesistenti (sia a carico della sfera psichica sia a carico degli altri organi e/o apparati).
Contestualmente all’indagine clinica il Medico del Lavoro conduce un colloquio atto ad
esplorare le caratteristiche organizzative dell’ambiente di lavoro e, in particolare, le
dinamiche conflittuali vissute dal paziente al fine di valutare l’effettiva compatibilità con i
parametri descritti in letteratura come caratterizzanti una condizione di stress lavorativo o
una situazione di mobbing.
Ad ogni paziente è richiesto di produrre una propria memoria scritta e firmata che riporti la
descrizione degli eventi/condizioni caratteristici del proprio vissuto invitandolo a fornire, il più
possibile, particolari utili.
In sede di visita viene somministrato un questionario standard appositamente allestito volto
ad evidenziare i seguenti aspetti:
Definizione degli antagonisti (identificazione del mobber).
Definizione della tipologia e della frequenza delle azioni vessatorie (attacchi alla
persona e alla situazione lavorativa).
Definizione della cronologia e della progressione del conflitto.
Identificazione dell’intento persecutorio e delle eventuali motivazioni.
Valutazione degli effetti del conflitto sulla salute, sull’accettabilità della mansione e
sulle relazioni interpersonali.
44
Il questionario è strutturato in 109 domande
a. CARATTERISTICHE E NATURA DEL PROBLEMA
01. Ritiene di avere attuali/pregressi conflitti interpersonali nell’ambiente lavorativo in cui opera?
SI
NO
02. Ha mai avuto in precedenti esperienze lavorative problemi analoghi?
SI
NO
SI
NO
SI
NO
SI
NO
SI
NO
SI
NO
08. Un collega di pari grado.
SI
NO
09. Alcuni colleghi.
SI
NO
10. Un superiore.
SI
NO
11. Un sottoposto.
SI
NO
12. Colleghi e superiori.
SI
NO
13. Vi sono altri colleghi in situazioni di conflittualità simile alla sua?
SI
NO
14. Un cambio di dirigenza.
SI
NO
15. Nuove assunzioni.
SI
NO
16. Suoi problemi di salute/frequenze assenze dal lavoro.
SI
NO
17. l’inizio dell’attività lavorativa (all’assunzione).
SI
NO
18. Un cambio di mansione.
SI
NO
19. Competizione professionale di colleghi o superiori.
SI
NO
20. Un suo comportamento non gradito (ad es. un eccesso d’ira, uno sgarbo, ecc.).
SI
NO
21. Proteste/lamentele o un litigio con colleghi e superiori.
SI
NO
22. Meno di un mese.
SI
NO
23. Meno di 6 mesi.
SI
NO
24. Meno di un anno.
SI
NO
03. Ritiene di avere problemi di conflittualità con colleghi o superiori per incomprensioni, antipatia,
incompatibilità caratteriale?
04. Ritiene che in azienda vi sia una specifica politica rivolta a tutti i dipendenti caratterizzata da
particolare severità e rigore?
05. Ritiene di essere vittima di molestie sessuali sul luogo di lavoro?
06. E’ adirato con colleghi o superiori perché non presentano sufficienti attenzioni ai suoi problemi
personali (disturbi di salute, problemi famigliari, difficoltà a svolgere il lavoro, limiti fisici, ecc.)?
07. E’ adirato con i superiori perché non le riconoscono o non le hanno riconosciuto un giusto compenso
economico?
b. DEFINIZIONE DEGLI ANTAGONISTI
(il conflitto si svolge con:)
c. FATTORI SCATENANTI IL CONFLITTO
(l’inizio della situazione ostile ha coinciso o può essere messa in relazione con:)
d. DURATA DEL CONFLITTO
(le azioni ostili nei suoi riguardi sono in corso da:)
45
25. Più di un anno.
SI
NO
26. Per periodi di circa 1-2 mesi ogni annno.
SI
NO
27. Pressioni psicologiche.
SI
NO
28. Maltrattamenti verbali ed offese personali.
SI
NO
29. Denigrazione/scherno.
SI
NO
30. Minacce.
SI
NO
31. Calunnie.
SI
NO
32. Percosse.
SI
NO
33. Non viene salutato e/o non ricambiano i saluti.
SI
NO
34. Molestie sessuali.
SI
NO
35. Atti vessatori correlati alla sua sfera privata, consistenti in discriminazioni sessuali, razziali o religiose.
SI
NO
SI
NO
37. Contestazioni scritte, multe.
SI
NO
38. Accuse di scarso rendimento.
SI
NO
39. Atteggiamenti mirati ad intimidire ingiustamente o ad avvilire anche in forma velata e indiretta.
SI
NO
SI
NO
SI
NO
SI
NO
SI
NO
SI
NO
SI
NO
46. Esercizio esasperato di forme di controllo nei confronti del lavoratore.
SI
NO
47. Le hanno assegnato mansioni sgradite a scopo punitivo?
SI
NO
48. L’hanno privata di strumenti di lavoro importanti per poter adempiere ai suoi compiti?
SI
NO
49. L’hanno sovraccaricata di lavoro in modo tale da non riuscire a rispettare le scadenze fissate?
SI
NO
50. Ha subito trasferimenti non motivati in sedi lontane o scomode?
SI
NO
51. Le hanno rifiutato ferie/gratifiche dovute senza motivo?
SI
NO
52. Hanno assegnato a un collega meno esperto o di grado inferiore sue precedenti mansioni?
SI
NO
53. Ha avanzato proposte che non sono mai state prese in considerazione?
SI
NO
54. Le è stato negato di conferire con colleghi e superiori?
SI
NO
55. Le hanno cambiato frequentemente mansione?
SI
NO
e. TIPO DI AZIONI VESSATORIE
36. Ha subito danni o atti vandalici a cose di sua proprietà e ritiene responsabili direttamente o
indirettamente colleghi o superiori?
40. Delegittimazione dell’immagine, anche di fronte a colleghi ed a soggetti estranei all’impresa, ente o
amministrazione.
41. Esclusione o immotivata marginalizzazione dell’attività lavorativa, ovvero svuotamento delle
mansioni.
42. Attribuzione di compiti esorbitanti o eccessivi e comunque in grado di provare seri disagi in relazione
alle su condizioni fisiche e/o psicologiche.
43. Attribuzione di compiti dequalificanti in relazione al profilo professionale posseduto.
44. Impedimento sistematico e immotivato all’accesso a notizie ed informazioni inerenti l’ordinaria attività
di lavoro.
45. Marginalizzazione immotivata rispetto ad iniziative formative, di riqualificazione e di aggiornamento
professionale.
46
(se la risposta è affermativa risponda alle domande 56, 57, 58, 59)
56. Per metterla in difficoltà.
SI
NO
57. Per esigenze interne aziendali.
SI
NO
58. Per sue specifiche richieste.
SI
NO
59. Le mansioni abbandonate non sono state ricoperte da altri.
SI
NO
f. FREQUENZA DELLE AZIONI OSTILI
(le situazioni/comportamenti di colleghi/superiori causa dei suoi disturbi, si manifestano:)
60. Da 5 a 10 episodi all’anno.
SI
NO
61. Da 11 a 20 episodi all’anno.
SI
NO
62. Da 21 a 30 episodi all’anno.
SI
NO
63. Almeno una volta al mese
SI
NO
64. Almeno una volta a settimana
SI
NO
65. Solo in particolari fasi/periodi dell’attività produttiva.
SI
NO
SI
NO
67. Vi è stato un iniziale periodo in cui i rapporti erano buoni?
SI
NO
68. Non ha mai avuto un buon rapporto col collega/superiore in oggetto?
SI
NO
SI
NO
SI
NO
SI
NO
SI
NO
73. Non riesce a capire il perché di queste situazioni ostili.
SI
NO
74. Incompatibilità di carattere.
SI
NO
75. Scaricare tensioni e frustrazioni dei colleghi/superiori su di lei.
SI
NO
76. Volontà di prevalere professionalmente a scapito suo.
SI
NO
77. Indurla a chiedere/accettare un trasferimento.
SI
NO
78. Indurla a dimettersi.
SI
NO
SI
NO
SI
NO
SI
NO
66. Con modalità alternante (il collega/superiore in questione alterna atteggiamenti cordiali con
atteggiamenti vessatori).
g. EVOLUZIONE E FASI
69. Ritiene che nell’azienda dove lavora vi sia in generale un certo grado di conflittualità e competizione?
70. Le azioni avverse si sono manifestate bruscamente senza la percezione di un progressivo
inasprimento dei rapporti?
71. Le azioni avverse nei suoi confronti si sono manifestate con modalità ed intensità progressivamente
crescente?
72. I suoi problemi relazionali e i suoi disturbi hanno un andamento ciclico con alternanza di fasi critiche
con fasi serene?
h. INTENTO PERSECUTORIO
(ritiene che gli atteggiamenti ostili nei suoi confronti siano finalizzati a:)
i. SALUTE
79. Ritiene di non avere problemi di salute legati al lavoro, ma di essere essenzialmente vittima di
ingiustizie sul lavoro?
80. I suoi disturbi sono di carattere psichico?
47
81. I suoi disturbi sono di carattere fisico?
SI
NO
82. I suoi disturbi sono tali da compromettere anche la sua vita extralavorativa?
SI
NO
83. Da quando sono iniziati i disturbi sono iniziate/aumentate le sue assenze dal lavoro per malattia?
SI
NO
SI
NO
85. Uno o più colleghi hanno preso le sue difese e/o sono solidali con lei?
SI
NO
86. Uno o più colleghi la vorrebbero aiutare ma temendo ritorsioni si tengono neutrali?
SI
NO
87. Ha segnalato ai vertici aziendali/superiori la sua situazione di disagio?
SI
NO
88. Quasi sempre reagisce alle vessazioni subite?
SI
NO
89. Non è mai riuscito a reagire alle vessazioni subite?
SI
NO
90. Non reagisce perché teme punizioni o il licenziamento?
SI
NO
SI
NO
92. Vuole una valutazione terapeutica per i suoi disturbi?
SI
NO
93. Le è stato consigliato dal suo medico curante/aziendale?
SI
NO
94. Le è stato consigliato da un rappresentante sindacale?
SI
NO
95. Le è stato consigliato da un legale?
SI
NO
96. Faticoso fisicamente ma accettabile?
SI
NO
97. Faticoso mentalmente ma accettabile?
SI
NO
98. Non faticoso?
SI
NO
99. Squalificante?
SI
NO
100. Ritiene di svolgere bene i suoi compiti?
SI
NO
101. Ritiene di avere gli strumenti minimi necessari per poterlo svolgere?
SI
NO
102. Ritiene di essere sostanzialmente ben voluto dai colleghi?
SI
NO
103. E’ escluso da riunioni di lavoro e/o progetti aziendali dove era precedentemente coinvolto?
SI
NO
104. E’ stato privato dell’aiuto dei colleghi o sottoposti precedentemente con lei collaboranti?
SI
NO
105. Si sente escluso dai colleghi anche in attività ricreative dove era precedentemente coinvolto?
SI
NO
106 Le è stato assegnato un nuovo posto di lavoro volutamente isolato dal resto dei colleghi?
SI
NO
107. Colleghi prima amichevoli sono stati istigati contro di lei?
SI
NO
84. Per tali disturbi si è rivolto ad un medico? Se si da quanto tempo dall’inizio dei disturbi?
…………………………………………………………………………………………………………………………..
l. REAZIONI DI DIFESA
m. MOTIVAZIONI DEL PAZIENTE
(si è rivolto presso di noi perché:)
91. Sta avviando/ha avviato una pratica legale e ha bisogno di una valutazione medica specialistica per
ottenere un eventuale risarcimento del danno subito?
n. ACCETTABILITA’ DELLA MANSIONE
(come giudica il suo lavoro:)
o. RELAZIONI CON I COLLEGHI
p. COMMENTI LIBERI
48
108. Ritiene che i problemi in oggetto siano risolvibili e se si in che modo/perché?
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
109. Se ritiene che colleghi o superiori vogliano allontanarla (trasferimento, licenziamento) per quale motivo?
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
……………………………………………………………………………………………………………………………………………
La Visita Medica Psichiatrica volta alla diagnosi di un eventuale quadro psicopatologico
compatibile con una sindrome stress-correlata, ovvero di un Disturbo dell’Adattamento e/o di
un Disturbo Post Traumatico da Stress (secondo il DSM IV).
La eventuale Valutazione Psicologica che comporta :
1.
il colloquio psicologico composto da intervista strutturata mirata alla valutazione di
eventuali sintomi e/o segni di depressione.
2.
l’utilizzo di test standardizzati volti a diagnosticare le alterazioni della condotta
emotiva del paziente tra cui il Minnesota Multiphasic Personality Inventory (MMPI).
Il confronto dei diversi specialisti impegnati nel percorso valutativo nella
Valutazione
Collegiale.
In occasione della visita del Medico del Lavoro, se il paziente risulta possedere le
caratteristiche per poter essere arruolato nello studio (disturbi stress lavoro correlati in
assenza di patologie neurologiche),
vengono forniti chiarimenti relativamente alla fase
sperimentale del progetto consegnandogli il modulo informativo e chiedendo il consenso a
partecipare. In questa occasione viene ribadito che i risultati dei test non previsti nel percorso
diagnostico standard non sono in alcun modo elementi che verranno presi in considerazione
nella valutazione finale del caso che invece si basa esclusivamente sulle componenti
classiche (visita di medicina del lavoro, visita psichiatrica, valutazione psicologica,
valutazione collegiale)
Il Medico del Lavoro, ottenuto il consenso del paziente, redige una relazione sintetica dove
inserire tutte le notizie utili al Gruppo di Scienze Cognitive per formulare le domande che
costituiranno il costrutto dei 3 Autobiographical IAT. Gli Implicit Association test (IAT)
49
autobiografici indagano: il sintomo principale e l'evento ritenuto la causa scatenate del
sintomo mentre quello di controllo verte su informazioni personali del paziente.
Poiché è fondamentale che gli item di questo strumento siano personalizzati è necessario:
-
individuare il sintomo prevalente, cioè quel sintomo che il paziente riferisce essere il
più invalidante;
-
riportare una breve descrizione che il paziente fa di tale sintomo. In particolare è
necessario riportare brevi frasi che ne descrivano la frequenza, l'intensità, la durata,
ecc. È importante che la descrizione sia la più precisa e circoscritta possibile. (Ad
esempio “ soffro di mal di testa quasi tutti i giorni”; “a causa del mal di testa non
riesco a fare nulla”; “il mal di testa mi costringe a chiudermi in casa”. )
-
individuare l'evento avvenuto in ambito lavorativo ritenuto la causa scatenante dei
problemi lamentati.
-
riportare una breve descrizione che il paziente fa dell'evento in relazione all'insorgere
dei sintomi. In particolare è necessario riportare brevi frasi che descrivano la
connessione con il sintomo lamentato. Anche in questo caso la descrizione dovrebbe
essere il più possibile precisa e circoscritta. (Ad esempio: “il mal di testa è iniziato con
l'arrivo del nuovo capo”; “prima che arrivasse il nuovo capo non soffrivo di mal di
testa”).
-
raccogliere alcune informazioni sul paziente che si sa per certo essere vere, ad
esempio il nome del figlio, il nome della moglie, il luogo di nascita, ecc… Queste
informazioni sono necessarie per costruire uno aIAT di controllo.
È importante che le frasi di descrizione del sintomo e dell'evento scatenante siano il più
possibile simili al linguaggio utilizzato dal paziente stesso.
Di seguito viene riportata sinteticamente una scheda tipo.
Nominativo: paziente 1
Data di nascita: 06/01/74
Sesso: M
Scolarità: scuola media superiore
Nome della mamma: Gabriella
Nome della moglie: Cinzia
Città dove vive: Torino
Notizie anamnestiche utili: volontario in Marina Militare a 20 anni è dipendente della ditta
XXX dall’aprile del 1997. Fino al 2002 ha svolto attività di XXX senza problemi. Nel 2002 su
concorso passa ad assistente tecnico (mansione impiegatizia). Da qui riferisce inizio
dinamiche conflittuali in quanto il suo nuovo ruolo non venne accettato da tutti. Inizio disturbi
nel maggio 05 in seguito a sanzione e a trasferimento temporaneo.
50
Sintomo riferito come prevalente: l’irritabilità/il nervosismo
Descrizione del sintomo da parte del paziente: “…sono agitato, non sono tanto tollerante
con le bambine, se litigano le sgrido, a volte somatizzo con bruciori di stomaco e mal di
testa”
La frequenza degli eventi sopra esposti nell’ultimo mese è stata pari a 1-2 volte
Evento lavorativo riferito come determinante nella dinamica conflittuale creatasi: rifiuto
di redigere registro di carico scarico del 2004-2005. Da quella situazione derivarono
minaccia di licenziamento e trasferimento per 2 mesi in un’altra sede.
Rapporti con i colleghi: riferiti come abbastanza buoni. I rapporti conflittuali sono con il
Capo Servizio e il Dirigente
Esempio di “azione ostile” perpetrata in ambito lavorativo: (da parte di Capo Servizio e/
Dirigente): “…io saluto e non mi salutano, mi escludono dai discorsi, dovevano cercare
documentazione archiviata da me e non mi hanno chiesto niente…”
Sulla base del colloquio clinico svolto, il Medico del Lavoro esprime un giudizio rispetto al
fatto che il paziente stia simulando o il sintomo o l’evento scatenante compilando un apposito
modulo che riporta, per entrambi i fattori, una scala con 5 possibili scelte:
1. quasi sicuramente simulato;
2. probabilmente simulato;
3. dubbio;
4. probabilmente reale;
5. quasi sicuramente reale;
Questa scheda valutativa viene conservata in busta chiusa e confrontata con il risultato del
test successivamente alla conclusione dell’iter diagnostico una volta che è stata già redatta
la relazione finale al fine di garantire l’ininfluenza sul giudizio.
Dopo aver ricevuto la scheda compilata, è possibile procedere con la creazione delle frasi
che verranno somministrate negli aIAT di controllo, sintomo ed evento.
aIAT controllo
Vengono predisposte cinque frasi oggettivamente vere e cinque oggettivamente false (che
sono utilizzate per tutti gli aIAT).
Frasi vere
Frasi false
Sono di fronte al computer.
Sono di fronte ad un tostapane.
Sono seduto sulla sedia.
Sono seduto sul divano.
Sono in ospedale.
Sono a casa.
Sto leggendo delle frasi.
Sto guardando un film.
51
Sto rispondendo con la tastiera.
Sto rispondendo con la matita.
Le frasi di controllo possono essere di diverso tipo. Per omologare il più possibile il test e non
creare effetti dovuti alla lunghezza degli items si è deciso di utilizzare questi stimoli per tutti i
pazienti e in tutti i test. Ogni frase è presentata due volte per un totale di 20 prove. L’ordine di
presentazione delle frasi è casuale.
Il passo successivo è la creazione delle frasi che riguardano la città di residenza vera (ad
esempio, Torino) e quella fittizia (ad esempio Roma). Naturalmente, essendo ogni test
personalizzato, la città di residenza corretta è quella in cui realmente il soggetto risiede
mentre, per omologare e controllare il più possibile gli stimoli, si è deciso di mantenere la
città di Roma come città di residenza fittizia. Nel questionario consegnato al Medico del
Lavoro è espressamente richiesto di accertare che il soggetto non abbia mai vissuto a
Roma.
Torino:
Roma:
La mia città è Torino.
La mia città è Roma.
Vivo in Piazza Vittorio.
Vivo in piazza Navona.
Io abito a Torino.
Io abito a Roma.
La mia città è in Piemonte.
La mia città è nel Lazio.
Torino è la mia città.
Roma è la mia città.
Ogni frase è presentata due volte per un totale di 20 prove. L’ordine di presentazione delle
frasi è casuale.
Il terzo blocco, basandosi sulle affermazioni del soggetto, è quello Congruente e quindi le
frasi Vere saranno associate a quelle sulla città di Torino; mentre quelle False verranno
associate alla città di Roma.
Ogni frase è presentata tre volte per un totale di 60 prove. L’ordine di presentazione delle
frasi è casuale.
Nel quarto blocco vengono presentati gli stessi stimoli del secondo. Le frasi che apparivano
sullo schermo riguardano la città di residenza e quella fittizia. La differenza sta nella
collocazione delle etichette, che risulta invertita; l’etichetta Roma si trova nel alto sinistro
dello schermo mentre quella Torino nel alto desto.
Ogni frase è presentata quattro volte per un totale di 40 prove. L’ordine di presentazione
delle frasi è casuale.
Il quinto blocco è quello Incongruente e differisce dal terzo per la posizione delle etichette
riguardanti la città di residenza. Le etichette sono disposte come nel quarto blocco, quindi
Vero e Roma appaiono sul lato sinistro dello schermo, mentre Falso e Torino sul lato destro.
Ogni frase è presentata tre volte per un totale di 60 prove. L’ordine di presentazione delle
frasi è casuale.
52
aIAT Sintomo e Correlazione sintomo-evento.
Per quanto riguarda la costruzione dei restanti aIAT, la struttura non cambia sostanzialmente
mentre variano gli stimoli presentati. Le frasi che costituiscono il Blocco 1, ovvero le frasi
Vere e False, sono identiche per tutti i 4 aIAT, mentre si distinguono nettamente le frasi del
Blocco 2 e, conseguentemente anche dei restanti blocchi.
Ad esempio, nello aIAT Sintomo, per il sintomo mal di testa le frasi potranno essere:
Malessere:
Benessere:
Spesso ho mal di testa
Raramente ho mal di testa
Sento una cappa alla testa
La testa va bene
Ho un gran dolore alla testa
Quasi mai la testa mi dà fastidio
Sento spesso dolore alla testa
Quasi mai ho dolore alla testa
Il mal di testa è molto forte
La testa mi dà pochi problemi
Ad esempio, nello aIAT Correlazione sintomo-evento., per descrivere l’evento le frasi
potranno essere:
Malessere:
Benessere:
Sto male fisicamente al 1° turno
Sto bene fisicamente al1° turno
Sto male a fare il 1° turno
Sto bene a fare il 1° turno
Fare il 1° turno mi fa stare male
Fare il 1° turno mi fa stare bene
Lavoro male al 1° turno
Lavoro bene al 1° turno
Ho il mal di testa al 1° turno
Al 1° turno la testa va bene
I criteri per la costruzione delle frasi sono sempre:
- massima fedeltà alle frasi pronunciate dal paziente;
- controllo sulla lunghezza e sul numero della parole che compongono le frasi –stimolo;
- particolare attenzione ad evitare di utilizzare bias come il non e le parole negative;
- utilizzo di parole semplici.
Al paziente viene dato un appuntamento per l’esecuzione della metodica e per integrare i
test psicodiagnostici.
I partecipanti siedono davanti allo schermo di un computer e hanno il compito di classificare
gli stimoli che vengono presentati in sequenza premendo il più velocemente possibile uno di
due tasti presenti (al soggetto è stato chiesto di guardare lo schermo e di mettere le dita sul
tasti A e L della tastiera del computer). Ciascun test aIAT ha durata di 8 minuti circa.
53
Le condizione di somministrazione sono molto importanti; anche se il test è di breve durata,
è necessario che il soggetto mantenga un livello di concentrazione molto alto durante tutta la
performance. E’ necessario, quindi, un ambiente silenzioso e confortevole.
La somministrazione si compone di due fasi:
- la prima di training: al soggetto viene presentata una versione ridotta del test vero e proprio
e si procede con una spiegazione del compito da svolgere. La prima volta si specifica di
prestare la massima attenzione alla correttezza delle risposte, alla natura degli stimoli e alla
posizione delle etichette. Il numero di volte in cui può essere ripetuta questa prima parte di
training è variabile, dipende dal tempo che impiega il soggetto a comprendere il compito.
Nella seconda somministrazione del training, che avviene quando si ha la certezza che il
paziente abbia realmente compreso il compito, si invita il soggetto a rispondere il più
velocemente possibile e cercando di fare il minor numero di errori possibili.;
- la seconda di somministrazione effettiva; dopo il training i soggetti si dimostrano autonomi
nel svolgere il compito, tuttavia il somministratore rimane presente durante il test per
supervisionare il paziente.
Si è deciso di somministrate i test seguendo un ordine pre - delineato. L’ordine è stato
stabilito per facilitare la performance del soggetto, il test di Controllo, cioè quello che ne
verifica la sensibilità, è somministrato per primo, onde evitare effetti di distorsione dovuti ad
affaticamento o apprendimento.
Il secondo aIAT è quello che esplora il Sintomo e, infine, si è somministrato quello che
verifica la Correlazione sintomo-evento.
Tra un test e il successivo si è deciso di fare delle pause per permettere al paziente di
“sganciarsi” dal compito precedente. Il numero e la lunghezza di queste pause dipende dalle
caratteristiche e alle esigenza stesse del paziente ed è una valutazione discrezionale
dell’esaminatore.
Ulteriori accorgimenti sono stati usati nella costruzione dello aIAT, ad esempio si è deciso di
mettere il blocco Congruente come terzo per ridurre il più possibile la probabilità di avere una
performance alterata dall’effetto apprendimento, che avrebbe migliorato i tempi di risposta
del 5 Blocco. Questo aumento dei tempi rischia di produrre un artefatto nell’indice D,
causando la classificazione del soggetto in una delle due categorie Simulatore/non
Simulatore sbagliata.
Allo stato attuale sono stati reclutati nello studio e hanno espresso parere favorevole a
partecipare alla procedura sperimentale 10 lavoratori (P1-P10). Tutti e 10 i lavoratori sono
pervenuti presso l’Ambulatorio di Medicina del Lavoro con una richiesta di valutazione per
Sindrome Mobbing correlata.
54
Nelle tabelle successive vengono schematizzati i dati principali raccolti nelle fasi di
valutazione, dai questionari somministrati e i risultati del test aIAT appaiati con il giudizio di
simulazione espresso dal Medico del Lavoro.
55
Tabella 8- Questionari autosomministrati (% indica la percentuale di risposte affermative)
P1
P2
P3
P4
P5
P6
P7
P8
P9
P10
%
01. Ritiene di avere attuali/pregressi conflitti interpersonali nell’ambiente lavorativo in cui opera?
no
si
si
si
si
si
no
si
no
si
70
02. Ha mai avuto in precedenti esperienze lavorative problemi analoghi?
no
no
no
no
no
si
no
no
no
no
10
03. Ritiene di avere problemi di conflittualità con colleghi o superiori per incomprensioni, antipatia, incompatibilità
no
no
si
si
no
no
no
no
no
si
30
no
no
si
no
no
si
no
si
no
si
40
05. Ritiene di essere vittima di molestie sessuali sul luogo di lavoro?
no
no
no
no
no
no
no
no
no
no
0
06. E’ adirato con colleghi o superiori perché non presentano sufficienti attenzioni ai suoi problemi personali (disturbi di
no
si
no
si
si
si
no
no
no
si
50
no
si
si
no
si
no
no
no
si
no
40
08. Un collega di pari grado.
no
no
no
no
no
no
no
no
no
no
0
09. Alcuni colleghi.
no
no
no
no
no
no
no
no
no
no
0
10. Un superiore.
no
no
si
no
no
si
no
no
si
si
40
11. Un sottoposto.
no
no
no
no
no
no
no
no
no
no
0
12. Colleghi e superiori.
si
si
no
si
si
no
si
si
no
no
60
13. Vi sono altri colleghi in situazioni di conflittualità simile alla sua?
no
no
si
no
no
si
si
si
no
si
50
ITEM/PAZIENTE
a. CARATTERISTICHE E NATURA DEL PROBLEMA
caratteriale?
04. Ritiene che in azienda vi sia una specifica politica rivolta a tutti i dipendenti caratterizzata da particolare severità e
rigore?
salute, problemi famigliari, difficoltà a svolgere il lavoro, limiti fisici, ecc.)?
07. E’ adirato con i superiori perché non le riconoscono o non le hanno riconosciuto un giusto compenso economico?
b. DEFINIZIONE DEGLI ANTAGONISTI (il conflitto si svolge con:)
c. FATTORI SCATENANTI IL CONFLITTO (l’inizio della situazione ostile ha coinciso o può essere messa in relazione con:)
14. Un cambio di dirigenza.
no
no
si
si
si
no
si
no
si
no
50
15. Nuove assunzioni.
no
no
no
no
no
no
no
no
no
si
10
16. Suoi problemi di salute/frequenze assenze dal lavoro.
no
no
no
no
si
si
no
no
no
no
20
17. l’inizio dell’attività lavorativa (all’assunzione).
no
no
no
no
no
no
no
no
no
no
0
18. Un cambio di mansione.
si
no
si
no
si
si
si
no
si
si
70
19. Competizione professionale di colleghi o superiori.
no
si
no
no
si
no
si
no
no
no
30
20. Un suo comportamento non gradito (ad es. un eccesso d’ira, uno sgarbo, ecc.).
no
si
si
si
si
no
no
no
no
no
40
21. Proteste/lamentele o un litigio con colleghi e superiori.
si
no
si
si
si
no
no
no
si
no
40
22. Meno di un mese.
no
no
no
no
no
no
no
no
no
no
0
23. Meno di 6 mesi.
no
no
no
no
no
no
no
no
no
no
0
24. Meno di un anno.
no
si
si
no
si
si
no
no
no
no
40
25. Più di un anno.
si
no
no
si
no
no
si
si
si
si
60
26. Per periodi di circa 1-2 mesi ogni annno.
no
no
no
no
no
no
no
no
no
no
0
27. Pressioni psicologiche.
si
si
si
si
si
si
si
si
si
si
100
28. Maltrattamenti verbali ed offese personali.
si
si
si
si
si
no
no
si
no
no
60
29. Denigrazione/scherno.
si
si
si
si
si
si
si
si
no
no
80
30. Minacce.
si
no
si
si
si
no
no
no
no
si
50
31. Calunnie.
no
si
si
si
si
no
no
si
no
no
40
32. Percosse.
no
no
no
no
no
no
no
no
no
no
0
33. Non viene salutato e/o non ricambiano i saluti.
si
si
no
no
si
no
no
si
no
no
40
34. Molestie sessuali.
no
no
no
no
no
no
no
no
no
no
0
35. Atti vessatori correlati alla sua sfera privata, consistenti in discriminazioni sessuali, razziali o religiose.
no
no
no
no
no
no
no
no
no
no
0
36. Ha subito danni o atti vandalici a cose di sua proprietà e ritiene responsabili direttamente o indirettamente colleghi
no
no
no
no
no
no
no
no
no
no
0
37. Contestazioni scritte, multe.
si
si
no
no
si
no
no
si
no
no
40
38. Accuse di scarso rendimento.
no
no
si
no
si
no
no
no
no
no
20
39. Atteggiamenti mirati ad intimidire ingiustamente o ad avvilire anche in forma velata e indiretta.
si
si
si
si
si
si
si
si
si
si
100
d. DURATA DEL CONFLITTO (le azioni ostili nei suoi riguardi sono in corso da:)
e. TIPO DI AZIONI VESSATORIE
o superiori?
57
40. Delegittimazione dell’immagine, anche di fronte a colleghi ed a soggetti estranei all’impresa, ente o
no
si
si
si
si
si
no
si
si
si
80
41. Esclusione o immotivata marginalizzazione dell’attività lavorativa, ovvero svuotamento delle mansioni.
si
no
si
si
si
si
si
si
si
si
90
42. Attribuzione di compiti esorbitanti o eccessivi e comunque in grado di provare seri disagi in relazione alle su
no
si
si
si
no
si
no
si
no
no
50
43. Attribuzione di compiti dequalificanti in relazione al profilo professionale posseduto.
si
no
si
si
si
si
si
si
si
si
90
44. Impedimento sistematico e immotivato all’accesso a notizie ed informazioni inerenti l’ordinaria attività di lavoro.
si
no
si
no
si
no
si
si
si
no
60
45. Marginalizzazione immotivata rispetto ad iniziative formative, di riqualificazione e di aggiornamento professionale.
si
no
no
no
si
si
si
si
si
si
70
46. Esercizio esasperato di forme di controllo nei confronti del lavoratore.
si
no
si
si
si
no
no
si
si
si
70
47. Le hanno assegnato mansioni sgradite a scopo punitivo?
no
no
si
no
no
si
no
si
si
si
50
48. L’hanno privata di strumenti di lavoro importanti per poter adempiere ai suoi compiti?
si
si
no
no
si
si
si
no
si
no
60
49. L’hanno sovraccaricata di lavoro in modo tale da non riuscire a rispettare le scadenze fissate?
si
si
si
no
no
no
no
si
no
no
40
50. Ha subito trasferimenti non motivati in sedi lontane o scomode?
no
no
si
no
no
no
no
no
si
no
20
51. Le hanno rifiutato ferie/gratifiche dovute senza motivo?
si
no
no
no
no
no
no
si
no
no
20
52. Hanno assegnato a un collega meno esperto o di grado inferiore sue precedenti mansioni?
no
no
si
no
si
no
si
si
si
no
50
53. Ha avanzato proposte che non sono mai state prese in considerazione?
si
no
no
si
si
si
si
si
si
no
70
54. Le è stato negato di conferire con colleghi e superiori?
si
no
no
si
no
no
no
no
no
no
20
55. Le hanno cambiato frequentemente mansione?
no
no
si
si
no
si
no
si
si
no
50
56. Per metterla in difficoltà.
/
/
si
no
/
si
/
si
si
/
80
57. Per esigenze interne aziendali.
/
/
no
si
/
no
/
no
no
/
20
58. Per sue specifiche richieste.
/
/
no
si
/
si
/
no
no
/
40
59. Le mansioni abbandonate non sono state ricoperte da altri.
/
/
no
no
/
si
/
si
no
/
40
no
no
no
no
no
no
no
no
0
amministrazione.
condizioni fisiche e/o psicologiche.
(se la risposta è affermativa risponda alle domande 56, 57, 58, 59)
f. FREQUENZA DELLE AZIONI OSTILI (le situazioni/comportamenti di colleghi/superiori causa dei suoi disturbi, si manifestano:)
60. Da 5 a 10 episodi all’anno.
no
no
58
61. Da 11 a 20 episodi all’anno.
no
no
no
no
no
no
no
si
no
no
10
62. Da 21 a 30 episodi all’anno.
si
si
si
si
si
no
no
no
si
si
70
63. Almeno una volta al mese
no
no
no
no
no
no
no
si
si
si
30
64. Almeno una volta a settimana
si
si
si
no
si
si
no
no
no
no
50
65. Solo in particolari fasi/periodi dell’attività produttiva.
no
no
no
si
no
no
si
no
no
no
20
66. Con modalità alternante (il collega/superiore in questione alterna atteggiamenti cordiali con atteggiamenti
si
no
si
si
si
no
no
si
no
no
50
67. Vi è stato un iniziale periodo in cui i rapporti erano buoni?
si
si
si
si
si
no
si
si
si
si
90
68. Non ha mai avuto un buon rapporto col collega/superiore in oggetto?
no
no
no
no
no
si
no
no
no
no
10
69. Ritiene che nell’azienda dove lavora vi sia in generale un certo grado di conflittualità e competizione?
si
si
si
si
si
si
si
si
no
si
90
70. Le azioni avverse si sono manifestate bruscamente senza la percezione di un progressivo inasprimento dei
si
si
no
no
si
si
si
si
no
no
60
71. Le azioni avverse nei suoi confronti si sono manifestate con modalità ed intensità progressivamente crescente?
si
si
si
si
si
si
si
si
si
no
90
72. I suoi problemi relazionali e i suoi disturbi hanno un andamento ciclico con alternanza di fasi critiche con fasi
no
si
no
si
si
no
no
si
no
no
40
73. Non riesce a capire il perché di queste situazioni ostili.
si
no
no
si
si
si
no
no
no
no
40
74. Incompatibilità di carattere.
no
no
no
no
no
no
no
no
no
no
0
75. Scaricare tensioni e frustrazioni dei colleghi/superiori su di lei.
no
si
no
no
no
no
no
no
no
no
10
76. Volontà di prevalere professionalmente a scapito suo.
no
si
no
no
si
no
no
no
si
no
30
77. Indurla a chiedere/accettare un trasferimento.
si
no
no
si
si
si
si
no
no
si
60
78. Indurla a dimettersi.
si
si
si
no
si
si
si
si
si
si
90
no
no
no
no
no
no
no
no
no
no
0
vessatori).
g. EVOLUZIONE E FASI
rapporti?
serene?
h. INTENTO PERSECUTORIO (ritiene che gli atteggiamenti ostili nei suoi confronti siano finalizzati a:)
i. SALUTE
79. Ritiene di non avere problemi di salute legati al lavoro, ma di essere essenzialmente vittima di ingiustizie sul
lavoro?
59
80. I suoi disturbi sono di carattere psichico?
si
si
si
si
si
si
si
si
no
si
90
81. I suoi disturbi sono di carattere fisico?
no
si
si
si
si
si
no
si
si
si
80
82. I suoi disturbi sono tali da compromettere anche la sua vita extralavorativa?
si
si
si
si
si
si
si
no
si
si
90
83. Da quando sono iniziati i disturbi sono iniziate/aumentate le sue assenze dal lavoro per malattia?
si
si
si
si
si
si
si
si
si
no
90
84. Per tali disturbi si è rivolto ad un medico?
si
si
si
si
si
si
si
si
si
si
100
85. Uno o più colleghi hanno preso le sue difese e/o sono solidali con lei?
si
si
si
si
no
no
si
si
si
no
70
86. Uno o più colleghi la vorrebbero aiutare ma temendo ritorsioni si tengono neutrali?
si
no
si
si
si
si
si
si
si
no
80
87. Ha segnalato ai vertici aziendali/superiori la sua situazione di disagio?
si
no
no
si
si
si
si
si
si
si
80
88. Quasi sempre reagisce alle vessazioni subite?
no
si
si
si
no
no
no
no
no
no
30
89. Non è mai riuscito a reagire alle vessazioni subite?
no
no
no
no
no
no
no
si
no
no
10
90. Non reagisce perché teme punizioni o il licenziamento?
si
no
no
no
no
no
no
no
no
no
10
no
si
no
no
no
no
si
no
si
si
40
92. Vuole una valutazione terapeutica per i suoi disturbi?
si
si
si
si
si
si
si
no
si
si
90
93. Le è stato consigliato dal suo medico curante/aziendale?
si
no
si
si
si
no
si
si
si
si
80
94. Le è stato consigliato da un rappresentante sindacale?
no
no
no
no
si
no
si
si
no
no
30
95. Le è stato consigliato da un legale?
no
si
no
no
si
no
si
no
no
si
40
96. Faticoso fisicamente ma accettabile?
no
no
no
no
no
no
no
si
no
no
10
97. Faticoso mentalmente ma accettabile?
si
si
no
si
si
no
si
no
no
no
50
98. Non faticoso?
no
no
no
no
no
no
no
no
si
no
10
99. Squalificante?
si
no
si
no
no
si
si
no
si
si
60
l. REAZIONI DI DIFESA
m. MOTIVAZIONI DEL PAZIENTE (si è rivolto presso di noi perché:)
91. Sta avviando/ha avviato una pratica legale e ha bisogno di una valutazione medica specialistica per ottenere un
eventuale risarcimento del danno subito?
n. ACCETTABILITA’ DELLA MANSIONE (come giudica il suo lavoro:)
60
100. Ritiene di svolgere bene i suoi compiti?
si
si
si
si
si
si
si
si
si
si
100
101. Ritiene di avere gli strumenti minimi necessari per poterlo svolgere?
no
no
si
no
no
si
no
si
si
si
50
102. Ritiene di essere sostanzialmente ben voluto dai colleghi?
no
si
no
no
no
si
si
si
si
no
50
103. E’ escluso da riunioni di lavoro e/o progetti aziendali dove era precedentemente coinvolto?
si
si
no
si
si
si
si
si
si
si
90
104. E’ stato privato dell’aiuto dei colleghi o sottoposti precedentemente con lei collaboranti?
si
no
no
no
no
no
si
si
si
no
40
105. Si sente escluso dai colleghi anche in attività ricreative dove era precedentemente coinvolto?
no
no
si
no
si
si
no
si
no
si
50
106 Le è stato assegnato un nuovo posto di lavoro volutamente isolato dal resto dei colleghi?
si
no
no
no
no
si
no
si
si
no
40
107. Colleghi prima amichevoli sono stati istigati contro di lei?
si
si
si
no
si
no
si
si
no
si
70
o. RELAZIONI CON I COLLEGHI
61
Tabella 9 – Dati riassuntivi delle valutazioni effettuate
ID
P1
P2
P3
P4
P5
P6
P7
P8
P9
P10
Sesso
M
F
M
M
M
F
M
M
M
M
Età
40
51
Titolo
studio
Media
Sup
Laurea
37
Laurea
56
Media
Inf
44
46
32
38
41
37
Laurea
Laurea
Laurea
Media
Sup
Laura
Laurea
Comparto
Servizi
Sanità
Commercio
Trasporti
Amm.
pubblica
Mansione
Impiegato con
mansione di
responsabile
Dirigente
Impiegato con
mansione di
responsabile
Impiegato
Impiegato
Sanità
Ostetrica
Industria
Tecnico di
Ingegneria
Elettronica
Industria
Servizi
Servizi
Capo reparto
Dirigente
Impiegato
Terapia
Diagnosi psichiatrica
Test eseguiti
si
Disturbo
dell'adattamento con
reazione depressiva
prolungata
MMPI-2,
POMS, BAI, IR,
Matrici di
Raven
si
Sindrome ansiosodepressiva con possibile
componente reattiva
MMPI-2,
POMS, BAI
no
Sofferenza soggettiva
psicofisica non
inquadrabile in un
quadro psicopatologico
definito
POMS, BAI, IR
no
Sindrome depressiva
legata ad aspettative
professionali mancate
si
Disturbo
dell'adattamento a
connotazione mista
ansioso-depresiva
reattiva
no
Disagio soggettivo
no
Disagio soggettivo a
connotazione
depressiva reattiva
si
Disturbo
dell'adattamento con
ansia e urmore
depresso
no
no
Disagio soggettivo
Disagio soggettivo
MMPI-2,
POMS, BAI
MMPI-2,
POMS, BAI
MMPI-2,
POMS, BAI
POMS, BAI, IR
POMS, BAI
MMPI-2,
POMS, BAI
MMPI-2,
POMS, BAI
Sintomo
Evento
Lavorativo
IAT - D
SINTOMO
IAT - D
SINTOMO/
LAVORO
IAT -D
CONTR
Valutazione
Clinica
Sintomo
Valutazione
Clinica
Sintomo
/Lavoro
positivo
irritabilità/ nervosismo
rifiuto redigere
registro
-0,13
-0,27
0,46
4
2
no
negativo
ideazione polarizzata sulle
vicende lavorative
accompagnata da
sintomatologia ansiosa,
ritiro sociale
Trasferimento
-0,82
-0,96
0,51
2
3
dimissioni
no
negativo
insonnia e aumento
ponderale
Cambiamento
dirigenza
-0,71
-0,10
0,85
3
4
trasferimento
no
negativo
rabbia, insoddisfazione
Passaggio di
ruolo
-0,35
-0,53
0,34
4
2
negativo
aggressività, insonnia,
calo del desiderio
sessuale, ruminazione.
Rivalsa
professionale
-0,32
-0,18
0,49
4
4
0,38
-0,44
0,51
5
3
Durata
Conflitto
Frequenza
Conflitto
Tipologia
azioni
Intento
persecutorio
5 anni
settimanale/
alternante
attacchi alla
situazione
lavorativa
dimissioni
mensile/
alternante
attacchi alla
situazione
lavorativa,
attacchi alla
persona
dimissioni
1 anno
settimanale/
alternante
attacchi alla
situazione
lavorativa,
attacchi alla
persona
4 anni
mensile/
alternante
attacchi alla
situazione
lavorativa
settimanale/
alternante
attacchi alla
situazione
lavorativa,
attacchi alla
persona
1 anno
<1 anno
dimissioni
Mobber
Valutazione
finale
no
no
settimanale/
continuativo
attacchi alla
situazione
lavorativa
dimissioni
no
negativo
insonnia, pianto
compulsivo,
somatizzazioni
Mancata
collocazione
secondo le
proprie
aspettative
1 anno
settimanale/
continuativo
attacchi alla
situazione
lavorativa
trasferimento
no
negativo
deflessione del tono
dell'umore
Riorganizzazion
e aziendale
-0,89
-0,56
0,73
2
3
1 anno
mensile/
alternante
attacchi alla
situazione
lavorativa
dimissioni
no
negativo
ansia, allergie cutanee,
ritmo sonno veglia
alterato, nervosismo
Nomina di RSU
sindacale,
minaccia
-0,91
-0,79
0,31
2
2
settimanale/
continuativo
attacchi alla
situazione
lavorativa
mettere in
difficoltà
no
negativo
ansia, dolore addominale
e gastrite
Trasferimento
-0,53
-0,42
0,44
3
3
non evidente
attacchi alla
situazione
lavorativa
dimissioni
si
negativo
agitazione, ansia
Rifiuto
trasferimento
-0,32
-0,19
0,57
4
4
<1 anno
2 anni
2 anni
62
La popolazione in esame è rappresentata prevalentemente da soggetti di sesso maschile
(80%), di età media di 42 anni (min: 32; max: 56; Dev St ± 7). Il titolo di studio è
generalmente medio elevato: 7 lavoratori sono risultati laureati, 2 in possesso di diploma di
media superiore, 1 con licenza media inferiore. Provengono dal settore terziario (80%) e
ricoprono principalmente mansioni di tipo impiegatizio anche con ruoli dirigenziali.
Dall’analisi dei questionari autosomministrati emerge che:
-
la quasi totalità del campione si è rivolta alla Struttura perché ha ritenuto di avere o di
aver avuto conflitti interpersonali nell’ambiente lavorativo (90%). Il 70% dei soggetti dichiara
di essere adirato con colleghi o superiori o perché questi non prestano sufficiente attenzione
ai propri problemi personali o perché non riconoscono un giusto compenso economico. Il
40% ritiene che in azienda vi sia una specifica politica caratterizzata da particolare severità e
rigore; [CARATTERISTICHE E NATURA DEL PROBLEMA]
-
in tutti i casi il conflitto coinvolge un superiore: per alcuni lavoratori (40%) il superiore
in grado è l’elemento principale, per gli altri (60%) nella conflittualità svolgono un ruolo
importante anche i colleghi. Un paziente su due riconosce che vi sono altri colleghi in
azienda che vivono uno stato di conflittualità simile; [DEFINIZIONE DEGLI ANTAGONISTI]
-
il 70% del gruppo esaminato individua il fattore scatenante il conflitto in un cambio
mansione, il 50% in un riassetto dei vertici aziendali. Alcuni lavoratori (60%) riconoscono in
un proprio comportamento non gradito (sgarbo, eccesso d’ira, ecc) o in proteste/lamentele o
litigi con colleghi o superiori l’inizio della situazione ostile; [FATTORI SCATENANTI IL
CONFLITTO]
-
tutti i lavoratori dichiarano una durata del conflitto per lo meno superiore a 6 mesi:
40% tra 6 mesi e un anno; 60% oltre un anno. [DURATA DEL CONFLITTO]
-
Le azioni vessatorie sono nel 100% dei casi di tipo psicologico: molto spesso
sfociano in maltrattamenti verbali e offese personali (60%), azioni denigratorie e scherno
(80%), minacce (50%), persino calunnie (40%). Nessuno ha ricevuto maltrattamenti fisici,
molestie sessuali, discriminazioni sessuali, razziali o religiose, o ha subito danni a oggetti di
proprietà. Tutti i pazienti lamentano di essere stati bersaglio di atteggiamenti mirati ad
intimidire ingiustamente o avvilire anche in forma velata e indiretta. L’80% dichiara di aver
subito una delegittimazione dell’immagine mentre il 90% di aver subito uno svuotamento
della propria mansione anche attraverso l’attribuzione di compiti dequalificanti in relazione al
proprio profilo professionale. Molti lavoratori dichiarano: di aver subito forme di controllo
eccessivo (70%), di essere stati adibiti a compiti non graditi a scopo punitivo (70%), di
essere stati privati di strumenti di lavoro importanti per l’esercizio della propria mansione
(60%). 5 pazienti hanno cambiato frequentemente mansione in azienda: nell’80% dei casi
con l’intento di creare difficoltà al lavoratore anche se alcuni dichiarano che il cambiamento è
risultato motivato da reali esigenze interne aziendali o addirittura su specifica richiesta del
dipendente stesso; [TIPO DI AZIONI VESSATORIE]
63
-
le situazioni e i comportamenti che i lavoratori hanno dichiarato essere alla base dei
propri disturbi si sono manifestati nel 50% con cadenza per lo meno settimanale, nel 30%
mensile e per il restante 20% solo in particolari periodi dell’attività lavorativa. Metà del
gruppo in studio ha dichiarato che le azioni vessatorie sono state costanti, gli altri con
modalità alternante; [FREQUENZA DELLE AZIONI OSTILI]
-
Le azioni ostili si sono mostrate con modalità ed intensità crescente in una situazione
aziendale che è stata descritta con un generale grado di conflittualità e competizione (nel
90% dei casi); [EVOLUZIONE E FASI]
-
tutti i lavoratori hanno ritenuto che gli atteggiamenti ostili siano stati finalizzati ad
ottenere il proprio trasferimento (60%) o le proprie dimissioni (90%); [INTENTO
PERSECUTORIO]
-
il 100% del campione dichiara di essersi rivolto ad un medico lamentando disturbi:
della sfera psichica
il 90%, di carattere fisico l’80%. Questi disturbi risultano aver
determinato un incremento delle assenze dal lavoro per malattia e aver compromesso anche
la vita extralavorativa in 9 pazienti su 10; [SALUTE]
-
molti lavoratori (70%) hanno riferito che i colleghi hanno preso le loro difese o per lo
meno sono stati solidali e che nell’80% dei casi altri colleghi avrebbero voluto aiutare ma si
sarebbero tenuti neutrali temendo ripercussioni personali. 8 lavoratori hanno segnalato la
propria situazione di disagio ai vertici aziendali; [REAZIONI DI DEFESA]
-
la quasi totalità del gruppo in esame si è rivolto all’Ambulatorio di Medicina del Lavoro
per una valutazione terapeutica del caso (90%) consigliato dal medico curante o aziendale
(80%). 4 lavoratori sta avviando o ha avviato una pratica legale e ha bisogno di una
valutazione medico-legale per ottenere un eventuale risarcimento del danno subito. Il 50%
del campione ha comunque consultato un legale o un rappresentante sindacale;
[MOTIVAZIONI DEL PAZIENTE]
-
tutti i pazienti ritengono di svolgere bene i compiti assegnati seppure il 50% di essi
risulterebbe non possedere gli strumenti minimi necessari per poterli svolgere. Più della metà
60%) giudica il proprio lavoro squalificante e faticoso; [ACCETTABILITA’ DELLA
MANSIONE]
-
il 90% lamenta l’esclusione da riunioni di lavoro o progetti aziendali in cui era
precedentemente
coinvolto
e
complessivamente
subisce
atteggiamenti
di
scarsa
collaborazione con i colleghi: solo 5 lavoratori ritengono di essere ben voluti dai colleghi e tra
questi alcuni (3) ammettono che colleghi prima amichevoli sono stati istigati contro. Metà dei
lavoratori si sente escluso dai colleghi anche nelle attività ricreative dove era
precedentemente coinvolto. [REAZIONI CON I COLLEGHI]
Per quanto riguarda il protocollo psicodiagnostico, come precedentemente descritto, sono
stati scelti degli strumenti validati per la valutazione psicologica che sono stati impiegati dopo
64
il colloquio clinico e l’intervista strutturata al fine di ottenere una valutazione più completa che
permettesse di accertare l’attendibilità, la gravità e la persistenza della sintomatologia
riportata dai soggetti.
L’intervista semi-strutturata ha permesso di osservare lo stato emotivo del paziente, così da
raccogliere le informazioni necessarie sui sintomi.
I test hanno dimostrano nel
all’asse
40% dei soggetti un’alterazione più che modesta rispetto
Depressione-Avvilimento
seguita
da
un’alterazione
significativa
dell’asse
Aggressività-Rabbia per il 20%. Lievemente alterati gli assi Tensione-Ansia, StanchezzaIndolenza e lievemente sopra soglia l’asse Confusione-Sconcerto. La tendenza del
campione è di dirigere l’aggressività e ogni tipo di rivendicazione, colpa verso terzi, indicando
spesso come oggetto del “desiderio” il colpevole.
Il percorso clinico-diagnostico tradizionale (visita medica in Medicina del Lavoro, consulenza
Psichiatrica, eventuale colloquio psicodiagnostico) ha condotto in un solo caso sui 10
esaminati al riconoscimento di una sindrome mobbing correlata (paziente P1).
La diagnosi psichiatrica prevalente è stata quella di “Disagio soggettivo … ” (5 soggetti)
seguita dal “Disturbo dell’adattamento …” (3 soggetti). Ad un lavoratore è stata diagnosticata
una sindrome ansioso depressiva, ad un altro una sindrome depressiva.
Tutti i lavoratori sono stati sottoposti a 3 autobiographical IAT: 1 di controllo, 1 sul sintomo
prevalente, 1 sulla correlazione evento scatenante sintomo prevalente.
L’aIAT di controllo, condotto su elementi biografici certi (città di residenza, nome della madre,
ecc.), ha permesso di verificare l’attendibilità delle risposte al test. Come precedentemente
descritto, quando il fattore D-IAT è negativo il risultato è suggestivo per simulazione, se
invece è positivo è indicativo di sincerità. I valori compresi tra il +/- 0,20 delimitano una zona
grigia definita di incertezza. Un risultato negativo o di incertezza (inferiore a +0,20) del test
di controllo indicherebbe la non attendibilità delle risposte e quindi la non correlabilità.
Tutti e 10 gli aIAT di controllo hanno condotto ad un punteggio positivo superiore al limite di
+0,20 della zona grigia (media: +0,52; mediana: +0,50; Dev St: ±0,17; min: +0,34; max:
+0,85).
La somministrazione degli aIAT costruiti sul sintomo prevalente e sulla correlazione eventosintomo di ogni singolo lavoratore ha condotto ai seguenti risultati.
-n° D-IAT -sintomo suggestivi per simulazione:
8
-n° D-IAT- sintomo suggestivi per incertezza:
1
-n°D-IAT- sintomo suggestivi per sincerità:
1
-n° D-IAT- evento/sintomo suggestivi per simulazione:
7
65
-n° D-IAT- evento/sintomo suggestivi per incertezza:
3
-n° D-IAT- evento/sintomo suggestivi per sincerità:
0
Nel complesso sono state registrate: 15 situazioni di potenziale simulazione; 4 situazioni
dubbie; 1 situazione di potenziale sincerità.
Tabella 10
D-IAT
N°
min
max
media
mediana
Dev. st.
Sintomo
10
-0,91
+0,38
-0,46
-0,44
0,40
Evento/sintomo
10
-0,96
-0,10
-0,44
-0,43
0,28
Di seguito viene riportato il grafico di risposta di un paziente con i risultati ottenuti.
Figura 9
Controllo:+0.51 [sincerità]; Sintomo: -0.82 [simulazione]; Evento/Sintomo: -0.96 [simulazione]
Parallelamente, sulla base del colloquio clinico, il Medico del Lavoro ha espresso in cieco
(prima di conoscere l’esito dell’aIAT) un giudizio personale rispetto al fatto che il paziente
stesse simulando o il sintomo o la correlazione evento/sintomo compilando un apposito
modulo.
Tabella 11
Quasi sicuramente simulato (1)
probabilmente simulato (2)
Dubbio (3)
probabilmente reale (4)
quasi sicuramente reale (5)
Sintomo
0
3
2
4
1
Evento/sintomo
0
3
4
3
0
66
Nel complesso sono state registrate: 6 situazioni di potenziale simulazione; 6 situazioni
dubbie; 8 situazioni di potenziale sincerità.
Come mostrano le figure successive, ad una prima analisi, il dato soggettivo fornito dal
Medico del Lavoro non sembra in linea con il riscontro strumentale: soltanto in una
circostanza i due giudizi risultano convergere; si tratta dell’unico caso in cui l’aIAT avrebbe
dimostrato un quadro di sincerità nella descrizione del sintomo da parte del lavoratore.
Figura 10: sintomo – correlazione D-IAT con dato clinico
Figura 11: relazione sintomo/evento – correlazione D-IAT con dato clinico
67
Tuttavia, ad una semplice analisi di correlazione di Pearson, troviamo una correlazione molto
forte tra il parametro "IAT-D SINTOMO" e il parametro "Valutazione clinica sintomo" (r=0.95;
p<0.0001), Questo dato "suggerisce" quindi che la valutazione clinica del sintomo sia un
buon marcatore predittivo dello IAT-D Sintomo.
68
DISCUSSIONE E CONCLUSIONI
I pazienti dell’ambulatorio sono tutti giunti all’osservazione del Medico del Lavoro per una
valutazione medico-legale di disturbi stress lavoro correlati conseguenti ad una presunta
azione mobbizzante.
Il mobbing è generalmente definito come un comportamento ( messo in atto dal datore di
lavoro, dai superiori o dai colleghi) che limita o impedisce ingiustificatamente l’esercizio dei
diritti lavorativi di una “vittima”, è cioè una molestia messa in atto in modo sistemico e con
modalità variabili. L’intento persecutorio ha il fine di isolare progressivamente il lavoratore
costringendolo alle dimissioni o determinandone comunque l’espulsione dal contesto
lavorativo. Tale violenza morale viene percepita dal lavoratore come una vera e propria
persecuzione che arreca offesa alla propria dignità e integrità psico-fisica.
In letteratura sono stati evidenziati diversi tipi di mobbing:
Il MOBBING VERTICALE che comprende tre sottotipi:
Dal basso verso l’alto . Il mobber è in una posizione gerarchica inferiore rispetto a
-
quella della vittima. Accade quando l’autorità di un capo viene messa in discussione da uno
o più sottoposti in una sorta di ammutinamento professionale generalizzato. Nelle situazioni
di mobbing dal basso sono solitamente più soggetti che attuano una vera e propria ribellione
contro il capo che non accettano. Questo tipo di mobbing è piuttosto raro.
Dall’alto verso il basso. Il mobber è in una posizione gerarchica superiore rispetto alla
-
vittima . Questo tipo di mobbing comprende atteggiamenti ed azioni riconducibili alla ben
conosciuta tematica dell’abuso di potere, cioè dell’uso eccessivo, arbitrario o illecito del
potere che un ruolo professionale implica.
Mobbing strategico . È sovente una strategia aziendale: l’obiettivo è quello di
-
eliminare la persona indesiderata o perché, dopo una ristrutturazione è diventata superflua o
non adatta al nuovo disegno organizzativo o perché scomoda. Può trattarsi di soggetti
appartenenti ad una gestione precedente o
assegnati ad un reparto che deve essere
dismesso. La strategia dell’espulsione prende forma nell’intenzione del diretto superiore ed
è mirata ad estromettere il soggetto dal processo lavorativo. L’obiettivo è quello di isolare la
persona che si ritiene rappresenti una minaccia, bloccargli la carriera, togliergli il potere,
renderlo innocuo in modo tale da indurlo ad abbandonare “spontaneamente” il posto di
lavoro, risparmiando così all’azienda i rischi legali connessi alla procedura di licenziamento.
Il
Il MOBBING ORIZZONTALE
mobber e la vittima sono allo stesso livello, sono due colleghi con pari mansioni e
possibilità.
Il MOBBING EMOZIONALE O RELAZIONALE
Il mobbing emozionale nasce dall’uso incontrollato dei sentimenti ( rabbia, invidia, gelosia nei
confronti del collega) e dal senso di competizione portato all’estremo ( slealtà, informazioni
69
false, omissioni…). Le emozioni rappresentano una componente essenziale nella vita delle
persone, quando però diventano emozioni particolarmente intense che stimolano l’individuo
a comportamenti sleali o quando superano una certa soglia, questi sentimenti possono
facilmente provocare conseguenze nelle interazioni con le altre persone, portando a
situazioni di vero e proprio mobbing, sia di tipo gerarchico che tra colleghi
I pazienti che hanno acconsentito a partecipare alla fase sperimentale dello studio sono
giunti all’osservazione denunciando una comportamento mobbizzante da parte di un
superiore e quindi configurando un potenziale mobbing verticale dall’alto verso il basso
sebbene complessivamente, dal colloquio e dall’autocompilazione del questionario, non sia
stato definito in modo univoco un unico mobber in presenza di vessazioni anche da parte di
colleghi. Tutti i lavoratori hanno dichiarato di percepire le azioni ostili rivolte nei loro confronti
atte a ottenere le proprie dimissioni o il trasferimento, comportamento tipico del mobbing
strategico.
Occorre tener presente che non può essere considerato
mobbing qualsiasi
forma di
conflitto sul posto di lavoro. Sono considerate solo “ azioni mobbizzanti” e non mobbing
quelle azioni anche traumatizzanti per chi le subisce, ma a carattere sporadico, spesso
dovute a fattori caratteriali e situazionali, nonché momentanei. Non avendo alcun
fondamento persecutorio sono destinate a ricomporsi, quando le cause esterne vengono
meno.
Per il riconoscimento di una condizione di mobbing è necessario che il conflitto si svolga sul
posto di lavoro, che le violenze psicologiche siano regolari, sistematiche e durare nel tempo
e cioè debbano svolgersi almeno una volta alla settimana per sei mesi consecutivi. È stato
arbitrariamente stabilito il periodo di sei mesi perché si ritiene che questo sia il termine oltre il
quale le persecuzioni arrivano a destabilizzare la vittima sia dal punto di vista psichico che
fisico.
Altro elemento fondamentale per addivenire alla definizione della malattia professionale è la
presenza di una diagnosi psichiatrica compatibile con due quadri morbosi:
-
il disturbo dell’adattamento cronico (DAC) (con ansia, depressione, reazione
mista della condotta e/o dell’emotività, disturbi somatiformi);
-
il disturbo post traumatico da stress (DPTS).
Il percorso diagnostico tradizionale ha condotto al riconoscimento di un unico caso di
sospetta malattia professionale in presenza di tutti gli elementi necessari per addivenire alla
definizione del caso.
L’utilizzo di una procedura comportamentale, selezionata tra quelle disponibili in letteratura
ed appositamente ridisegnata per lo studio dei disturbi stress lavoro correlata,
l’Autobiographycal IAT, ha consentito di introdurre un ulteriore elemento fondamentale che
70
possa orientare in modo specifico la definizione finale del caso. Nel percorso diagnostico
standard infatti per questo tipo di valutazione, a differenza di tutte le altre discipline mediche,
non vengono utilizzati esami strumentali che orientino in modo del tutto oggettivo, senza
quindi essere influenzati dalla soggettività dei singoli operatori sanitari nel riconoscimento
finale. Le tecniche tradizionali documentano solamente l’esistenza di un generale quadro
clinico, ma non la specifica alterazione funzionale.
Come è noto, nella valutazione medico legale di una presunta malattia professionale
correlata a stress occupazionale ci si trova a confronto con soggetti che lamentano
genericamente disturbi non sempre valutati sotto il profilo della gravità/persistenza e, anche
quando il soggetto esibisce un certificato specialistico, il medico del lavoro si trova a dovere
valutare la prognosi del caso non solo in base alla riferita gravità dei sintomi, epoca di
insorgenza, loro durata e loro persistenza al momento della visita, ma anche in relazione al
funzionamento sociale e a fattori lavorativi causali o concausali.
Come per la fase di valutazione del rischio, anche nella fase diagnostica del singolo caso,
risulta fondamentale rendere maggiormente oggettiva la verifica del disturbo clinico e
dell’evento stressore dichiarato dal soggetto in colloquio, soprattutto quando quest’ultimo
attendendo dei benefici economici o di altro genere dal risultato dell’iter diagnostico presenta
una esagerazione dei sintomi e degli eventi causali arrivando persino a simularli.
Rileva il fatto che il 50% del campione esaminato raggiunge la struttura per la valutazione
sotto consiglio di un avvocato o di un consulente sindacale e in molti casi intende avviare
una pratica legale per ottenere un eventuale risarcimento del presunto danno subito.
Con questo progetto, il gruppo di lavoro ha individuato una metodica innovativa in grado di
dare un contributo di oggettività alla diagnosi finale affiancandosi e non sostituendosi alle
tecniche tradizionali nei casi sospetti di disagio della sfera psichica correlato all’attività
lavorativa.
L’aIAT condotto sui primi 10 pazienti ha consentito di valutare l’efficacia dello strumento su
un campione di utenza standard di un ambulatorio pubblico di medicina del lavoro e ha
dimostrato come nella quasi totalità dei casi sia registrabile un elevato livello di simulazione
sia dei sintomi sia della correlazione di questi con l’evento considerato scatenante. Questa
evidenza appare in accordo con il risultato finale del percorso diagnostico tradizionale che in
9 pazienti su 10 ha condotto ad una non sussistenza della malattia professionale stress
lavoro correlata.
La metodica comportamentale, ulteriormente testata su un campione più significativo di
popolazione, potrebbe profilarsi come valido strumento utile al medico del lavoro per
orientare la definizione del caso fornendogli anche elementi oggettivi per valutare la veridicità
di sintomi lamentati e quindi soggettivi. Il Medico del Lavoro avrebbe anche uno strumento
obiettivo per poter valutare gli eventi scatenanti dichiarati dal paziente non solo sotto il profilo
71
della compatibilità con le azioni tipiche di un comportamento mobbizzante ma anche potendo
dimostrare la reale sussistenza.
Nella ultima fase del progetto (fase 6) i test aIAT saranno ripetuti durante una sessione di
risonanza magnetica funzionale (fMRI), utilizzando un protocollo di acquisizione basato su
uno schema di stimolazione a eventi, con l'intento di correlare la risposta ai test con
l'attivazione
di
particolari
aree
corticali.
Lo
studio
verrà
effettuato
utilizzando
l'apparecchiatura di risonanza magnetica General Electric Signa Hdx, dotata di un magnete
da 1.5 Tesla, disponibile presso la Struttura Complessa di Neuroradiologia afferente al
Dipartimento di Diagnostica per Immagini.
L’effetto aIAT verrà correlato con l’attività cerebrali misurata durante la fase di
sperimentazione fMRI. I dati, trasferiti su un calcolatore esterno all’apparecchio di risonanza
magnetica, saranno analizzati mediante il software SPM8 (www.fil.ion.ucl.ac.uk/spm)
secondo una procedura ampiamente utilizzata basata sul modello generale lineare (general
linear model, GLM) (Friston KJ et al, 1995) e la teoria dei campi gaussiani (Worsley KJ et al,
1995), cui fanno seguito analisi statistiche di primo (“fixed effect”) e secondo livello (“random
effect”) (Friston KJ et al, 1999).
Nella fase attuale del progetto, come è stato fatto per testare lo aIAT, prima di procedere alla
fase operativa con i paziente dell’Ambulatorio, il gruppo di studio sta testando la metodica su
alcuni volontari sani al fine di individuare eventuali criticità che si potrebbero verificare all’atto
pratico durante la procedura (durata del test, tempi di esposizione, ecc).
I vantaggi derivanti sul piano pratico dalla acquisizione e dalla standardizzazione di questa
metodica sono evidenti sotto il profilo sia della affinazione diagnostica a fini terapeutici sia
dell’ inquadramento medico-legale dei casi. Individuare “pattern neurali” comuni a differenti
quadri (identificati mediante l’applicazione di test psicodiagnostici), permetterebbe di meglio
definire, utilizzando un criterio oggettivo, la condizione (patologica o meno) di ciascun
individuo.
72
BIBLIOGRAFIA
1. Boone K, Lu P, Herzberg DS. The b test. Western Psychological Services. Los
Angeles, 2002.
2. Boone K, Lu P, Herzberg DS. The Dot counting test. Western Psychological Services.
Los Angeles, 2002.
3. Cesana G, Albini E, Bagnara S, Benedetti L, Bergamaschi A, Camerino D, Cassetto
MG, Costa G, Ferrario M, Gilioli R, Iavicoli S, Livigni L, Lucchini R, Magrin ME, Menni
C, Monaco E, Persechino B, Petyx M, Riboldi L, Romano C, Sed B. Linee Guida per
la formazione continua e l’accreditamento del medico del lavoro, Vol 21: Valutazione,
prevenzione e correzione degli effetti nocivi dello stress da lavoro. Documento di
consenso. I libri della Fondazione Maugeri, PIME editrice, Pavia, 2006.
4. Coordinamento Tecnico Interregionale della Prevenzione nei Luoghi di Lavoro.
Decreto legislativo 81/2008s.m.i. Valutazione e gestione del rischio da stress lavorocorrelato. Guida operativa, 2010.
5. DSM-IV-TR, Manuale diagnostico e statistico dei disturbi mentali. Text Revision. Ediz.
Masson, 2000.
6. Frederick
RI.
A
review
of
Rey’s
strategies
for
detecting
malingered
neuropsychological impairment. Journal of forensic Neutopsychology, 2002; 2: 1-25.
7. Friston KJ, Holmes AP, Poline JB, Grasby PJ, Williams SCR, Frackowiak RSJ,
Turner R. Analysis of fMRI time-series revisited. Neuroimage, 1995; 2: 45-53.
8. Friston KJ, Holmes AP, Price CJ, Buchel C, Worsley K. Multisubject fMRI studies and
conjunction analyses. Neuroimage, 1999; 10: 385-96.
9. Green P, Lees-Haley P, Allen L. The word memory test and the validity of
neuropsychological test scores. Forensic Neuropsychology. 2002; 2: 97-124.
10. Greenwald AG, Mcghee DE, Schwartz JLK. Measuring individual differences in
implicit cognition: The implicit association task. Journal of Personality and Social
Psychology, 1998; 74: 1464–80.
73
11. Greenwald AG, Nosek BA, Banaji MR. Understanding and using the Implicit
Association Test: I. An improved scoring algorithm. Journal of Personality and Social
Psychology, 2003; 85, 197-216.
12. Greiner BA, Leitner K. Assessment of job stress: RHIA instrument, In K. Landau and
W. Recent developments ii work analysis (pp.53-66). Rohmert, Eds. Philadelphia,
1989.
13. Hackman JR, Lawler EE. Employee reactions to job characteristics. Journal of
Applied Psychology, 1971; 55: 259-86.
14. Hackman JR, Oldham GR. Development of Job Diagnostic Survey. Journal of Applied
Psychology, 1975; 60: 159-170.
15. Hiscock M, Hiscock CK. Refining the forced choice method for the detection for
malingering. Journal of clinical and experimental neuropsicology, 1989: 11, 967-74.
16. Hurrel JJJr, McLaney MA. Exposure to job stress: A new psychometric instrument.
Scandinavian journal of Work, Environment and Health, 1988; 14: 27-28.
17. Iverson GL, Franzen MD. A brief assessment instrument designed to detect
malingered memory deficits. The Behavior Therapist, 1993; 134-135.
18. Karasek RA. Job Content Questionnaire and users guide. Los Angeles: University of
Southern California, Department of Industrial and Systems Engineering, 1985.
19. Kozel FA, Trivedi MH. Developing a neuropsychiatric functional brain imaging test.
Neurocase (2008); 14: 54-8.
20. Mecham RC, McCormick EJ, Jeanneret PR. Position Analysis Questionnaire users
manual (System II). Logan, UT : PAQ Services, 1977.
21. Melton GB, Petrila J, Poythress NG, Slobogin C. Psychological Evaluations for The
Court Handbook for Mental Health Professionals and Lawyers - Psychological
Evaluations for The Court. Guilford Press, third Edition; New York, 2007.
74
22. Nardo D, Högberg G, Looi JC, Larsson S, Hällström T, Pagani M. Gray matter density
in limbic and paralimbic cortices is associated with trauma load and EMDR outcome
in PTSD patients. J Psychiatr Res, 2010; 44: 477-85.
23. Network Nazionale per la Prevenzione Disagio Psicosociale nei Luoghi di Lavoro. La
valutazione dello stress lavoro-correlato. Proposta metodologica. ISPESL, 2010.
24. Osipow SH, Davis AS. The relationship of coping resources to occupational stress
and strain. Journal of Vocational Behavior, 1988; 32: 1-15.
25. Rey A. L’examen clinique en psychologie. Presses Universitaires de France, Parigi,
1964.
26. Rogers R. Clinical Assessment of malingering and reception. Structured Interviews
and Dissimulation. Cap IV p 18, Guilford Press, third Edition; New York, 2008.
27. Romano C. Work-related stress: the SIMLII position. G Ital Med Lav Ergon, 2009; 31:
252-6.
28. Rüegsegger R. Liste de contrôle. Stress. Suva, Suisse, pp. 4, reference 67010.f,
Internet: www.suva.ch.
29. Sartori G, Forti S, Birbaumer N, Flor H. A brief and unobtrusive instrument to detect
simulation and exaggeration in patients with whiplash syndrome Neuroscience
Letters, 2003; 342: 53-6.
30. Sartori G, Agosta S, Zogmaister C, Ferarra SD, Castiello U. How to Accurately
Detect Autobiographical Events. Psychological Science, 2008; 19: 772-80.
31. Sims HP, Szilagyi AD, Keller RT. The measurement of job characterics. Academy of
Management Journal. 1976; 19: 195-212.
32. Spielberger CD. Professional Manual for the job stress survey (JSS). Psychological
Assessment Resources; Odessa, 1994.
33. Strauss E, Sherman EMS, Spreen O. A Compendium of Neuropsychological tests:
administration, norms and commentary. Oxford University Press, 2006.
75
34. Tombaugh T. The test of memory malingering (TOMM) in forensic neuropsychology.
Journal of forensic Neuropsychology, 2002; 2: 69-96.
35. Worsley KJ, Friston KJ. Analisys of fMRI time-series revisited-again. Neuroimage,
1995; 2: 173-81.
76
ALLEGATO 1: convenzione INAIL
77
78
79
80
81
ALLEGATO 2: foglio informativo per il paziente
82
Studio per la valutazione dei quadri di sospetta patologia professionale stresscorrelata: uno studio fMRI
Gentile Signora/e,
Il Dipartimento di Traumatologia, Ortopedia e Medicina del Lavoro dell’Università di Torino, in
collaborazione con il Dipartimento di Diagnostica per Immagini, Struttura Complessa di
Neuroradiologia, Azienda Ospedaliera CTO/Maria Adelaide, e il Centro di Scienza Cognitiva,
conduce un programma di ricerca volto a studiare i meccanismi psicologici e neuronali
coinvolti in patologie professionali stress-correlate. Tale ricerca è supervisionata dal
Professor Enrico Pira, professore ordinario di Medicina del Lavoro e Direttore del
Dipartimento.
Per svolgere tale ricerca abbiamo bisogno della collaborazione e della disponibilità di
persone che, come Lei, soddisfino i requisiti idonei alla valutazione che verrà eseguita e per
questo Le chiediamo di partecipare alla presente ricerca.
Prima che Lei prenda la decisione di accettare o rifiutare di partecipare, La preghiamo di
leggere con attenzione queste pagine e di chiedere chiarimenti, qualora non avesse ben
compreso o avesse bisogno di ulteriori precisazioni. Saremo sempre a sua disposizione per
qualsiasi domanda relativa alla sperimentazione.
Nel caso Lei acconsentisse a partecipare a questa ricerca, Le sarà chiesto di firmare questo
modulo di consenso informato. In caso contrario le chiederemo di firmare la Sua eventuale
indisponibilità a parteciparvi
NOTE INFORMATIVE PER IL PAZIENTE
1) Il Medico del Lavoro, in base alla visita medica e agli accertamenti eseguiti presso
l’ambulatorio di Medicina del lavoro dell’Ospedale CTO di Torino, mi ha detto che
sono arruolabile in questo studio che si prefigge di valutare i quadri clinici che
possono essere messi in correlazione con lo stress lavorativo. Che cosa sono le
patologie stress lavoro correlate?
Lo stress è una normale reazione di adattamento che ognuno di noi sviluppa tutte le volte
che deve affrontare uno stato di tensione fisica e/o mentale. Questa capacità complessa ci
permette di affrontare e superare alcune situazioni critiche della vita quotidiana ma, in alcuni
casi estremi, può non essere sufficiente a gestire la stimolazione e sfociare in delle vere e
proprie manifestazioni patologiche. Per ogni persona esiste un livello ottimale di stimolazione
83
che genera una condizione di benessere, mentre livelli superiori o inferiori generano
condizioni di disagio che possono portare ad eventi patologici. La suscettibilità e la
predisposizione individuale, ovvero le caratteristiche specifiche di ogni persona, sono infatti
elementi fondamentali per l’evoluzione del processo. In altri termini: ciò che è stressante per
una persona può non esserlo per un’altra.
L’evidenza scientifica dimostra che tra gli eventi stressanti quelli connessi al lavoro possono
avere una notevole rilevanza. Si può affermare che le caratteristiche fisiche e psico-sociali
del lavoro, interagendo con eventi stressanti della vita extralavorativa tipici, per esempio,
dell’ambiente familiare, giocano un ruolo cruciale nel determinare lo stress e i disturbi psicofisici ad esso correlati. Tra le più autorevoli definizioni di stress dovuto al lavoro è da citare
quella del NIOSH (1999), che lo descrive come “un insieme di reazioni fisiche ed emotive
dannose che si manifestano quando le richieste poste dal lavoro non sono commisurate alle
capacità, risorse o esigenze del lavoratore”.
L'esposizione prolungata a situazioni stressanti che non si risolvono può far insorgere o
aggravare
sintomi sia psichici sia fisici, i più frequenti dei quali riguardano i disturbi comportamentali, i
disturbi del sonno, l’ansietà, lo stato depressivo, i disturbi della memoria, ma anche alcune
disfunzioni del sistema gastrointestinale, alcune manifestazioni cutanee e cardiovascolari.
Possono infine insorgere dei veri e propri quadri patologici psichici:
1)
Il Disturbo dell’Adattamento Cronico: una risposta psicologica ad uno o più fattori
stressanti identificabili che conducono allo sviluppo di sintomi emotivi o comportamentali
clinicamente significativi. I disturbi sono d’ansia (instabilità emotiva, stati di allerta, incapacità
di rilassarsi, sonno disturbato, ansia somatizzata) o depressivi.
2)
Il Disturbo Post Traumatico da Stress: una risposta ritardata e protratta ad un evento
stressante o a situazioni (di breve o lunga durata) di natura eccezionalmente minacciosa in
grado di provocare diffuso malessere.
2)E’ vero che per la valutazione di queste patologie sono coinvolti il Medico del
Lavoro, lo Psichiatra e lo Psicologo?
Il percorso diagnostico per la valutazione delle patologie stress-lavoro correlate prevede,
classicamente:
Una Visita di Medicina Lavoro condotta dal Medico del Lavoro che comporta:
-
la visita medica e l’esame obiettivo mirati alla valutazione di eventuali sintomi e/o
segni di disagio psicofisico; l’anamnesi rivolta alla rilevazione dell’eventuale presenza di
familiarità per patologie neuropsichiche e la presenza di patologie pre-esistenti (sia a carico
della sfera psichica sia a carico degli altri organi e/o apparati);
-
il colloquio mirato all’analisi delle caratteristiche organizzative dell’ambiente di lavoro
e, in particolare, delle dinamiche conflittuali vissute dal paziente al fine di valutare l’effettiva
84
compatibilità con i parametri descritti in letteratura come caratterizzanti una condizione di
stress lavorativo o una situazione di mobbing;
-
la somministrazione di un questionario appositamente allestito volto ad evidenziare
ed analizzare i parametri fondamentali delle potenziali esposizioni stressanti.
Una Visita Medica Psichiatrica, condotta dallo Psichiatra, volta alla diagnosi di un eventuale
quadro psicopatologico compatibile con una sindrome stress-correlata, ovvero di un Disturbo
dell’Adattamento e/o di un Disturbo Post Traumatico da Stress.
Una Valutazione Psicologica, condotta dallo Psicologo, che comporta:
-
il colloquio psicologico composto da una intervista strutturata mirata alla valutazione
di eventuali sintomi e/o segni di depressione.
-
l’utilizzo di test standardizzati volti a diagnosticare le alterazioni della condotta
emotiva del paziente negativi verso i trattamenti di salute mentale.
Tutte queste valutazioni fanno parte del normale iter diagnostico condotto presso
l’Ambulatorio di Medicina del Lavoro dell’Università di Torino.
3) Perché c’è bisogno di fare una ricerca? Quale è l’obiettivo di questa ricerca?
L’obiettivo di questo progetto è quello di definire e validare metodiche innovative che diano
un contributo di oggettività alla diagnosi finale da affiancare alle tecniche tradizionali nei casi
sospetti di disagio della sfera psichica correlato all’attività lavorativa. Il percorso diagnostico
tradizionale prevede, come abbiamo detto prima, numerosi colloqui con vari specialisti del
settore siano essi medici del lavoro, psichiatri e psicologi i quali si avvalgono della propria
esperienza clinica e di test condivisi dal mondo scientifico che somministrano ai pazienti per
raggiungere una valutazione finale condivisa. Nel percorso diagnostico attuale, a differenza
di tutte le altre discipline mediche, per questo tipo di valutazione non vengono utilizzati esami
strumentali che orientino in modo del tutto oggettivo, senza quindi essere influenzati dalla
soggettività dei singoli operatori sanitari, la diagnosi finale. Le tecniche tradizionali
documentano solamente l’esistenza di un generale quadro clinico, ma non la specifica
alterazione funzionale.
Lo studio si prefigge di individuare una metodica, che abbinando strumenti comportamentali
e tecniche di neuroimaging (sotto forma di un particolare tipo di Risonanza Magnetica),
consenta di rilevare e documentare tale alterazione nei quadri di sospetta patologia
professionale stress-correlata. Per fare questo alle classiche figure professionali coinvolte
nel percorso diagnostico verrà affiancata anche quella del Neuroradiologo.
4) In che cosa consiste questa ricerca? Devo pagare qualche cosa? Chi acconsente
deve sottoporsi ad esami nuovi, mai sperimentati, oppure essere curato con terapie
nuove, sperimentali?
85
No. La Sua partecipazione alla presente ricerca non comporta alcuna spesa. Il Paziente non
deve assumere né farmaci né deve essere esposto a fonti di radiazioni; non devono essere
eseguiti esami del sangue né delle urine.
Al paziente vengono somministrati da uno psicologo del gruppo di ricerca ulteriori test
psicodiagnostici e picocomportamentali.
Il paziente non deve sottoporsi ad esami strumentali nuovi in fase di sperimentazione;
l’esame di Risonanza Magnetica a cui potrà essere sottoposto il paziente è una metodica
utilizzata in numerosi altri campi diagnostici e non è di tipo invasivo: innovativo è solo il
settore di applicazione in cui viene testato questo strumento: i disturbi della sfera psichica.
5) Chi sono i pazienti che possono partecipare alla ricerca e che cosa dovranno fare?
Alla ricerca possono partecipare i pazienti in età lavorativa, che si recano a visita presso
l’ambulatorio di Medicina del Lavoro dell’Università di Torino c/o l’Ospedale CTO in via
Zuretti, 29 a Torino per problematiche stress-lavoro correlate, su richiesta o del medico di
famiglia, o del proprio Medico Competente, o del Datore di Lavoro, o dell’INAIL.
Alcuni dati emersi durante il colloquio con il Medico del Lavoro in occasione della valutazione
medico-legale presso l’Ambulatorio saranno in parte utilizzati dal gruppo di progetto per
implementare la fase sperimentale.
Il Paziente viene informato mediante questo scritto ed un colloquio con il Medico del Lavoro;
se accetta, firma il consenso informato.
Questa ricerca si compone di due fasi.
Nella fase 1 Lei sarà sottoposto, oltre ad alcuni ulteriori test psicodiagnostici di
approfondimento, ad un compito chiamato “Autobiographical Implicit association Test”
(aIAT). Si tratta di un test computerizzato in cui le verrà richiesto di valutare come “vera” o
“falsa” una frase presentata al centro dello schermo (ad es.: “sono davanti al computer”). E’
prevista una fase di prova per aiutarla a familiarizzare con il compito, che durerà in tutto circa
un’ora.
In base ai risultati ottenuti nella Fase 1, le potrà essere chiesto di partecipare alla Fase 2.
Nella fase 2 verrà utilizzata la risonanza magnetica funzionale (fMRI). Questo strumento
permette di visualizzare e misurare l’attività cerebrale senza l’uso di radiazioni. La scansione
in risonanza magnetica funzionale sarà eseguita presso la Struttura Complessa di
Neuroradiologia, Azienda Ospedaliera CTO/Maria Adelaide. Durante la scansione le verrà
proposto un compito (aIAT) simile a quello svolto nella fase 1.
La scansione durerà complessivamente circa 60-80 minuti e prevede:
- una misurazione anatomica (detta anche MRI strutturale)
- la registrazione delle aree cerebrali che sono attive durante lo svolgimento del compito
(aIAT) (questa fase è detta MRI funzionale).
86
6) Quali sono i vantaggi, quali gli svantaggi a partecipare alla ricerca? Se partecipo,
posso avere dei danni?
No, la partecipazione non può causare danni, perché, come abbiamo detto prima, non
vengono utilizzate tecniche invasive e i pazienti non vengono esposti a fonti di
radiazioni.
Le vorremmo tuttavia far notare che la risonanza magnetica richiede l’immobilità in un
ambiente ristretto e rumoroso. Durante la scansione Lei potrà comunicare con l’esterno e
interrompere la sperimentazione in qualsiasi momento utilizzando un dispositivo di sicurezza
che le verrà fornito. Se questo dovesse accadere, purtroppo l’esperimento non potrà essere
concluso, ma se dovesse sentirne il bisogno, non esiti comunque a farlo.
A causa del campo magnetico, non si può indossare nessuna forma di metallo. I portatori di
pacemaker o di altre forme di implantati di metallo non possono partecipare a questa
sperimentazione. Se ha qualche dubbio a riguardo, ci sarà un medico a disposizione che
potrà aiutarla nel valutare la sua idoneità ad una scansione MRI.
I vantaggi derivanti sul piano pratico dalla acquisizione e dalla standardizzazione di questa
metodica sono evidenti sotto il profilo sia della affinazione diagnostica a fini terapeutici sia
dell’ inquadramento medico-legale dei casi. Individuare “pattern neurali” comuni a differenti
quadri (identificati mediante l’applicazione di test psicodiagnostici), permetterebbe di meglio
definire, utilizzando un criterio oggettivo, la condizione (patologica o meno) di ciascun
individuo. In altri termini, qualora alla fine del progetto si dovesse confermare l’utilità di
questa metodica innovativa, il paziente avrà a disposizione, senza alcuna spesa, un ulteriore
dato per l’inquadramento diagnostico del suo stato anche eventualmente a fini terapeutici.
Inoltre, il Paziente ha il vantaggio di partecipare attivamente alla realizzazione di una ricerca
che potrà portare numerosi vantaggi nel prossimo futuro a tantissimi Pazienti in età
lavorativa.
Gli svantaggi sono il doversi recare al CTO per sottoporsi ad ulteriori test, e il disagio di
dovere stare immobile per circa 1 ora durante l’esecuzione delle scansioni in Risonanza.
7) Chi sono i responsabili e chi posso contattare per chiarimenti e/o problemi?
Il Responsabile del progetto pluridisciplinare è il Prof. Enrico Pira, Medico del Lavoro,
Direttore del Dipartimento di Ortopedia, Traumatologia e Medicina del Lavoro dell’Università
degli Studi di Torino, con i suoi Collaboratori: Dr. Marco Manzari (Medico del Lavoro,
Dottorando), Dr.ssa Attilia Gullino (Medico del Lavoro), Dr.ssa Valentina Ieraci (Psicologo)
I ricercatori del Centro di Scienza Cognitiva dell’Università degli Studi di Torino che
collaborano sono:
Dr. Cristina Becchio (Ricercatore), Dr. Angela Ciaramidaro (Ricercatore post-doc), Dr. Marco
Del Giudice (Ricercatore Post-doc), Dr. Adelina Brizio (Dottoranda), Dr. Filippo Migliorati
(Dottorando), Dr. Andrea Cavallo (Dottorando), Eleonora Beccaluva (Tesista).
87
I Neuroradiologi del Dipartimento di Diagnostica per Immagini, Struttura Complessa di
Neuroradiologia, Azienda Ospedaliera CTO/Maria Adelaide che collaborano sono:
Dr.ssa Consuelo Valentini (Neuroradiologa)
8) E’ possibile ritirare il consenso allo studio? Sono sicuro che i dati che sono
richiesti servono alla ricerca e sono trattati secondo la legge?
La sua adesione a questa ricerca è completamente volontaria e Lei potrà ritirare il consenso
alla partecipazione in qualsiasi momento, senza essere tenuto a darci alcuna spiegazione.
La Sua decisione non influenzerà in nessun modo l’iter diagnostico all’interno
dell’ambulatorio di Medicina del Lavoro, né inciderà in modo negativo sulla sua persona.
I dati personali che saranno richiesti sono essenziali ai fini della ricerca e sono trattati, sia in
modo informatizzato che cartaceo, nel pieno rispetto della normativa in materia e
nell’interesse del Paziente (D.Lgs. 196/2003 art. 4 e 7).
Inoltre, attraverso il Responsabile del trattamento dei dati, reperibile presso il Dipartimento di
Traumatologia, Ortopedia e Medicina del Lavoro, è possibile accedere ai dati personali, per
verficarne l’utilizzo o, eventualmente, per correggerli, aggiornarli ovvero per cancellarli od
opporsi al loro trattamento.
Se lo richiederà alla fine della ricerca potranno esserle comunicati i risultati dello studio in
generale.
Se desidera maggiori informazioni, può contattare il Prof. Enrico Pira o il Dr. Marco Manzari
presso il Dipartimento di Traumatologia, Ortopedia e Medicina del Lavoro al numero
011/6933500, o inviando un fax al n° 01.6963662 specificando i numeri di telefono a cui
potrà essere contattato, o per e-mail: [email protected] oppure [email protected] .
Verrà prontamente evasa qualunque richiesta.
88
ALLEGATO 3: foglio informativo per il Medico di Famiglia
89
FOGLIO INFORMATIVO PER IL MEDICO DI FAMIGLIA
TITOLO DEL PROGETTO
“Utilizzo della fMRI per la valutazione dei quadri di sospetta patologia professionale
stress-correlata. Studio pilota in un gruppo di pazienti afferenti all’Ambulatorio
Interdivisionale del Dipartimento di Medicina del Lavoro dell’Università degli Studi di
Torino”
Ricerca osservazionale coordinata dal Dipartimento di Traumatologia, Ortopedia e Medicina
del Lavoro dell’Università di Torino, in collaborazione con il Dipartimento di Diagnostica per
Immagini, Struttura Complessa di Neuroradiologia, Azienda Ospedaliera CTO/Maria
Adelaide, e il Centro di Scienza Cognitiva dell’Università di Torino.
Responsabile della sperimentazione: Prof. Enrico Pira, Professore Ordinario in Medicina del
Lavoro e Direttore del Dipartimento di Traumatologia, Ortopedia e Medicina del Lavoro
dell’Università di Torino
Gentile Collega,
viene
richiesto
alla/al
Sua/Suo
assistita/o,
Sig.ra/Sig……………………………………………………..
di partecipare a questo studio di ricerca volto a studiare i meccanismi psicologici e neuronali
coinvolti in patologie professionali stress-correlate
Per svolgere tale ricerca abbiamo bisogno della collaborazione e della disponibilità di
persone che, come la/il Sua/Suo assistita/o, soddisfino i requisiti idonei alla
valutazione che verrà eseguita.
SCENARIO
Lo stress è una normale reazione di adattamento che ognuno di noi sviluppa tutte le volte
che deve affrontare uno stato di tensione fisica e/o mentale. Questa capacità complessa ci
permette di affrontare e superare alcune situazioni critiche della vita quotidiana ma, in alcuni
casi estremi, può non essere sufficiente a gestire la stimolazione e sfociare in delle vere e
proprie manifestazioni patologiche. Per ogni persona esiste un livello ottimale di stimolazione
che genera una condizione di benessere, mentre livelli superiori o inferiori generano
condizioni di disagio che possono portare ad eventi patologici. La suscettibilità e la
predisposizione individuale, ovvero le caratteristiche specifiche di ogni persona, sono infatti
elementi fondamentali per l’evoluzione del processo. In altri termini: ciò che è stressante per
una persona può non esserlo per un’altra.
90
L’evidenza scientifica dimostra che tra gli eventi stressanti quelli connessi al lavoro possono
avere una notevole rilevanza. Si può affermare che le caratteristiche fisiche e psico-sociali
del lavoro, interagendo con eventi stressanti della vita extralavorativa tipici, per esempio,
dell’ambiente familiare, giocano un ruolo cruciale nel determinare lo stress e i disturbi psicofisici ad esso correlati. Tra le più autorevoli definizioni di stress dovuto al lavoro è da citare
quella del NIOSH (1999), che lo descrive come “un insieme di reazioni fisiche ed emotive
dannose che si manifestano quando le richieste poste dal lavoro non sono commisurate alle
capacità, risorse o esigenze del lavoratore”.
L'esposizione prolungata a situazioni stressanti che non si risolvono può far insorgere o
aggravare
sintomi sia psichici sia fisici, i più frequenti dei quali riguardano i disturbi comportamentali, i
disturbi del sonno, l’ansietà, lo stato depressivo, i disturbi della memoria, ma anche alcune
disfunzioni del sistema gastrointestinale, alcune manifestazioni cutanee e cardiovascolari.
Possono infine insorgere dei veri e propri quadri patologici psichici:
3) Il Disturbo dell’Adattamento Cronico: una risposta psicologica ad uno o più fattori
stressanti
identificabili
che
conducono
allo
sviluppo
di
sintomi
emotivi
o
comportamentali clinicamente significativi. I disturbi sono d’ansia (instabilità emotiva,
stati di allerta, incapacità di rilassarsi, sonno disturbato, ansia somatizzata) o
depressivi.
4) Il Disturbo Post Traumatico da Stress: una risposta ritardata e protratta ad un evento
stressante o a situazioni (di breve o lunga durata) di natura eccezionalmente
minacciosa in grado di provocare diffuso malessere.
Il percorso diagnostico per la valutazione delle patologie stress-lavoro correlate prevede,
classicamente:
Una Visita di Medicina Lavoro condotta dal Medico del Lavoro che comporta:
-
la visita medica e l’esame obiettivo mirati alla valutazione di eventuali sintomi e/o
segni di disagio psicofisico; l’anamnesi rivolta alla rilevazione dell’eventuale presenza
di familiarità per patologie neuropsichiche e la presenza di patologie pre-esistenti (sia
a carico della sfera psichica sia a carico degli altri organi e/o apparati);
-
il colloquio mirato all’analisi delle caratteristiche organizzative dell’ambiente di lavoro
e, in particolare, delle dinamiche conflittuali vissute dal paziente al fine di valutare
l’effettiva compatibilità con i parametri descritti in letteratura come caratterizzanti una
condizione di stress lavorativo o una situazione di mobbing;
-
la somministrazione di un questionario appositamente allestito volto ad evidenziare
ed analizzare i parametri fondamentali delle potenziali esposizioni stressanti.
91
Una Visita Medica Psichiatrica, condotta dallo Psichiatra, volta alla diagnosi di un eventuale
quadro psicopatologico compatibile con una sindrome stress-correlata, ovvero di un Disturbo
dell’Adattamento e/o di un Disturbo Post Traumatico da Stress.
Una Valutazione Psicologica, condotta dallo Psicologo, che comporta:
-
il colloquio psicologico composto da una intervista strutturata mirata alla valutazione
di eventuali sintomi e/o segni di depressione.
-
l’utilizzo di test standardizzati volti a diagnosticare le alterazioni della condotta
emotiva del paziente negativi verso i trattamenti di salute mentale.
Tutte queste valutazioni fanno parte del normale iter diagnostico condotto presso
l’Ambulatorio di Medicina del Lavoro dell’Università di Torino.
SCOPO DELLO STUDIO
L’obiettivo di questo progetto è quello di definire e validare metodiche innovative che diano
un contributo di oggettività alla diagnosi finale da affiancare alle tecniche tradizionali nei casi
sospetti di disagio della sfera psichica correlato all’attività lavorativa. Il percorso diagnostico
tradizionale prevede, come abbiamo detto prima, numerosi colloqui con vari specialisti del
settore siano essi medici del lavoro, psichiatri e psicologi i quali si avvalgono della propria
esperienza clinica e di test condivisi dal mondo scientifico che somministrano ai pazienti per
raggiungere una valutazione finale condivisa. Nel percorso diagnostico attuale, a differenza
di tutte le altre discipline mediche, per questo tipo di valutazione non vengono utilizzati esami
strumentali che orientino in modo del tutto oggettivo, senza quindi essere influenzati dalla
soggettività dei singoli operatori sanitari, la diagnosi finale. Le tecniche tradizionali
documentano solamente l’esistenza di un generale quadro clinico, ma non la specifica
alterazione funzionale.
Lo studio si prefigge di individuare una metodica, che abbinando strumenti comportamentali
e tecniche di neuroimaging (sotto forma di un particolare tipo di Risonanza Magnetica),
consenta di rilevare e documentare tale alterazione nei quadri di sospetta patologia
professionale stress-correlata. Per fare questo alle classiche figure professionali coinvolte
nel percorso diagnostico verrà affiancata anche quella del Neuroradiologo.
COSA COMPORTA LA PARTECIPAZIONE ALLO STUDIO
Alla ricerca possono partecipare i pazienti in età lavorativa, che si recano a visita presso
l’ambulatorio di Medicina del Lavoro dell’Università di Torino c/o l’Ospedale CTO in via
Zuretti, 29 a Torino per problematiche stress-lavoro correlate, su richiesta o del medico di
famiglia, o del proprio Medico Competente, o del Datore di Lavoro, o dell’INAIL.
92
Alcuni dati emersi durante il colloquio con il Medico del Lavoro in occasione della valutazione
medico-legale presso l’Ambulatorio saranno in parte utilizzati dal gruppo di progetto per
implementare la fase sperimentale.
Questa ricerca si compone di due fasi.
Nel fase 1 il paziente sarà sottoposto, oltre ad alcuni ulteriori test psicodiagnostici di
approfondimento, ad un compito chiamato “Autobiographical Implicit association Test”
(aIAT). Si tratta di un test computerizzato in cui verrà richiesto di valutare come “vera” o
“falsa” una frase presentata al centro dello schermo (ad es.: “sono davanti al computer”). E’
prevista una fase di prova per aiutare il paziente a familiarizzare con il compito, che durerà in
tutto circa un’ora.
In base ai risultati ottenuti nella Fase 1, potrà essere chiesto al paziente di partecipare alla
Fase 2.
Nella fase 2 verrà utilizzata la risonanza magnetica funzionale (fMRI). Questo strumento
permette di visualizzare e misurare l’attività cerebrale senza l’uso di radiazioni. La scansione
in risonanza magnetica funzionale sarà eseguita presso la Struttura Complessa di
Neuroradiologia, Azienda Ospedaliera CTO/Maria Adelaide. Durante la scansione
verrà
proposto un compito (aIAT) simile a quello svolto nella fase 1.
La scansione durerà complessivamente circa 60-80 minuti e prevede:
- una misurazione anatomica (detta anche MRI strutturale)
- la registrazione delle aree cerebrali che sono attive durante lo svolgimento del compito
(aIAT) (questa fase è detta MRI funzionale).
La partecipazione alla presente ricerca non comporta alcuna spesa. Il Paziente non deve
assumere né farmaci né deve essere esposto a fonti di radiazioni; non devono essere
eseguiti esami del sangue né delle urine.
Il paziente non deve sottoporsi ad esami strumentali nuovi in fase di sperimentazione;
l’esame di Risonanza Magnetica a cui potrà essere sottoposto il paziente è una metodica
utilizzata in numerosi altri campi diagnostici e non è di tipo invasivo: innovativo è solo il
settore di applicazione in cui viene testato questo strumento: i disturbi della sfera psichica.
POTENZIALI BENEFICI DERIVANTI DALLA PARTECIPAZIONE ALLO STUDIO
I vantaggi derivanti sul piano pratico dalla acquisizione e dalla standardizzazione di questa
metodica sono evidenti sotto il profilo sia della affinazione diagnostica a fini terapeutici sia
dell’ inquadramento medico-legale dei casi. Individuare “pattern neurali” comuni a differenti
quadri (identificati mediante l’applicazione di test psicodiagnostici), permetterebbe di meglio
definire, utilizzando un criterio oggettivo, la condizione (patologica o meno) di ciascun
individuo. In altri termini, qualora alla fine del progetto si dovesse confermare l’utilità di
questa metodica innovativa, il paziente avrà a disposizione, senza alcuna spesa, un ulteriore
dato per l’inquadramento diagnostico del suo stato anche eventualmente a fini terapeutici.
93
Inoltre, il Paziente ha il vantaggio di partecipare attivamente alla realizzazione di una ricerca
che potrà portare numerosi vantaggi nel prossimo futuro a tantissimi Pazienti in età
lavorativa.
Gli svantaggi sono il doversi recare al CTO per sottoporsi ad ulteriori test, e il disagio di
dovere stare immobile per circa 1 ora durante l’esecuzione delle scansioni in Risonanza.
POTENZIALI RISCHI DERIVANTI DALLA PARTECIPAZIONE ALLO STUDIO
La partecipazione non può causare danni, perché non vengono utilizzate tecniche invasive e
i pazienti non vengono esposti a fonti di radiazioni.
La risonanza magnetica richiede l’immobilità in un ambiente ristretto e rumoroso. Durante la
scansione il paziente potrà comunicare con l’esterno e interrompere la sperimentazione in
qualsiasi momento utilizzando un dispositivo di sicurezza che gli verrà fornito. Se questo
dovesse accadere, purtroppo l’esperimento non potrà essere concluso, ma se dovesse
sentirne il bisogno, non dovrà esitare comunque a farlo.
A causa del campo magnetico, non si può indossare nessuna forma di metallo. I portatori di
pacemaker o di altre forme di implantati di metallo non possono partecipare a questa
sperimentazione. Se ci fosse qualche dubbio a riguardo, ci sarà un medico a disposizione
che potrà aiutare il paziente nel valutare la sua idoneità ad una scansione MRI..
Questo studio è condotto in accordo con i principi della dichiarazione di Helsinki e dopo
approvazione del Comitato Etico Internazionale AOU San Giovanni Battista di Torino – AO
CTO/Maria Adelaide di Torino.
Tutti i dati del paziente saranno trattati in accordo con la legge sulla privacy (Dlgs 196/2003
art. 4 e 7)
Cogliamo l’occasione per ringraziarLa per la gentile collaborazione e porgerLe i migliori
saluti.
Gli sperimentatori
94
ALLEGATO 4: modulo consenso informato
95
CONSENSO INFORMATO
Questa Dichiarazione deve essere firmata e datata personalmente dal Paziente, a cui sono
state lette e spiegate tutte le pagine qui allegate della Scheda Informativa.
RICERCA MULTIDISCIPLINARE
Studio per la valutazione dei quadri di sospetta patologia professionale
stress-correlata: uno studio fMRI
Medico Sperimentatore (nome e cognome del Medico che informa e raccoglie il
consenso
informato):
…………………………………………………………………………………………..
Io sottoscritto/a ………………………………………………
nato/a a ………………………………………….(provincia…. ) il ………………………..
residente a …………………………………. (provincia ……) Via …………………………
recapiti telefonici (telefonia fissa e mobile)
……………………………………………………………………………………………………………
……………………………………………………………………………………………………………
……………………………………………………………………………………………………
fax ……………………………………. E-mail……………………………………………………….
Dichiaro di:
□
partecipare volontariamente allo studio “Studio per la valutazione dei quadri di
sospetta patologia professionale strss-correlata” avente lo scopo di definire e
validare metodiche innovative da affiancare alle tecniche tradizionali nei casi
sospetti di disagio della sfera psichica correlato all’attività lavorativa.
□
avere avuto a disposizione tempo sufficiente per poter leggere attentamente,
comprendere ed eventualmente farmi spiegare quanto contenuto nella scheda
informativa allegata e da me sottoscritta per presa visione, e che conferma
quanto mi è stato spiegato a voce, in particolare che la sperimentazione sarà
condotta nel rispetto dei codici etici internazionali e sulla privacy (D.Lgs.
193/2003)
Trattamento dei dati personali
Tutte le informazioni raccolte in questa ricerca saranno trattate nel rispetto
della normativa italiana sulla tutela dei dati personali (D.lgs. 196/2003).
96
I Suoi dati personali saranno trattati con tutti i criteri che realizzano la massima
riservatezza ed utilizzati unicamente a fini della ricerca medesima. I dati
raccolti non saranno comunicati a terzi al di fuori del progetto medesimo,
saranno diffusi solo per finalità di ricerca scientifica in forma aggregata, quindi
anonima.
Il trattamento dei Suoi dati è avviato solo con la sottoscrizione del consenso,
anche per la sezione relativa al “Trattamento dei dati personali”, previa lettura
della presente Scheda informativa.
Ogni partecipante ha, in ogni momento, facoltà di esercitare i diritti di cui all’art.
7 del D.lgs. 196/2003, qui di seguito riportato:
1. L’interessato ha diritto di ottenere la conferma dell’esistenza o meno di dati
personali che lo riguardino, anche se non ancora registrati, e la loro
comunicazione in forma intelligibile.
2. L’interessato ha diritto di ottenere l’indicazione:
a. dell’origine dei dati personali;
b. delle finalità e modalità del trattamento;
c. della logica applicata in caso di trattamento effettuato con l’ausilio di
strumenti elettronici;
d. degli estremi identificativi del titolare, dei responsabili e del rappresentante
designato ai sensi dell’art. 5 comma 2;
e. dei soggetti o delle categorie di soggetti ai quali di dati personali possano
essere comunicati o che possano venire a conoscenza in qualità di
Rappresentante designato
nel territorio dello Stato, di Responsabili o di Incaricati.
3. L’interessato ha diritto di ottenere:
a. l’aggiornamento, la rettificazione ovvero, quando vi ha interesse,
l’integrazione dei dati;
b. la cancellazione, la trasformazione in forma anonima o il blocco dei dati
trattati in violazione di legge, compresi quelli di cui non sia necessaria la
conservazione, in relazione agli scopi per i quali i dati siano stati raccolti o
successivamente trattati;
c. l’attestazione che le operazioni di cui alle lettere a) e b) siano state portate a
conoscenza, anche per quanto riguarda il loro contenuto, di coloro ai quali i
dati siano stati comunicati o diffusi, eccettuato il caso in cui tale adempimento
si riveli impossibile o comporti un impiego di mezzi manifestamente
sproporzionato rispetto al diritto tutelato.
97
□
aver avuto la possibilità di porre domande e di avere avuto risposte
soddisfacenti su tutta la sperimentazione e che non vi sono conseguenze per
la mancata esecuzione della procedura proposta
□
essere informato sui possibili rischi o disagi ragionevolmente prevedibili
□
acconsentire/non acconsentire che il medico responsabile informi il mio
medico di famiglia
□
acconsentire che i monitor, audit, autorità regolatorie nazionali ed estere
abbiano accesso diretto alla mia documentazione clinica ai fini di monitoraggio
e verifica
□
essere consapevole che la partecipazione è volontaria, con l’assicurazione che
il rifiuto a partecipare non influirà nel ricevere il trattamento più idoneo
Dichiaro inoltre di essere stato informato di quanto segue:
□
che potrò ritirarmi dalla sperimentazione già iniziata in qualunque momento,
senza conseguenze negative nel ricevere il trattamento più idoneo e senza
l’obbligo da parte mia di motivarne la decisione, a meno che la stessa non
derivi dalla comparsa di disturbi o effetti indesiderati e/o non previsti, nel qual
caso mi impegno fin da ora a comunicarne tempestivamente al medico natura
ed entità
□
che la cartella clinica resterà strettamente riservata ed i dati saranno utilizzati
con le finalità indicate nello studio (ai sensi del D.Lgs.196/2003)
□
che i miei dati personali saranno trattati secondo quanto previsto dal D. Lgs.
196/2003 e s.m.i. e come previsto dalla Linea Guida del Garante per il
trattamento dei dati personali nell’ambito delle sperimentazioni cliniche (G.U.
190 del 14/08/2008)
□
che sarò informato di eventuali nuovi dati che possano influenzare i rischi o
benefici, oppure variazioni di protocollo che possano influenzarli
□
che è mio diritto avere accesso alla documentazione che mi riguarda ed alla
valutazione espressa dal Comitato Etico, cui potrò rivolgermi se lo riterrò
opportuno presso l’AOU San Giovanni Battista di Torino
□
che una copia del consenso informato e della documentazione di cui ho preso
visione rimarrà in mio possesso
□
che per ogni problema o per eventuali informazioni potrò rivolgermi al il Prof.
Enrico Pira o il Dr. Marco Manzari presso il Dipartimento di Traumatologia,
Ortopedia e Medicina del Lavoro al numero 011/6933500, o inviando un fax al
n° 01.6963662 specificando i numeri di telefono a cui potrà essere contattato,
o per e-mail: [email protected] oppure [email protected] .
98
Pertanto, confermo di aver avuto risposte esaurienti a tutti questi miei quesiti e, preso atto
della situazione illustrata
ACCONSENTO
liberamente, spontaneamente ed in piena coscienza alla sperimentazione propostami.
Dichiaro inoltre di essere a conoscenza della possibilità di revocare il presente consenso in
qualsiasi momento prima dell’avvio della sperimentazione.
Per eventuali comunicazioni, sarò reperibile ai numeri telefonici/fax/e-mail segnalati.
Eventuali note: ……………………………………………………………………………………...
………………………………………………………………………………………………………..
Data………………………….
Ora dell’inizio del colloquio…………………
Ora della fine del colloquio …………………
Eventuali testimoni presenti (nome, cognome, firma):
…………………………………………………………………………………………
…………………………………………………………………………………………
Firma
del
Paziente
……………………………………..
Firma
del
Medico
…………………………
Oppure:
NON ACCONSENTO
liberamente, spontaneamente ed in piena coscienza alla sperimentazione propostami.
Consapevole che non vi sono rischi derivanti dal rifiuto a sottopormi alla stessa.
Data………………………….
Ora dell’inizio del colloquio…………………
Ora della fine del colloquio …………………
Eventuali testimoni presenti (nome, cognome, firma):
…………………………………………………………………………………………
…………………………………………………………………………………………
Firma
del
Paziente
……………………………………..
Firma
del
Medico
…………………………
IL PRESENTE MODULO VIENE INSERITO NELLA CARTELLA CLINICA
99
ALLEGATO 5: parere Comitato Etico
100
101
102
103