Sbobbinatura del 2013-03-13
Prof :Marini
Sbobb: Federico Maccarrone
ASSE IPOTALAMO IPOFISI E ASSE IPOTALAMO – IPOFISI- SURRENE
Oggi abbiamo come argomenti da trattare l’ asse ipotalamo ipotalamo - ipofisi e l’asse ipotalamo ipofisi – surrene.
Diciamo che dal punto di vista del metodo la lezione serve a dare un metodo di studio , poiché la
materia ha numerosi crediti e questi misurano il lavoro dello studente oltre a quello del docente ,
per cui dobbiamo cercare di studiare i vari argomenti che ci servono per fare bene i medici .
Ovviante quando parliamo di sistema nervoso endocrino , stiamo parlando di un grossissimo
sistema di regolazione .
Dal punto vista del metodo , consiglio un modo più semplice per poter studiare anche altri
sistemi: da una parte consiglio di studiare il sistema nervoso e dall’ altra il sistema endocrino ,
perché sono i due grossi sistemi di regolazione del nostro organismo ,e per il fatto che uno si
chiama endocrino e l’altro nervoso non si significa che lavorano in maniera separata , ma lavorano
in maniera integrata, infatti la fisiologia è la scienza della regolazione .
Fisiologia significa studio integrato dei vari sistemi , poi può essere definita come la scienza del
corpo sano o dell’omeostasi , allostasi o scienza del fitness .
Questi due sistemi se ben conosciuti ci permettono di conoscere bene anche gli altri .
In genere il sistema endocrino controlla tutto l’organismo , con una risposta lenta e costante nel
tempo ,a differenza del sistema nervoso che darà delle risposte molto adattive nel tempo e molto
più veloci.
Questi 2 sistemi di regolazione hanno dei punti di contatto , basti pensare alle molecole segnale
del sistema nervoso definite neurotrasmettitori, presenti soprattutto nelle sinapsi chimiche
dell’organismo umano ; mentre le specie meno evolute utilizzano prevalentemente sinapsi
elettriche.
Nel sistema endocrino le molecole di segnale sono gli ormoni. I neurotrasmettitori quando sono
immessi nel sangue e sono veicolati a distanza , diventano ormoni , quindi questo può essere
considerato un punto di contatto tra il sistema endocrino e il sistema nervoso .Altri punti di
contatto sono strutturali e anatomici:basti pensare all’asse ipotalamico -ipofisario , per esempio
gli ormoni ipofisari come l’ ossitocina e l’ ADH sono prodotti di secrezioni di neuroni ipotalamici
detti neurosecreti. Un altro punto di contatto è a livello della midollare del surrene , che puo’
essere considerato un ganglio del sistema nervoso autonomo o vegetativo privo delle fibre post-
gangliari , per cui il prodotto di secrezione della midollare , invece di comportarsi come in genere
succede nel SNA, si comporta come neurotrasmettitore.
Oggi andiamo a esplorare il primo asse che fa sempre capo all’ipotalamo – ipofisi , e che trova
come terzo elemento di questo sistema la tiroide .
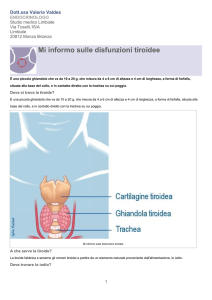
Quando parliamo della tiroide , parliamo di un organo
che dal punto di vista anatomico e dal punto di vista funzionale ha delle ripercussioni enormi
sull’organismo . Pensate dal punto di vista fisio-patologico e clinico , all’ ’enorme numero di
patologie della tiroide cui andrà incontro il medico durante la sua professione, per cui se conosce
bene la funzione della tiroide abbiamo un lavoro fatto per gli anni successivi.
I classici ormoni tiroidei , T3 e T4 , sono considerati gli ormoni principe nella regolazione del
metabolismo.
CENNI ANATOMIA TIROIDE
Questa ghiandola è situata alla base del collo , presenta due lobi uniti centralmente da un istmo .
Per parlare del metabolismo degli ormoni tiroiodei , bisogna partire dall’IPOTALAMO poi passare
all’ipofisi e infine alla tiroide ( ASSE IPOTALAMO – IPOFISI -TIROIDE).
L’ipotalamo ha una struttura diencefalica situata alla base del diencefalo , ed è formata da una
serie di nuclei ipotalamici ( o gruppi neuronali ) , tra questi neuroni ce ne sono alcuni responsabili
della produzione dei fattori di liberazione o liberine ipotalamiche che inducono la produzione di
ormoni da parte dell’adenoipofisi. Quindi si comincia a costituire l’asse ipotalamo- ipofisi , e la
liberina ipotalamica è quella che viene considerata come il TRH ovvero un thyrotropin releasing
hormone . Questo ormone viene immesso nella circolazione portale ipotalamo- ipofisaria .
Come circoli portali consideriamo il circolo portale del fegato , in cui la rete capillare è compresa
tra due estremità venulari mentre i circoli portali la cui rete capillare è compresa tra un
‘estremità arteriosa e venosa , vengono definiti come rete mirabilis .
Esistono anche altre reti mirabilis arteriose , come quella presente nel glomerulo renale compreso
tra l’arteriola afferente ed efferente ,oppure la reti mirabilis epatica è quella compresa tra vena
porta e vena epatica .
Il TRH è un tripeptide che viene liberato sia dall’ ipotalamo , sia anche dall’ amigdala che è una
componente del circuito limbico .L’amigdala è implicata nel controllo stati emozionali oppure nel
controllo del comportamento , per esempio l’aggressività in un soggetto dipende dall’ attività dei
neuroni dell ‘ amigdala .
Il TRH viene liberato anche dal tronco encefalico ma comunque la maggiore quantità di questo
ormone viene liberata dall’ ipotalamo . Il TRH come tutte le strutture peptidiche viene prodotto
come preproTRH, che diventa TRH definitivo .
Quindi vi sono tutta una serie di modifiche post traduzionali , che comportano dei clivaggi
successivi catalizzati da peptidasi , che danno luogo alla forma finale di questo ormone che una
volta liberato nel circolo portale raggiunge l’adenoipofisi .
Funzione e anatomia sono collegati come diceva Lamark , l’anatomia si studia meglio studiando la
fisiologia , e allora nell’ipofisi dell’uomo si osservano due porzioni , mentre negli anfibi
riconosciamo anche una pars intermedia dove viene prodotta una sostanza che è l’ormone
melanocita stimolante (MSH) che fu scoperto per la prima volta negli anfibi ( pars intermedia )
poiché si aerano accorti che i rospi si abbronzavano e quindi nella pars intemedia era presente
questo ormone .
Nell’uomo le due porzioni classiche sono l’adenoipofisi che è la parte ghiandolare dell’ipofisi e la
neuroipofisi che è formata da tessuto nervoso ed è costituita dagli assoni dei nuclei ipotalamici , la
neuroipofisi produce due tipi di ormoni ADH o vasopressina o ossitocina che presentano quasi la
stessa sequenza amminoacidica .
Nell’ adenoipofisi abbiamo diverse popolazioni cellulari identificabili mediante colorazioni fra cui
abbiamo le cellule tireotrope .
Se il TRH è un tripeptide non può penetrare attraverso la membrana cellulare poiché questa è
costituita da una struttura sfingosfolipidica , quindi idrofilica , per cui affinché la sostanza abbia
effetto è necessario attivare a un meccanismo di secondi messaggeri .
Il segnale del TRH inviato all’interno della cellula ha un duplice effetto :
- L’ effetto è più rapido è mediato dall’ AMP ciclico ,
-un altro sistema un po’ più lento prevede l’intervento di altre vie come l’inositolo trifosfato e
diacilglicerolo con le proteinchinasi C che determinano un incremento del calcio intracellulare che
è un secondo messaggero .
Ricordo che il calcio è fondamentale per ossa , denti , struttura muscolare e sangue e in quanto
come secondo messaggero l‘ organismo ha una serie di regolazioni ormonali per il calcio :vedi il
paratormone , vedi l’ormone D che si chiama 1 -25 idrossicalciferolo e calcitonina .
Quando il TRH si lega al recettore , induce la sintesi del TSH che è appunto chiamato tireotropo o
stimolante la tiroide .
Tutto il metabolismo della tiroide dipende dall’ ‘azione del TSH .
Se non ci fosse questo , non potremmo parlare di produzione dell’ormone tireiodeo , perché è il
principale fattore che agisce sul meccanismo di secrezione degli ormoni tireoidei .
Anche il TSH ha una struttura glicoproteica , e ha funzione principale di favorire la sintesi degli
ormoni .
Favorisce la captazione dello ioduro , che noi introduciamo come iodio ,questo nell’ organismo
viene trasformato nella forma iodurata , che è fondamentale per la sintesi degli ormoni tiroidei
(questi rappresentano l’esempio biologicamente attivo di strutture che presentano iodio al loro
interno) .
Il TSH aumenta molto la vascolarizzazione della tiroide , che normalmente presenta un peso
intorno ai 25 g , ma la presenza del TSH aumenta il flusso di sangue alla ghiandola e il suo peso
aumenta di circa cinque volte .
I soggetti che hanno patologie della tiroide devono essere sottoposti ad un emitiroidectomia e la
difficoltà del chirurgo è non causare emorragie perché la tiroide è un organo vascolarizzatissimo ,
questa è una delle più temute complicanze .
L’asse ipotalamo- ipofisi- tiroide è solo uno degli elementi che condiziona il metabolismo degli
ormoni tiroidei , in quanto la loro attività dipende dalle deiodinasi .
Ogni tessuto ne ha un ‘ isoforma che agisce sul T4 (che è la forma inattiva degli ormoni tiroidei ), il
meccanismo di azione di questo enzima è regolato dalla concentrazione di iodio nel sangue e
quindi dall’assunzione di iodio negli alimenti , ciò significa che se si abbassa la concentrazione di
iodio negli alimenti si possono presentare delle problematiche .
Se la concentrazione dello ioduro è bassa si attivano dei meccanismi di compenso per produrre lo
stesso gli ormoni ed aumentare la captazione entro certi limiti .
Infatti la ghiandola ha anche delle riserve di iodio che gli consentono di resistere due mesi .
Il TRH è uno dei tanti fattori ipotalamici che influenzano i vari assi ,poi abbiamo anche il CRH che
influenza l’asse ipotalamo- ipofisi - corticale del surrene .
Abbiamo anche la liberina che agirà sull ‘adenoipofisi per l ‘increzione dell’ormone GH ( ormone
della crescita) detto anche STH (ormone somatotropo) che agisce indirettamente tramite dei
mediatori definiti insuline growthfactor (AGF) , chiamate anche somatomedine perché mediano
gli effetti al livello del soma del GH. Essendo un ormone della crescita, i bersagli saranno il tessuto
muscolare, il tessuto osseo, il metabolismo……… Cosa fanno quindi questi fattori ipotalamici?
Agiscono a livello del genoma per controllare l’attività trascrizionale e traduzionale della cellula
bersaglio, e questo può avere un effetto più rapido se mediato dall’cAMP, o essere un effetto un
po’ piu lento che prevede l’utilizzo di altri messaggeri come diacilglicerolo, IP3 e le protein chinasi.
Il TRH quindi stimola la secrezione del TSH con effetto a feedback (o retroazione) positiva, sebbene
generalmente nel corpo umano sia negativa per garantire lo stato stazionario dinamico che
conosciamo come “equilibrio” (anche se equilibrio è un concetto fisico, è la “massima entropia
raggiunta da un sistema”, quindi è più corretto chiamarlo stato stazionario dinamico).
Lo stato dinamico non indica fissità, ma è un continuo alternarsi di vari fenomeni che portano alla
situazione migliore del sistema.
Vi sono in fisiologia dei sistemi a feedback positivo, come il sistema a cascata, dove l’organismo
generalmente cerca di modularsi mentre in questo caso esso va contro il concetto di omeostasi.
Tipico esempio è la coagulazione, dove si attivano tanti fattori uno dopo l’altro. Questo ci
permette di avere diversi controlli in diversi distretti dell’organismo umano.
Il TSH è una glicoproteina che stimola la crescita e la secrezione da parte della tiroide, risponde al
TRH in caso di ridotti livelli di T3 e T4 e concorre alla regolazione del metabolismo basale.
Nella Tiroide dal punto di vista strutturale, l’unità funzionale è il follicolo (in realtà non è una
struttura tipica della tiroide ma comune a tutte le ghiandole endocrine), dove vi è un epitelio di
tipo cuboidale che circonda una struttura circolare detta “lume del follicolo”. In questo lume si
riverserà il prodotto della secrezione, che nel caso della tiroide si chiama “Colloide”. Questa
colloide come componente fondamentale presenta una glicoproteina: la Tireoglobulina. Essa
quindi rappresenta in sostanza la forma di deposito degli ormoni tiroidei, le proteine infatti sono
dei colloidi (per distinguerli dai cristalloidi, come i Sali). Quando si parla degli scambi capillari e
dell’ipotesi di Starling (la teoria più accreditata per spiegare gli scambi capillari), si parlerà di
pressione colloido-osmotica, o colloidale. E’ quindi una matrice abbastanza densa, appiccicosa.
Tra un follicolo e un altro esistono le cellule C o parafollicolari, che secernono la calcitonina. La
Calcitonina è un ormone ipocalcemizzante che però nell’adulto non ha un ruolo così importante
come lo può avere il Paratormone e la Vitamina D. Infatti nella rimodellazione dell’osso interviene
in primo luogo il Paratormone, la cui azione è coadiuvata dalla Vitamina D.
In linea generale da un punto di vista didattico diciamo che mentre il paratormone ha un azione
ipercalcemizzante, la calcitonina ha azione opposta, ipocalcemizzante.
In realtà l’effetto ipocalcemizzante è dovuto per la maggior parte al paratormone, che stimola esso
stesso la secrezione di vitamina D (vitamina antirachitidismo), che ne va a modulare l’azione.
Nelle cellule della tiroide vi si distingue una porzione apicale ed una porzione basale. Nella
porzione basale vi è una proteina che funge da scambiatore, che fa entrare nella cellula lo ione
Ioduro in cotrasporto con lo ione Na. In questo modo la cellula ha un duplice vantaggio, perché da
un lato fa entrare il sodio assieme allo Ioduro, dall’altro determina anche una regolazione del
potenziale di membrana, e regola così la sua osmolarità (il sodio per forza osmotica trascina
acqua). Di fatto esso è un trasporto attivo secondario, una sorta di “scroccone molecolare”, perché
sfrutta l’energia delle altre pompe (esistono tanti tipi di pompe, terziarie quaternarie, che non
sfruttano una energia propria, ma utilizzano l’energia di una pompa primaria). Lo iodio
internalizzato viene utilizzato per la sintesi degli ormoni tiroidei. Appena il TSH infatti arriva a
livello della membrana cellulare si attiva il cotrasportatore Na/I che quindi capta più Ioduro
necessario a questa sintesi.
La Tireoglobulina rappresenta il deposito di questi ormoni. Prima di poter essere sintetizzati però è
necessario una ossidazione dello ione Ioduro, che viene ossidato a iodio, tappa necessaria per la
iodinazione dei residui Tirosinici nella Tireoglobulina. Alcuni farmaci ed alcuni Endocrine Disruptor
(molecole presenti anche nell’ambiente) possono andare a ridurre l’attività della tiroide agendo
specificatamente sull’attività dell’enzima Tireoperossidasi, che è un enzima che per funzionare ha
bisogno del H2O2(Perossido di idrogeno o acqua ossigenata ) . Una volta che questo enzima si
attiva, lo ioduro viene ossidato a iodio, che viene inserito nella colloide per andare a formare gli
ormoni tiroidei.
La fase successiva è l’ organicazione dello Iodio a livello della Tireoglobulina. Questa fase prevede
che si inseriscano gli Iodi sui residui terminali della tirosina della tireoglobulina. Possiamo inserire
una o due molecole di Iodio, formando due strutture: MIT (monoiodiotirosina) e DIT
(diiodiotirosina). Si ha quindi la condensazione, cioè uniamo le due molecole neoformate: se
uniamo un MIT con un DIT si avrà la triiodiotironina (T3), invece se uniamo la DIT con un’altra DIT
si avrà la tetraiodiotironina (T4), avendo così i due ormoni tiroidei. In realtà parte del T3 formato si
avrà anche dalla deiodinazione (ad opera di una deiodinasi) rimuovendo uno iodio dalla T4,
formando il T3. Per il 90% la tiroide andrà a liberare T4, la forma inattiva dell’ormone. La forma
biologicamente attiva è il T3.
Le fasi sono quindi:
- Ricaptazione dello ioduro con il trasportatore
- Ossidazione dello Ioduro a Iodio per azione della Tireoperossidasi
- Organicazione dello Iodio nella Tireoglobulina
- Formazione di MIT e DIT
- Condensazione e quindi formazione di T3 e T4, con la massima produzione della tiroide del T4
(forma inattiva)
Vi è una inoltre un’altra forma: la rT3 (T3 inversa), che si forma a livello periferico. Anch’essa è
biologicamente inattiva, ma è importante perché dal rapporto rT3/T3 dipende l’attività funzionale
degli ormoni. La quantità di T3 prodotta dalla tiroide è il 15%, il resto il è formata da T4.
Una volta prodotti questi ormoni devono essere quindi trasportati, e presentano un’analogia con
gli ormoni steroidei: mentre gli ormoni proteici sono idrofili (e quindi viaggiano liberi), gli ormoni
steroidei sono idrofobi (il cui precursore è il colesterolo) quindi devono essere trasportati. Le
sostanze vengono trasportate in base alla loro affinità con le proteine plasmatiche. Esiste infatti
una maggiore affinità di legame decrescente , da proteine che hanno maggiore affinità di legame
con il ligando a proteine che presentano bassa affinità.
Nel caso della Tiroide il trasportatore si chiama TBG (proteina legante gli ormoni tiroidei), ed è
una globulina. Segue in ordine decrescente di affinità: la Transtiretina, le Albumine e le
proalbumine che presentano minore affinità. E’ come se ci fosse un passaggio graduato dalla TBG
alla Transtiretina , alle albumine e le proalbumine. Queste proteine plasmatiche legheranno
soprattutto T4 (che è maggiormente rappresentato) e agiranno a livello cellulare. Il T4 una volta
che si distacca dalla cellula va sulla cellula bersaglio che presenta i recettori per gli ormoni tiroidei.
I recettori sono presenti a livello Nucleare, ma se vogliamo essere pignoli troviamo anche recettori
di membrana. Per esempio gli steroidi hanno il cosidetto CPER (recettore per gli estrogeni legati
alla proteina G). Quando l’ormone entra a livello della cellula e incontra un enzima che è la
Deiodinasi (di solito di tipo II, ne son presenti tre isoforme). La Deiodinasi II favorisce la
conversione dal T4 al T3. Il T3 si legherà quindi sul suo recettore a livello nucleare, che è un
eterodimero. Generalmente questo recettore è formato dal classico recettore cosiddetto RT
(recettore per la tiroide), e poi vi è una seconda parte, il recettore per l’acido retinoico, o RXR. Si
forma quindi questo dimero che ha una parte rivolta verso il T3, un’altra parte verso le sequenze
del DNA. Per cui appena il T3 si lega all’eterodimero, si ha un controllo a 360° a livello
trascrizionale della cellula bersaglio.
Cosa fanno quindi questi ormoni Tiroidei?
Hanno tutta una serie di funzioni:
- Controllano il metabolismo basale (quindi i metabolismi delle cellule dipendono dagli ormoni
tiroidei), incrementando l’attività a livello mitocondriale e l’utilizzo dell’O2 da parte del
mitocondrio. Questo avviene indirettamente , significa che questi ormoni sono importanti nel
meccanismo della termogenesi: infatti il 70% dell’ATP prodotto a livello mitocondriale è implicata
nella termoregolazione. I soggetti Ipertiroidei soffrono molto il caldo. Viceversa gli ipotiroidei
soffrono molto il freddo, poiché vi è una minore attività metabolica. Nell’ organismo umano alcuni
tessuti non sono sensibili a questo effetto, come il Tessuto nervoso (i livelli di ossigeno devono
essere costanti) e il Pancreas (anche qui per il medesimo motivo). Gli ormoni Tiroidei agiscono
molto sul tessuto adiposo bruno, importante per il ruolo di termogenesi (poco rappresentato
nell’uomo) grazie alle UCP o proteine disaccoppianti, in grado di formare calore
indipendentemente dal processo di fosforilazione ossidativa.
- Accrescimento del soggetto in quanto esplicano un’azione sinergica con il GH, soprattutto nei
primi anni di vita, quando è molto importante la maturazione del sistema nervoso centrale. Il TRH
già è stato dimostrato che si comporta come un fattore di crescita neuronale, favorendo anche
processi rigenerativi a livello del sistema nervoso controllando anche alcune funzioni riparative. Lo
stesso discorso vale per gli ormoni tiroidei, ed infatti quando vi è ipotiroidismo in fase neonatale la
patologia associata è il cretinismo: espressione di ritardo mentale legata ad un deficit del sistema
nervoso. Un’altra patologia legata all’ipotiroidismo è il nanismo, differente da quello dovuto ad
una carenza di GH. Vi sono infatti due tipi differenti di nanismo: GH dipendente, è un nanismo
armonico, associato ad una riduzione della massa muscolo-scheletrica proporzionata. Nel nanismo
dovuto all’ipotiroidismo si ha un nanismo disarmonico.
- Metabolismo proteico: favorendo la sintesi.
- Metabolismo Glucidico: fanno parte del pool di ormoni iperglicemizzanti (in modo tale da
utilizzare il glucosio per sostenere l’aumento metabolico). Noi abbiamo infatti 5 ormoni
iperglicemizzanti contro 1 che è ipoglicemizzante. I 5 sono: ormoni tiroidei, glucocorticoidi,
glucagone, GH ed adrenalina. l’ipoglicemizzante è l’insulina. Questo è uno dei pochi casi in cui in
fisiologia si ha una sproporzione, ma visto l’utilizzo e l’importanza del glucosio a livello tissutale si
comprende la fine regolazione di questo sistema.
- Metabolismo Lipidi: dipende dalla concentrazione degli ormoni tiroidei. In linea generale prevale
una condizione di lipolisi. Se c’è un aumento della attività metabolica è chiaro che tutti i sistemi
impegnati per il trasporto dell’O2 aumentino di attività, in primis l’apparato cardiovascolare e il
respiratorio. Aumenta quindi la frequenza cardiaca e la gittata.
Classicamente gli ipertiroidei sono tachicardici infatti sembrano avere un’azione permissiva anche
nei confronti dell’adrenalina promuovendo un aumento dei recettori beta-adrenergici, quindi
aumento della frequenza. Ma visto che gittata cardiaca = frequenza x gittata sistolica,
aumentando la frequenza aumenta anche la gittata. A livello polmonare aumenta la ventilazione,
visto il maggiore consumo di O2 (qui però vi saranno chiaramente dei limiti: è possibile introdurre
O2 fino alla completa saturazione dell’emoglobina).
Una condizione patologica dovuta ad una disfunzione della tiroide è il Gozzo, che però non è
indicativo a livello diagnostico , questo perché possono essere alti e quindi la ghiandola è
ingrossata (morbo di Basetow), oppure possono presentare una condizione di Eutiroidismo, cioè vi
è di base una lieve condizione di ipotiroidismo in cui la ghiandola si ipertrofizza e per effetto a
feedback aumenterà il TSH e quindi i livelli ormonali sono normali. Così come può anche esserci un
gozzo da Ipotiroidismo poiché vi è una stimolazione del TSH che cerca di compensare il deficit ed
anche in questo caso si avrà la patologia. Quindi può essere di vari tipi ed inoltre ubiquitaria
poiché è presente sia negli individui di razza bianca che di colore. Inoltre l’ipertiroidismo può
essere legato ad un nodulo “Tossico”, poiché alcune zone della tiroide cominciano a produrre
moltissimi ormoni tiroidei (soprattutto T3). Il soggetto appare quindi magri (aumento di
metabolismo), che soffrono molto il caldo, con una elavata gittata cardiaca e una elevata
frequenza respiratoria, ed inoltre hanno l’esoftalmo ( cioè la protusione in avanti del bulbo
oculare) . Possono presentare anche disturbi a livello del SNC, manifestandosi tramite una
disfunzione dei nervi cranici che non permettono più un ottimale motilità oculare. Possono
presentare anche il Mixedema, condizione legata ad un metabolismo alterato dei
mucopolisaccaridi che si infiltrano e si accumulano poiché non riescono ad essere degradati dando
edema, dato che il loro metabolismo dipende dagli ormoni tiroidei.
L’ipoattività della ghiandola può colpire anche i neonati, anche se oggi si può riconoscere in
tempo, facendo uno screening ad un neonato poiché sospettiamo una scarsa produzione degli
ormoni tiroidei da parte della madre, oppure dovuta a carenze di iodio. Alla quinta giornata si fa
un prelievo dal tallone del neonato andandoli a controllare ed eventualmente, se bassi, si attua
una terapia sostitutiva basata sulla tiroxina, cercando di ristabilire l’asse ipotalamo-ipofisariotiroide, evitando che il soggetto vada incontro a cretinismo endemico (soprattutto in aree povere
di iodio, come nelle Ande o nelle Alpi Svizzere, o Montagne Rocciose. O anche nell’Aspromonte o
in alcune aree dei Nebrodi, son stati trovati alcuni casi visto l’ambiente montano). Infatti ognuno
di noi dovrebbe introdurre fra i 100 e i 200 mg di iodio, maggiormente presente a livello delle aree
marittime, grazie anche ad una alimentazione più ricca di pesce. Esistono inoltre i Sali Iodati, per
evitare tali situazioni.
Fra i segni dell’ipotiroidismo a livello del neonato i segni dell’ipotiroidismo possono essere:
-
Un’ernia ombelicale
Faccia gonfia mixedematosa
Nell’adulto invece si hanno, dovuti a deficit dell’attività metabolica a livello periferico:
- Soggetto letargico
-
Tende facilmente all’obesità
Si concentra poco
Diradamento dei capelli
Secchezza della Cute
Nell’adulto Ipertiroideo invece questa situazione hanno diverse sintomatiche.
-
Soggetto ansioso
Iperattivo
Ipereccitabile
Riassumendo si hanno tre sistemi di regolazione ormonale:
-
Asse ipotalamo-ipofisi-tiroide Feedback: TRH-TSH-T3-T4
Attività delle deiodinasi a livello periferico (T4 inattivo. Diventa attivo solo grazie ad esse
diventando T3)
Assunzione di Iodio con gli alimenti e quindi concentrazioni di Ioduro. Se basso il sistema si
attiva per compensarne la carenza aumentando la captazione a livello dei sistemi di
trasporto. Viceversa si avrà un abbassamento della captazione.
ASSE IPOTALAMO-IPOFISI-CORTICALE DEL SURRENE .
La corticale del surrene produce 3 tipi di ormoni glucocorticoidi , mineralcorticoidi e androgeni. In
realtà il controllo ipotalamo-ipofisi-periferia si esplica sui glucocorticoidi e androgeni , visto che
per quanto riguarda i mineralcorticoidi , come l’aldosterone( il principale rappresentante della
famiglia ), il controllo non dipende dall’asse , ma dipende dal sistema renina-angiotensinaaldosterone, che ha importanza nel controllo dell’equilibrio minerale, della pressione arteriosa e
della reattività periferica .
Le ghiandole surrenali si trovano , come dice il loro nome “surrene”o sopra il rene. Questo è il
nostro asse: ( indicando un ‘immagine)qui avremo una sostanza prodotta dall’ipotalamo, che
agisce come liberina o realisingfactor , che guarda caso si chiama corticoliberina (CRF o CRH);
esiste poi la molecola prodotta dalle cellule corticotrope dall’adenoipofisi chesi chiama ACTH e poi
parleremo degli ormoni prodotti dalla corticale del surrene , che strutturalmente e
funzionalmente, si divide in 3 strati, quindi 3 differenti categorie prodotti dalla corticale del
surrene.
Cosa fa il CRH?
Il CRH è un peptide di rilascio , che ha una sua secrezione basale. Viene prodotto dai neuroni
ipotalamici e viene prodotto seguendo una ciclicità, che è poi la stessa ciclicità che si nota nei
glucocorticoidi, come il cortisolo , che è il principale rappresentante della classe dei
glucocorticoidi.
Perchè il CRH ha una secrezione ciclica? È importante questo argomento in fisiologia perché le
attività metaboliche del nostro organismo dipendono da queste ciclicità.
Classica è , per esempio , la ciclicità degli ormoni ovarici nella donna, una ciclicità mensile.
Qua invece abbiamo una ciclicità circadiana, cioè una ciclicità che si esplica nell’arco delle 24 ore.
Cosa fa il CRH?
Si ha una massima produzione di queste molecole durante le prime ore del mattino, al risveglio
intorno alle cinque o sei del mattino per avere un minimo valore durante le ore serali . Questa è la
spiegazione funzionale del perché ci si sveglia , infatti guarda caso si ha un picco di CRH e
CORTISOLO mezz’ora o un ‘ora prima del risveglio. Quindi si può concludere, che non ci si sveglia
perché prendiamo il caffè la mattina; è vero che la caffeina è stimolante, ma non tutti la prendono
e ci si sveglia lo stesso .
Visto che svegliarsi è uno STRESS, il risveglio è dato dal picco di CRH e CORTISOLO, che sono gli
ormoni dello stress.
CRH,ACTH e CORTISOLO sono ormoni dello stress.
Cosa è quindi lo stress?
Lo stress è una nuova condizione cui viene sottoposto l’organismo, che prolungata può
determinare una condizione di carico allostatico , che a lungo andare può cronicizzarsi e a causare
patologie.
Quindi
1. carico allostatico
2.turba dell’allostasi del sistema neuro-endocrino
3.danni da stress cronico.
Studiare o fare esami sono stress , provare emozioni sono degli stress.
Lo stress può essere una condizione acuta , in cui i meccanismi allostatici o omeostatici
compensano la condizione e favoriscono l’adattamento ; può essere una condizione cronica e in
questo caso determina la patologia.
Ci possono essere delle condizioni o fattori che modificano il ritmo circadiano del CRH e quindi del
cortisolo, come :
Infezioni
Traumi
Stato di paura
Uno stato emozionale
Immobilizzazione prolungata.
Queste condizioni possono determinare delle variazioni della ciclicità.
Il CRH è anche importante perché è connesso con le condizioni di fame e sazietà . La secrezione di
CRH viene modificata dal sistema limbico o dalle aeree superiori della corteccia cerebrale.
Il CRH attivato agisce sull’adenoipofisi, dove riconosciamo cellule corticotrope che producono un
precursore proteico , che si chiama PONCE o prooppiomelanocortina, che è il precursore più
studiato nell’endocrinologia di base.
Come nella sintesi del TRH , in cui abbiamo pre-pro-TRH , pro-TRH e TRH, qui abbiamo un
precursore enorme, dal quale originano alcune molecole che condividono la stessa sequenza
amminoacidica e che hanno funzioni differenti.
Esiste quindi un genePONCE, che codifica per una PRE-PONCE , che mediante clivaggio diventa
PONCE , il quale mediante modifiche post-traduzionali ( quindi dopo la sintesi della proteina) dà
origine a tutta una serie di molecole differenti:
ACTH , in particolare l’ACTH 1, 39, che andrà a stimolare la corticale del surrene per
produrre GLUCOCORTICOIDI (CORTISOLO) e anche per regolare la produzione di
ANDROGENI;
CORTINA ( prooppiomelano-cortina)
Infine il gruppo delle MELANOCORTINE , definito come il gruppo degli ormoni melanocito
stimolanti (MSH) : tali ormoni stimolano l’attività dei melanociti, cellule situate a livello
della giunzione dermo-epidermica , deputate alla produzione di melanina.
Negli anfibi la produzione di MSH avviene nella ipofisi intermedia , mentre nell’uomo avviene
nell’ipofisi anteriore .
La melanina fu scoperta per la prima volta nei melanofori situati sulla pelle dei rospi del centroAmerica . Questo pigmento venne scoperto anche nell’uomo e serve per la protezione dei
raggiultravioletti , infatti la sintesi della melanina viene favorita da alcuni tipi di radiazioni, mentre
altri tipi causano ustioni. Quindi stiamo attenti nei mesi successivi quando ci si espone al sole
perché l’agente fisico diventa causa di malattia , perchè se ci ustioniamo e poi si produce melanina
non abbiamo risolto nulla. Invece prima si deve produrre la melanina .
L’eritema solare è già una ustione di primo grado , quindi
↓
1.la pelle desquama (come serpenti)
↓
2. deve avvenire una riparazione dell’epitelio
↓
3.per riparare avviene un aumento del ciclo cellulare
↓
4.aumento della probabilità che si creino mutazioni,
↓
5.formazione di cellule tumorali
E quindi formazione di melanomi o basaliomi. Siccome il melanoma è abbastanza veloce , quando
c’è se ne accorge è ormai troppo tardi .
Quando si danneggia la cute per eccessiva esposizione al sole ,(come la pelle dei pescatori) a parte
che si tende a disidratare più facilmente e a invecchiare precocemente , aumenta la probabilità di
comparsa di neoplasie .
L’esposizione al sole ha dei vantaggi : sintesi della VITAMINA D .
Oltre all’MSH e ACTH, vengono prodotte a partire dal precursore le BETA ENDORFINE , che fanno
parte del gruppo degli oppioidi endogeni , cioè molecole fondamentali per la desensibilizzazione
dei nocicettori .
Quando c’è un agente che causa dolore (agente nocicettivo) , il dolore viene attenuato dalla
presenza di queste sostanze . Quindi noi percepiamo solo parte del dolore , grazie alla presenza di
un agente nocicettivo .
1.agente lesivo stimola i nocicettori
2. dolore
3. sistema di riverbero dato dagli oppioidi endogeni , che attenua il dolore.
Nella classe degli oppioidi endogeni , abbiamo le BETA ENDORFINE .
ACTH
L’ACTH è un polipeptide , sintetizzato come PRE-PRO-ACTH →PRO-ACTH→ ACTH stimola la
secrezione della ghiandola surrenale . La sua secrezione viene:
Stimolata dal CRH (prodotto dall’ipotalamo)
Inibita mediante meccanismo a feedback dal CORTISOLO , che inibisce la sintesi:
1. CRH (ipotalamo) →inibizione indiretta
2. ACTH (ipofisi)→inibizione diretta
In condizioni di stress abbiamo un aumento dei livelli di ACTH , CRH e CORTISOLO .
1. L’ ACTH raggiunge la corticale del surrene ,
2. si legherà ad un recettore di membrana
3. meccanismo mediato dell’cAMP favorisce la
4. formazione dei GLUCOCORTICOIDI mediante attivazione degli enzimi della sintesi dei
glucocorticoidi.
PRIMA TAPPA METABOLICA:Conversione del colesterolo →pregnegnolone(la base per
formare i glucocorticoidi)
SECONDA TAPPA METABOLICA : pregnegnolone →GLUCOCORTICOIDI .
Quindi i glucocorticoidi sono ormoni steroidei , e data la loro lipofilicità, il recettore presente negli
organi bersaglio è a livello nucleare .Per questi ormoni esistono sia recettori di membrana , sia
recettori citosolici , ma per un fatto didattico , diremo che i recettori di questi ormoni sono a livello
nucleare, a differenza degli ormoni di natura peptidica , polipeptidica e glicoproteica, in cui il
recettore è sulla membrana .
L’ormone supera la membrana e mediante proteine di trasporto, raggiunge il nucleo.
Questo è un grafico che illustra i livelli di cortisolo nel corso della giornata e vedete il picco di
cortisolo e di ACTH durante le prime ore del mattino , poi c’è un altro picco prima del pasto
intorno a mezzogiorno e poi i livelli si fanno più bassi durante le ore serali.
Questo ciclo si ripete circadialmente , e abbiamo detto che questo ciclo viene alterato in
condizioni di infiammazioni , traumi , infezioni ,interventi chirurgici .
Consideriamo la corticale del surrene.
È formata da tre strati:
STRATO GLOMERULARE (“GL” sta per qualcosa di appiccicoso , rognoso , raggomitolato ,
come ganglio , glomerulo)
ZONA FASCICOLATA : formato da fasci di cellule disposte lungo l’asse verticale
ZONA RETICOLARE: in cui le cellule si dispongono a formare un reticolo
Poi c’è la MIDOLLARE (più interna) , deputata alla produzione di catecolammine : noradrenalina
(soprattutto come neurotrasmettitore) e adrenalina . Esiste un enzima di metilazione che converte
la noradrenalina in adrenalina .
Poi c’è una minima quantità di dopammina .
Quando studierete il fight or fly (lotta o fuggi) , è data dall’azione dell’adrenalina , tipico degli
strees cronici e acuti .
Ci interessa il ruolo dgli ormoni :
Consideriamo i glucocorticoidi (il cui maggiore esponente è il cortisolo ). I medici solitamente
qualsiasi sia la sintomatologia , la prima terapia è nella somministrazione del cortisone perché in
caso di infiammazione (ovunque essa sia),il cortisone fa si che il dolore si attenui (facendo fare
bella figura al medico) nei primi due giorni. Ma non è certo risolutivo. E’ necessario coniugarlo con
un altro farmaco (ad esempio un antibiotico) per avere una vera efficacia nell’eliminazione della
patologia.
Il cortisone viene prodotto dalla zona fascicolata del surrene, ed è un glucocorticoide (quindi
iperglicemizzante). Vista la sua azione , i soggetti in cura con il cortisone in maniera prolungata o in
soggetti che hanno un eccesso di produzione di cortisone (come nel morbo di Cushing) vanno
incontro a diabete ,un ‘’ diabete secondario ‘’. A causa della costante iperglicemia , il pancreas non
riesce più a produrre insulina sufficiente e si sviluppa inoltre un’insulino-resistenza, con tutte le
complicanze del caso. Aumenta la glicemia , sia perché promuove i processi di neoglucogenesi, sia
per l’effetto catabolico a livello proteico andando a produrre glucosio. Sui lipidi ha un effetto
prevalentemente lipolitico , degradazione dei grassi , anche se c’è un paradosso nel morbo
Cushing o nell’ ipocorticosurrenalismo ; ovvero vi è un ‘obesità definita a gibbo di bufalo dovuto a
una sbagliata distribuzione dei lipidi ( nella parte superiore della schiena) , definita obesità
distrettuale .
Il cortisone si occupa anche della gestione della risposta infiammatoria :gli elementi del processo
infiammatorio sono il “Rugor” rossore, il “Calor” calore, il “Dolor” dolore, “Tumor ‘’–
ingrossamento della parte di rigonfiamento”, e la “Fulsiolesa” lesione della funzione. Sono i
segnali tramite i quali l’organismo si dovrebbe difendere dalla presenza di agenti lesivi o fisici ,
tutti gli agenti che causano patologie . Il cortisolo va a modulare questi effetti della risposta
infiammatoria , ad esempio stabilizzando le membrane lisosomiali, evitando che il loro contenuto
venga riversato nella cellula. Riducendo increzione delle citochine (mediatori dei processi flogicisti)
proinfiammatorie. Riduce la permeabilità vascolare. Riduce la sintesi delle prostaglandine (che
intervengono nei processi infiammatori, andando a bloccare la via della lipossigenasi). Questo
effetto antinfiammatorio viene sfruttato anche nei trapianti, andando ad evitare un eventuale
rigetto causato dal non riconoscimento della struttura donata . Per evitare l’azione del rigetto è
utile la somministrazione del cortisolo che diminuisce l’azione infiammatoria infatti questo
processo viene definitao azione ‘’antirigetto’’.
Modula anche il Ciclo Sonno-Veglia (svegliarsi è uno stress, che vien modulato).
Modula un ‘ azione sinergica con le catecolamine (derivano come il cortisolo dal surrene), come la
risposta attacco-fuga. Si può vivere senza glucocoticoidi , ma si vive male , per esempio è il morbo
di Addison, o insufficienza corticosurrenali poiché è caratterizzato dall’insufficienza delle
corticosurrenali che porta a frequenti ipoglicemie e frequenti cali della pressione arteriosa.
Nell’uomo l’androgeno prodotto è il DHEA (o diidroepiandrosterone) è poco potente rispetto al
testosterone(la cui produzione massimale è nel testicolo ). Diventa più importante nella donna
poiché da questo per via di una serie di reazioni successive a livello ovarico si ha la conversione di
androgeni in estrogeni grazie ad una aromatasi. E’ particolarmente importante , perché se vi è una
problematica a livello ovarico come una policistosi ovarica , ci saranno problemi di
aromatizzazione e gli androgeni rimangono per maggior tempo andando incontro a virilizzazione,e
di conseguenza a maggiore visualizzazione di caratteri sessuali maschili (voce, muscoli, peluria etc.)
.Vi è così uno sbilanciamento tra androgeni ed estrogeni (ormoni del 17 beta estadiolo importante
nello sviluppo dei caratteri secondari).
-I mineralcorticodi vengono così chiamati perché agiscono a livello della componente minerale,
quindi favoriscono il riassorbimento di Na+ e H2O, e favoriscono l’eliminazione di K+. Agiscono
quindi in sinergia con il ADH per quanto riguarda l’equilibro idrosalinico , nell ‘osmolarità intra ed
extracelluare e regolazione pressione arteriosa.
-I Glucocorticoidi a livello del tessuto osseo promuovono la demineralizzazione dell’osso, tant’è
che una delle complicanze dell’eccesso di cortisone è proprio l’osteoporosi(si perde la
componente minerale) , per via dell’attivazione degli osteoclasti che vanno a degradare la
componente minerale. Inoltre agiscono nell’immunosoppressione ,aumentano la glucogenesi , la
lipolisi, laproteolisi e risposta infiammatoria .
Il precursore degli ormoni steroidei surrenalici è il colesterolo rifornito principalmente dal sangue.
La corticoliberina ipotalamica induce la sintesi e della secrezione dell’ACTH , il quale a sua volta
induce la sintesi degli ormoni steroidei cortico -surrenalici, il quale modulano la loro secrezione
con un feedback prevalentemente negativo. Se in eccesso modulano la secrezione di ACTH, se
sono pochi utilizzando il CRH(medio e corto termine) vanno ad agire sulla sintesi del ACTH.
Una condizione di iperattività della corticale del surrene porta alla sindrome di Cushing , un
aspetto tipico di questa patologia è la così detta ‘’faces a semiluna ‘’(si può riscontrare anche nei
soggetti che utilizzano grandi quantità di farmaci cortisonici) in cui vi è una ritenzione idrica tipica,
ed una forma di obesità distrettuale(gibbo a bufalo , obesità nella regione superiore della schiena).
Sono soggetti che vanno facilmente incontro a diabete ed osteoporosi. Visto che vi è
un’alterazione dei capillari a livello della permeabilità di membrana , si ha una maggiore fragilità
dei capillari con il formarsi delle tipiche strie a livello addominale, nell’avambraccio o nel braccio
(strie ubre), che può portare facilmente ad ematomi, proprio per la capacità del cortisolo di
regolare la permeabilità di membrana. Quando si ha l’ipocorticosurrenalismo o morbo di Addison
vi è un’insufficienza di questi ormoni e si hanno frequentemente crolli della glicemia
(paradossalmente anche nei diabetici si hanno crolli glicemici, perché prende l’insulina e poi non si
alimenta. L’eccesso di insulina porterà ad ipoglicemia). Si riscontra anche un colorito scuro della
pelle per via dell’effetto a feedback che fa aumentare l’ACTH. L’ACTH però va a condividere alcune
sequenze anche con l’MSH e quindi aumentando, aumentano le produzioni di melanina (pelle
bronzina).