ITALIAN ORPHAN DRUGS DAY
Venerdì 13 febbraio 2015
Sala conferenze Digital for Business - Sesto San Giovanni (MI)
MAURO A. NINCI
Genzyme
www.digitalforacademy.com
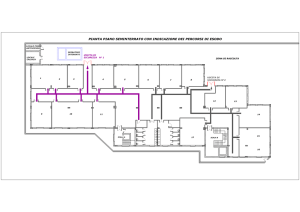
L’Organizzazione degli Studi Clinici nelle
Malattie Rare
Mauro A. Ninci
Medical Affairs Director – Genzyme, a Sanofi Company
Sol Pompe disease Argentina
www.genzyme.com
|
Il processo di Sviluppo Clinico
CINQUE FASI CODIFICATE
Discovery
& Preclinical
Research
Preclinical
Development
Clinical
Phases 1-3
Regulatory
Submission
PostApproval
Sviluppo clinico tradizionale
• Malattie comuni generalmente ben definite
• Industria ed Accademia finanziate per identificare modelli
animali appropriati per comprendere la fisiopatologia di
indicazioni blockbuster
• Percorso di sviluppo ed enpoint degli studi chiaramente
definiti
− Valutazioni tradizionali ampiamente descritte e validate
• Studi clinici coinvolgono da centinaia a migliaia di pazienti
Sviluppo tradizionale
• Modelli animali per dimostrare i benefici del trattamento
• Studi tossicologici su (almeno) 2 differenti specie animali
• Fase 1 condotta generalmente su volontari sani per
studiare PK e safety
• Fase 2 coinvolge centinaia di pazienti per proof of
concept, dose finding, interazioni farmacologiche
• (Almeno) due studi di fase 3 per determinare efficacia e
tollerabilità
Le Malattie Rare
80%
origine
genetica
Ricerca di base e Malattie Rare
• La maggior parte delle malattie umane ha etiologia
multifattoriale
− Spettro di mutazioni
− Presentazione clinica eterogenea
− Progressione altamente variabile
• I modelli animali hanno limiti intrinseci
− Generalmente una singola mutazione capace di mimare la malattia
umana
− Profilo genetico degli individui estremamente omogeneo
− Evoluzione della malattia prevedibile
Difficoltà nello sviluppo dei farmaci per MR (1)
• La maggior parte della malattie orfane sono lentamente
progressive, eterogenee, su base genetica
− Gli “esperti” sono spesso tanto rari quanto le malattie e seguono un
esiguo numero di pazienti
− Ancor più rari I ricercatori che lavorano con I modelli animali e la
fisiopatologia
• Il topo knock-out è spesso il modello animale utilizzato
− Tutti gli individui sono identici
− La progressione della malattia è omogenea
− Le proteine terapeutiche umane determinano una considerevole
risposta immunitaria nel topo
Difficoltà nello sviluppo dei farmaci per MR (2)
• Il percorso di sviluppo è del tutto indeterminato e gli
endpoints sono spesso inesistenti o necessitano una
validazione condizione-specifica
• Il numero di pazienti disponibile per un trial clinico è
limitato (talvolta limitatissimo)
− Anche fase 1 e fase 2 sono da eseguire su malati rari
• I costi di produzione e sviluppo non sono
significativamente differenti da quelli delle malattie
comuni
Conoscere la malattia
• Conoscere l’evoluzione dei singoli outcome clinici di una MR è
essenziale
− Imprescindibile la disponibilità di un database di storia naturale ben strutturato
− La raccolta degli outcome (respiratori, ematologici, cardiovascolari, muscolari,
etc.) necessita di adeguata documentazione
• I Registri di Malattia – in cui raccogliere dati clinici del malati rari –
sono estremamente utili
− La raccolta di dati longitudinali “puliti” è tuttavia difficoltosa
− Si tende a raccogliere tutto ciò che porta ad un difetto
− Data la lenta progressione di queste malattie, l’accuratezza delle valutazioni è
cruciale per
− Determinare gli endpoints
− Dimensionare adeguatamente gli studi
Endpoints per studi clinici in MR
• Gli endpionts validati sono
− Spesso estrapolati da studi negli adulti di altre patologie
− Richiedono una validazione per la specifica malattia
• Gli strumenti per misurare la QoL sono spesso
insufficienti (o del tutto inesistenti)
• Molti pazienti con MR giungono a diagnosi dopo anni di
progressione della malattia
− Gli organi bersaglio possono risultare seriamente compromessi “punto di non ritorno”
− Le possibilità di un trattamento efficace sono spesso la
prevenzione della progressione più che il recupero dalla malattia
− Ritardo diagnostico (per limitata capacità di riconoscere le MR)
complica la possibilità di arruolare pazienti più giovani (nei quali un
danno irreversibile non si è ancora instaurato)
Validazione dei test (1)
• Il test dovrebbe essere validato per la specifica condizione di impiego
− Es: 6 minute walk test per MPS-1, malattia di Pompe, scompenso
cardiaco, distrofia muscolare di Duchenne
• I risultati del test dovrebbero individuare in modo discriminante i
pazienti
− Risultati distribuiti preferibilmente con una gaussiana
− Altamente raccomandata la costruzione di una curva di normalità (in una
popolazione di pari età) a scopo comparativo
• Il test dovrebbe essere riproducibile
− Test e retest in un determinato intervallo dovrebbero dare risultati simili
− Riproducibilità del test indipendente da operatore e contesto
− Fare attenzione alle curve di apprendimento
Validazione dei test (2)
• Lo stesso test dovrebbe essere applicabile a gruppi di età i più
ampi possibile
− Deve inoltre minimizzare le differenze culturali
• Il test migliore dovrebbe minimizzare lo “sforzo di volontà”
• Il test dovrebbe essere sufficientemente preciso e sensibile da
cogliere cambiamenti nella popolazione che si manifestano nel
tempo
• Standardizzazione del test (istruzioni chiare e seguite: utili video
esemplificativi)
− Strumentario impiegato da standardizzare e calibrare
− Istruzioni per i pazienti più giovani (video!)
− Valutazione del set-up ambientale (dimensione della stanza, accoglienza,
incoraggiamento o meno, etc.)
Validazione del test in DMD: 6MWD differenzia
pazienti da soggetti sani
6-Minute Walk Distance (m)
800
6MWD, m
Mean SD
700
600
Healthy Boys (n=34)
621 68
Boys with DMD (n=21)
366 83
500
400
300
200
100
0
0
1
2
3
Time (minutes)
C. McDonald et al Muscle & Nerve 2010
4
5
6
Validazione del test in DMD: test/retest per 6MWD
estremamente coerente
500
6MWD -- Visit 2, m
400
300
200
N = 20
Median interval = 8 days
r = 0.91
SD for change = 36 m
100
0
100
200
300
6MWD -- Visit 1, m
C. McDonald et al Muscle & Nerve 2010
400
500
Validazione del test in DMD: 6MWD peggiora nel
tempo nei soli pazienti
800
Control (N=8)
7/8 (88%) with
in 6MWD
700
6MWD, m
600
500
400
10/13 (77%) with
in 6MWD
300
200
100
C. McDonald et al Muscle & Nerve 2010
Ye
ar
1
~
1
~
Ba
se
lin
e
W
ee
k
DMD (N=13)
0
Validazione del test in DMD: il decremento % medio
di 6MWD nei pazienti è sostanziale
700
Healthy Controls (N=8)
Mean 6MWD SEM, m
600
611 m
= +28 m (+5%)
639 m
500
400
DMD (N=13)
300
350 m
= -48 m (-19%)
302 m
200
100
Baseline
~ 1 Year
Vantaggi ulteriori
della deambulazione (-19%) superiore ad effetto del trattamento atteso (+10%)
La sola stabilizzazione della deambulazione rappresenterebbe un notevole beneficio
Un esempio delle difficoltà presenti nello
sviluppo clinico dei farmaci per RD
La malattia di Pompe
Malattia di Pompe
Ereditarietà autosomica recessiva
Carrier mother
(unaffected)
Entrambi i genitori devono essere
portatori del gene difettivo
Carrier father
(unaffected)
25% di probabilità ad ogni nascita
che il figlio risulti affetto
Epidemiologia
Incidenza complessiva mondiale di
1:40,000 nati vivi
Normal
gene
Gene with
Pompe
mutation
Genetica
Gene GAA localizzato su cromosoma
17q251
>400 mutazioni del gene GAA
descritte ad oggi
Unaffected child
Carrier child
(unaffected)
Carrier child
(unaffected)
Affected child
Hirschhorn. The Metabolic and Molecular Basis of Inherited Diseases. 2001
http://www.pompe center.nl/index.html. Accessed 29 Oct 2009.
INHERITANCE AND EPIDEMIOLOGY
Fisiopatologia della malattia di Pompe
Mutazione difettiva nel gene per alfa-glucosidasi acida
(GAA), l’enzima deputato alla degradazione del glicogeno
nei lisosomi
Da 0% a 40% di normale attività GAA
Progressivo accumulo di glicogeno negli organi
Lisosoma normale
Lisosoma infarcito di
glicogeno
PATHOPHYSIOLOGY
Conseguenze dell'accumulo di glicogeno
• Il progressivo accumulo di glicogeno causa
infiammazione, fibrosi, e perdita degli
elementi contrattili del muscolo
• Prevalentemente colpiti nei bambini:
− Cuore
Muscolo normale
− Muscolatura scheletrica
− Muscolatura respiratoria
• Prevalentemente colpiti nei bambini e negli
adulti:
− Muscolatura scheletrica prossimale (spt
tronco e arti inferiori)
Muscolo con evidente accumulo di
glicogeno
Images courtesy of Beth Thurberg.
− Muscolatura respiratoria
PATHOPHYSIOLOGY
Il modello animale: topo GAA K-O
•
Topo 6neo/6neo, creato da Nina Raben
al NIH negli USA
•
I topi presentano un’attività
enzimatica deficitaria ed un
accumulo di glicogeno nei muscoli
simile alla forma umana della
malattia di Pompe
•
La comparsa di un fenotipo clinico è
generalmente tardiva
Ma i topi non sono uomini…
Paziente Infantile Onset
10-65% glicogeno tissutale
Topo GAA Knockout
5-10% glicogeno tissutale
Manifestazioni cliniche della forma “classica”
(infantile onset) della malattia di Pompe
Incapacità di raggiungere I traguardi motori Insufficienza respiratoria
Ingrossamento cardiaco insufficienza
Normale
Malattia di Pompe
Le tappe principali nella malattia di Pompe
Median Age + SD (months)
16
14
12
10
8
8.7 + 1.0
6
5.9 + 6.3
4
4.7 + 8.8
2
0
2.0 + 2.5
Age at
1st Symptoms
n=166
Age at
Diagnosis
n=165
Age at
1st Ventilator
n=165
Age at
Death
n=163
Frequenza di segni e sintomi di presentazione
n
160
92%
154
88%
148
120
87%
147
78%
131
62%
105
80
57%
198
53%
89
50%
84
45%
76
36%
60
40
9%
0
16
4%
6
La malattia di Pompe IO è una patologia
rapidamente fatale
1.0
Proportion of Patients Alive
0.9
La popolazione dello studio sulla storia naturale delle forme IO
è stata utilizzata come gruppo di confronto negli studi registrativi
0.8
0.7
0.6
0.5
Median age at death: 8.7 months
0.4
Survival at 12 mos.:
Survival at 18 mos.
Survival at 24 mos.:
Survival at 36 mos.:
0.3
0.2
25.7%
14.3%
9.0%
7.1%
0.1
0.0
0
6
12
18
24
30
36
Age (months)
*Based on n=163 with available data (Genzyme Study; data on file)
42
48
54
60
Sviluppo clinico di Myozyme
Coda dello spettro più difficile da trattare
(progressione più rapida)
<1% attività GAA residua
Comparsa sintomi < 1 anno età (+++ cuore)
AGLU01602 (n=18)
0
6 mos.
3 years
AGLU01702 (n=21)
Il vero problema: trovare i pazienti
Trasferimento di pazienti (e famiglie) in EU
Japan
Israel
Trasferire i pazienti: una soluzione impegnativa
• Il rapido trasferimento ai centri sperimentali ha causato
non poche difficoltà:
− Barriere personali, linguistiche e culturali sofferte dalle famiglie trasferite
− Problemi assicurativi, mutualistici e di visto per i trasferiti non connazionali
negli studi multicentrici internazionali
− Disgregazione famigliare
• Soluzione per il F-U a lungo termine: ri-trasferimento
presso centri locali.
− Meno impattante sulle famiglie
Manifestazioni cliniche delle forme late onset
Debolezza muscolatura scheletrica
Incapacità alla deambulazione
Debolezza muscolatura respiratoria
Insufficienza respiratoria
(ventilazione forzata)
Sviluppo clinico di Myozyme nei pazienti
Late Onset
~3-13% attività GAA residua
AGLU02804 (n=5)
(non ventilati invasivamente e deambulanti)
0
6 mos.
3 years
5 years
15 years
18 years
Late Onset
Observational (n=58)
Adults
8 years
EAP & AGLU03105 (n=5)
(ventilati e non deambulanti)
Late onset treatment
study (n=95)
(non ventilati e deambulanti)
Sino a 40% attività GAA residua
Una lezione esemplare….
• Conoscere la malattia
− Prepararsi sulla storia naturale – ma possono occorrere anni
− Essere sicuri che i dati siano robusti ed auditabili
• Selezionare gli endpoints
− Possono essere necessari studi differenti, con end-point differenti, per
classi d’età diverse
− Validare gli endpoints per la specifica condizione
• Sapere dove trovare esperti e malati
− Collaborare con le Associazioni Pazienti e sfruttare i social media
• Dimensionare correttamente le attese
− Le condizioni sono spesso lentamente progressive
− Il recupero non sempre è possibile – stabilizzare è già un vantaggio
• Non sottostimare tempo e costi
GRAZIE
Rina Gaucher disease Kosovo
34
www.digitalforacademy.com | [email protected]