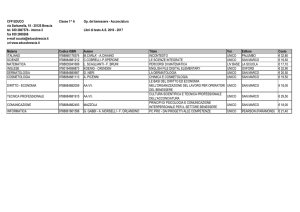
Intervista
Incontro con Dennis Linder
Psicodermatologia
La terapia parte
dall’ascolto
di Elena Perani
ASCOLTARE IL PAZIENTE E SAPER ACCOGLIERE
LA SUA INTERPRETAZIONE DELLA MALATTIA
STA ALLA BASE DI UN CORRETTO RAPPORTO
MEDICO-PAZIENTE, IL PUNTO DI PARTENZA
PER CREARE L’ALLEANZA TERAPEUTICA
CHE CURA LA PATOLOGIA DERMATOLOGICA
E AFFRONTA DISAGIO PSICOLOGICO A ESSA LEGATO
Dennis Linder insegna presso la Scuola di specializzazione in dermatologia
dell’Università di Padova e presso la Clinica di psicologia medica e psicoterapia
dell’Università di Graz
8
Dermakos t giugno 2011
L
e malattie della cute
presentano spesso una
componente psicologica
rilevante, che non sempre
lo specialista si sente
in grado di affrontare.
Questo avviene da un
lato per l’abitudine acquisita durante la
formazione e i successivi anni di pratica
clinica a un approccio squisitamente
“tecnico” alla diagnosi e alla terapia, e,
dall’altro, per i limiti di tempo imposti
alla visita medica, specialmente in
ambito pubblico-istituzionale, limiti
che ben poco spazio lasciano all’ascolto
del paziente. Dell’importanza del
rapporto medico-paziente in relazione
alla patologia dermatologica e del ruolo
del dermatologo rispetto al disagio
psicologico discutiamo con Dennis
Linder, docente di psicodermatologia
presso la Scuola di specializzazione in
dermatologia dell’Università di Padova e
di psicologia medica presso l’Università di
Graz.
Su quali aspetti
si focalizza l’approccio della
psicodermatologia?
Anzitutto è importante ribadire che
in psicodermatologia non si cerca di
stabilire una presunta relazione lineare
“causa-effetto” tra eventi psicologici e
malattie della cute (“ho un eczema perché
sono sotto stress”). Si tratta invece di
impostare in modo corretto il rapporto
medico-paziente, affinché la malattia
venga affrontata adeguatamente sul
piano psicologico. Inoltre è importante
tenere nella dovuta considerazione la
multifattorialità delle malattie cutanee e
le implicazioni anche di tipo sociale per il
paziente. Vi sono aspetti importantissimi
nel rapporto medico-paziente (struttura
del colloquio, tecniche di ascolto, modalità
nel porre le domande, comunicazione
della diagnosi, condivisione delle scelte di
terapia con il paziente ed eventualmente
con i familiari) che purtroppo sono
sempre trascurati in una medicina sempre
più veloce e al contempo burocratizzata,
dove tutte le procedure sono standard e
dove il lavoro del medico è costretto entro
limiti definiti soprattutto in base a fattori
Se tra paziente
è medico non vi è
alcuna condivisione
dell’interpretazione
della malattia, il paziente
tenderà a non collaborare
con la strategia
terapeutica proposta
dal medico e per il
medico diventerà
più difficile avere
la necessaria fiducia
per poterlo gestire
economici. Per esempio, è altrettanto
importante prescrivere la terapia corretta
quanto far sì che il paziente la segua
effettivamente: questo avverrà tanto più
facilmente se il medico terrà conto anche
dell’interpretazione che il paziente stesso
dà della malattia. La terapia, inoltre, non
si limita alla prescrizione di farmaci. Per
molte dermatosi infiammatorie croniche,
ad esempio, l’adozione di comportamenti
corretti (indossare tessuti non irritanti,
lavarsi con detergenti appropriati ecc..)
è essenziale per ottenere una buona
risposta ai farmaci. Dedicare a questo
proposito qualche minuto in più al
paziente abbrevierà il decorso della
malattia e risulterà più vantaggioso anche
in termini economici.
Quali sono gli aspetti delicati
nella gestione del rapporto
medico-paziente?
Ascoltare il paziente per capire
quali siano le sue aspettative verso la
malattia e come la vive è un punto
chiave. Essenziale è, lo ripetiamo,
l’interpretazione della malattia: la prima
domanda che il paziente fa al medico
sulla malattia non è “come la curo” ma
è “perché mi è venuta”. Al paziente
serve una spiegazione, serve dare un
senso alla malattia che lo ha colpito,
inquadrarla e definire il nuovo mondo
che gli si presenta. In questa ricerca,
succede spesso che il paziente si crei una
propria convinzione che, per quanto
scorretta o bizzarra possa essere, il
medico dovrebbe sforzarsi di condividere
almeno in parte. Dovrebbe cercare di
non entrare fortemente in opposizione
sull’interpretazione della malattia data
dal paziente, ma accompagnarlo verso
spiegazioni più corrette attraverso
un percorso: infatti, se tra paziente è
medico non vi è alcuna condivisione
dell’interpretazione della malattia, il
paziente tenderà a non collaborare con la
strategia terapeutica proposta dal medico
e per il medico diventerà più difficile
avere la necessaria fiducia per poterlo
gestire. Nel parlare con il paziente,
inoltre, il medico dovrà evitare di “tenere
una lezione”, utilizzando un linguaggio
troppo tecnico o troppo complesso,
perché il paziente sarà troppo intimidito
per seguirlo. È infine opportuno che
il medico sappia ammettere, anche
con il paziente, che esistono casi in cui
le possibilità di azione sono limitate,
evitando deliri di onnipotenza che
illudono il paziente e finiscono per
peggiorare l’alleanza terapeutica.
Quali malattie dermatologiche
necessitano una maggiore
attenzione agli aspetti
psicologici da parte del medico?
La mia personale esperienza mi
suggerirebbe di dire: non necessariamente
le patologie più gravi. Per esempio
ho visto pazienti con melanoma
che non sempre sentivano in modo
particolare il bisogno di affrontare gli
aspetti psicologici posti dal tumore;
ho incontrato molti pazienti “fattivi”,
orientati a discutere essenzialmente
le terapie disponibili. Le malattie
infiammatorie croniche invece, oltre che
implicare ovviamente un rapporto con il
medico di lunga durata, tendono ad avere
solitamente un vissuto più problematico:
il paziente psoriasico ha spesso bisogno
di essere ascoltato.
Chi è Dennis Linder
Consegue la laurea in medicina e
chirurgia e la specializzazione in
dermatologia presso l’Università di
Innsbruck nel 1996, dopo la prima
laurea in matematica e due anni
da assistente presso il Politecnico
di Zurigo. Tra il 1983 e il 1989 deve
occuparsi anche dell’azienda del
padre Erich (improvvisamente
e prematuramente scomparso),
l’Agenzia Letteraria Internazionale,
a suo tempo una delle maggiori
società al mondo attive nel campo
dell’intermediazione del diritto
d’autore.
Dal 2002 vive ed esercita a Venezia,
prima presso l’Ospedale Civile
SS Giovanni e Paolo e l’Ospedale
Umberto I di Mestre, fino al
2006, occupandosi soprattutto di
neoplasie della cute e organizzando
un ambulatorio per la terapia
fotodinamica, in seguito nel proprio
ambulatorio privato.
Insegna, inoltre, presso la Scuola
di specializzazione in dermatologia
dell’Università di Padova,
dove collabora con la Clinica
dermatologica, e presso la Clinica
universitaria di psicologia medica e
psicoterapia medica dell’Università
di Graz.
I suoi interessi scientifici spaziano
dalla dermatologia clinica,
in particolare l’oncologia, la
fotodermatologia e la psoriasi,
alla psicodermatologia, con
pubblicazioni sulle principali riviste
internazionali.
È presidente eletto della European
Society of Dermatology and
Psychiatry (ESDaP) e segretario
della Società italiana di
Dermatologia psicosomatica. Inoltre
è socio fondatore e vicepresidente
della International Society for
Biopsychosocial Medicine.
Le malattie croniche
modificano addirittura il corso
della vita dei pazienti...
Abbiamo recentemente pubblicato
sul Journal of the European Academy of
giugno 2011 t Dermakos
9
Intervista
Incontro con Dennis Linder
Dermatology and Venereology un articolo
in cui si ipotizza, sulla base dei dati
esistenti, che i pazienti psoriasici rischino
di “non vivere la vita che avrebbero
potuto vivere se avessero ricevuto le
terapie adeguate”. Depressione, malattie
associate all’infiammazione cronica come
malattie cardiovascolari, costi e disagi
causati dalla malattia possono portare a
scelte di vita e a eventi negativi (perdita
del lavoro, divorzi ecc..) che si riveleranno
determinanti per l’intero corso della vita.
Su questo argomento stiamo ancora
lavorando.
In che modo il dermatologo
può migliorare la propria
capacità di gestire il rapporto
medico-paziente?
È certamente necessario affinare le
proprie capacità di ascolto e ottimizzare
l’uso del (poco) tempo che dedichiamo
ai pazienti. Serve molta empatia, ma
senza che questa diventi coinvolgimento
eccessivo e porti a suscitare aspettative
che fatalmente prima o poi saranno
deluse. Questo equilibrio credo si possa
raggiungere, al di là della predisposizione
personale, solo attraverso il contatto
con i pazienti. Le molte attenzioni ad
aspetti che esulano dalla pratica clinica,
ad esempio le pressioni per tenere
sotto controllo la spesa sanitaria, e
l’organizzazione dell’assistenza spesso
ostacolano da parte del medico una più
completa presa in carico del paziente,
creando atteggiamenti frettolosi e
difensivi. Qualunque medico, poi,
dovrebbe cercare di conoscere se
stesso e comprendere i propri punti
critici nel rapporto con il paziente,
per evitare sempre e in ogni caso di
riversare le proprie tensioni sui malati.
Partecipare a gruppi di tipo “Balint”
dove, sotto opportuna supervisione, i
medici possono discutere con i colleghi i
pazienti “difficili” è senz’altro utilissimo.
Ma nulla può sostituire la lunga pratica
clinica nell’insegnare a gestire il ruolo
del medico rispetto al paziente e ai suoi
familiari.
Dove si dovrebbe spingere
il ruolo del dermatologo rispetto
al disagio psicologico?
Se una malattia presenta una
componente psicologica importante
e il paziente si rivolge al dermatologo
significa che – per lo meno in quel
momento – il paziente non tollera che
venga affrontato esplicitamente l’aspetto
psicologico della malattia.
Il disagio psicologico è tuttavia presente
e il dermatologo dovrebbe prestarvi
attenzione, facendosene implicitamente
carico, almeno nelle fasi iniziali.
Dennis Linder (al centro) con Alessia e Andrei Lvov, dermatologo e psichiatra
a Mosca
10
Dermakos t giugno 2011
Se il disturbo non è grave, il semplice
ascolto da parte del medico può dare
grande giovamento. Una prescrizione,
se “richiesta”, che può limitarsi a un
semplice emolliente, e il vedere il paziente
una volta in più può essere sufficiente
a far superare un momento difficile e
risparmiare terapie più impegnative sul
piano psicologico, che diventerebbero
necessarie se il disagio venisse trascurato.
Infine credo che sarebbe utile anche per
il dermatologo imparare a conoscere e
maneggiare alcuni antidepressivi, che
possono rivelarsi un valido supporto in
alcuni casi.
Considerando le sue esperienze
di pratica e di ricerca all’estero,
ci sono modelli assistenziali
che considera di particolare
interesse?
Pensando alle modalità di assistenza
in Italia, mi sembra che ci sia una
ridondanza di passaggi che coinvolgono
soprattutto il medico di base. Troppo
spesso, per i pazienti ambulatoriali,
prescrizioni di farmaci o di accertamenti
devono passare da questa figura: mi
sembra una complicazione, che fa perdere
tempo al paziente, ritarda la diagnosi e
svuota di significato la figura del medico
di base che, a mio parere, dovrebbe fare
il medico e non il trascrittore di ricette.
In Austria, negli ospedali, esami e piccoli
interventi sono decisi e praticati sul
momento dallo stesso specialista che ha
effettuato la visita.
Quante volte mi è capitato di asportare
un nevo sospetto o di effettuare una
biopsia cutanea pochi minuti dopo aver
esaminato il paziente. Le lungaggini
organizzative e una medicina praticata
su base “difensiva” penalizzano la
dermatologia italiana, che invece è
molto vivace sia per l’eccellenza dei suoi
clinici sia per la mole e qualità della
produzione scientifica: basti pensare,
solo per fare un esempio, al contributo
italiano alle tecniche di diagnosi precoce
del melanoma o al progetto Psocare,
che ha permesso di raccogliere dati
epidemiologici preziosi sulle terapie
sistemiche della psoriasi.
■
© RIPRODUZIONE RISERVATA