Patologia - descrive le alterazioni strutturali e funzionali dell'organismo che determinano la
malattia.
Le malattie sono studiabili a diversi livelli:
popolazione – epidemiologia
individui singoli – medicina clinica
organi – fisiopatologia
tessuti e cellule – istopatologia e citopatologia
organuli cellulari – biochimica
singole molecole – biogisica
geni e DNA – biologia molecolare e genetica
Che cos'è la malattia ?
Qualcuno la definì come "qualsiasi cirocstanza e situazione che accorcia l'aspettativa vitale" ma
è una definizione discutibile.
L'OMS definisce salute come <<Completo benessere fisico, mentale e sociale, non solo
assenza di malattia>>.
Per noi la malattia è: "alterazione dei meccanismi omeostatici di un vivente, in conseguenza alla
quale l'organismo non può più svolgere le sue funzioni fisiologiche; è meno capace di adattarsi
alle sollecitazioni ambientali: questo provoca alterazioni strutturali, morfologiche, biochimiche e
funzionali".
Se ne deduce che alcune malattie sono profondamente modificabili intervenendo sull'ambiente
(ad es. sull'alimentazione).
Omeostasi (od omeodinamica): l'insieme delle attività tendenti a conservare le variabili vitali
essenziali entro certi limiti normali.
-Es.: Fra i sistemi omeostatici annoveriamo il sistema Renina-Angiotensina-Aldosterone: in
condizioni di ipotensione le cellule juxtraglomerulari producono la renina, un enzima che,
raggiunto il fegato agisce sull'angiotensinogeno trasformandolo in Angiotensina-I, la quale
giunta ai polmoni è substrato dell'enzima ACE e diventa AngioTensina-II che agisce come
vasocostrittore e in più a livello surrenale stimola la produzione di Aldosterone, un
mineralcorticoide che aumenta il trattenimento di H2O e Na+: la pressione osmotica aumenta e
la Renina non è più prodotta.
-Es.: altro sistema omeostatico è il Controllo ormonale: gli estrogeni bloccano a feedback
l'ormone FSH, o ad esempio il glucagone e l'insulina controllano il glucosio ematico.
Possiamo così rappresentare la malattia
Salute = Equilibrio
Malattia
Recupero
o
Morte
Però è possibile anche un'altra cosa:
Malattia
Salute
Stato Morboso
Malattia – Deviazione rilevabile dell'omeostasi del sistema, al di fuori degli intervelli di equilibrio
fisiologici, è uno stato dinamico: ha un'evoluzione e di solito termina (risoluzione o morte).
Stato morboso – spesso deriva da una malattia ma è una situazione statica non evolve, resta
tale: l'organismo ricrea gli equilibri (sfasati rispetto a prima) per cui si può vivere
tranquillamente. (Es. Amputare gamba in seguito a gangrena).
PATOLOGIA E NORMALITA'
Non possono esistere parametri uguali per tutti gli intervelli di equilibrio fisiologici. Questi
parametri sono normali se compresi in certe classi di frequenza; ogni classe è graficamente
rappresentata da una gaussiana in cui l'intervallo Media ± 2 Deviazione Standard racchiude il
95% delle osservazioni.
Dal punto di vista pratico parliamo di normalità quando i valori del paziente ricadono in questo
95%.
Cause di malattia
Fattori intrisechi : sono presenti nell'organismo (alterazioni ereditarie)
Fattori estrinsechi: cause biologiche, cause chimiche o fisiche, carenze e/o eccessi
Cause determinanti o dirette : es: Virus-H5M1 è il virus causa dell'influenza aviaria
Cause coadiuvanti o indirette: denutrizione, depressione del sistema immunitario,
appartenenza a razze diverse, favoriscono il
Micobacterium tubercolosis.
Spesso le cause dirette non sono sufficienti a determinare la malattia.
Caratteri malattia
eziologia = la causa, l'agente della malattia
patogenesi = meccanismo con cui la malattia si instaura/evolve
manifestazioni patologico-cliniche = aspetti funzionali e strutturali
complicanze e sequele = conseguenze a livello sistemico o remote
prognosi = decorso temporale della malattia e destino del paziente
epidemiologia = distribuzione e frequenza della malattia
PATOLOGIA CELLULARE
L'inizio di tutte le malattie infatti di solito è un danno a livello cellulare.
DANNO
Cambiamenti
Strutturali
Funzionali
Sintomi, Segni
ERRORE CONGENITO
Il danno cellulare può essere causato da agenti biologici, chimici. Fisici, squilibrio nutrizionale,
stress ossidativo (da radicali liberi).
La cellula vive in un certo equilibrio, se subisce dei danni (il più grave è la mancanza di
ossigeno, o ischemia): l'omeostasi è alterata !
Ci sono 3 diversi tipi di conseguenze:
1. Aggravamento dei danni, stop ATP: necrosi
2. Recupero del danno: ripresa della normalità
3. Danno permanente ma subletale: adattamento
Intenso
Necrosi
Stimolo
Ripristino - normalità
Breve
Moderato
Apoptosi
Duraturo
Necrosi
Adattamento
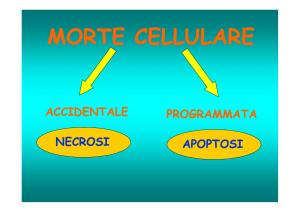
Apoptosi : forma di morte cellulare programmata, portata avanti in modo ordinato e regolato,
suicidio cellulare, interessa singole cellule
Necrosi : morte cellulare, interessa popolazioni di cellule, forma di morte risultante da un acuto
stress o trauma cellulare.
Adattamento
Affinchè la cellula possa adattarsi al danno subito deve essere mantenuta l'integrità dei seguenti
componenti:
mitocondri (responsabili della fosforilazione ossidativa)
membrana (responsabile del contenuto di ioni, ecc)
ribosomi (responsabili della sintesi proteica)
genoma (alterazione del DNA porta a morte o tumori)
Se uno dei quattro componenti nominati viene danneggiato sicuramente ci sarà morte cellulare.
Se per molti agenti lesivi il meccanismo di azione è noto (ex: i sali di mercurio interagiscono con
i gruppi tiolici delle proteine) per altri agenti la faccenda è più complessa (ex: danno ischemico).
Danno ischemico
L'ossigeno per le nostre cellule è fondamentale però è un'arma a doppio taglio:
carenza di ossigeno: ipossia (danni cellulari)
eccesso di ossigeno: formazione di radicali liberi (danni cellulari)
L'ipossia è una delle maggiori cause di danno cellulare, questo danno ischemico può derivare
da:
poco sangue che giunge alla cellula (ipossia ischemica)
Esempi: arteriosclerosi, trombosi, insufficienza cardiaca, shock anafilattico, compressione dei
vasi
alterata capacità di trasporto di O2 alla cellula (ipossia ipossica)
Esempi: monossido di C (KO emoglobina), anemia, insufficienza respiratoria
cosa accade durante l'ipossia ?
Manca ATP
Blocco pompe
Glicolisi anaereobia
(lattato)
Mitocondri in sofferenza
Squilibrio ionico
pH si abbassa
rigonfiamento
cellulare
entra Ca++
attivazione enzimi
nel nucleo abbiamo
addensamento della cromatina
(nucleo ipercolorabile perchè
il DNA espone cariche negative
nucleo pignotico)
Fino a qui siamo sotto al punto di non ritorno, ridando Ossigeno la situazione è recuperabile!
Poi però il nucleo si frammenta e si lisa (=cariolisi), ulteriore entrata di Ca++ e abbassamento del
pH, con ulteriore attivazione di enzimi intracellulari: il lisosoma diventa permeabile per cui gli
enzimi lisosomiali si trovano nel citoplasma e degradano tutto: è la morte cellulare.
Al microscopio si vede la cellula gonfia e col citoplasma torbido.
Quali sono gli enzimi intracellulari ?
fosfolipasi – degradano i fosfolipidi di membrana
proteasi – degradano componenti citoscheletro
endonucleasi – degradano il DNA nucleare
Si ha autolisi per cui sono liberati all'esterno questi enzimi che attaccano la cellula a fianco: la
necrosi si estende (eterolisi).
Ipossia nei tessuti
La resistenza all'ipossia varia da tessuto a tessuto:
neuroni – dopo pochi minuti vanno incontro a necrosi
cuore – dopo 10 minuti l'ATP cala del 50%, dopo 40 minuti necrosi
muscolo scheletrico – resiste di più
rene – ancora di più
Esistono due tipi di necrosi
1) Necrosi COAGULATIVA – avviene nei tessuti compatti (cuore, rene, milza) nei quali la
morte cellulare non è seguita da disfacimento, ma prevale la mummificazione.
2) Necrosi COLLIQUATIVA – avviene nei tessuti molli, molto perfusi, in cui alla morte
cellulare segue liquefazione delle parti morte (cervello)
La gangrena è un processo infettivo che segue la necrosi, infatti le zone necrotiche sono
infettate da microrganismi che estendono l'area di necrosi (è necessario amputare) = gangrena
secca, se invece avviene nei tessuti molli (come l'intestino) = gangrena umida
3) Necrosi CASEOSA: si osserva per la tubercolosi, infatti il polmone risulta ricco di
gruppi (tubercoli) di micobatteri, cellule morte, materiale ceroso : sembra formaggio!!
A che punto è la morte cellulare ?
E' fondamentale sapere se la faccenda sta regredendo o si sta ampliando.
Siccome dopo l'autolisi abbiamo detto che gli enzimi sono riversati all'esterno, possiamo ben
pensare di trovarli nel siero (= plasma meno fibrinogeno): la quantità di enzimi mi dice a che
punto è la necrosi, il tipo di enzimi mi dice che tessuto la sta subendo:
aspartato transferasi: epatite
amilasi: pancreatite
lattato deidrogenasi: dipende dall'isoforma
Se le quantità di enzimi col tempo calano significa che l'infiammazione sta regredendo.
Es.: un'isoforma della creatinchinasi, la CK-MB è normalmente presente nel cuore, per cui in
caso di infarto finisce nel sangue; nel momento in cui finisce nel sangue essa è in forma MB2,
poi col tempo viene attaccata da enzimi ematici che la trasformano in MB1. Se troviamo nel
sangue MB2 l'infarto è recente, se MB1, l'infarto è vecchio.
Infarto=necrosi ischemica (può riguardare altri organi oltre al cuore)
Dopo la necrosi cellulare
L'organismo provvede al Ripristino che non sempre è possibile, oppure alla Riparazione cioè
alla sostituzione delle cellule morte con:
connettivo (si vede la cicatrice)
sali ci calcio (calcificazione)
restano buchi
Comunque affinchè avvenga la guarigione è necessario che avvenga la risposta infiammatoria.
La reazione riparatoria avviene grazie ad una reazione infiammatoria infatti sono liberati dei
fattori (acidi grassi, peptidi, ecc) che esercitano azione di richiamo di cellule bersaglio oppure
agiscono a livello delle mastcellule che liberano i mediatori dell'infiammazione; in più le proteasi
liberate con l'autolisi richiamano dal plasma il complemento; inoltre a livello della cellula lisata è
attiva la coagulazione.
Infiammazione equivale a dire vasodilatazione per cui giunge più sangue, fuoriescono i
neutrofili che fagocitano i vari detriti, in sede di necrosi sono richiamati i monociti che si
trasformano in sito in macrofagi.
Alcuni fra questi globuli bianchi si attivano e producono citochine, molecole di natura proteica
che favoriscono l'angiogenesi (=crescita di nuovi vasi affinchè il tessuto necrotico sia ben
irrorato) e hanno azione chemiotattica cioè richiamano e favoriscono la proliferazione di
fibroblasti che apportano mucopolisaccaridi e collagene affinche inizi la formazione di tessuto
connettivo; inizialmente lasco, poi bello denso. Poi i vasi si ritirano e resta un'area fibrotica, la
cicatrice, che abbassa la funzionalità dell'organo (punto di debolezza).
Abbiamo detto che fino al punto di non ritorno la situazione è recuperabile, si cerca di
riossigenare l'organo per riperfusione (es. Lisare il trombo). Non sempre però la riperfusione ha
effetto positivo, può dare la cosiddetta sindrome da riperfusione, cioè può finire per estendere
il danno, vediamo perchè...
In sede di infiammazione i neutrofili e i monociti producono radicali liberi (NADPH-ossidasi) ed
enzimi idrolitici verso un ipotetico microrganismo (che non c'è ma loro non lo sanno); pure le
cellule rimaste a lungo in stato di ipossia producono radicali liberi: normalmente l'enzima
Xantina-deidrogenasi è presente e trasforma la xantina in urato, mentre il NADP diventa
NADPH, ma in presenza delle proteasi calcio attivate, l'enzima diventa Xantina-ossidasi che
trasforma la Xantina in acido urico e anioni superossido (O2-) e di xantina ce n'è molta in zona
necrotica perchè la sintesi del DNA è ferma!
L'anione superossido entra nel danno dei radicali liberi. Inoltre se alla cellula sofferente giunge
improvvisamente ossigeno, tutte le molecole della catena respiratoria (che sono cariche di
elettroni visto che era tutto fermo) cedono gli elettroni all'ossigeno prima che tutto si sia rimesso
in moto, e si ha creazione di altri Anioni superossido.