1
I progestinici sono composti con attività simile a quella del progesterone e
includono il progesterone e agenti simili come il medrossiprogesterone acetato
(pregnani), agenti simili al 19-nortestosterone (estrani) e agenti simili al
norgestrel (gonani).
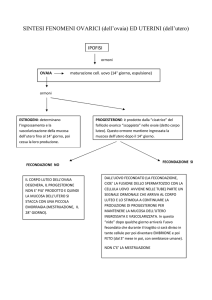
Il progesterone è secreto dall’ovaio in particolare dal corpo luteo, nella
seconda metà del ciclo mestruale.
In caso avvenga la fecondazione, il trofoblasto secerne gonadotropina
corionica, stimolando il recettore dell’LH a sostenere il corpo luteo,
mantenendo la produzione di progesterone. Nel primo trimestre di gravidanza,
la placenta inizia a secernere estrogeni e progesterone, insieme alle ghiandole
surrenali del feto, e il corpo luteo non è più essenziale per la produzione di
progesterone.
2
Azioni neuroendocrine:
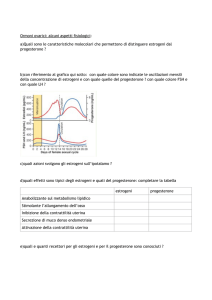
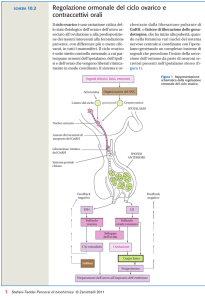
Il progesterone prodotto durante la fase luteinica del ciclo mestruale riduce la
frequenza dei picchi di GnRH, permettendo la soppressione del rilascio di
gonadotropine e ricondizionando l’asse ipotalamo-ipofisi-ovaio nel passaggio
dalla fase luteale a quella follicolare.
Apparato riproduttivo: Il progesterone diminuisce la proliferazione
endometriale causata dagli estrogeni. L’improvvisa diminuzione del
progesterone alla fine del ciclo è l’evento che dà inizio alla mestruazione. Il
progesterone è molto importante nel mantenimento della gravidanza,
determinando la soppressione delle mestruazioni e della contrattilità uterina.
Sistema nervoso centrale: il progesterone aumenta la temperatura corporea
di 0.6°C in corrispondenza con l’ovulazione, aumenta la risposta ventilatoria
del centro del respiro all’anidride carbonica e riduce la PCO2 arteriosa e
alveolare nella fase luteinica del ciclo mestruale e nel corso della gravidanza.
Può inoltre esercitare azioni depressive e ipnotiche sul sistema nervoso
centrale.
3
Metabolismo: il progesterone aumenta i livelli basali di insulina e il rialzo di
insulina in seguito a ingestione di carboidrati. Il norgestrel può diminuire la
tolleranza al glucosio.
3
4
I progestinici sono usati nei casi di amenorrea secondaria a scopo diagnostico:
dopo una somministrazione per 5-7 giorni a donne con amenorrea, si osserva
emorragia da sospensione se l’endometrio è stato stimolato da estrogeni
endogeni.
Inoltre, i progestinici associati agli estrogeni riducono la comparsa di iperplasia
e carcinoma dell’endometrio.
Il levonorgestrel viene inoltre utilizzato per la contraccezione di emergenza,
dopo un rapporto non protetto. Il farmaco deve essere somministrato per via
orale entro 72 ore dal rapporto e interferisce con l’ovulazione, la fertilizzazione
e l’impianto.
5
Il mifepristone compete sia con il progesterone, sia con i glucocorticoidi, per il
legame con i rispettivi recettori.
6
Il mifepristone viene somministrato per via orale, ha una buona biodisponibilità
e un’emivita di 20-40 ore. Nel plasma si trova legato all’alfa 1 glicoproteina
acida.
Il farmaco viene metabolizzato dall’enzima CYP3A4 e subisce una
circolazione enteroepatica.
7
Quando viene somministrato all’inizio della gravidanza, il mifepristone
determina uno sfaldamento della decidua tramite il blocco dei recettori uterini
del progesterone. Ne consegue un distacco della blastocisti e una ridotta
produzione di gonadotropina corionica, che provoca una riduzione della
secrezione di progesterone da parte del corpo luteo.
La diminuzione del progesterone endogeno e il blocco dei suoi recettori a
livello dell’utero aumentano i livelli di prostaglandine uterine e sensibilizzano il
miometrio alla loro azione contrattile.
8
Il mifepristone usato per provocare l’aborto medico può determinare
sanguinamento uterino per 8-17 giorni.
Un’elevata percentuale di pazienti presenta inoltre dolore addominale, crampi,
nausea e diarrea dovuti all’uso delle prostaglandine, che vengono
somministrate 48 ore dopo l’antiprogestinico per aumentare ulteriormente le
contrazioni del miometrio.
9
La capacità di ulipristal di non far avvenire l’ovulazione sembra essere dovuta
all’inibizione del rilascio di LH e della rottura follicolare indotta dall’LH a livello
ovarico.
Rispetto al levonorgestrel, che è efficace solo fino a 72 ore dal rapporto,
l’ulipristal mantiene l’efficacia fino a 120 ore.
Gli effetti collaterali più gravi registrati negli studi clinici sono stati cefalea
transitoria e dolori addominali.
10
11
12
I più recenti contraccettivi orali a basse dosi non comportano un aumento
significativo del rischio di infarto del miocardio o ictus in donne che non
presentano fattori di rischio. Si osserva un aumento del 28% del rischio
relativo di tromboembolia venosa ma l’aumento del rischio assoluto è piccolo,
dal momento che questi eventi in donne senza fattori di rischio hanno una
bassa incidenza.
Il rischio aumenta in presenza di fattori di predisposizione al
tromboembolismo.
I contraccettivi orali possono aumentare il rischio di carcinoma epatocellulare
dopo 4-8 anni di utilizzo. Aumentano inoltre il rischio relativo di carcinoma
della mammella che nelle donne in età fertile è molto basso. Tuttavia, 10 anni
dopo l’interruzione dei contraccettivi orali non si rilevano differenze
nell’incidenza di tumore della mammella tra donne che hanno utilizzato
contraccettivi orali e donne che non ne hanno mai fatto uso.
I contraccettivi orali in associazione non aumentano il rischio di cancro
endometriale ma diminuiscono la sua incidenza del 50%.
13
Episodi di lieve sanguinamento irregolari e casuali e metrorraggia sono i più
frequenti effetti avversi e la causa più frequente di interruzione del trattamento
con contraccettivi con soli progestinici.
14
Pur essendo considerati sicuri nelle donne sane, i contraccettivi orali possono
aumentare l’incidenza e la gravità di malattie cardiovascolari,
tromboemboliche o tumori in presenza di altri fattori di rischio.
Il rischio di gravi effetti avversi è particolarmente alto in donne al di sopra dei
35 anni, forti fumatrici, nelle quali sono controindicati anche i contraccettivi a
basso dosaggio.
15