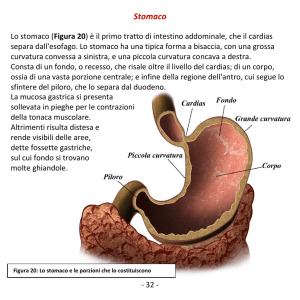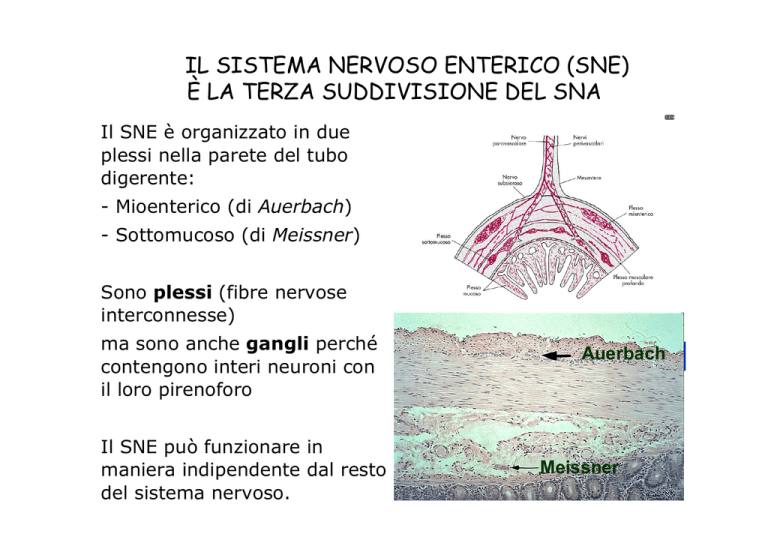
IL SISTEMA NERVOSO ENTERICO (SNE)
È LA TERZA SUDDIVISIONE DEL SNA
Il SNE è organizzato in due
plessi nella parete del tubo
digerente:
- Mioenterico (di Auerbach)
- Sottomucoso (di Meissner)
Sono plessi (fibre nervose
interconnesse)
ma sono anche gangli perché
contengono interi neuroni con
il loro pirenoforo
Il SNE può funzionare in
maniera indipendente dal resto
del sistema nervoso.
Auerbach
Meissner
IL SISTEMA NERVOSO ENTERICO
È UNA SPECIE DI “MINI-CERVELLO”
DOTATO DI MOLTA AUTONOMIA
Nel tubo digerente ci sono circa 5x108
neuroni, cioè circa come in tutto il
midollo spinale
• Sono presenti tutti gli
elementi dei circuiti riflessi
• riflessi locali intrinseci alla
parete del tubo digerente
• Il circuito è organizzato in
modo che quando avviene la
contrazione in un punto viene
fatta rilasciare la muscolatura
circolare subito a valle
• Pressione minore a valle della
regione che contiene materiale
nel lume
⇒ progressione del
contenuto in direzione oroaborale
(“legge dell’intestino”).
Sono presenti:
• neuroni afferenti
• neuroni motori
• interneuroni
SISTEMA NERVOSO ENTERICO:
IL GANGLIO SOTTOMUCOSO
NEURONI DEL PLESSO SOTTOMUCOSO:
•
•
prevalgono neuroni afferenti intrinseci che iniziano
con una zona recettoriale (chemocettori e
meccanocettori)
¾
terminano su interneuroni e su neuroni del plesso
mioenterico innescando risposte motorie nel
muscolo liscio dello strato circolare
¾
liberano acetilcolina
¾
possono co-liberare: peptide correlato al gene della
calcitonina (CGRP) o sostanza-P
¾
sono eccitosecretori sulle ghiandole della parete
(acqua, sali, muco)
ci sono anche neuroni afferenti estrinseci (soma nel
ganglio sensitivo del vago).
SISTEMA NERVOSO ENTERICO:
IL GANGLIO MIOENTERICO
NEURONI DEL PLESSO MIOENTERICO:
• Prevalgono neuroni motori che terminano su muscolo
liscio della parete soprattutto dello strato circolare
• possono essere corti (riflessi locali) o lunghi (anche
centimetri)
• i neuroni motori eccitatori liberano acetilcolina
¾ possono co-liberare peptidi come sostanza-P
¾ una parte è considerata parasimpatica
postgangliare perché riceve da neuroni
pregangliari del parasimpatico vagale o del
parasimpatico sacrale (nel tratto colon trasversoretto)
• I neuroni motori non-colinergici liberano NO, VIP, GABA
e sono inibitori.
SISTEMA NERVOSO ENTERICO: INTERNEURONI
Nei plessi intrinseci della parete, soprattutto nel
mioenterico, sono presenti vari tipi di interneuroni
corti e lunghi
che utilizzano come trasmettitori, co-trasmettitori e
neuromodulatori:
ATP, NO, serotonina, somatostatina, VIP, sostanza-P.
MALATTIA DI HIRSCHSPRUNG
• La malattia è dovuta ad anomalie di sviluppo e maturazione del
Sistema Nervoso Enterico durante la vita fetale
• assenza congenita di gangli del plesso mioenterico o del plesso
sottomucoso per una estensione variabile del tratto intestinale
• è sempre interessato il retto, solitamente anche il sigma, meno
frequentemente tutto il colon
• richiede l’asportazione del tratto malformato in quanto i movimenti
della parete non sono funzionali.
Gli effetti della malattia di Hirschsprung attestano l’importanza
del corretto funzionamento del SNE per lo svolgimento di tutta
l’attività motoria e l’attività secretoria del tratto digerente
entrambe le quali sono essenziali per:
- il bilancio energetico dell’organismo
- il bilancio materiale
- il bilancio idrico e salino
- la progressione regolare del contenuto del lume
- il mantenimento di un gradiente nella flora intestinale.
LA PARETE DEL TRATTO GASTROINTESTINALE HA
UNA GRANDE AUTONOMIA
MA HA ANCHE UN CONTROLLO ESTRINSECO
PARASIMPATICO E ORTOSIMPATICO
Ipotalamo
SNA:
ORTO
SNA:
PARA
Fibre postgangliari
Fibre pregangliari
+
stimoli
meccanocettori
e chemocettori
SNE
Effettori: muscolo
liscio e ghiandole
CONTROLLO ESTRINSECO
PARASIMPATICO
DELLA PARETE DEL TRATTO GASTROINTESTINALE
PARASIMPATICO sul tubo digerente:
• le fibre (pregangliari) terminano sui neuroni dei plessi
intramurali, soprattutto mioenterico che è detto “ganglio
parasimpatico”
• utilizza il nervo VAGO dall’esofago fino al colon ascendente
compreso
• utilizza il Parasimpatico SACRALE nel resto del colon e nel
retto
• l’effetto è eccito-secretorio per le ghiandole
• l’effetto è eccito-motorio per la parete muscolare
• ma è inibitorio per gli sfinteri.
CONTROLLO ESTRINSECO
ORTOSIMPATICO
DELLA PARETE DEL TRATTO GASTROINTESTINALE
ORTOSIMPATICO sul tubo digerente:
• origina nel Midollo Spinale tra T5 e L2
• giunge al digerente con fibre postgangliari (Ganglio
Celiaco, Ganglio Mesenterico superiore e inferiore) che
terminano su neuroni dei plessi o direttamente sulla
muscolatura liscia
• l’effetto è inibitorio sulla muscolaris externa
• l’effetto è eccitatorio sugli sfinteri
• provoca vasocostrizione nel circolo splancnico.
Ganglio
del SNA
Sistema
Nervoso
Centrale
GLI STIMOLI DOVUTI ALLA
PRESENZA DI MATERIALE NEL
LUME INNESCANO:
¾ RIFLESSI LOCALI (SNE)
¾ RIFLESSI LUNGHI
(SOPRATTUTTO
PARASIMPATICI)
Parasimpatico
Chemocett.
Meccanocett
Osmocett.
Effettori:
muscolo liscio
e ghiandole
Chemocettori
Meccanocettori
Osmocettori
LUME DEL VISCERE
PARETE DEL TUBO
DIGERENTE
Neuroni dei
gangli
intramurali
L’AUTONOMIA DEL DIGERENTE È AUMENTATA DALLA PRESENZA
DI CELLULE ENDOCRINE NELLA PERETE
Vere e proprie cellule ghiandolari
endocrine della parete producono
ORMONI GASTROINTESTINALI che
raggiungono i bersagli per via
ematica
Neurotrasmettitori liberati
nell’interstizio fanno effetto su
cellule della parete anche a
distanza di centinaia di micron
Molte sostanze secrete da cellule
epiteliali hanno emivita breve ed
azione paracrina su cellule vicine
della parete.
I MECCANISMI DI CONTROLLO DELLE
FUNZIONI GASTROINTESTINALI
OLTRE CHE NERVOSI
ED ENDOCRINI
SONO ANCHE PARACRINI
• Cellule enterocromaffini e mastcellule
liberano SEROTONINA
• Cellule enterocromaffino-simili (ECL)
liberano ISTAMINA
• Altri mediatori ad azione paracrina:
prostaglandine, adenosina, NO
• L’azione paracrina si esercita su:
muscolo liscio della parete, muscolo liscio dei
vasi sanguigni, enterociti, cellule ghiandolari e
perfino altre cellule enterocromaffini.
L’AUTONOMIA DEL DIGERENTE È AUMENTATA DALLA PRESENZA
DI TESSUTO CON CARATTERISTICHE DI AUTOECCITAZIONE
Sono presenti Cellule Interstiziali nella parete
del tubo digerente, che:
• si trovano tra gli strati muscolari
• hanno proprietà intermedie tra fibre
muscolari lisce e fibroblasti
• hanno prolungamenti che formano sinapsi
elettriche (gap junction) con la muscolatura
vera e propria
• hanno variazioni spontanee del potenziale di
membrana, ONDE LENTE periodiche, dette
RITMO ELETTRICO DI BASE, che si propaga
a tutte le cellule vicine
causa delle onde lente: forse oscillazioni
nell’attività della Na+/K+ ATPasi.
LA MOTILITÀ DEL TRATTO GASTROENTERICO DIPENDE DALLE
PROPRIETÀ DEL MUSCOLO LISCIO DELLA PARETE
Nella parete del digerente il muscolo liscio
può avere contrazioni
• di tipo TONICO:
tono basale alto e rilasciamento occasionale
(es: sfinteri esofagei)
• di tipo FASICO:
- tono basale basso e contrazione fasica (es:
parete esofago)
- attività contrattile periodica ritmica (es:
parete di stomaco e intestino).
LA MUSCOLARIS EXTERNA HA FUNZIONI DI MESCOLAMENTO E
PROPULSIONE DEL CONTENUTO DEL TRATTO GI
• Muscolaris externa:
strato circolare interno
e longitudinale esterno
• è muscolo liscio
unitario
• il potenziale di
membrana è poco
negativo -40/-60 mV
• i potenziali d’azione
durano 10-20 ms,
dovuti a canali lenti per
Ca++ e Na+.
In alcune parti dell’intestino, si
sviluppa forza contrattile anche in
assenza di potenziali d’azione, se la
depolarizzazione è sufficiente.
L’INNERVAZIONE VISCEROMOTORIA VAGALE
È ESSENZIALE PER LA DEGLUTIZIONE
Fibre vagali originano dal NUCLEO AMBIGUO (lunga
colonna neuronale nella parte ventro-laterale del Bulbo)
¾ dalla parte dorsale del N. Ambiguo: fibre vagali motrici
speciali destinate alla muscolatura striata di palato
molle, faringe, laringe e terzo prossimale dell’esofago
¾ dalla parte ventrolaterale del N. Ambiguo: fibre vagali
destinate ai 2/3 inferiori dell’esofago (muscolo liscio)
Fibre vagali originano principalmente dal nucleo MOTORE
DORSALE DEL VAGO che innerva muscolatura e
ghiandole dell’apparato digerente fino al colon
ascendente.
FASE ORALE DELLA DEGLUTIZIONE
1- Fase orale detta volontaria per il ruolo della muscolatura striata
e per l’avvio dato dalla corteccia cerebrale: le labbra si serrano, la
mandibola viene innalzata e la lingua comprime il materiale contro la
parte posteriore del palato
• la stimolazione dei meccano-cettori della parte posteriore della
cavità orale innesca il riflesso della deglutizione, che non può
essere arrestato
• 1° evento: contrazione riflessa dei muscoli tensori del velo
palatino e dei muscoli faringo-palatini
⇒ chiusura dell’adito al rinofaringe
• Questa fase coinvolge i nervi cranici: V, VII, IX e XII
• Una regione della sostanza reticolare pontina probabilmente
contiene un generatore centrale di schemi motori per la masticazione
sul quale si esercita un controllo da parte della corteccia cerebrale
• i movimenti della lingua sono comandati dall’Ipoglosso a sua volta
comandato dalla corteccia motoria.
Sito web in cui si possono vedere in sequenza le fasi della deglutizione:
http://www.linkstudio.info/images/portfolio/medani/Swallow.swf
FASE FARINGEA DELLA DEGLUTIZIONE
2- Fase faringea della deglutizione - eventi riflessi:
• chiusura della rima della glottide (contrazione adduttori delle
corde vocali)
• contrazione dei muscoli ioidei superiori ⇒ a mandibola fissa,
innalzamento dell’osso ioide e della laringe
⇒l’epiglottide intercetta il bolo e ruota verso il basso
passivamente ricoprendo l’adito alla laringe
• inibizione della respirazione (1-2 s) con un meccanismo centrale
coordinato dal Bulbo
• contrazione dei costrittori faringei ⇒ aumenta la pressione
in faringe.
• mentre si contraggono i costrittori superiore e medio della
faringe, si rilasciano in via riflessa alcuni centimetri di giunzione
faringo-esofagea (detto sfintere esofageo superiore o UES)
• per differenza di pressione il BOLO entra in esofago
Questa fase è controllata in via riflessa e coinvolge i nervi cranici V, X, XI e XII.
Lesioni e/o degenerazioni di questi neuroni (es: poliomielite, miastenia gravis,
botulismo) disorganizzano la deglutizione ⇒ GRAVE DISFAGIA.
LA GLOTTIDE È UNA FESSURA – L’EPIGLOTTIDE È UN COPERCHIO
Tensori delle corde vocali
Muscoli per la chiusura della glottide
Muscoli per l’apertura della glottide
Adito alla laringe
(= glottide) in
sezione longituinale
L’epiglottide si può
abbassare
ricoprendo la
glottide.
Immagine al
laringoscopio
Glottide aperta
Glottide chiusa
DURANTE LE FASI FARINGEA ED ESOFAGEA
DELLA DEGLUTIZIONE
LA CONTRAZIONE E IL RILASCIAMENTO DELLA PARETE GENERANO
VARIAZIONI PRESSORIE NELLA FARINGE E NELL’ESOFAGO
• Contrazione della muscolatura faringea: aumento di
pressione in faringe
• Rilasciamento riflesso di UES
• Peristalsi primaria dell’esofago (3-4 cm/s)
• Rilasciamento riflesso dello sfintere esofageo inferiore
o LES (neuroni vagali di tipo NANC = non
adrenergici/non colinergici che liberano VIP e/o NO).
• deglutizione ⇒ la caduta di tono del LES si
accompagna a rilasciamento del fondo dello stomaco
(rilasciamento ricettivo)
• anche la distensione esofagea che causa peristalsi
secondaria dell’esofago provoca rilasciamento del LES.
Mancato rilasciamento dello sfintere
esofageo inferiore o LES durante la
peristalsi esofagea
⇒ ACALASIA esofagea ⇒ megaesofago
Scarso tono di base del LES
⇒ Malattia da REFLUSSO GASTROESOFAGEO ⇒ esofagite.
RILASCIAMENTO RICETTIVO DELLO STOMACO
Con riflessi vagali che
hanno inizio con la
deglutizione, il fondo e il
corpo dello stomaco hanno
un “rilasciamento
ricettivo”
Perciò la pressione
intragastrica non cresce
fino a che il riempimento
non raggiunge i 3/4 circa
della capienza del viscere
Da: Boron, Boulpaep; ISBN 0-7216-3256-4
La vagotomia abolisce il
rilasciamento ricettivo.
ATTIVITA’ ELETTRICA NELLA
MUSCOLATURA DELLO STOMACO
Il fondo dello stomaco è quasi privo di
attività elettrica e di movimenti
Nel corpo dello stomaco le cellule
muscolari hanno attività elettrica ad onde
lente di depolarizzazione con frequenza 3-5
al min
La regione dell’antro pilorico può avere una
vivace attività a potenziali d’azione (sul
plateau delle onde lente)
e, di conseguenza, potenti contrazioni dette
sistoli antrali.
ATTIVITA’ ELETTRICA NELLO STOMACO
ONDE LENTE di POTENZIALE nascono
nella regione pacemaker della grande
curvatura del corpo dello stomaco, con
frequenza di 3-5 min-1
1 Se l’onda lenta supera un certo grado
di depolarizzazione ⇒ sviluppo di forza
anche in assenza di potenziali
d’azione
2 Se la depolarizzazione è abbastanza
ampia nascono potenziali d’azione
durante la fase “a plateau” ⇒ la forza
contrattile aumenta
Contrazioni di tipo peristaltico
quando potenziali d’azione nascono
sulle onde lente del ritmo elettrico
di base
Muscolatura più spessa nell’antro
pilorico ⇒ contrazioni più efficaci.
L’Acetilcolina liberata dal Parasimpatico
vagale stimola la contrattilità gastrica
aumentando l’ampiezza e la durata della
depolarizzazione “a plateau” e provocando
potenziali d’azione.
MOVIMENTI PERISTALTICI NELLO STOMACO
• Funzione dei movimenti peristaltici dal
corpo verso l’antro pilorico:
¾ mescolamento con il succo gastrico
¾ “frantumazione” che permette alle
particelle in sospensione di diventare
sempre più piccole fino al diametro < 2
mm
• le particelle di dimensioni >2 mm
subiscono retropulsione e tornano nel
corpo dello stomaco
• l’onda peristaltica dell’antro pilorico
riesce a spingere un getto di contenuto
ormai fluido (chimo) attraverso la
giunzione gastro-duodenale contratta.
Importante ruolo dell’antro pilorico:
• sviluppa forza nella peristalsi
• impedisce che arrivi al duodeno materiale di
diametro superiore a pochi mm
• regola la velocità di svuotamento gastrico.
http://physioweb.med.uvm.edu/gi_physiology/notes_03spring.pdf
PERCENTUALE DI SVUOTAMENTO
VELOCITA’ DI SVUOTAMENTO DELLO STOMACO
• Lo svuotamento dello
stomaco procede prima
rapidamente, poi sempre
più lentamente
100
glucosio
50
• Lo svuotamento dello
stomaco richiede tempi
diversi in base alla
composizione media del
pasto: da 1 a 5 ore
Soluzione
proteica
1
2
TEMPO (ORE)
3
4
• Una soluzione salina o
glucosata impiega meno di 1
ora ad abbandonare lo
stomaco
• Una soluzione proteica
impiega un tempo maggiore.
REGOLAZIONE DELLO SVUOTAMENTO
GASTRICO: FATTORI ORMONALI E NERVOSI
⇒ la velocità di svuotamento gastrico diminuisce
all’aumentare del carico di chimo che giunge al duodeno
1. Regolazione nervosa: il Parasimpatico vagale stimola la
peristalsi gastrica (riflessi vago-vagali)
2. Regolazione ormonale: ormoni liberati in circolo da cellule
endocrine della parete del DUODENO (Colecistochinina,
Peptide Gastro-Inibitore, Secretina) e dell’antro pilorico
(Gastrina).
Fattori del chimo che rallentano lo svuotamento gastrico:
– grossi frammenti
– elevata acidità
– elevata osmolarità
– elevato contenuto lipidico
– elevato contenuto proteico.
REGOLAZIONE DELLA MOTILITÀ GASTRICA
TIPO DI MECCANISMO STIMOLI
EFFETTO SULLA MOTILITÀ
GASTRICA
Nervoso estrinseco:
Vagale
Presenza di
materiale
Aumento di forza e di
durata della peristalsi
Nervoso locale: plessi
intramurali
Presenza di
materiale
Aumento di peristalsi
Ormonale: CCK
Lipidi, Peptidi
Costrizione pilorica = rallentamento dello svuotamento
Ormonale: GIP,
Secretina
Soluzioni
Riduzione di forza e di durata
ipertoniche,
della peristalsi, rallentamento
lipidi, pH < 3,5 dello svuotamento
Ormonale: Motilina,
Gastrina
Peptidi,
stiramento
Aumento di forza e di durata
della peristalsi
REGOLAZIONE DELLA MOTILITÀ GASTRICA
TIPO DI MECCANISMO STIMOLI
EFFETTO SULLA MOTILITÀ
GASTRICA
Nervoso estrinseco:
Vagale
Presenza di
materiale
Aumento di forza e di
durata della peristalsi
Nervoso locale: plessi
intramurali
Presenza di
materiale
Aumento di peristalsi
Ormonale: CCK
Lipidi, Peptidi Costrizione pilorica =
rallentamento dello
svuotamento
Ormonale: GIP,
Secretina
Soluzioni
Riduzione di forza e di durata
ipertoniche,
della peristalsi, rallentamento
lipidi, pH < 3,5 dello svuotamento
Ormonale: Motilina,
Gastrina
Peptidi,
stiramento
Aumento di forza e di durata
della peristalsi
Due famiglie di Ormoni Gastro-Intestinali:
•
La prima famiglia è quella di Gastrina e
Colecistochinina (CCK); un tratto di 5 amino acidi
terminali è identico, e l’attività specifica è espressa da
questo frammento
•
La seconda famiglia è quella della Secretina, con GIP
(polipeptide gastro-inibitore) ed enteroglucagone; le
regioni omologhe di questi peptidi sono al centro della
molecola.
ANCHE IL TENUE HA UNA ATTIVITA’ ELETTRICA
PERIODICA AD ONDE LENTE
• L’attività elettrica del duodeno ha una frequenza di 11-12 min-1
• la parete si contrae quando si arriva alla soglia per la nascita di
potenziali d’azione
• La tensione sviluppata è proporzionale alla frequenza di potenziali
d’azione
• Il tipo di movimento più frequente nel tenue è quello detto di
SEGMENTAZIONE
• nei movimenti di segmentazione la muscola-tura circolare si
contrae contemporaneamente in vari punti vicini e non adiacenti
• dove si contrae il muscolo circolare si rilascia quello longitudinale e
viceversa.
MOVIMENTI NELLA PARETE DELL’INTESTINO TENUE
Movimenti di
segmentazione
Movimenti peristaltici
(un’onda peristaltica
procede per pochi
centimetri nell’intestino)
http://www.mfi.ku.dk/ppaulev/chapter22/Chapter%2022.htm
MOVIMENTI DELL’INTESTINO TENUE: SEGMENTAZIONE
Movimenti di segmentazione:
funzione prevalente di mescolamento
compaiono nel periodo postprandiale
Ormone CCK ⇒ nascita di potenziali d’azione
sulle onde del ritmo di base ⇒ contrazione di
anelli di muscolatura di muscolatura
contemporaneamente in punti vicini.
Sito con semplice animazione dei movimenti dell’intestino tenue:
http://www.vivo.colostate.edu/hbooks/pathphys/digestion/basics/gi_motility.html
MOVIMENTI DELL’INTESTINO TENUE: PERISTALSI
Movimenti peristaltici :
Funzione prevalente di propulsione
(ma un’onda peristaltica procede per pochi
centimetri nell’intestino)
Sequenza (negli strati circolari) di:
• contrazione a monte rispetto al materiale
nel lume
• rilasciamento a valle
Ruolo essenziale dei plessi intrinseci
Coordinamento di muscolatura circolare
e longitudinale (dove si contrae il muscolo
circolare si rilascia quello longitudinale e
viceversa).
I MOVIMENTI PERISTALTICI
SONO ESPRESSIONE
DELL’ATTIVITÀ DEL SISTEMA
NERVOSO ENTERICO
http://www.vivo.colostate.edu/hbooks/pathphys/d
igestion/basics/peristalsis.html
• I movimenti sono
presenti anche se
l’intestino viene privato
della innervazione
estrinseca
• Invece, se degenerano
o sono congenitamente
assenti i plessi (morbo di
Hirschsprung) si verifica
ostruzione del viscere
• a valle della zona
contratta, l’aumento di
diametro è dovuto a:
¾ rilasciamento musc.
circolare
¾ contrazione musc.
longitudinale.
LA FREQUENZA DI COMPARSA DELL’ATTIVITA’
AD ONDE LENTE CALA PROGRESSIVAMENTE
DAL DUODENO ALLA GIUNZIONE ILEO-CECALE
http://human.physiol.arizona.edu/SCHED/GI/Lynch70/Lynch.L70.pdf
Questo gradiente promuove la propulsione lenta del chimo intestinale,
anche per il solo effetto dei movimenti di segmentazione, perché la
pressione è leggermente maggiore nell’intestino prossimale.
LA MUCOSA DELL’INTESTINO TENUE
CON PLICHE, VILLI E MICROVILLI
HA UN’AREA DI SUPERFICIE LUMINALE DI CIRCA 200 m2
I villi intestinali hanno movimenti ritmici per azione
della muscolaris mucosae (stimolata dall’ormone
intestinale villicrinina) che permettono:
• il massimo contatto possibile con il chimo
• spremitura del capillare chilifero che nasce a
fondo cieco in ciascun villo.
http://arbl.cvmbs.colostate.edu/hbooks/pathphys/digestion/smallgut/anatomy.html
LA VALVOLA ILEOCECALE CONTROLLA
IL PASSAGGIO DEL CHIMO DALL’INTESTINO TENUE
AL CRASSO
La valvola ileocecale:
• è circondata da muscolatura tonicamente contratta (pressione
di circa 20 mm Hg)
• si rilascia quando un’onda peristaltica interessa l’ultima parte
dell’ILEO ⇒ lascia passare una piccola quantità di chimo
• resiste all’aumento di pressione nel CIECO ⇒ impedisce il
flusso a ritroso
Funzioni della valvola ileocecale:
¾ regola il trasferimento lento di chimo dal TENUE al
CRASSO
¾ mantiene la concentrazione batterica del TENUE circa
100.000 volte inferiore a quella del CIECO.
LA VALVOLA ILEOCECALE È
CONTROLLATA DA RIFLESSI LOCALI E
DA RIFLESSI LUNGHI
Il tono della valvola ileocecale è regolato:
1. con riflessi locali dai plessi intramurali (Es: stiramento
a monte nell’ultima parte dell’ILEO provoca
rilasciamento riflesso dello sfintere ILEOCECALE)
2. da un riflesso lungo, il RIFLESSO GASTRO-ILEALE:
l’attività motoria dello STOMACO in seguito al suo
riempimento provoca in via riflessa aumento di
motilità nella parte terminale dell’ILEO e riduzione del
tono dello sfintere ILEOCECALE.
ATTIVITA’ ELETTRICA E MOTILITÀ
NEL TRATTO DIGERENTE DURANTE IL
PERIODO INTERDIGESTIVO
Dopo 90 min dallo svuotamento dello stomaco, in assenza di
introduzione di cibo, l’attività elettrica e motoria intestinale
cambia:
1. periodo di silenzio elettrico
Poi:
COMPLESSO MIOELETTRICO MIGRANTE INTERDIGESTIVO
2. scarica di potenziali d’azione
3. potente fase peristaltica propulsiva che nasce nell’antro
pilorico e si propaga alla velocità di ~ 5 cm/min lungo
l’intestino (anche nota come “contrazioni da fame”).
COMPLESSO MIOELETTRICO MIGRANTE (MMC)
MMC = attività elettrica e contrattile che ha
luogo ogni 90 min circa a digiuno
(anche durante il sonno) e inizia alla
giunzione tra antro pilorico e duodeno
Quando un MMC raggiunge l’ileo, ne parte
un altro dallo stomaco, se non è stato
introdotto cibo
La nascita di un MMC è correlata
all’aumento del livello ematico di un
ormone GI detto motilina, ma non è
chiaro se questa sia la causa
Significato del MMC:
far progredire distalmente residui alimentari, eventuali corpi
estranei e flora batterica evitando una eccessiva colonizzazione
batterica del tenue.
TIPO PREVALENTE DI MOTILTÀ
TRATTO GI INTERESSATO
Peristalsi (per brevi tratti)
Esofago, Stomaco (corpo e
antro pilorico), Tenue
Segmentazione
Tenue, Colon
Forma speciale di
movimento peristaltico:
Complesso Mioelettrico
Migrante interdigestivo
Dal piloro alla valvola
ileocecale
Forma speciale di
movimento peristaltico:
movimento di massa
Colon (fisiologico), Tenue
(irritazione meccanica o
chimica)
TIPO PREVALENTE DI MOTILTÀ
TRATTO GI INTERESSATO
Peristalsi (per brevi tratti)
Esofago, Stomaco (corpo e
antro pilorico), Tenue
Segmentazione
Tenue, Colon
Forma speciale di
movimento peristaltico:
Complesso Mioelettrico
Migrante interdigestivo
Dal piloro alla valvola
ileocecale
Forma speciale di
movimento peristaltico:
movimento di massa
Colon (fisiologico), Tenue
(irritazione meccanica o
chimica)
MOVIMENTI DELL’INTESTINO CRASSO
Funzioni del COLON (soprattutto Colon trasverso):
¾ riassorbimento di acqua e elettroliti dal chimo (in
entrata 500-1500 ml di chimo/die, in uscita 100-200
ml)
¾ supporto della microflora simbiontica
¾ riserva di volume finché le feci non vengono espulse
MOVIMENTI DELL’INTESTINO CRASSO
• Parete del COLON: muscolo longitudinale ridotto a tre bande
(teniae coli) di lunghezza inferiore al resto della parete che ha
espansioni sacciformi
• movimenti prevalenti non-propulsivi nel COLON ascendente
e trasverso
• tempo di permanenza del materiale 1-2 giorni (velocità 5-10
cm/ora)
• contrazioni localizzate dividono il COLON in segmenti:
movimenti di austrazione
• movimenti dovuti ad automatismo miogeno:
¾ cellule interstiziali al bordo inferiore dello strato circolare
con onde lente a frequenza bassa (6 atti/min), le onde
lente più ampie (in presenza di Acetilcolina) determinano
contrazione
¾ cellule muscolari dello strato longitudinale hanno
potenziali d’azione e perciò contrazione.
MOVIMENTI DELL’INTESTINO CRASSO
• Nell’ultima parte del colon e
nel sigma prevalgono i
movimenti di massa
• Il movimento di massa avviene
alcune volte al giorno ed è
simile ad un movimento
peristaltico
• il movimento di massa
corrisponde a un picco nel livello
ematico di CCK e nell’attività del
Parasimpatico.
Il controllo nervoso estrinseco della motilità del COLON è
soprattutto dovuto al PARASIMPATICO che è eccito-motorio:
¾ Il Colon ascendente è innervato dal VAGO
¾ Colon trasverso, discendente, sigmoideo e retto sono
innervati dal PARASIMPATICO SACRALE (S2-S4, nervi pelvici).
LA DISTENSIONE DEL RETTO INNESCA
IL RIFLESSO DI DEFECAZIONE
• Il riempimento del RETTO per un movimento di massa
stimola i recettori da stiramento della parete (via
afferente: nervi pelvici)
⇒ rilasciamento riflesso dello sfintere anale interno
(liscio)
⇒ aumento temporaneo (< 1 min) del tono dello
sfintere esterno (muscolo striato) innervato dai nervi
pudendi
• essenziale il PARASIMPATICO SACRALE (integrità dei
segmenti S2-S4 e dei nervi pelvici)
• aspetto sensoriale: è avvertita l’urgenza di defecare
• se la defecazione viene differita volontariamente
⇒ rilasciamento ricettivo del Sigma ⇒ contrazione dello
sfintere liscio.
IL RIFLESSO DI DEFECAZIONE HA UN
CONTROLLO SOVRASEGMENTALE
Sul centro sacrale di integrazione del riflesso di defecazione
agisce un controllo discendente da:
corteccia cerebrale, ipotalamo e tronco dell’encefalo (ponte)
Se viene dato il via alla defecazione:
• viene fatto rilasciare lo sfintere anale esterno da vie
discendenti che inibiscono gli alfa-motoneuroni spinali
dei nervi pudendi
• viene rilasciata la muscolatura del pavimento pelvico
• viene comandato un atto respiratorio modificato:
¾ inspirazione profonda
¾ espirazione a glottide chiusa (manovra di Valsalva)
¾ contrazione della muscolatura addominale (la
pressione addominale può raggiungere 200 cm di
H2O).
I RIFLESSI INTESTINALI LUNGHI
COORDINANO L’ATTIVITÀ DI UNA PARTE
DEL TUBO DIGERENTE SULL’ALTRA
Esempi:
• riflesso gastro-colico: riempimento dello stomaco che
aumenta la motilità del colon
• riflesso entero-gastrico: distensione dell’intestino che
inibisce secrezione e motilità gastrica
• riflesso colon-ileale: distensione del colon che rallenta
il passaggio del chimo attraverso la valvola ileo-cecale
• riflesso colon-colico: distensione del colon che evoca il
rilasciamento di altre parti del colon.