Zootecnia
Argomenti della Presentazione:
Riproduzione
Gametogenesi
Ovogenesi
Speratogenesi
Ciclo estrale
La riproduzione animale e umana
In entrambi i sessi sono presenti:
un paio di gonadi (ovaie o testicoli) per la
produzione dei gameti;
un sistema di dotti che ospitano e trasportano i
gameti;
strutture che favoriscono l’accoppiamento.
FERTILITA’ = capacità di produrre gameti funzionanti.
(in grado di fecondare o essere fecondati)
SI MISURA COME: (indice di fertilità o indice coitale) = numero di servizi
(interventi di fecondazione) necessari per ottenere il concepimento.
FECONDITA’ = capacità di portare a termine la gestazione e generare
prole viva e vitale.
SI MISURA COME:
Indice riproduttivo = numero di figli nati per fattrice all’anno;
Indice di fecondità = numero di parti/numero di accoppiamenti;
INTERVALLO INTERPARTO =
periodo che intercorre tra un parto e quello Successivo
Periodo di GESTAZIONE + Periodo di SERVIZIO
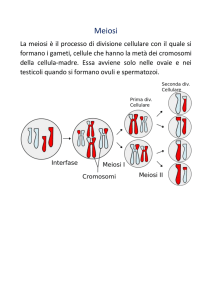
Gli spermatociti
primari, che
sono diploidi,
vanno
successivament
e incontro alla
meiosi e
generano
spermatociti
secondari,
dotati di un
numero aploide
di cromosomi.
Epididimo
Tubulo
seminifero
(sezione
trasversale)
Pene
Testicolo
Scroto
Cellula diploide
2n
Testicolo
Differenziamento e
inizio della meiosi I
Tubulo
seminifero
2n
Spermatocita primario
(in profase della meiosi I)
Completamento
della meiosi I
n
n
Spermatocita secondario
(aploide; coppia di cromatidi)
Meiosi II
n
n
n
n
n
n
n
n
Spermatozoi in
via di sviluppo
(aploidi; cromatidi singoli)
Differenziamento
Spermatozoi
(aploidi)
Centro del tubulo seminifero
SPERMATOGENESI :
GAMETI MASCHILI PRODOTTI ALL’INTERNO DEI TUBULI SEMINIFERI DEI
TESTICOLI. I TUBULI CONTENGONO UNA COMPLESSA SERIE DI CELLULE IN
VIA DI MATURAZIONE CHE DIVENTANO VIA VIA PIU’ DIFFERENZIATE.
CELLULA ALLUNGATA FORMATA DA:
1. TESTA
LA PORZIONE ANTERIORE DELLA TESTA E’ RICOPERTA DA UNA
STRUTTURA A DOPPIA PARETE (CAPPUCCIO ACROSOMIALE)
2. COLLO
BREVE GIUNZIONE TRA TESTA E CODA.
3. CODA
MOTILITA’.
DIVISA IN: SEGMENTO INTERMEDIO; PRINCIPALE; TERMINALE;
I testicoli hanno due funzioni: la produzione degli spermatozoi dal momento
della pubertà sino alla morte, e la produzione degli ormoni sessuali maschili
chiamati androgeni, tra i quali il testosterone è il più importante.
La produzione degli ormoni da parte dei testicoli è evidente fin dalla nascita,
ma aumenta enormemente intorno alla pubertà e si mantiene ad alto livello
per tutta l'età adulta
La produzione degli spermatozoi non comincia fino alla pubertà, anche se
segue il modello della produzione di ormoni riducendosi in età avanzata. Gli
spermatozoi vengono prodotti in ogni testicolo in speciali strutture chiamate
tubuli seminiferi in particolare dalle cellule del Sertoli. Questi tubicini sono
al centro di ogni testicolo e sono collegati con una serie di condotti che
convogliano lo sperma ad altri importanti organi e, alla fine, fuori dal pene
In ogni testicolo, vicino ai tubuli seminiferi, ci sono numerose cellule
chiamate cellule interstiziali o cellule di Leydig. Esse sono responsabili della
produzione dell'ormone sessuale maschile (testosterone) che viene secreto
direttamente nei vasi sanguigni circostanti.
SPERMATOCITOGENESI
DURANTE LE PRIME FASI SVIL. EMBR. LE CELL. SEMINALI PRIMITIVE MIGRANO
DALLA REGIONE DEL SACCO VITELLINO ALLE GONADI FETALI. LI SI DIVIDONO
RIPETUTAMENTE PRIMA DI DARE ORIGINE AI GONOCITI.
DIFFERENZIAZIONE
CELL. SEMINALI PRIMITIVE ( SPERMATOGONI) POGGIANO SULLA M. BASALE
DEL TUBULO SI DIVIDONO PIU’ VOLTE QUESTE % RIDUCONO IL CONTENUTO DI
DNA A META’ DI QUELLO DELLE CELL. SOMATICHE ( SPERMATOCITOGENESI) LE
CELL. APLOIDI DERIVATE DA QUESTE SONO DETTE SPERMATIDI. QUESTI
SUBISCONO MODIFICAZIONI STRUTTURALI FINO AL FORMARE GLI
SPERMATOZOI (SPERMIOGENESI).
TESTICOLO
GONADE MASCHILE →TESTICOLO
Organo PARI
Funzione Gametogenetica /Endocrina
Costituito da: Capsula, Stroma e Parenchima.
CAPSULA:
„membrana fibrosa esterna
ALBUGINEA
„membrana fibrosa interna
VASCOLARE
TESTICOLO
STROMA:
Mediastino testicolare (setto di suddivisione)
„
Setti interlobulari (lamine fibrose- logge-lobuli)
„
Tessuto interstiziale (connettivo fibro- reticolare lasso, fibroblasti, Cellule di
„
Leydig)
PARENCHIMA:
Suddiviso in 250 lobuli, di forma conica, costituito da 2/6 Tubuli Seminiferi
Contorti.
Sulla parete EPITELIO SEMINIFERO (4/8 strati di cellule germinali)
intercalato da CELLULE di SOSTEGNO del SERTOLI
PARENCHIMA:
Suddiviso in 250 lobuli, di forma conica, costituito da 2/6 Tubuli Seminiferi
Contorti.
Sulla parete EPITELIO SEMINIFERO (4/8 strati di cellule germinali)
intercalato da CELLULE di SOSTEGNO del SERTOLI
PARENCHIMA:
I Tubuli contorti convergono nei TUBULI RETTI→RETE TESTIS→CONDOTTINI
EFFERENTI→TESTA DELL’EPIDIDIMO→DOTTO DEFERENTE
SPERMATOZOO
Dopo essere liberati nel lume dei tubuli seminiferi raggiungono
l’epididimo. Nel maschio adulto normale vengono prodotti centinaia di
milioni di spermatozoi al giorno, il 50% degenerano prima di raggiungere
l’epididimo.
Nell’epididimo completano la maturazione
Processo maturativo:
rivestimento glico-proteico che maschera gli antigeni di superficie,
inibizione degli enzimi acrosomiali, aumento del contenuto di alcune
sostanze, aumento del metabolismo ossidativo e glicolitico, diminuzione
della sintesi lipidica, il coordinamento della motilità, perdita della goccia
citoplasmatica.
Nelle vie genitali femminili, poco prima della fecondazione, avviene la
capacitazione.
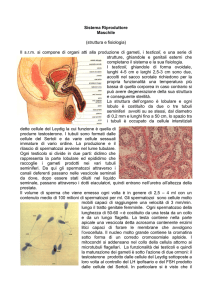
CELLULE DI SOSTEGNO DEL SERTOLI
Rappresentano le cellule somatiche del Testicolo, sono voluminose,
irregolari che si estendono dalla membrana basale fino al lume del tubulo
contorto. Sono collegate tra loro con giunzioni occludenti che sono
IMPERMEABILI e costituiscono la BARRIERA EMATO TESTICOLARE. Si aprono
sotto stimolo ormonale per far progredire i gameti.
La BARRIERA EMATO TESTICOLARE
isola le cellule più differenziate
da ciò che proviene dai capillari
ematici, ha significato
IMMUNOLOGICO impedendo alle
proteine estranee prodotte dalle
cellule germinali di
passare in circolo e indurre
reazioni autoimmunitarie.
CELLULE DI SOSTEGNO DEL SERTOLI
Ogni cellula è in contatto con circa 50 cellule germinali e in connessione
con 5 cellule omologhe. Nel compartimento basale sono situati da
spermatogoni e spermatociti immaturi.
Nel compartimento adluminale sono situati spermatociti Iari, Iiari,
spermatidi.
FUNZIONI TROFICHE: elevato contenuto di Glicogeno
FUNZIONI DI SOSTEGNO: resistenti al calore, ai tossici
FUNZIONE FAGOCITARIA: sulle spermi anormali
FUNZIONE SECRETORIA: producono fluido testicolare
Hanno recettori citoplasmatici per il Testosterone e recettori di
superficie per l’FSH.
CELLULE INTERSTIZIALI A SECREZIONE ANDROGENICA
Sono chiamate Cellule di Leydig
Grosse cellule poliedriche, situate a livello interstiziale del testicolo, a contatto
con i vasi, secernente gli ormoni sessuali maschili.
Gli ormoni maschili sono sintetizzati a partire da COLESTEROLO con una catena
di 5 reazioni enzimatiche:
→ PREGNENOLONE → PROGESTERONE → 17-OH PROGESTERONE →
ANDROSTENEDIONE →TESTOSTERONE
Capacitazione spermatozoi
Gli spermatozoi dei mammiferi devono andare incontro a MATURAZIONE e
CAPACITAZIONE prima di poter fecondare
Capacitazione
Rimozione o trasformazione di sostanze assorbite attraverso la
membrana plasmatica. .
La REAZIONE ACROSOMIALE determina:
„
Esposizione della lisina
„
Attivazione della membrana equatoriale e postacrosomiale
determinante per la fusione.
Segue la liberazione di
IALURONIDASI (per (per lisare il cumulo ooforo
ACROSINA (viene dapprima attivata )
Esposizione dei diversi strati della Z.P.
Z.P1 Binding degli spermatozoi Specie specifico
Z.P.2
Z.P.3
maturo)
TRASPORTO E SOPRAVVIVENZA GAMETI
· TMP DI SOPRAVVIVENZA CELL. UOVO: 12 – 24 h
· TMP DI SOPRAVVIVENZA SPERMATOZOI: 24 – 48 h
-LUOGO DEPOSIZ. SEME: IL PLASMA VIENE ASSORBITO ATTRAVERSO LA PARETE
CERVICALE A STIMOLO CONTRAZIONE
-pH ACIDO VAGINALE INIBISCE MOTILITA -> RISALITA SUL MUCO
-CERVICE, UTERO, OVIDUTTO: CELL. CILIATE (MAX FIMBRIE) + CELL. SECERNENTI
(MICROVILLI) E AMPOLLA
1.TRASPORTO RAPIDO: ATTRAVERSAMENTO DEL MUCO CERVICALE (DA 2’ A
10’). IN 3’ ALL’ORIFIZIO INTERNO DELLA CERVICE
2.COLONIZZAZIONE RISERVE: LA MAGGIOR PARTE DEGLI SPERMATOZOI
RIMANE INTRAPPOLATO NELLE PLICHE CERVIC. N° INF. DI LEUCOCITI;
NELLE
SP. A FEC. UTERINA LE RISERVE SONO LOCALIZZATE A LIV. GIUNZIONE UTERO –
TUBARICA O GH. ENDOCRINE
3.LIBERAZIONE LENTA: LA PRESENZA DI IMPEDIMENTI ANATOMICI E
FISIOLOGICI OSTACOLA LA RISALITA DI TROPPI SPERMATOZOI (POLISPERMIA)
CERVICE
· IMPEDISCE IL PASSAGGIO DI SPERMATOZOI DURANTE IL CICLO E LO
PERMETTE ALL’ESTRO
· RISERVA DI SPERMATOZOI
· PROTEZIONE RP ALLA VAGINA (FAGOC.)
· FONTE ENERGETICA
· BLOCCO SPERMATOZOI IMMOBILI E ANORMALI
· INIZIO CAPACITAZIONE
CARATTERISTICHE DEL MUCO CERVICALE
· QUANTITA’
· TRASPARENZA
· FILANZA
· CELLULARITA’
· CRISTALLIZZAZIONE
DETERMINAZIONE QUALITÀ SEME
Esame macroscopico:
volume eiaculato: varia con la specie, età del soggetto, stagione, regime di
raccolta ecc.
Colore: da bianco translucido a bianco GRIGIO A BIANCO CREMA Può ESSERE
giallastro per la presenza di pigmenti, xantine. Sono da escludere le
Colorazioni verdastre - pus e rosate - sangue
Aspetto: da latteo acquoso, latteo denso, latteo cremoso, cremoso – in
rapporto alla concentrazione di cellule spermatiche RISPETTO AL VOLUME DI
LIQUIDO TESTICOLARE, EPIDIDIMARIO E SECRETO DELLE GHIANDOLE
ACCESSORIE.
Odore: pressoché Inodore
DETERMINAZIONE QUALITÀ SEME
Esame microscopico a basso ingrandimento (100X) sempre su tavolino
riscaldato e con vetrini riscaldati
Motilità di massa: una goccia di circa 50 µl a forma di virgola, senza copri
oggetto. Osservare la formazione di onde più o meno vorticose e scure.
DETERMINAZIONE QUALITÀ SEME
Esame microscopico ad elevato ingrandimento (200X – 400X e oltre) sempre
su tavolino riscaldato e con vetrini riscaldati per determinare la
QUALITà SEME
•
•
•
•
•
•
CONCENTRAZIONE
CINETICA
CITOMORFOLOGIA
BIOCHIMICA
CITOCHIMICA
CITOGENETICA
ANALISI SEMINALI
· VALUTAZIONI MACROSCOPICHE
Quantità
Colore
Aspetto
· VALUTAZIONI MICROSCOPICHE
Concentrazione
Motilità
Morfologia
CONCENTRAZIONE:
N° SPERMATOZOI /ML
N° SPERM./CC SEME
METODI DI CONTEGGIO
1. CAMERA CONTAGLOBULI
- EMATOCITOMETRO (C. THOMA - C. BURKER – C. Neubauer)
- C. MAKLER ( Camera di precisione calibrata)
VANTAGGI:
- POCO COSTOSO - FACILE ESECUZIONE
SVANTAGGIO: - ELEVATO ERRORE STANDARD (8-12)
2. COLORIMETRO
SFRUTTA CURVE DI LETTURA OTTENUTE ATTRAVERSO LA STIMA DELL’ASSORBANZA AD UNA CERTA
lunghezza d’onda DI CAMPIONI A CONCENTRAZIONE NOTA.
VANTAGGIO: rapidità di lettura, VALORE MOLTO ATTENDIBILE se lo strumento è
stato tarato correttamente.
SVANTAGGIO: PERDITA DI SIGNIFICATIVITà IN PRESENZA DI NUMEROSE CELLULE PATOLOGICHE
3. CONTATORE ELETTRONICO
DETERMINA LA RESISTENZA ELETTRICA DATA DAL PASSAGGIO DELLE PARTICELLE, una alla volta,
DEL CAMPIONE ATTRAVERSO UN CAMPO ELETTRICO
VANTAGGIO: MOLTO Accurato
Attualmente metodi d’elezione ai centri di produzione e controllo sono:
- colorimetrico: Per seme fresco
- ematocitometrico: Per seme congelato
LA CRIOPRESERVAZIONE IN VETERINARIA
Il trattamento con il freddo permette di stoccare le cellule animali conservandole
indefinitamente e mantenendone inalterate caratteristiche e vitalità
CO2 SOLIDA – 79°C
N2 LIQUIDO –196°C
IL FREDDO CI AIUTA MA IL FREDDO HA UNA AZIONE LESIVA SULLE CELLULE.
Lesioni da freddo
• Fino a -5°C le cellule ed il media rimangono non congelate ma super
refrigerate.
• Tra -5°C e -10°C si forma il ghiaccio nel media extracellulare.
• Il contenuto intra cellulare super raffreddato ha un gradiente osmotico
maggiore: l ’acqua esce dalle cellule e congela all’esterno.
Se le cellule sono raffreddate troppo rapidamente, l ’ H2O non riesce ad uscire
rapidamente e congela all’interno: ciò determina la morte delle cellule.
Se il congelamento è sufficientemente lento, la perdita di H2O è sufficiente a
concentrare i soluti intracellulari è la cellula si disidrata e non congela
all’interno.
Se le cellule sono congelate troppo lentamente il volume si riduce troppo per la
massiccia disidratazione e la lunga esposizione ad elevata concentrazione di
soluti danneggia le strutture cellulari.
Per prevenire le lesioni non basta controllare la discesa della temperatura
bisogna utilizzare i CRIOPROTETTORI.
CRIOPROTETTORI:
· GLICEROLO
· DI METIL SULFOSSIDO
· GLICOLE ETILENICO
· METANOLO
· GLICOLE PROPILENICO
· DI METIL ACETAMIDE
PERMEABILI
BASSA TOSSICITA’
Sia per esercitare azione protettiva sia per sfruttare economicamente la
produzione il materiale seminale destinato al congelamento viene addizionato
del crioprotettore e del DILUITORE.
DILUITORE
In media selezionato per prolungare l ’intervallo nel quale lo spermatozoo può
essere stoccato, mantenendo la capacità fecondante.
CARATTERISTICHE DEL DILUITORE
· ISOTONICO CON IL SEME
· CONTENERE SOSTANZE NUTRITIVE
· SOSTANZA TAMPONE
· ADDITIVI CON AZIONE STABILIZZANTE SULLE MEMBRANE
· ANTIBIOTICI
· DEVE RENDERE IL SEME FACILE DA MANEGGIARE PER L’I.A.
· STABILIZZARE IL SEME DURANTE IL CONGELAMENTO E LO STOCCAGGIO
· INDURRE CAPACITA’ RIPARATIVE DOPO SCONGELAMENTO
COMPONENTI DEL DILUITORE
· Latte scremato in polvere (minerali/lattosio)
· Tuorlo d’uovo (20%)
· Citrato trisodico, Acido citrico
· TRIS (idrossimetil-aminometano)
· Zuccheri (fruttosio, lattosio)
· Enzimi (a-amilasi, ß-glucuronidasi, catalasi)
· Antibiotici (Penicillina/Streptomicina/Lincomicina/ ß Spectinomicina)
· Crioprotettore (concentrazione diversa)
RACCOLTA DEL SEME
Metodo della vagina artificiale
CRIOPROTETTORI
La loro azione protettiva si esplica abbassando la concentrazione degli
elettroliti durante il congelamento e diminuendo l’azione di
“strizzamento” osmotico.
Gli SPERMATOZOI in campo veterinario sono le cellule più largamente
congelate. Il primo esperimento si deve a Poldge 1949. Non tutti gli
spermatozoi si congelano con uguale successo. Ci sono notevoli
differenze individuali e di specie.
Possono essere congelati
· EIACULATO COMPLETO
· SPERMATOZOI DOPO SEPARAZIONE DEL PLASMA SEMINALE
· SPERMATOZOI EPIDIDIMARI
· FRAMMENTI DI TESSUTO TESTICOLARE
BOVINO
il più largamente sfruttato
la metodica più standardizzata
tori selezionati per congelabilità del seme
CAVALLO
largo uso recente
metodica variabile
plasma seminale eliminato con
centrifugazione
elevata variabilità individuale
SUINO
PRATICAMENTE NON CONGELABILE
metodica variabile
secreto delle gh. bulbo-uretrali eliminato
con filtrazione
elevata variabilità individuale
OVI/CAPRINI
abbastanza utilizzato
metodica standardizzata
- inseminazione laparoscopica INSEMINAZIONE LAPAROSCOPICA
CONIGLIO
ancora poco utilizzato
metodica non standardizzata
- induzione dell’ovulazione CANE
poco utilizzato
metodica abbastanza
standardizzata
GATTO
poco utilizzato
metodica non standardizzata
L’oogenesi è l’insieme dei processi che portano alla
formazione di una cellula uovo. Dopo la pubertà, ad
ogni ciclo un oocita primario prosegue le divisioni
meiotiche e forma un oocita secondario, liberato
dall’ovaia durante l’ovulazione.
Cellula diploide
2n
Nell’embrione
Differenziamento e inizio della meiosi I
Oocita primario
2n
(in profase della meiosi I;
in stato quiescente)
Presente alla nascita
Completamento della meiosi I e inizio della meiosi II
Oocita secondario
(in metafase
della meiosi II)
n
n
Primo corpuscolo polare
Meiosi II (attivata dallo spermatozoo)
Cellula uovo
(aploide)
n
n
Secondo corpuscolo polare
Lo sviluppo di un follicolo ovarico comprende molti
processi differenti.
Corpo luteo
Copro luteo
Inizio: Oocita primario
in fase degenerativa
(all’interno del follicolo)
Follicoli in crescita
Follicolo maturo
Ovaia
Oocita
secondario
Ovulazione
Follicolo scoppiato
Il ciclo estrale
Raggiunta la maturità sessuale o pubertà
mesi 10÷12 nelle grosse specie,
6÷8 in quelle piccole
le femmine presentano un’attività riproduttiva o
sessuale ciclica
ciclo estrale
che si manifesta con segni esteriori in genere
molto appariscenti (calori), la cui periodicità,
frequenza e durata varia con la specie,
l’attitudine produttiva ed il sistema di
allevamento, soprattutto di alimentazione.
Per quanto riguarda la periodicità di comparsa dei calori
durante l’anno, le specie si suddividono in specie a:
monoestro annuale,
con un solo ciclo estrale all’anno, tipico degli animali
selvatici che infatti si riproducono soltanto stagionalmente;
poliestro stagionale discontinuo,
con diversi cicli estrali (3÷4) concentrati in una sola
(primavera oppure autunno) o al massimo in due (primavera e
autunno) stagioni dell’anno, tipico delle specie ovina e
caprina, delle razze da carne (rustiche e specializzate
allevate estensivamente) della specie bovina e della specie
bufalina;
poliestro annuale continuo, con cicli che si susseguono quasi
regolarmente per tutto l’anno, tipico delle razze da latte
e/o da carne allevate intensivamente della specie bovina.
Ciclo estrale della bovina
Si tratta di specie a ciclo continuo poliestrale;
Durata media di 21 giorni;
Negli animali giovani è più corto ed irregolare.
Nelle razze a spiccata attitudine lattifera risulta più
precoce che nelle razze da carne (mediamente per le
Frisone la pubertà arriva attorno ai 10-12 mesi);
La presenza del maschio favorisce il raggiungimento
della pubertà, a causa degli stimoli ferormonali;
Per l’attivazione del ciclo ricoprono importanza anche
la T° e l’umidità (climi caldi ed umidi possono
comportare fenomeni di ipofertilità).
Per quanto riguarda l’intervallo fra i calori nonché la loro
durata, esiste una forte variabilità sia specifica che
individuale
20+-4
40+ - 20
1+ - 1
Il ciclo sessuale si interrompe, e quindi il calore
non compare regolarmente, in occasione
ovviamente della gravidanza (anestro
gravidico) e immediatamente dopo il parto
(anestro puerperale), per riprendere
nuovamente dopo un periodo corrispondente
alla durata di 1÷2 cicli estrali, purchè la
femmina si trovi in condizioni fisiologiche,
nutrizionali e sanitarie adeguate.
Le fasi del ciclo estrale, durante le quali
avvengono modificazioni rilevanti a carico dei
vari organi genitali ed in particolare delle ovaie
(ciclo ovarico) e dell’utero (ciclo uterino), sono
le seguenti 4:
PROESTRO,
ESTRO,
METAESTRO
DIESTRO
cui può seguire, in caso di riposo sessuale,
l’ANESTRO.
Fisiologia del ciclo estrale
Possiamo identificare l’inizio del ciclo estrale con la fase di
PROESTRO (4 gg)
durante la quale l’ipotalamo, non più inibito dall’azione del progesterone,
stimola l’ipofisi a produrre FSH (ormone follicolo-stimolante), il quale
favorisce lo sviluppo del follicolo ovarico.
Fisiologia del ciclo estrale
Una volta scoppiato il follicolo e liberato l’ovulo
ESTRO vero e proprio, 16-24 hh di durata
le ovaie producono 1,7-β estradiolo, che induce l’asse ipotalamo
ipofisario a liberare LH (ormone luteinizzante) che con
meccanismo di feed-back positivo, favorisce la formazione del
corpo luteo, particolare struttura cicatriziale con spiccate
proprietà endocrine.
Fisiologia del ciclo estrale
La formazione del corpo luteo porta alla produzione di PG
(progesterone), situazione che caratterizza la fase di
METAESTRO (durata di 12-14 gg).
Il progesterone ha la capacità di inibire (“bloccare”) l’attività
dell’asse ipotalamo-ipofisario e con esso della ripresa del ciclo
ovarico. È quindi corretto sostenere che finché è presente il corpo
luteo l’attività estrale è ferma.
Fisiologia del ciclo estrale
Se la gravidanza non si istaura l’utero inizia a produrre
Prostaglandine, particolari composti, simili ad ormoni per funzione,
che hanno la capacità di far regredire il corpo luteo ovarico,
facendo via via scendere la concentrazione di progesterone e,
quando questa cala al di sotto della soglia critica, di rimuovere il
blocco all’asse ipotalamo-ipofisario, che sarà quindi in grado di
riprendere la produzione di FSH e, con essa, il ciclo estrale.
Questa è la fase di DIESTRO (2-3 gg).
Alla luce di quanto appena visto sarà intuitivo riconoscere come la
fase ideale per gli interventi di fecondazione artificiale sia quella
dell’Estro, poiché caratterizzata dalla liberazione del gamete
(ovulo) e che ha durata breve.
Proprio per quest’ultimo motivo sarà essenziale individuarla
tempestivamente, al fine di eseguire interventi che più facilmente
possano portare all’istaurasi di una gravidanza.
Fortunatamente allo stato di fecondità dell’animale corrispondono
segnali macroscopici piuttosto evidenti (anche se NON sempre
presenti):
Durante l’estro la bovina risulta essere agitata ed ipercinetica, meno
propensa ad alimentarsi; tende a cavalcare le compagne e a farsi a sua
volta cavalcare nel momento in cui la recettività è massima (RIFLESSO
DELL’IMMOBILITÀ )
All’esame ginecologico si noterà arrossamento della vulva, spesso
accompagnato da tumefazione; la cervice sarà dilatata.
Sarà presente una secrezione mucipara copiosa, limpida e filante, sia a
livello cervicale che a livello di risma vulvare (Fuoriuscita di muco chiaro
che imbratta coda, cosce e parti contigue della vulva )
Tramite palpazione trans-rettale si noterà un follicolo prossimo allo
scoppio, con parete turgida e di dimensioni considerevoli (1,5 cm di
diametro); oppure si percepiranno i postumi dello scoppio del follicolo, in
tal caso l’importante è che non sia presente nessun abbozzo luteinico.
La manifestazione estrale dura mediamente 14-15 ore e
l’ovulazione (scoppio del follicolo e liberazione dell’ovulo) avviene
indipendentemente dal coito.
Ovini
Stagione riproduttiva: specie poliestrale stagionale con cicli da LUGLIO ad
APRILE
Pubertà 6-9 mesi
Le razze con attitudine a produrre lana spesso non raggiungono pubertà
durante la prima stagione riproduttiva (18-20 mesi di vita)
Durata estro circa 30 ore. L’ovulazione avviene al termine del calore (da 24 a
30 ore dall’inizio del medesimo)
Durante l’estro la femmina accetta la monta del maschio e di altre femmine.
E’ irrequieta, bela frequentemente. Agita aritmicamente la coda.
Suini
Specie poliestrale annuale.
Pubertà molto variabile: 116-250 giorni di età
Dipende da:
- peso corporeo
- apporto nutritivo
- stagione
- tecniche di allevamento
- contesto sociale
- malattie o ingestioni parassitarie
- presenza del verro
Ciclo estrale dura 21 giorni
Durata dell’estro è di circa 47 ore
Minore nelle scrofette che nelle scrofe adulte
Influenza: razza - stagione(+ lungo in estate) - alterazioni endocrine
Inizio dell’estro è caratterizzato da graduali modificazioni del comportamento
e da modificazioni a livello vulvare (arrossamento ed edema) con perdite di
muco trasparente
Periodo di recettività sessuale dura circa 40-60 ore
Ovulazione durata variabile 1-7 ore . avviene verso al fine del calore (35-45 ore
dall’inizio dell’estro)
Nelle femmine condotte alla monta l’ovulazione avviene con un anticipo di
circa 4 ore rispetto alle altre.
Modificazioni comportamentali
La scrofa in calore è irrequieta se viene montata da altre femmine o dal
verro resta immobile e ferma → RIFLESSO DELL’IMMOBILITA’
Riflesso che può essere accertato anche dall’operatore addetto al controllo degli
animali.
La scrofa in estro diminuisce l’assunzione di alimento. Grugnisce di frequente e
cerca di montare le altre femmine
Durante il corteggiamento il verro presenta un movimento masticatorio ritmico
con produzione di saliva schiumosa ed urina frequentemente.
Nella saliva sono presenti FEROMONI (sintetizzati nei testicoli→ circolo ematico→
gh. Salivari sottomascellari )
Feromoni→ SNC scrofa → riflesso dell’immobilità
I feromoni contengono 16 androstene
3α androstenolo 5α androsterone (odore del verro)
Equini
ciclo riproduttivo della cavalla è il più variabile di tutti gli animali
domestici
specie poliestrale stagionale (alcune cavalle sembrano presentare
un’attività ciclica continua)
le cavalle possono essere classificate in tre categorie a seconda della
stagione riproduttiva:
1 – stagione riproduttiva ben definità → cicli estrali in una stagione
riproduttiva alquanto breve → nascita dei puledri in un periodo
limitato
2 – stagione riproduttiva non ben definità → cicli estrali durante
tutto l’anno, ma ovulazione accompagna estro solo durante stagione
riproduttiva
3 – attività riproduttiva per tutto l’anno → estro ed ovulazione
durante tutto l’anno
durata cicli estrali circa 21 giorni (20-24 gg)
estro irregolare, circa 6 giorni (da 1 a 10)
notevole variabilità individuale
durata > nelle cavalle vecchie
l’ovulazione verso la fine del calore: 4-6 gg dall’inizio dell’estro
cavalla in estro molto nervosa, urina frequentemente, solleva coda e presenta
un tipico ritmico movimento delle labbra vulvari che divaricandosi mettono in
evidenza il clitoride erettile
vulva aumenta di dimensioni e diviene tumida con fuoriuscita di muco.
Mucosa vaginale translucida, iperemia ed edematosa