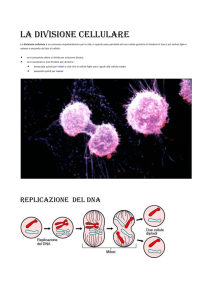
PATOLOGIA GENERALE - Lezione n°3 14-10-2013 – Prof.ssa Teti
Antonio De Maria
RISPOSTE CELLULARI AL DANNO
Continuiamo sulla falsa riga di quello che abbiamo detto nella scorsa lezione cioè che la patologia è il
risultato di un’incapacità, impossibilità, inadeguatezza dei meccanismi omeostatici di controllo fisiologici a
rispondere ad un danno, ad una noxa patogena e quindi dobbiamo vedere quali sono le risposte della cellula a
questi agenti patogeni. Cioè la cellula abbiamo visto l’altra volta come ha la possibilità di regolare le proprie
funzioni, i meccanismi omeostatici che regolano la costanza di funzione e che possono essere di danno,
possono essere quelli che poi non sono i più idonei; vediamo quindi come una cellula sottoposta a un danno
risponde a questo danno.
In condizioni fisiologiche, di normale funzione della cellula, la cellula è sottoposta a dei limiti. È confinata, è
limitata da diversi elementi, diversi fattori. Questi elementi che limitano le funzioni, le attività della cellula
sono rappresentati ovviamente dai suoi programmi genetici di metabolismo, di funzione, di specializzazione,
di differenziazione: cioè ogni cellula è differenziata in base all’espressione dei propri geni.
Ho dei programmi genetici (le cellule hanno tutte gli stessi geni, però nelle diverse tipologie di cellule, questi
geni sono diversamente espressi e da questo dipende la differenziazione, dipende il tipo di proteine quindi le
funzioni che una cellula svolge) quindi le cellule hanno dei limiti che derivano dai propri programmi di
specializzazione, perché la specializzazione è un caso ulteriore rispetto alla differenziazione, quindi ogni
cellula è limitata al suo grado di differenziazione e di specializzazione nello svolgere una determinata
funzione.
È limitata da altri fattori, per esempio (l’abbiamo accennato la volta scorsa) dall’inibizione esercitata dalle
cellule vicine: abbiamo parlato del fatto che le cellule, quando sono a contatto, sono vicine l’una all’altra e si
scambiano delle informazioni rappresentate da piccole molecole, ioni e queste molecole trasmettono dei
messaggi che inibiscono alcune attività della cellula come per esempio la proliferazione. Uno dei
meccanismi con cui la proliferazione viene contenuta entro certi limiti è proprio dato dai messaggi di
inibizione
delle
cellule
vicine
attraverso
le
giunzioni
comunicanti.
Ovviamente dalla disponibilità di substrato, di sostanze nutritive.
Quindi, ha diversi limiti la cellula, però nonostante questi limiti, se la cellula è sottoposta a determinati
stimoli, a determinati agenti patogeni, la cellula può rispondere in maniera diversa da quella che è la
normalità: o con un eccesso, un aumento di funzione, o con un difetto di funzione, perché la cellula può
rispondere anche riducendo la propria attività.
La cellula è in grado di rispondere a queste richieste, a queste attività patologiche (ora vedremo il danno), ma
anche una risposta a queste richieste fisiologiche mediante una messa in opera di quei meccanismi che
abbiamo detto essere meccanismi omeostatici di controllo, però appunto quando gli stress, le richieste
fisiologiche sono eccessive, tanto da diventare stress, o quando la cellula è addirittura sottoposta all’azione di
questi agenti patogeni, le cellule vanno incontro a determinate condizioni di adattamento che possono
essere diverse, ovviamente riguardano sia la struttura sia la morfologia. In questa maniera, quando le cellule
rispondono adattandosi a uno stress eccessivo fisiologico o a una noxa patogena, le cellule (di necessità)
devono costituire, fondare un nuovo sistema omeostatico, un nuovo equilibrio, diverso dal precedente.
Perché devono stabilire un nuovo equilibrio? Per poter far fronte a queste mutate esigenze e quindi le cellule
modificano la loro attività, la loro funzione perché arrivano a stabilire un equilibrio dinamico diverso da
quello che precedeva l’azione degli agenti patogeni o dell’eccesso di stimoli fisiologici. Le cellule
raggiungono un diverso equilibrio dinamico, lo raggiungono attraverso questa risposta adattativa che è una
risposta di adattamento alle nuove condizioni. Tuttavia succede che anche la risposta adattativa ha dei limiti,
non è che la cellula possa rispondere in maniera adeguandosi a qualunque condizione. Quando la risposta
adattiva non riesce più a compensare, a dare adeguate risposte agli stimoli eccessivi o patologici, allora la
cellula va incontro al danno. La cellula, prima di andare incontro a un danno, cerca di adattarsi alle nuove
condizioni, ma se questo non è possibile, la cellula subisce un danno; danno che, in prima istanza, è un
danno reversibile, cioè un danno che può regredire se lo stimolo patologico viene allontanato (può
modificare la propria struttura, la propria funzione per via di un danno ai suoi organuli cellulari). Un danno
che però, se lo stimolo dura poco o non è eccessivo, può essere reversibile.
Se lo stimolo patologico è eccessivo o dura a lungo nel tempo, il danno che prima era reversibile diventa
irreversibile e ovviamente è uno step che porta poi alla morte cellulare. Ecco le risposte della cellula agli
agenti lesivi, quindi la morte cellulare non è un fatto repentino, ma una conseguenza di tutta una serie di
risposte cellulari.
A seconda della natura, della tipologia dello stimolo patologico, la cellula può adattarsi e mettere in atto delle
risposte adattative che possono o aumentare l’attività policlonale o la possono ridurre.
Vedete in questo diagramma che c’è un danno, si può avere anche una ridotta attività funzionale della cellula
fino alla morte cellulare che si estrinseca nella condizione di necrosi. La necrosi è quella condizione di
morte cellulare che riguarda un certo numero di cellule per l’azione di agenti lesivi rappresentati soprattutto
da tossine, sostanze tossiche o soprattutto da una ridotta pressione di ossigeno, quindi ipossia. In condizioni
di ridotto apporto di ossigeno, la cellula riduce la propria attività fino ad andare incontro a morte, la necrosi è
una condizione di morte cellulare che riguarda un consistente gruppo di cellule, quasi tutto un tessuto.
CAUSE DI DANNO CELLULARE
Vediamo quali sono le risposte cellulari al danno [che sono limitate nonostante gli agenti lesivi possano
essere numerosi]. Vediamo intanto quali sono questi agenti lesivi che possono portare al danno.
1. AGENTI FISICI
a. Traumi meccanici
b. Radiazioni
c. Temperatura (ustioni, congelamenti)
2. AGENTI CHIMICI
3. AGENTI INFETTIVI/BIOLOGICI
4. IPOSSIA
5. REAZIONI IMMUNOLOGICHE
a. Ipersensibilità
b. Autoimmunità
6. ANOMALIE GENETICHE
7. DISTURBI NUTRIZIONALI
a. Carenza alimentare
b. Carenza vitaminica
c. Obesità
Quali sono le risposte cellulari a questi danni?
La prima fase è rappresentata dall’adattamento: la cellula cerca di adattarsi. La flessibilità è un processo che
è importante sia sotto il profilo umano e sociale, sia sotto il profilo anche biologico, anche le cellule cercano
di adattarsi alle mutate condizioni.
ESEMPI DI RISPOSTE CELLULARI
Quali sono le condizioni principali di adattamento? Non dobbiamo considerarle come patologie, ma come
processo di adattamento, messa in atto di meccanismi omeostatici diversi da quello iniziale che è migliore
per la sopravvivenza.
1. ADATTAMENTI CELLULARI
a. Atrofia
b. Ipertrofia
c. Iperplasia
d. Metaplasia
e. Displasia
Come vi dicevo le risposte adattative possono portare a un aumento della funzione od ad una diminuzione
della funzione ed in questo caso, nel caso della ridotta funzione, ovviamente l’atrofia che è la riduzione del
volume di un organo per riduzione del volume delle cellule è una risposta. Le cellule, in determinate
condizioni, possono andare incontro ad atrofia. La cellula come fa a svolgere le proprie funzioni in carenza
di ossigeno? LIMITA la propria attività funzionale alla semplice sopravvivenza, cioè cerca di limitare le
proprie funzioni a quelle necessarie per sopravvivere. Per fare questo, le cellule degradano i loro
componenti cellulari, i loro organuli: c’è una riduzione del numero dei mitocondri, dei ribosomi, riduzione
proprio delle attività degli organuli che sono preposti alle attività funzionali della cellula. Quindi facendo
questo, la cellula riduce il proprio volume degradando, non attraverso gli enzimi lisosomiali, ma attraverso
un altro processo che coinvolge il proteosoma, le cellule riducono i propri organuli vitali, quelli che
svolgono le attività funzionali della cellula e le cellule vanno in contro alla riduzione del proprio volume,
mantengono le attività funzionali strettamente necessarie alla sopravvivenza.
Un
altro
tipo
di
risposta
adattativa
è
proprio
l’esatto
opposto:
l’ipertrofia.
Quella condizione in cui un organo o un tessuto aumenta il proprio volume per aumento del volume
delle
cellule.
Le cellule diventano più grosse perché aumentano il loro numero di organuli vitali, ribosomi, mitocondri e
quindi aumenta il loro volume, non aumenta solo il liquido citoplasmatico, aumentano gli organuli e questo
perché la cellula deve svolgere un’attività funzionale maggiore, viene richiesta un’attività maggiore alle
cellule e queste, per rispondere a questa richiesta di lavoro, aumentano il loro numero di organuli e quindi
aumenta
il
loro
volume.
Il classico esempio è quello muscolare: il muscolo risponde a una maggiore richiesta funzionale con
l’allungamento delle sue fibre, con un aumento del volume delle fibre perché le cellule devono svolgere una
maggiore attività e quindi aumentano gli organuli cellulari.
Un’altra
risposta
adattativa
è
l’iperplasia.
Mi sembra di avervi detto che è la risposta delle cellule a uno stimolo, ad una richiesta funzionale
maggiore,
ad
uno
stimolo
ormonale.
Quando le cellule sono sottoposte a questi stimoli e sono cellule che hanno mantenuto la capacità di
proliferare, quelle muscolari non l’hanno mantenuta. C’è un solo caso in cui le cellule muscolari aumentano
la
capacità
proliferativa,
quale?
La
lesione
muscolare.
Sì, infatti, la vedremo tra poco, è stata studiata recentemente questa situazione dell’iperplasia, cioè l’aumento
del numero delle cellule che però è una condizione abbastanza ridotta, un evento limitato rispetto alla
risposta dell’ipertrofia. Le cellule muscolari, ad esempio nell’aterosclerosi dove c’è un ispessimento della
tonaca muscolare per azione di una citochina prodotta dalle cellule endoteliali (platelet derived growth
factor, PDGF) che è l’unico in grado di dare proliferazione. Con l’ispessimento della tonaca muscolare a
livello dei vasi sanguigni, questi vanno incontro ad aterosclerosi per l’azione di questa citochina prodotta
dalle piastrine e si chiama proprio PDGF, uno dei più potenti fattori mitogeni. Quella è la condizione unica,
patologica. C’è comunque un’iperplasia di risposta che accompagna l’ipertrofia di cellule muscolari, ma
diciamo questa componente iperplastica è molto ridotta rispetto alla componente ipetrofica nella risposta
adattativa delle cellule muscolari. Ci sono invece cellule che hanno mantenuto intatta la loro capacità di
proliferare e quindi, a maggiori richieste funzionali, rispondono con un aumento. Aumentano le schiere.
È una condizione di risposta adattativa a degli stimoli, ma, una volta eliminati, le cellule ritornano alla
condizione precedente, cioè riducono il loro rave proliferativo e quindi il tessuto ritorna alle condizioni
iniziali come dimensioni.
Un’altra
situazione
di
risposta
adattativa
è
rappresentata
dalla
metaplasia.
La metaplasia indica un passaggio, una costituzione di un tipo di tessuto con un altro tipo di tessuto
ugualmente differenziato, ben differenziato come il tessuto che viene sostituito. In condizioni molto critiche,
le cellule pur di assicurare la sopravvivenza del tessuto, sostituiscono il tipo di differenziazione.
Non è che cambiano il livello di differenziazione, viene sostituito un tessuto ben differenziato, con un altro
tessuto, altrettanto ben differenziato, non ugualmente differenziato. Questa sostituzione consente alle cellule
di sopravvivere e far fronte a queste mutate condizioni ambientali. Molte volte c’è una riduzione della
specializzazione delle cellule che rende le cellule più fragili, più sensibili all’azione degli agenti lesivi, con
cellule un po’ meno specializzate, ma più resistenti. E questa è la metaplasia.
[Tratterà dopo della displasia]
2. DANNO CELLULARE ACUTO
a. Danno reversibile
b. Morte cellulare:
I Necrosi
II Apoptosi
Dopo l’attivazione di queste risposte adattative, se gli stimoli persistono, la cellula va incontro al danno.
Si passa attraverso varie fasi: un danno acuto che prima è reversibile e poi diventa irreversibile, poi la
morte cellulare che può avvenire con due meccanismi: necrosi e apoptosi.
L’apoptosi riguarda una morte cellulare che avviene con un meccanismo completamente diverso rispetto alla
necrosi e perché è diverso? Lo vedremo quando parleremo più approfonditamente dell’apoptosi, perché
l’apoptosi interviene nei meccanismi di regolazioni delle dimensioni del tessuto.
Una delle costanti in un organismo è la dimensione di un tessuto, tutto è dato da un equilibrio tra
proliferazione e morte cellulare e differenziamento.
La morte cellulare che interviene nella regolazione delle dimensioni di un tessuto, è la morte per apoptosi,
non per necrosi. La necrosi è sempre l’espressione di una morte cellulare patogena, magari una noxa
patogena che ha causato un danno irreversibile ed ha portato a morte la cellula. Poi ci sono altre differenze e
lo vedremo, in questo momento mi interessa che abbiate chiaro questo concetto.
La morte cellulare che regola le dimensioni di un tessuto, che fa parte, che entra in gioco con la
proliferazione e la differenziazione, è la morte per apoptosi.
Voi potreste dire “L’apoptosi è una morte per così dire fisiologica.” Interviene nel mantenimento
dell’omeostasi. Ed infatti l’apoptosi ha questo ruolo, ma non ha solo questo ruolo, nel senso che l’apoptosi è
un evento, sia che sia ridotta, sia che sia aumentata, che può avere anche caratteri patologici.
Ha una doppia faccia! Strumento, meccanismo di regolazione delle normali dimensioni di un tessuto, ma
anche processo nettamente patologico, sia che sia in eccesso (cioè le cellule vanno incontro ad un eccesso di
morte cellulare per apoptosi: Parkinson) oppure una riduzione dell’apoptosi (come nel cancro, in molti tipi
di cancro). L’apoptosi ha questa duplice veste che interviene nei normali meccanismi omeostatici, ma che
può anche essere causa di patologie.
La necrosi è un evento sempre patologico, dovuto a danno irreversibile della cellula.
3. ALTERAZIONI SUBCELLULARI ED INCLUSIONI
Altre risposte cellulari sono alcune alterazioni che riguardano proprio gli organuli subcellulari, proprio
perché gli organuli subcellulari sono quelli preposti alle normali funzioni delle cellule. Potremmo avere un
danno a livello mitocondriale, se c’è un eccesso di stimolazione da parte degli ormoni della tiroide, noi
abbiamo delle alterazioni funzionali a livello dei mitocondri, fino ad arrivare alla dissociazione tra
fosforilazione e ossidazione. È ovvio che gli organuli cellulari siano coinvolti, come anche le inclusioni.
4. ACCUMULI INTRACELLULARI
Altre risposte adattative sono gli accumuli intracellulari, le cosiddette degenerazioni. Le degenerazioni sono
delle condizioni patologiche in cui c’è un accumulo di sostanze in cellule che normalmente non le
contengono. Per esempio i trigliceridi che sono presenti a livello degli adipociti, non costituiscono causa di
degenerazioni, di obesità sì, ma non di degenerazione. Se i trigliceridi sono presenti a livello degli epatociti,
allora noi abbiamo la steatosi, una grave condizione degenerativa. Le lipidosi riguardano invece i lipidi
complessi e carenze enzimatiche, ci sono le glicogenosi, diversi casi di accumuli.
5. CALCIFICAZIONI PATOLOGICHE
L’altro capitolo sono le calcificazioni patologiche che fanno parte delle degenerazioni perché sono patologie
in cui si ha accumulo di sali di calcio, di pirofosfato, deposizione non a livello dell’osteone come nella
calcificazione fisiologica, ma a livello di vari organi e tessuti: questa è degenerazione.
Possono essere la conseguenza o di una ipercalcemia, cioè le cosiddette calcificazioni metastatiche, dovute
all’aumento, all’alterazione a livello degli ormoni che regolano il metabolismo del calcio e del fosforo con
aumento della calcemia che supera di 11 mg x 100 ml. Dobbiamo sempre chiederci quali sono i valori
normali, perché poi viene spontaneo agli esami che ve lo chiediamo, a parte questo è importante che se voi
studiate una patologia in cui c’è un aumento di qualcosa, è naturale sapere l’aumento rispetto a cosa, a quale
valore.
Chiedetevi
sempre
il
perché.
Il valore di calcemia è molto limitato, tra 9 e 11 mg x 100 ml. Un range molto basso.
In particolari condizioni patologiche come l’iperparatiroidismo, lo pseudoiperparatiroidismo, altre patologie
che determinano un’ipercalcemia, possono favorire, in presenza di altre sostanze che sono le sostanze
scatenanti, la precipitazione di fosfato di calcio, ma le calcificazioni eterotopiche hanno un luogo diverso di
deposizione
di
calcio
rispetto
al
normale
luogo
di
deposizione.
L’altra forma di calcificazione eterotopica è la calcificazione distrofica che è dovuta a una condizione di
necrosi cellulare. In molte condizioni, un’evoluzione della necrosi è la calcificazione. In un ambito di cellule
che sono andate incontro a necrosi, è più facile che ci sia la precipitazione di Sali di calcio.
Il motivo sta nel fatto che, in corso di necrosi, si ha la liberazione di enzimi lisosomiali da parte di cellule
necrotiche che danneggiano anche le cellule vicine e, tramite gli enzimi lisosomiali, viene attivata la
fosfatasi acida, che avrebbe una funzione simile a quella della fostafasi alcalina che è quella fisiologica che
fa depositare i sali di calcio correttamente. In questa condizione in cui c’è questa liberazione massiccia di
fosfatasi acida, i sali di calcio in una situazione normale di calcemia in cui non c’è un’alterazione della
funzionalità degli ormoni che regolano questo metabolismo, si ha precipitazione nel luogo in cui il tessuto è
andato incontro a necrosi e sono moltissime le condizioni: il granuloma tubercolare che voi studierete
nell’infiammazione cronica che porta ad un particolare tipo di necrosi e poi quello che noi vediamo tante
volte anche in un reperto radiografico: una piccola calcificazione a livello dell’ilo polmonare, è l’esempio di
una calcificazione che si è potuta realizzare a livello di un tubercolo che è andato incontro a necrosi. C’è
appunto la liberazione degli enzimi lisosomiali, della fosfatasi acida. C’è la calcificazione a livello dei vasi
sanguigni, una placca ateromatosica, una lesione infartuata… ci sono varie condizioni in cui c’è questo
accumulo
di
calcio
e
sempre
fa
parte
delle
risposte
cellulari
al
danno.
Quelle adattative sono queste, ma queste sono risposte cellulari diverse rispetto ad un evento dannoso.
Atrofia: parlavamo dell’atrofia e della riduzione della grandezza e della funzione di una cellula. Se qualcuno
vi dovesse domandare di discutere sull’atrofia, voi dovreste rispondere con maggiore correttezza: “Non è
solo una riduzione della grandezza, ma anche della funzione. La riduzione della grandezza è in
funzione
della
riduzione
della
funzione”.
Tutti voi sanno come può ridursi un arto dopo tanto tempo che è stato per esempio ingessato.
Una delle possibili cause è la ridotta utilizzazione da immobilizzazione di un arto in seguito ad una frattura.
Tuttavia siccome le cause di atrofia non sono dovute soltanto ad una ridotta utilizzazione di un arto, ma può
esserci l’implicazione di stimoli da parte delle terminazioni nervose che hanno una funzione trofica sulle
cellule
muscolari.
Un altro esempio di atrofia muscolare è quella che riguarda l’infezione da virus della poliomielite, non è
dovuta a immobilizzazione ma è una atrofia di tipo neurogeno.
Ipetrofia: Aumento anche della funzione di un organo in seguito ad uno stimolo ormonale o in seguito ad
una maggiore richiesta di lavoro, per esempio l’ipertrofia cardiaca in seguito ad ipertensione arteriosa, in
seguito ad una alterazione delle valvole cardiache, aortica. In particolare in queste condizioni, l’ipertrofia
ventricolare, le miofibrille implicate sono quelle che riguardano la contrazione rapida.
Un altro esempio di ipertrofia è rappresentata dall’aumento del volume della prostata.
Di solito l’ipertrofia prostatica aumenta con l’età, è quasi fisiologico che ci sia un aumento del volume della
prostata, questo per eccesso di ormoni di tipo estrogeno, può aumentare la produzione di estrogeni e siccome
ci sono dei recettori per gli estrogeni sulla prostata, allora si può avere l’ipertrofia prostatica a causa degli
estrogeni
o
per
azione
dei
fattori
di
crescita.
Per quanto riguarda l’ipertrofia muscolare abbiamo il caso in cui aumentano il numero delle fibrille come in
questo caso, oppure aumenta il sarcoplasma e si parla di ipertrofia sarcoplasmatica, oppure in particolari
condizioni può esserci un’iperplasia con un aumento dell’aumento delle fibre muscolari.
Intervengono vari fattori: l’aumento delle miofibrille (aumentano le proteine contrattili, actina e miosina),
aumento del connettivo, della vascolarizzazione e l’aumento delle fibre (è ancora controverso questo
discorso perché appunto l’ipertrofia muscolare è un processo a più livelli, multidimensionale, perché ci sono
molti fattori coinvolti, c’è coinvolto anche il processo iperplasico che è sostenuto dalle cellule satelliti).
C’è un intervento della proliferazione delle cellule satelliti, un intervento dei meccanismi che la stimolano,
del sistema immunitario, di fattori di crescita ed anche degli ormoni. Ci sono segnali all’interno delle cellule
che attivano l’attività contrattile, come quelle calcio-dipendenti attraverso le protein-chinasi, le MAPchinasi.
Questo sistema della Rapamicina (Mamalian target of rapamicin) che è una protein-chinasi che fosforila
serina e treonina e regola la crescita, la proliferazione, la motilità delle cellule muscolari. Per cui le cellule
possono essere indotte a modificare la propria condizione di sintesi proteica e quindi ad aumentare la loro
attività di sintesi proteica e ad inibire il catabolismo perché aumentare gli organuli cellulari porta ad
aumentare
la
sintesi
e
ridurre
il
catabolismo.
L’inverso
dell’atrofia.
S’è visto che nell’ipertrofia muscolare intervengono diverse citochine, proprio perché sono in grado di
interagire con recettori specifici presenti a livello muscolare e poi ci sono proprio ormoni anabolici come
l’IGF-1 (uno dei più potenti fattori mitogenici), il testosterone e l’ormone della crescita che hanno un ruolo
molto importante nel determinare l’ipertofia. Come vedete l’ipertrofia muscolare non è un evento banale, ma
un evento complesso in cui intervengono molteplici fattori e molteplici vie di trasduzione del segnale,
attivazione di vie di trasduzione del segnale.
Iperplasia: Abbiamo detto che l’iperplasia è un aumento del numero delle cellule, sempre per stimolazione
ormonale, per una maggiore richiesta funzionale e questa iperplasia abbiamo visto può riguardare anche
l’iperplasia a livello del muscolo. Le cellule satelliti che rivestono la fibra muscolari, in seguito al trauma,
vengono attivate e vengono indotte a proliferare. Se il trauma è breve, non è di grande entità, la cellula
satellite torna allo stato di quiescenza, ma se lo stimolo persiste a lungo, le cellule satelliti vanno incontro a
proliferazione e migrano verso la fibra danneggiata.
Ci sono due vie:
Si fondono con la fibra danneggiata e questo dà luogo all’ipertrofia, la fibra aumenta di volume.
Oppure le cellule satellite vanno incontro a un processo di proliferazione e si fondono tra di loro
dando luogo a nuove fibre muscolari e questa è l’iperplasia.
Se si fondono con la fibra danneggiata, questa aumenta di volume, se si fondono tra di loro dando origine a
nuove fibre muscolari, abbiamo l’iperplasia.
Metaplasia: è la conversione, sostituzione di un tipo di tessuto ben differenziato con un tipo di tessuto
altrettanto ben differenziato.
Avviene per alterazione della maturazione delle cellule, ancora non è chiaro se è dovuto alla stimolazione
delle cellule staminali che vengono colpite con il segnale a differenziarsi in altro modo o delle cellule
mesenchimali.
Displasia: Possiamo considerare anche questa una risposta adattativa, in cui abbiamo delle alterazioni della
grandezza, della morfologia e della disposizione delle cellule nell’ambito dei tessuti. Nella displasia
l’architettura
generale
di
un
tessuto
viene
alterata.
Per esempio la cheratosi attinica che avviene a livello dell’epidermide. È un’alterazione della morfologia,
della grandezza e soprattutto del posizionamento, dell’organizzazione delle cellule nell’ambito di un tessuto
la cui architettura viene modificata. A livello della mammella vi sono varie forme di displasia.
Abbiamo visto i cambiamenti possibili che seguono a un danno cellulare: abbiamo visto la cellula normale
subisce un danno in base all’intensità, alla durata, all’entità del danno, la cellula può andare incontro a
cambiamenti adattativi, oppure può andare incontro a danno o a cambiamenti reversibili (per esempio le
degenerazioni) oppure ancora può andare incontro a cambiamenti irreversibili che sono l’anticamera della
morte,
della
necrosi.
Volevo solo farvi notare che il danno che può dare luogo a uno di questi tre cambiamenti cellulari, ma che
anche questi cambiamenti cellulari sono tra di loro connessi. O il danno da degenerazione od un guasto
irreversibile che porta direttamente alla morte, oppure si può arrivare tramite queste varie fasi di
adattamento, di danno acuto reversibile, di danno acuto irreversibile e poi quindi morte.
Il danno può dare luogo ad una delle tre risposte, oppure l’ultima risposta può essere conseguenza della
prima.
COME SI PRESENTA LA CELLULA DANNEGGIATA
La cellula che va incontro a un danno [figura; nota del correttore: la figura fa riferimento alla differenza tra
necrosi e apoptosi, ma è l’unica che ho trovato che mostra i blebs] questa è una cellula normale, questo è un
danno reversibile. Qui però già vedete che ci sono delle alterazioni a livello della membrana: queste
estroflessioni che si chiamano blebs. Vedete come ci sia una dilatazione, un rigonfiamento del reticolo
endoplasmico, un rigonfiamento un po’ generalizzato di tutta la cellula. Incominciano i processi di autofagia
perché? C’è una dilatazione, un aumento di permeabilità della membrana lisosomiale con liberazione di
enzimi lisosomiali che determinano distruzione degli organuli cellulari, quindi il processo di autofagia; ed il
rigonfiamento dei mitocondri, presenza di corpi densi.
Nel danno reversibile, si ha perdita della funzione cellulare e si determina un danno strutturale, però come
vedete da questa diapositiva, la cellula può cambiare la sua condizione e ritornare alla situazione precedente.
Quindi, una cellula danneggiata con danno reversibile, ritorna alla sua condizione precedente (vedete che c’è
una
freccia
bidirezionale).
Nel danno irreversibile le cellule quasi si dissolvono, si ha una completa alterazione profonda, massiccia del
reticolo endoplasmico rugoso, il nucleo va incontro a danno profondo o per picnosi o per cariolisi, si ha un
rigonfiamento mitocondriale con alterazione della fosforilazione ossidativa e soprattutto si hanno dei gravi
danni a livello della membrana; il guasto principale è l’adesione della membrana perché si hanno soluzioni di
continuità e quindi alterazione soprattutto della pompa sodio-potassio e quindi ingresso di sodio e di acqua
all’interno della cellula che comportano maggiore rigonfiamento della cellula e di tutti gli organuli con
perdita di funzione e in questo caso il passaggio dal danno reversibile a irreversibile è a unico senso (non c’è
la
freccia
bidirezionale)
dove
la
cellula
va
incontro
a
morte.
Qua sono rappresentate grossolanamente le due condizioni di morte cellulare. Vedete quella per necrosi in
cui si ha una cellula che è rigonfia, ingrandita, con lesione dei granuli cellulari e con estroflessioni della
membrana, non so se lo notate, queste estroflessioni contengono solo il citoplasma non ha gli organuli
cellulari, mentre invece quando la cellula va incontro ad apoptosi, vedete che si formano queste grosse
estroflessioni della membrana profonde, vediamo però che noi ritroviamo gli organuli cellulari che sono
ancora perfettamente funzionali e la cellula, anziché andare incontro ad un processo di rigonfiamento,
nell’apoptosi va incontro ad un processo di raggrinzimento cellulare. Vedete che poi, a livello di queste
estroflessioni, si ha la rottura e vedete questo pezzo che si stacca dalla cellula e questi corpi che si distaccano
dalla cellula che contengono gli organuli cellulari funzionanti si chiamo apoptosomi.
Mentre, invece, la cellula che va incontro a necrosi, vedete qui non ha nessun organulo ha solo citoplasma e
poi va incontro prima a rigonfiamento e poi a lisi.
RADIAZIONI IONIZZANTI
Un esempio di morte cellulare a livello di cellule proliferanti o non proliferanti è dato dall’azione degli
agenti fisici, delle radiazioni ionizzanti che determinano, in presenza di acqua, una radiolisi cioè una rottura
delle catene del DNA. A livello della rottura si formano i radicali liberi, in presenza di acqua, e queste
possono portare, nelle cellule proliferanti, a danno del DNA (quindi non possono rispondere con l’aumento
della replicazione perché sono incapaci di proliferare e quindi si ha la morte cellulare) oppure a livello delle
cellule non proliferanti, il danno maggiore che i radicali liberi possono produrre è a livello degli acidi grassi
insaturi dei lipidi di membrana (sono particolarmente sensibili all’azione dei radicali liberi dell’ossigeno)
quindi perdita dell’integrità di membrana [per ossidazione dei lipidi di membrana] e la morte cellulare.
Abbiamo detto che questi agenti lesivi gravi, persistenti, inducono tutti questi danni alle cellule, però
guardate
che
la
cellula
è
dura
a
morire.
Nello stesso momento in cui la cellula subisce un danno, è impressionante il fatto che la cellula metta in atto
dei sistemi di sopravvivenza che cercano di ridurre il danno e cercano anche le cellule di attivare quei
processi di proliferazione cellulare se le cellule non sono gravemente danneggiate. Cioè le cellule hanno la
capacità di stabilire quali sono quelle che devono proliferare e invece quelle che è meglio vadano incontro a
morte. Perché? Se le cellule subiscono un profondo danno a livello del DNA, queste cellule sono indotte,
attivano i programmi di morte cellulare che le porta alla morte per apoptosi (detta anche morte altruista) per
evitare di trasmettere alle cellule figlie, ove mai avessero mantenuto la capacità di replicarsi, il danno
ricevuto. Ci può essere il caso che abbiano ricevuto un danno grave al DNA, ma abbiano mantenuto le
cellule la capacità di proliferare. In questo caso le cellule sicuramente trasmetterebbero un danno alle cellule
figlie, quindi avremmo un tessuto ricco di cellule danneggiate che non possono svolgere la loro funzione.
Le cellule che hanno ricevuto questo danno profondo, prima disattivano i programmi di riparazione del
danno al DNA (perché nell’apoptosi succede questo: c’è la disattivazione). Le cellule hanno tanti programmi
di riparazione di un danno al DNA, però quando il danno è serio ci vuole tanto tempo, nel frattempo le
cellule possono proliferare. Prima che la replicazione avvenga, le cellule disattivano il loro programma di
riparazione e vanno incontro a morte. O rispondono in questo modo, oppure le cellule che invece non hanno
subito
un
danno
mortale,
vengono
indotte
a
proliferare.
Noi dobbiamo intendere le cellule non come entità a sé stanti, ma come parte di un tutto che è il tessuto, cioè
la cellula attiva questi programmi di morte e di replicazione cellulare per il mantenimento dell’omeostasi del
tessuto, non della singola cellula, ecco la socialità delle cellule che è persa nel caso di una cellula
trasformata.
Le cellule danno una risposta, più che per la singola cellula, per la visione di un insieme, di un’entità
superiore
della
cellula
che
è
l’integrità
del
tessuto.
- Ma è l’agente nocivo che stimola la cellula a proliferare o è la cellula che subisce il danno?
È la cellula. Allora, l’agente nocivo determina un danno X. Se il danno è riparabile entro breve tempo, prima
che la cellula si replichi, vengono attivati tutti quei meccanismi (come la PAP) di riparazione del DNA e
quindi poi la cellula va incontro a replicazione. Tuttavia se l’agente lesivo è tale che ha danneggiato
gravemente il DNA, per cui la cellula impiegherebbe troppo tempo per ripararsi e nel frattempo la cellula va
incontro a proliferazione, la cellula invece attiva il programma di apoptosi, viene disattivata la riparazione
del DNA e poi vengono attivati i meccanismi di morte cellulare. È sempre una lama a doppio taglio. Agente
lesivo e la risposta a seconda dell’entità dello stimolo e del danno.
COME RISPONDE LA CELLULA?
Un tipo di risposta può essere la heat shock response. È stata studiata per la prima volta in cellule sottoposte
a danno termico. Viene attivato un certo tipo di risposta dovuta allo shock termico. Viene adottata non solo
in seguito allo shock termico, ma anche in seguito a stimoli molto gravi.
La risposta in che cosa consiste? Nell’attivazione di alcuni geni che normalmente sono repressi.
Quando c’è questo shock termico o questi stimoli altamente lesivi, alcuni geni vengono attivati.
I geni ci sono, alcuni sono espressi altri no. Anche condizioni non solo della differenziazione, ma anche la
risposta a stimoli nocivi. Quali sono geni che andremo ad attivare? Un gene che si chiama GADD 45 che
significa Growth Arrest of DNA Damage. Un gene che produce delle proteine che inducono a resto della
crescita che cercano di riparare il danno nel DNA. Geni che sono espressi in una cellula sottoposto non dico
solo a shock termico, ma anche ad altri tipi di agenti lesivi che inducono alla riparazione del DNA.
Oppure altri geni che codificano per proteine come l’ubiquitina che sono proteine che vengono chiamate
proteine chaperon. Lo shock termico e gli altri stimoli, alterano, modificano la struttura terziara-quaternaria
delle proteine. Le proteine perdono la loro struttura tridimensionale e si allungano “unfolded proteins” cioè
non sono più impacchettate come lo sono in condizione fisiologica. Queste proteine creano un grave danno
alla cellula e allora vengono eliminate attraverso un inglobamento in proteine più grosse come l’ubiquitina (è
una proteina molto grossa, si chiama così perché è presente in tutto l’organismo) e questa ubiquitinazione
comporta l’attivazione di un processo complesso (la formazione del cosiddetto proteosoma) e della
degradazione di queste proteine senza che si danneggi la cellula. Al contrario di quello che accade durante la
necrosi: c’è l’aumento della permeabilità dei lisosomi e vengono liberati gli enzimi lisosomiali che
danneggiano la cellula. Questi enzimi che degradano proteine unfolded che sono di danno per la cellula, sono
dei processi silenti che non danneggiano la cellula. Sono vari tipi di risposta che la cellula può dare in
seguito allo shock termico o ad un danno consistente e questo è un esempio.
L’apoptosi è il programma per cui viene disattivato di riparazione perché troppo lungo ed il danno è troppo
complesso e nel frattempo la cellula potrebbe proliferare e trasmettere il proprio danno alle cellule figlie e
poi d’altra parte vi avevo detto che le cellule che non sono state danneggiate, se quelle vanno incontro a
morte, per mantenere costante l’omeostasi è necessario che si formino altre cellule. Nello stesso momento
(questa è la cosa secondo me mirabile) in cui alcune cellule vanno incontro a morte, lo stesso danno induce
le cellule che non sono state gravemente danneggiate ad attivare il loro programma di riparazione con
l’attivazione, l’espressione di geni (se la cellula fa una cosa, è perché ha delle proteine che le fanno fare
determinate cose). I geni che codificano per alcuni fattori di trascrizione che si legano a siti di consenso del
DNA ed alcuni geni determinano la proliferazione come c-fos, c-jun, c-myc.
La grandezza della popolazione cellulare di un tessuto è determinata da tre eventi: proliferazione, apoptosi e
differenziazione. Queste sono le patologie della proliferazione cellulare. A partire da una situazione di
normalità, si può avere un accumulo di cellule in seguito ad un processo iperplastico o tumorale, le cellule si
accumulano, sono superiori a quelle di partenza ed invece questa è la condizione del numero cellulare per
eccesso di perdita cellulare.
È chiaro che l’entità della popolazione cellulare dipende da questi tre fattori ed ovviamente se c’è uno
stimolo della proliferazione, la popolazione aumenta ecc…diverso è per l’apoptosi.
[1.33.15-1.33-31 Si mangia le parole]
CICLO CELLULARE
Brevemente vi volevo far ricordare la distinzione tra le cellule che mantengono il loro grado di proliferazione
o le cellule che sono dette labili. Quelle permanenti sono quelle che non si dividono più, quelle quiescenti si
dividono in particolari condizioni (di normalità ma in seguito a determinati stimoli).
Le cellule quiescenti si trovano in una condizione G0, mentre quelle permanenti escono completamente dal
ciclo proliferativo.
Vi sto parlando della patologia del processo proliferativo, stiamo entrando nel discorso dei fattori che
intervengono nel mantenimento dell’omeostasi del numero di cellule in un tessuto che sono rappresentate
dalla proliferazione, dall’apoptosi e dalla differenziazione. Vediamo come avviene la proliferazione, quali
sono i fattori responsabili, vediamo poi come si estrinseca l’apoptosi.
La proliferazione avviene attraverso queste quattro fasi
Non so se vi ricordate che la fase G1 prende più della metà di tutto il ciclo mitotico. Perché?
- Avviene l’accrescimento cellulare.
- In che senso? L’aumento della proliferazione? Ma quello si ha nella fase M.
- No, nel senso che avviene l’accrescimento degli organuli.
- E ci vuole tutto questo tempo? È un poco lento.
Può essere giusta anche la vostra idea. Io vedo tutto in termini di regolazione degli eventi biologici.
Quando la cellula va incontro a proliferazione, è un evento molto importante. La cellula prima di andare
incontro a proliferazione, ci pensa due volte. Vi ho detto prima che ha la capacità di resistere, di affrontare
tutto quello che può, però è anche una cellula che prima di prendere una decisione, dev’essere sicura che
quella decisione sia giusta. E l’allungamento, questo maggior tempo che la cellula impiega in fase G1 dà
conto di questa necessità per la cellula, perché? Voi lo sapete che una volta che si supera la fase G1, il
cosiddetto checkpoint, non c’è più niente da fare: la cellula prolifera.
E allora la cellula ci pensa bene prima di superare il checkpoint!
Deve valutare se questo è un evento utile per il tessuto di cui la cellula fa parte!
Secondo me dev’essere ben sicura la cellula, come fa la cellula a saperlo? Perché a livello della fase G1
intervengono molti se non tutti i meccanismi di regolazione della proliferazione. Quali sono?
Agenti che attivano la proliferazione: abbiamo i cosiddetti fattori di crescita. Se non ci sono fattori di
crescita, la cellula non prolifera. Secondo voi i fattori di crescita, in quale momento della vita della cellula
intervengono? Nella fase G1! Nella fase G1 noi possiamo distinguere due sottofasi, due metà.
Nella prima metà della fase G1, intervengono i cosiddetti fattori di competenza. Le cellule, dalla
fase G0 sono indotte a proliferare quindi a entrare nella fase G1 ed entrano nella prima metà per
azione dei fattori di competenza che sono rappresentati dall’FGF (Fibroblast Growth Factor) e da
quel fattore di crescita di cui vi parlavo poco fa PDGF (Platelet Derived Growth Factor).
La cellula in fase G0, viene indotta ad entrare in fase G1.
Ammettiamo che questa cellula non riceva ulteriori stimoli: ha avuto lo stimolo a passare nella fase
G1. Se noi non diamo altri stimoli, la cellula ritorna nella fase G0. Quindi non è sufficiente che lei
passi dalla G0 alla G1 per andare a proliferare: ha bisogno di ulteriori stimoli per andare avanti nella
fase G1 ed andare incontro alla proliferazione. Come vedete qua c’è l’ingresso ma anche l’uscita,
ritorna alla fase G0.
Ammettiamo che la cellula vada avanti e vada nella seconda metà della fase G1 nella fase di
progressione in cui intervengono altri fattori di crescita, per esempio l’IGF-1 che inducono la cellula
a inoltrarsi nella fase G1 ed a progredire fino ad arrivare al checkpoint e sono questi fattori che
inducono le cellule ad andare verso la fase S.
Tuttavia se le cellule arrivano in questa fase di progressione e poi non diamo stimoli ulteriori, la
cellula rimane in fase G1 e sapete che fa la cellula se rimane in fase G1 per un po’ di tempo? Va
incontro ad apoptosi. Nella fase G1 si possono creare diversi eventi, perciò è questo il motivo
secondo me.
Se ci sono gli stimoli adeguati, i fattori di competenza, i fattori di progressione, superano il checkpoint e poi
il destino è quello, ma se non ricevono stimoli adeguati, se sono cellule stabili, tornano in fase G0, altrimenti
vanno incontro ad apoptosi. Vedete che nella fase G1 si gioca il destino della cellula, o sopravvive o muore.
Non è detto che per forza vada a proliferare, è una fase molto importante della fase della proliferazione e
questo è il ruolo dei fattori di crescita, credo lo conosciate questo meccanismo.
ONCOGÈNI
Perché i fattori di crescita agiscano, è necessario l’intervento di due fattore di crescita, io mi soffermo su
questo perché tutti i geni che codificano per fattori di crescita, per i recettori dei fattori di crescita, per
proteine che sono a ridosso della membrana, sono tutti geni coinvolti nei tumori. Se questi geni sono mutati
con guadagno di funzione, questi geni sono la causa di molti tumori, i cosiddetti oncogéni.
Non fate la confusione con oncògeni.
Oncògeni: Generatori di tumori, sono le cause chimiche, fisiche, biologiche che possono portare al
tumore.
Oncogèni: Geni mutati nel tumore
I geni che codificano per fattori che agiscono in maniera positiva nella proliferazione si chiamano protooncogèni, sono geni che funzionano regolarmente perché la cellula deve proliferare in maniera regolata ed
adeguata. Questi geni che attivano la proliferazione si chiamano proto-oncogeni. Quando i proto-oncogeni
subiscono delle mutazioni con guadagno di funzione, si chiamano ongogèni.
Per contro, ci sono altri geni che producono fattori che inibiscono la proliferazione, perché la proliferazione è
uno stato dell’equilibrio tra geni che attivano e geni che inibiscono. I geni che codificano per proteine che
inibiscono la proliferazione si chiamano geni oncosoppressori o anti oncogèni. Non è che agiscono sugli
oncogèni, agiscono per conto loro in maniera autonoma nell’inibire della proliferazione.
Tutte queste cose che stiamo facendo adesso fanno parte dei proto-oncogèni.
I fattori di trascrizione sono codificati da proto-oncogèni.
I fattori di crescita devono interagire con due recettori per lo meno, due molecole. Vedete questo è necessario
perché questi recettori che prima sono distanti l’uno dall’altro, modificano la loro struttura ed entrano in
contatto. Il contatto attiva un’attività enzimatica, presente nella coda del recettore del fattore di crescita che è
un’attività di protein-chinasi a livello di tirosina: una tirosin-chinasi.
Le tirosine presenti all’interno della parte intracitoplasmatica dei recettori dei fattori di crescita si
autofosforilano. La autofosforilazione determina un’attivazione e fosforilazione di alcune proteine che si
trovano proprio a ridosso della parte interna della membrana, sono delle proteine particolari che hanno un
modulo che si chiama SH2 che è un modulo di omologia, sono moduli di omologia (H sta per homology) col
modulo presente nella proteina principe studiata in un tipo di tumore (sarcoma) che si chiama SRC
[Pronuncia: SARC]
La proteina SRC, codificata da un proto-oncogéne studiato nel sarcoma, è una proteina che ha un modulo.
Questo modulo è presente, anche se con conformazione diversa, nelle altre proteine che si trovano a livello
della parte interna della membrana plasmatica, che sono proteine che hanno un modulo simile al modulo
presente sulla proteina SRC. Questo modulo viene chiamato SH2.
Perché ve lo sto dicendo? Con questo modulo SH2, queste proteine che si trovano a livello della membrana,
interagiscono con le tirosine fosforilate presenti nella coda citoplasmatica del recettore e vengono a loro
volta attivate. L’attivazione di queste proteine determina l’attivazione di altre proteine a livello delle GProtein (sono codificate dal gene ras, si chiamano G perché legano il GTP) a livello di altri che poi attivano
raf che a sua volta attiva le MAP-chinasi con un processo di fosforilazione a cascata (MAP-k, MAP-k-k,
MAP-k-k-k, ecc…) ci sono varie MAP-chinasi. Alla fine che fanno? Fosforilano i fattori di trascrizione,
perché i fattori di trascrizione non si possono legare ai loro siti di consenso se non sono fosforilati.
La fosforilazione ad opera delle MAP-chinasi rende questi fattori di trascrizione c-fos, c-jun, c-myc,
fosforilati e vanno a legarsi ai siti di consenso attivando i geni con attivazione della proliferazione.
[Disegno di una semiluna con trattino per indicare il modulo SH2. Se dovessi reperire l’immagine
sull’Idelson, aggiornerò la lezione.]
Questo modulo è presente in tutte queste proteine che si trovano a ridosso della membrana.
Ogni proteina si lega a un residuo di tirosina fosforilata, ci potrebbe essere un po’ di confusione, tutte hanno
il modulo SH2. Lungo il recettore del PDGF ci sono tante tirosine fosforilate, a seconda della posizione
avremo un diverso numero [Y624 ad esempio]. Accanto ci sono altre sigle che riguardano gli amminoacidi
che sono successivi alla tirosina. Ogni tirosina fosforilata è legata ad un certo tipo di amminoacido.
Il modulo SH2 di queste proteine di membrana, si lega ad un solo tipo di tirosina fosforilata, perché questo
modulo SH2 è simile ma ha una diversa conformazione nelle diverse proteine e quindi questo modulo SH2 si
lega ad un solo tipo di tirosina fosforilata che ha quella sequenza di amminoacidi precisa.
Il modulo SH2 della proteina SRC si lega solo e soltanto a questa tirosina perché a questa tirosina seguono
questi amminoacidi (la glicina, la lisina, la valina, l’acido aspartico) che sono successivi alla tirosina
fosforilata. Quest’altro si può legare solo a questa tirosina perché è seguita solo da questi amminoacidi e non
da altri.
Questa è la spiegazione di quello che vi sto dicendo io a parole: il modulo SH2 di SRC si lega a quella
tirosina in quella posizione perché è formato da due tasche.
Una tasca è quella che contiene la tirosina fosforilata e questa tasca è comune a tutti i moduli SH2.
Tutti i moduli SH2 hanno la prima tasca identica, perché è la prima tasca che lega la tirosina
fosforilata.
La diversità sta nella seconda tasca. La seconda tasca del modello SH2 di SRC è in grado di legare
un amminoacido che è presente in posizione 3 rispetto alla tirosina fosforilata. Vedete che c’è una
distanza tra la prima tasca e la seconda tasca, questa distanza è data da due amminoacidi. La seconda
tasca di SH2 di SRC può legare solo l’isoleucina.
L’altro modulo SH2 della fosfolipasi C ha il primo modulo identico, il secondo modulo lega addirittura
subito l’amminoacido immediatamente successivo alla tirosina fosforilata ed è una tasca grande, quindi
prende 5 amminoacidi immediatamente successivi alla tirosina fosforilata perché ha questa conformazione.
Mentre il modulo SH2 di SRC ha la conformazione piccola, prende solo un amminoacido, la seconda tasca
che prende un solo amminoacido [..] e dista due amminoacidi dalla tirosina fosforilata e quindi piglia il terzo
amminoacido. Ecco perché e come queste proteine che mediano la trasduzione del segnale delle MAPchinasi, legano in maniera diversa le tirosine presenti nella coda citoplasmatica del recettore del fattore di
crescita e quindi inducono la proliferazione.