UNIVERSITA’ DEGLI STUDI DI MILANO
CORSO DI LAUREA IN INFERMIERISTICA
Facoltà di Medicina e Chirurgia
L’INFERMIERE IN UN DAY HOSPITAL DI
RADIOTERAPIA
Tesi di Laurea
STEFANI Giulia
Matr. 697779
Anno accademico 2007-2008
Relatore: dott.ssa BORTOLATO Barbara
Correlatore: GARDES Marie Paule
1
INDICE
SCOPO DELLA TESI ......................................................................................................3
INTRODUZIONE.............................................................................................................4
PARTE PRIMA ................................................................................................................6
LA MALATTIA NEOPLASTICA ...............................................................................6
1.1 Considerazioni infermieristiche legate alla diagnosi di cancro..........................7
LA RADIOTERAPIA...................................................................................................9
2.1 Che cos’è la radioterapia? ...................................................................................9
2.2 Finalità della radioterapia..................................................................................10
2.3 Tipi di radioterapia............................................................................................11
2.3.1 Tecniche di irradiazione con radioterapia esterna.....................................11
2.3.2 Modalità di attuazione della brachiterapia .................................................13
2.3.3.1 Ruolo e responsabilità dell’infermiere in brachiterapia ..........................14
PRINCIPI DI RADIOPROTEZIONE ED IMPLICAZIONI INFERMIERISTICHE 17
3.1 Introduzione .....................................................................................................17
3.2 Interazione delle radiazioni con i tessuti..........................................................18
3.3 I principi sui quali si basa la radioprotezione ..................................................19
3.4 Utilizzo del dosimetro ......................................................................................22
3.5 Raccolta e smaltimento rifiuti radioattivi.........................................................23
3.6 Primo intervento in caso di contaminazione personale.....................................25
L’ASSISTENZA INFERMIERISTICA IN RADIOTERAPIA..................................27
4.1 Definizione dell’assistenza infermieristica in radioterapia. Evoluz. storica .....27
4.2 Percorso assistenziale del malato sottoposto a radioterapia (1).........................32
4.3 Ruoli dell’infermiere in radioterapia.................................................................37
4.4 Ruolo dell’infermiere nella valutaz. e gestione degli effetti avversi della RT .41
4.4.1 Prevenzione e cura degli effetti collaterali acuti generali ..........................44
4.4.2 Prevenzione e cura degli effetti acuti sito-specifici ...................................58
PARTE SECONDA ........................................................................................................76
IL DIPARTIMENTO TECNOLOGIE AVANZATE DIAGNOSTICO
TERAPEUTICHE dell’ AZIENDA OSPEDALIERA NIGUARDA di MILANO ....76
5.1 Mission..............................................................................................................76
5.2 Struttura di radioterapia ....................................................................................77
5.3 Il day hospital....................................................................................................80
5.4 Assistenza infermieristica - Ruoli dell’infermiere ............................................84
5.5 Dimissione dal Day Hospital ............................................................................88
CONCLUSIONI..........................................................................................................89
ALLEGATI .................................................................................................................92
SITOGRAFIA ...........................................................................................................108
RINGRAZIAMENTI ................................................................................................109
2
SCOPO DELLA TESI
La decisione di sviluppare questa tesi è nata dalla curiosità e l’interesse che mi hanno
suscitato le lezioni della Dottoressa Barbara Bortolato relative alla patologia oncologica
e, nello specifico, alle diverse modalità di cura, tra cui la radioterapia.
Contemporaneamente, un mio familiare purtroppo ha dovuto usufruire del servizio di
radioterapia dell’ A. O. Niguarda, e da qui è nata la voglia di scoprire quale fosse il
ruolo dell’infermiere che vi lavora. Dopo un periodo di internato Dopo un periodo di
internato pre-laurea effettuato presso la Struttura, ho avuto modo di scoprire che
l’attività degli infermieri si svolge prevalentemente presso il Day Hospital e da qui ho
tratto spunto per il titolo del mio lavoro. La tesi illustra il ruolo dell'Infermiere
Professionale in Radioterapia, così come derivato dalla letteratura, entra nel merito
dell'organizzazione del Reparto che ho frequentato, descrivendo le attività specifiche
dell'Infermiere nella Struttura, e si conclude con una analisi delle soluzioni possibili per
un ulteriore miglioramento della convivenza dell'Infermiere con le altre figure
“storiche“ della Radioterapia (Radioterapista, tecnico di radioterapia).
La tesi è quindi suddivisa in due parti: la prima che illustra quanto descritto in
letteratura, la seconda che descrive il Dipartimento Tecnologie Avanzate diagnostico
terapeutiche dell’A.O.Niguarda Ca’ Granda di Milano.
3
INTRODUZIONE
Ogni anno nel mondo si ammalano di tumore maligno circa 8 milioni di persone e nei
paesi occidentali (Europa e Nord America) la percentuale di morti per neoplasia è
intorno al 20%.
Il
Libro
Bianco
dell'Oncologia
Italiana
(32)
(Terza
edizione)
pubblicato
dall'Associazione Italiana di Oncologia Medica (AIOM) ha fotografato la situazione
italiana nel 2005 e mostra come il numero di nuovi casi di tumore maligno siano stati
252.662 (135.469 maschi e 117.193 femmine), con un numero di decessi pari a 129.833
(77.747 maschi e 52.086 femmine).
Nella sua forma maligna, il cancro rappresenta la seconda causa di morte dopo le
malattie cardiovascolari e la prima per la fascia di età 65-74 anni.
È in aumento progressivo su molti fronti, in particolare nella fascia di persone anziane e
negli abitanti dei paesi in via di sviluppo. Nel corso dell’ultimo quinquennio, rispetto
alla rilevazione precedente, la percentuale di sopravvivenza per il complesso dei tumori
è migliorata di 7 punti negli uomini e di 6 punti nella donne.
Si può stimare che sul totale dei casi di tumore circa il 60-70% degli individui colpiti, in
un qualsiasi stadio della propria malattia avrà necessità di effettuare un trattamento
radioterapico.
Il ricorso a trattamenti radioterapici per cura o palliazione di patologie neoplastiche, e in
alcuni casi infiammatorie o cronico-degenerative, nonché lo sviluppo di nuove tecniche
radioterapiche, (come la Brachiterapia LDR e HDR, Radioterapia metabolica, IORT,
TBI, TSI, Radiochirurgia e Radioterapia stereotassica brain e body, Roentgen terapia),
hanno introdotto l’infermiere in un mondo prettamente tecnico, che pochi anni or sono,
vedeva protagonisti principali i tecnici di radioterapia e medici radioterapisti.
L’infermiere si trova da un lato ad interagire quotidianamente con malati di cancro, e
per cui gli si richiede una grande maturità e sensibilità, dall’altro ad avere a che fare con
queste nuove tecniche radioterapiche speciali. Dovrà avere competenza nell’assistenza
4
al malato che si sottopone a questi trattamenti adottando un percorso assistenziale che
persegua le seguenti finalità:
-
garantire la miglior risposta possibile sulla base di quanto validato a livello
scientifico metodologico
-
ridurre al minimo i rischi e migliorare gli esiti
-
assicurare continuità e coordinamento dell’ assistenza
-
aumentare la soddisfazione dell’assistito.
5
PARTE PRIMA
LA MALATTIA NEOPLASTICA(2,3)
Il cancro è un termine generico per descrivere oltre 200 singole malattie tutte
caratterizzate da crescita e diffusione incontrollata di cellule di natura maligna ad esito
potenzialmente letale.
Il termine cancro va distinto da quello di tumore che può infatti riferirsi ad una crescita
sia benigna che maligna. I tumori benigni sono formati da cellule che pur avendo una
aumentata capacità proliferativa, sono molto simili alle cellule normali, spesso
circondati da una capsula fibrosa pertanto rimangono localizzati al tessuto di origine e
non invadono i tessuti circostanti. I tumori maligni hanno come caratteristica più tipica
l’invasività e la capacità di formare metastasi (la diffusione dal luogo dove hanno avuto
origine ad altri distretti dell’organismo).
Nelle cellule neoplastiche sono perduti i meccanismi di regolazione della crescita e della
capacità di differenziarsi e quindi di esprimere le caratteristiche del tessuto di origine. I
tumori indifferenziati (o anaplastici) e quindi poco somiglianti al tessuto da cui
originano, sono più aggressivi nella crescita e nel comportamento clinico.
Oltreché condurre a morte, il cancro è spesso causa di morbidità, dovuta a: 1) invasività
locale, 2) metastasi in organi distanti; 3) effetti sistemici della malattia. Ad esempio il
cancro della mammella che può metastatizzare precocemente allo scheletro produrrà
dolore osseo e fratture patologiche. Nella pelvi, una massa tumorale di origine vescicale
, può causare ostruzione dell’intestino e dell’uretere.
Il cancro non è una singola malattia con una singola causa, bensì un gruppo di patologie
distinte con differenti cause, manifestazioni, terapie e prognosi.
6
1.1
Considerazioni infermieristiche legate alla diagnosi di cancro
Le prospettive per i pazienti oncologici sono molto migliorate grazie ai progressi
scientifici e tecnologici. Tuttavia, a causa della malattia stessa o delle varie modalità di
trattamento, la persona può trovarsi ad affrontare molti problemi secondari, come
infezioni, leucopenia, sanguinamenti, problemi cutanei, problemi nutrizionali, dolore,
fatigue, stress psicosociale, alterazione della qualità di vita.
All’interno dell’equipe sanitaria oncologica l’infermiere riveste un ruolo importante nel
valutare questi problemi e complicanze.
Poiché molte persone associano il cancro con il dolore e la morte, l’infermiere deve
essere preparato a sostenere l’assistito e i suoi familiari in tutti gli aspetti nei momenti
critici, dal punto di vista fisico, emotivo, socio culturale e spirituale.
Il soggetto sottoposto ad indagine diagnostica approfondita, di solito, è timoroso di
fronte alle procedure stesse ed è ansioso riguardo ai possibili risultati. L’infermiere può
alleviare la paura e l’ansia spiegando gli esami che devono essere eseguiti, le sensazioni
che saranno provate e il ruolo dell’assistito nelle procedure diagnostiche. Incoraggia la
persona e i familiari a comunicare, esprimere e discutere le preoccupazioni sui risultati
degli esami e rinforza e chiarisce le informazioni fornite dal medico.
Responsabilità dell’infemiere nell’assistenza oncologica
-
sostenere che il cancro è una malattia cronica con un’esacerbazione acuta,
invece che sinonimo di morte e sofferenza
-
accertare il livello di conoscenze relative alla malattia, i trattamenti, le terapie.
-
accertare i bisogni di assistenza infermieristica, i bisogni di informazione, la rete
di sostegno sociale disponibile per l’assistito
-
pianificare interventi di assistenza
-
definire obiettivi a breve e lungo termine e valutarne i risultati
7
-
collaborare con i componenti del team multidisciplinare garantendo continuità
nell’assistenza.
L'EONS (European Oncology Nursing Society) in collaborazione con AIAO
(Associazione Infermieri Assistenza Oncologica) ha elaborato i requisiti professionali
per accreditare l'infermiere oncologico e emanato gli Standard for Advanced
Practitioner of Cancer Nursing (30):
L’infermiere:
1) è coinvolto nello sviluppo, nella pratica, e utilizzo della ricerca;
2) eroga e gestisce l’assistenza clinica ai malati e alle loro famiglie;
3) motiva i collaboratori al miglioramento dei risultati e promuove il superamento
dei limiti nella pratica dell’assistenza clinica oncologica;
4) stimola, progetta, pianifica e realizza il cambiamento in una logica sistemica
(infermiere agente di cambiamento);
5) elabora il processo decisionale e agisce nel rispetto dei principi etici e
deontologici;
6) collabora con altri membri del gruppo di assistenza;
7) mette a disposizione la sua competenza e abilità, trasmettendo conoscenze al
gruppo di assistenza
8
LA RADIOTERAPIA (1, 14, 21)
2.1 Che cos’è la radioterapia?
Fin dalla loro scoperta, avvenuta circa un secolo fa, i raggi X hanno trovato sempre più
vasta applicazione in medicina. La radioterapia, o terapia radiante, è una disciplina
clinica che utilizza i raggi X a scopo terapeutico e non diagnostico come avviene,
invece, nella radiologia tradizionale. L’alta energia utilizzata, molto più elevata di quella
che si usa per le normali radiografie , porta a morte le cellule tumorali, creando un
danno sul DNA cellulare e impedendone così la fase di crescita.
La radiosensibilità delle cellule e dei tessuti biologici può dipendere da vari fattori,
come ad esempio il numero di mitosi a cui va incontro la cellula, o la differenziazione
del tessuto. Pertanto i tessuti più sensibili al trattamento sono quelli sottoposti a
frequente divisione cellulare (midollo osseo, tessuto linfatico, epitelio gastrico e gonadi,
nonché i tumori ben ossigenati) mentre i più radioresistenti sono quelli a crescita più
lenta (muscolo, cartilagine, tessuto connettivo).
Purtroppo, anche una parte delle cellule sane, situate nelle vicinanze della neoplasia e
attraversate dal fascio di radiazioni, viene inevitabilmente colpita, dando così effetti
avversi di diversa entità, a seconda della dose e della zona irradiata. Al fine di ridurre gli
effetti acuti sui tessuti sani, la dose totale di radiazioni viene suddivisa in frazioni più o
meno numerose, con frequenza giornaliera, per 5 giorni continuativi con un intervallo di
due giorni, che serve per permettere il recupero dei tessuti sani limitrofi alla zona
irradiata.
Questo
tipo
di
frazionamento
della radiazione viene
denominato
“frazionamento convenzionale” e viene utilizzato per tutti i trattamenti standard.
9
2.2 Finalità della radioterapia
Lo scopo principale della radioterapia è la cura di alcune patologie, prevalentemente le
malattie neoplastiche maligne. Più del 60% dei malati oncologici viene prima o poi
sottoposto a trattamento radiante.
La finalità del trattamento può essere:
1) ESCLUSIVA o RADICALE, quando l'obbiettivo è la guarigione definitiva del
paziente; ad esempio il trattamento radiante del tumore maligno della prostata
localizzato, in alternativa all'intervento chirurgico;
2) ADIUVANTE, allo scopo di ridurre il rischio di recidiva dopo trattamento
chirurgico; ad esempio la radioterapia dopo intervento di quadrantectomia o
tumorectomia mammaria;
3) PALLIATIVO o SINTOMATICO, per ridurre la sintomatologia dolorosa (ad
esempio nel caso di metastasi ossee) o altri sintomi legati alla patologia
neoplastica.
10
2.3 Tipi di radioterapia
A) Radioterapia Esterna o a fasci esterni o transcutanea:
Consiste nell’irradiare la zona interessata dall’esterno. La sorgente delle
radiazioni proviene da una macchina chiamata acceleratore lineare, posta all’
esterno del corpo del malato. Non rende radioattivi.
B) Radioterapia Interna o Brachiterapia:
La brachiterapia, derivante dal greco brachys: corto, significa “terapia da
vicino”, è conosciuta anche come Curieterapia, in onore dei coniugi Curie ;
consiste nel posizionare impianti radioattivi direttamente nel tessuto neoplastico
o nelle sue vicinanze, da lì l’esigenza di essere in presenza di piccole lesioni.
Il vantaggio della brachiterapia è quello di somministrare una dose elevata di
radiazioni ad una regione di dimensioni limitate, risparmiando gli organi sani
limitrofi e riducendo pertanto gli effetti collaterali acuti e le sequele tardive.
Viene somministrata per mezzo di aghi, semi, cateteri nelle cavità corporee
(vaginale, nasale, bronchiale, addominale, orale, rettale) o compartimenti
interstiziali (mammella).
2.3.1 Tecniche di irradiazione con radioterapia esterna
-
RADIOTERAPIA CONFORMAZIONALE; il fascio di irradiazione viene
modellato sulla morfologia della struttura che deve essere irradiata
grazie
all'applicazione di blocchi metallici o di collimatori multilamellari alla testata
dell'acceleratore lineare. Questa tecnica permette di erogare una dose più elevata
al tumore, risparmiando i tessuti sani circostanti e riducendo così gli effetti
collaterali acuti e le sequele tardive del trattamento.
11
-
RADIOTERAPIA CON FASCI AD INTENSITÀ MODULATA (IMRT); la
conformazione del fascio di irradiazione avviene grazie alla modulazione
dell'intensità
della
radiazione.
E'
una
tecnica
particolarmente
adatta
all'irradiazione di strutture concave ed è anch'essa finalizzata a somministrare
dosi sempre più elevate al tumore con un risparmio degli organi sani vicini.
-
RADIOTERAPIA STEREOTASSICA O RADIOCHIRURGIA; è una
tecnica innovativa che permette di focalizzare le radiazioni ionizzanti con una
elevata precisione su piccoli volumi. In questo modo è possibile somministrare
la dose prescritta in seduta unica o in più sedute, con dosi per frazione più
elevate rispetto al frazionamento convenzionale e quindi con un migliore effetto
tumoricida.
-
CON
ACCELERATORE
LINEARE
dotato
di
collimatori
micro-
multilamellari e prevede un’immobilizzazione del paziente molto accurata,
facendo ricorso a sistemi particolari di posizionamento (ad esempio casco
stereotassico per la testa e maschere termoplastiche o cuscini ex vacuum per il
corpo). E’ nata inizialmente per il trattamento delle lesioni cerebrali, ma
utilizzata oggi anche per alcune patologie polmonari e intra addominali.
-
CON GAMMA-KNIFE letteralmente bisturi a raggi gamma. Viene utilizzata
per il trattamento di lesioni maligne o benigne intracerebrali. La Gamma-knife è
un apparecchio che contiene nella sua testata decine di sorgenti di raggi gamma
che vengono utilizzate per l'irradiazione. Il trattamento viene eseguito in seduta
unica dopo che il neurochirugo ha posizionato sul paziente un particolare casco
solidale con le strutture craniche.
-
TBI o Irradiazione Corporea Totale; utilizzata in associazione alla
chemioterapia nel condizionamento dei trapianti di midollo prevalentemente
nelle neoplasie ematologiche.
12
-
IGRT o radioterapia a guida di immagine; grazie a particolari acceleratori
lineari combinati con CT o con portal imaging, è possibile verificare il corretto
posizionamento del paziente e degli organi bersaglio interni subito prima della
seduta di trattamento. Questo permette di migliorare la precisione del
trattamento e di ridurre così la tossicità della radioterapia. Può essere eseguita
con apparecchiature di diverso tipo
-
TOMOTERAPIA; trattamento di IGRT che utilizza un particolare tipo di
acceleratore lineare che somministra la radiazione grazie alla rotazione della
sorgente sull'asse del paziente mentre il lettino su cui il paziente è posizionato
scorre lungo il suo asse longitudinale. Con questo tipo di apparecchiatura è
possibile utilizzare tecniche sia conformazionali che di IMRT, effettuando
verifiche on line del posizionamento del paziente.
2.3.2 Modalità di attuazione della brachiterapia
-
brachiterapia interstiziale, in cui vengono posizionate apposite guide di
metallo o di plastica direttamente all’interno del tumore o molto vicino ad esso ,
generalmente in anestesia locale o generale.
-
brachiterapia di contatto, che consiste nell’applicazione, a diretto contatto
della superficie da trattare, di preparati radioattivi attraverso particolari
dispositivi chiamati “moulages”.
-
brachiterapia endocavitaria, in cui la sorgente radioattiva raggiunge la sede di
malattia grazie ad appositi applicatori ( ovoidi, Fletcher,sonde ) che vengono
posizionati in cavità corporee ,ad esempio, vagina, bronchi, esofago, ecc.
13
Sulla
base
dell’intensità
della
dose
somministrata
si
possono
distinguere
sostanzialmente due tipi di trattamento:
1) la brachiterapia Low Dose Rate o LDR o con impianto permanente , che utilizza
aghi o semi di piccole dimensioni, che vengono posizionati direttamente all’interno del
tumore. Una volta posizionate, le sorgenti erogano radiazioni per settimane o mesi, a
seconda del tempo di decadimento della sostanza radioattiva, e vengono lasciate in sede
per tutta la vita del paziente.
2) la brachiterapia High Dose Rate o HDR o con impianto temporaneo, che utilizza
applicatori o altri presidi, che vengono temporaneamente posizionati nella regione da
trattare in sala operatoria in anestesia generale o in stato di sedazione. Una volta
posizionato l’applicatore, viene eseguita una radiografia per controllare il corretto
posizionamento. Il materiale radioattivo viene introdotto nell'applicatore o nel catetere
grazie al collegamento dello stesso con un sistema di after remote loading che permette
di posizionare la sorgente radioattiva nel punto prescelto e per il tempo necessario alla
corretta irradiazione. Al termine della seduta è possibile rimuovere l'applicatore ed il
paziente può andare a casa, se la procedura non ha richiesto sedazione, oppure resterà in
osservazione per il tempo necessario in regime di Day Hospital o di degenza ordinaria.
2.3.3.1 Ruolo e responsabilità dell’infermiere in brachiterapia
Il rapporto Istisan 99/4 sull’Assicurazione di Qualità in Radioterapia rappresenta
un’integrazione relativa alla brachiterapia e definisce in particolare quelle che sono le
mansioni dell’infermiere professionale in ambito brachiterapico.
Queste ultime riguardano:
•
la preparazione e la manutenzione dello strumentario chirurgico generale
destinato alle manovre interventive e dello strumentario specifico destinato
all’inserimento delle sorgenti, secondo le indicazioni del medico oncologo
radioterapista e del tecnico sanitario di radiologia medica;
14
•
il posizionamento del catetere vescicale o del sondino nasogastrico
•
la somministrazione di eventuale terapia analgesica
•
la collaborazione con il medico oncologo radioterapista per l’atto interventivo;
•
il controllo e l’assistenza dei pazienti degenti in stanza schermata.
Il personale infermieristico operante nei reparti con stanze di degenza schermate, dovrà
ricevere un addestramento specifico concernente:
•
lo strumentario e le tecniche di brachiterapia;
•
le norme generali di radioprotezione; gli infermieri saranno dotati di un piccolo
dosimetro utilizzato per misurare il livello di radiazioni assorbite.
•
le modalità di comportamento per l’assistenza al paziente portatore di sorgenti
radioattive relative ai diversi tipi di trattamento brachiterapico praticati nel
reparto;
•
le norme riguardanti l’eventuale accesso nella zona protetta di parenti o altro
personale non addestrato;
•
le manovre da effettuare sui proiettori di sorgenti impiegati nel reparto per
determinare la fuoriuscita ed il rientro delle sorgenti in occasione di manovre di
assistenza ordinaria al paziente o nel caso di emergenze
•
il significato e la modalità di comportamento in occasione di qualsiasi tipo di
allarme, di inconveniente o anomalia riguardante i proiettori in uso nel reparto o
le sorgenti a caricamento manuale.
Oltre a ciò, emerge di fondamentale importanza che l’infermiere indaghi e valuti il
bisogno di assistenza infermieristica di interazione nella comunicazione (dal modello
delle prestazioni di Marisa Cantarelli). L’assistito infatti, vista la necessità delle suddette
precauzioni, può provare un senso di isolamento, paura nei confronti del trattamento,
paura di rimanere radioattivo per tutta la vita. Queste sensazioni/emozione vanno
indagate per poter rassicurare l’ammalato.
15
Più nello specifico, la Linea Guida della National Guideline Clearinghouse dal titolo
“Radiation oncology nursing practice and education”
(15)
, dedica una sezione alla
gestione del malato sottoposto a brachiterapia, da cui si possono estrapolare i ruoli
dell’infermiere:
Prima Del Trattamento
•
informazione/educazione al malato e ai famigliari circa tutta la procedura e la
possibile comparsa di complicanze, generalmente temporanee
•
somministrare terapia (sedativi, analgesici..)
•
posizionare catetere vescicale, sondino nasogastrico a seconda del trattamento
•
collaborare col medico
•
prevenire le complicanze da allettamento post operatorio: insegnare esercizi
respiratori (tosse efficace, respirazione profonda) ed esercizi isometrici.
Durante L’isolamento
•
provvedere al comfort del malato: fornire una dieta leggera, assicurare che il
sistema di chiamata, l’acqua, fazzoletti, oggetti personali di prima necessità,
siano a lui facilmente raggiungibili.
•
Controllare spesso l’assistito anche tramite il video
•
Somministrare
l’eventuale
terapia
prescritta,
solitamente
analgesici,
antidiarroici, ansiolitici, eventualmente anticoagulanti
•
Valutare dolore e fatigue (vedi paragrafi successivi)
A seconda del sito da trattare l’infermiere adotterà accorgimenti e interventi adeguati
alla situazione, come anche il monitoraggio dei parametri vitali e la saturazione.
Alla dimissione l’infermiere fornirà informazioni circa l’alimentazione, l’ attività fisica,
l’igiene, la cura della pelle, la terapia eventuale e fornirà i numeri di telefono da
contattare nel caso compaiano delle complicanze tra cui anche comparsa di dolore
eccessivo, rialzo della temperatura corporea, sanguinamento o altri disturbi.
L’infermiere valuterà anche la necessità di una consulenza con lo psicologo o con il
sessuologo in caso di interventi alla prostata il cui sintomo principale è l’impotenza.
16
PRINCIPI DI RADIOPROTEZIONE ED IMPLICAZIONI
INFERMIERISTICHE (5,6)
3.1 Introduzione
L’Unità organizzativa Prevenzione della Direzione Generale Sanità della Regione
Lombardia, ha predisposto un Manuale (5) per la prevenzione dei rischi professionali da
esposizione alle radiazioni ionizzanti. Gli attuali principi e procedure di limitazione
delle dosi riescono ad ottenere, se correttamente applicati, la protezione della stragrande
maggioranza dei lavoratori. Tale manuale è dedicato ai lavoratori esposti che operano
nelle strutture sanitarie, andando incontro agli obblighi previsti oltre che dal D.Lgs
626/94, sostituito dal D.Lgs 81/08 sul piano generale e dall’articolo 61 del D.Lgs 230/95
nello specifico.
Per quanto riguarda l’informazione e formazione degli operatori secondo l’art.61,3°e il
D.Lgs 230/95 è al Responsabile, di concerto con il Direttore della struttura, a cui
compete di informare e formare i collaboratori (docenti, ricercatori, tecnici medici,
infermieri ed eventuali ospiti) sui rischi specifici e sulle precauzioni da adottare.
L’ informazione e formazione degli operatori deve essere effettuata prima che questi
siano esposti al rischio da radiazioni ionizzanti e deve prevedere adeguate istruzioni in
merito a:
•
Generalità sulle radiazioni ionizzanti
•
Effetti delle radiazioni ionizzanti sull’uomo - sorveglianza medica
•
Principi fondamentali della radioprotezione e sorveglianza fisica - dosimetria
•
Dispositivi di sicurezza e mezzi di protezione
•
Norme interne di radioprotezione e norme specifiche di impianto
•
Rischi collegati con l’utilizzo delle apparecchiature e delle sorgenti radiogene
con particolare riferimento a quelle presenti presso la struttura
•
Procedure di decontaminazione
•
Norme di comportamento in caso di emergenza
17
L’informazione e la formazione devono essere ripetute periodicamente e comunque ogni
qualvolta si verifichino cambiamenti che influiscono sulla natura e sul grado del rischio.
Il personale che opera in radioterapia quindi deve conoscere alcuni principi di
radioprotezione. Mentre i tecnici di radioterapia sono quelli che giornalmente erogano le
dosi nei servizi di radioterapia , gli infermieri spesso lavorano in reparti di radioterapia
che ospitano pazienti in isolamento durante una radioterapia metabolica o che hanno
eseguito il posizionamento di impianti o semi radioattivi o che eseguono un trattamento
radioterapico giornaliero o infine sono in regime di ricovero per terapie di supporto.
Vi è dunque l’obbligo per tutti tecnici, infermieri, medici e personale ausiliario di
conoscere i principi di radioprotezione per salvaguardare se stessi , paziente e famigliari
, ma per poter far anche a questi ultimi opera di educazione sanitaria
3.2 Interazione delle radiazioni con i tessuti
I raggi X sono radiazioni ionizzanti perché nel loro passaggio attraverso la materia
producono ionizzazioni, cioè alterazioni della struttura elettronica degli atomi. Quando
questo avviene in particolare sull’uomo, possono prodursi danni biologici, a volte di
estrema gravità. La ionizzazione provoca la formazione di nuove entità chimiche capaci
di modificare il contenuto della cellula stessa, tra cui il DNA.
Effetti delle radiazioni sull’organismo
Possono essere di due tipi:
•
somatici: danni che si osservano nell’individuo esposto
•
genetici: danni prodotti alle cellule germinali e che si trasmettono ai discendenti.
Questi si dividono ulteriormente in:
-
stocastici: probabilistici. Del tipo “del tutto o niente”, qualunque sia la dose
di esposizione
18
-
deterministici: prevedibili. Vi è una “dose soglia”oltre la quale si
manifestano. Possono essere precoci (dopo giorni o settimane) o tardivi
(dopo mesi o anni)
Gli
effetti
somatici stocastici
sono
i più importanti
dal punto
di
vista
radioprotezionistico, in quanto si possono verificare anche a livelli di dose molto bassi.
Tra questi vi sono le neoplasie, come le leucemie e alcune forme di tumori solidi che
hanno generalmente un tempo di latenza piuttosto lungo. Da sottolineare è il rischio
della donna gravida, soprattutto se ai primi mesi, per cui può andare incontro ad aborto
o le radiazioni possono causare malformazioni o ritardo mentale al futuro nascituro.
3.3 I principi sui quali si basa la radioprotezione
1. Il tempo
L’ammontare dell’ esposizione ricevuta è direttamente proporzionale al
tempo passato vicino alla sorgente radioattiva. Gli infermieri devono
minimizzare il tempo di esposizione vicino al paziente radioattivo durante le
cure e, sulla porta della stanza , dovrebbe essere esposto il tempo massimo
di contatto col paziente autorizzato sia per il personale che per i visitatori.
(Dow , 1992) In pratica : minore è il tempo di esposizione e lo stretto
contatto tra il paziente e gli altri e minore è il rischio
A tal fine l’infermiere si occupa di:
-
Informare il malato prima della terapia e valutare la comprensione del
paziente circa la necessità di tali limitazioni;
-
Provvedere a rifornire la stanza di tutto il necessario prima dell’ inizio
della terapia;
-
Interpellare frequentemente il malato attraverso i circuiti chiusi;
-
(citofoni) per anticipare i suoi bisogni, incoraggiarlo a comunicare
qualsiasi problema;
19
-
Usare efficacemente il tempo quando si è a contatto con lui;
-
Far ruotare lo staff nelle cure al paziente con impianti radioattivi;
-
Rassicurare la famiglia circa il fatto che egli è, per tutto lo staff , una
priorità e che non sarà trascurato.
2. La distanza
Più è grande la distanza tra il paziente e le altre persone, minore è la radiazione
ricevuta; per una distanza raddoppiata il rischio è ridotto ad un quarto.
Ciò significa che è importante rispettare e far rispettare i divieti di accesso nelle stanze
contrassegnate con questo simbolo :
La presente segnaletica indica, ai sensi del D.Lgs 493/96 (“Segnaletica di sicurezza sul
luogo di lavoro”), il pericolo derivante dalla esposizione alle radiazioni ionizzanti.
Particolare attenzione va rivolta verso l’accesso a donne in gravidanza e bambini .
Quando si è a contatto col paziente durante le cure, occorre stare il più lontano possibile
dalla sorgente radioattiva: per esempio stare vicino alla testiera del letto per rilevare i
segni vitali ad un paziente con impianti radioattivi, parlargli dalla soglia della porta.
Si può diminuire il rischio di esposizione alle radiazioni utilizzando degli schermi posti
tra la sorgente e la persone esposta. Il rischio diminuisce a seconda dell’ energia della
sorgente e lo spessore dello schermo . Il personale che opera nella stanza del paziente in
trattamento deve considerare che per spostare questi schermi potrebbe aumentare il
tempo di permanenza nella stanza e quindi di esposizione .
20
L’igiene del corpo e precauzioni particolari:
Particolare cura deve essere rivolta ad un’ accurata igiene del corpo perché
il
radioisotopo viene anche eliminato in modo minore attraverso la sudorazione e la saliva.
Le urine e le feci rappresentano la via principe di eliminazione del radio farmaco.
Nel caso di pazienti con impianti di semi nel tumore della prostata, c’é un rischio
minimo di esposizione a radiazioni per gli altri: si raccomanda perciò di tenere a
distanza i bambini piccoli e le donne in gravidanza nonché di utilizzare i condom per
parecchi mesi, di urinare in un vaso e se dovesse perdere un seme di segnalarlo
immediatamente allo staff radioterapico; tuttavia più ci si allontana dal momento in cui
è stato posizionato l’impianto e più decresce il rischio di contaminazione.
21
3.4 Utilizzo del dosimetro
Gli operatori esposti sono classificati in categoria A o B a seconda dell’ esposizione al
rischio radiologico (vedi D.Lgs 230/95) e riforniti di un dosimetro che viene a cadenza
regolare sostituito per essere letto e devono rispettare le seguenti indicazioni:
a. Il dosimetro è personale e deve essere esposto secondo le indicazioni fornite dal
Preposto ( generalmente sul petto o al polso o al dito ma in alcuni casi dove si
lavora in fluoroscopia dovrebbe essere indossato al livello del collo perché la
dose più alta viene ricevuta dalla testa)
b. Non deve essere scambiato né ceduto ad altri e non deve essere utilizzato fuori
dall’ambito lavorativo
c. Bisogna evitare di esporlo volontariamente a sorgenti di radiazioni ionizzanti;
d. Conservarlo accuratamente: in particolare, non deve mai né venire a contatto di
liquidi, né essere posto vicino a fonti di calore, né essere aperto o manomesso in
alcun modo;
e. Consegnarlo, secondo la periodicità stabilita al Preposto o alla persona incaricata
di effettuare regolarmente il cambio
f. Segnalare tempestivamente l'eventuale deterioramento o smarrimento del
dosimetro al Preposto, che provvederà alla sua sostituzione, nell’attesa della
quale l’operatore non può frequentare la Zona Controllata e la Zona Sorvegliata
g. Gli operatori non possono lavorare al di fuori dei normali orari di lavoro senza
autorizzazione del Direttore
h. Sottoporsi ai controlli ed alle visite mediche preventive, periodiche e di chiusura
i. Non possono alterare in alcun modo le condizioni di lavoro e/o la disposizione
degli apparecchi senza l’autorizzazione del Preposto
j. Non fumare e non assumere cibi e bevande e non applicarsi cosmetici nei
laboratori di ricerca e didattici
k. Il personale dotato di dosimetro individuale nel caso di temporanea (per periodi
superiori a 2-3 mesi) o definitiva cessazione delle attività deve segnalare la
22
stessa al Preposto o al Responsabile i quali, a loro volta, devono notificare
l’informazione alla Divisione igiene e sicurezza, ciò al fine di permettere la
corretta compilazione delle schede dosimetriche
l. E’ vietato , anche se per breve tempo, tenere effetti personali, generi
commestibili e materiale infiammabile nei locali contrassegnati ;
3.5 Raccolta e smaltimento rifiuti radioattivi
Il Direttore della struttura organizza e predispone la raccolta e lo smaltimento dei rifiuti
radioattivi, procurando anzitutto che siano prodotti in minima quantità possibile, sia di
attività che di volume considerando che:
A. I rifiuti radioattivi devono essere conservati nel "deposito rifiuti radioattivi", che
deve essere segnalato con i dovuti contrassegni. L'accesso al "deposito rifiuti
radioattivi" è concesso unicamente al personale autorizzato dal Direttore o dal
Preposto;
B. I rifiuti devono essere consegnati alle ditte autorizzate del loro ritiro, nelle
modalità indicate dalle stesse, fermo restando quanto sotto riportato;
C. I rifiuti radioattivi decaduti sono comunque da considerarsi rifiuti speciali
ovvero pericolosi in relazione alla loro composizione e smaltiti di conseguenza
(Regolamento interno dell’Ateneo pavese per la produzione, lo stoccaggio e lo
smaltimento dei rifiuti speciali, tossici e nocivi, D.R. n. 04/FSIS/95);
D. Deve essere conservato ed aggiornato un registro indicante il movimento dei
rifiuti radioattivi di cui ai precedenti punti; il Direttore ed il Preposto
verificheranno il corretto aggiornamento del registro.
23
E’ dovere di ogni operatore:
1. Produrre la minor quantità di rifiuto radioattivo sia in termini di attività che di
volume, compatibilmente con le esigenze di lavoro e di sicurezza;
2. Raccogliere separatamente i rifiuti non radioattivi da quelli radioattivi; deve
considerarsi radioattivo tutto ciò che viene a contatto con sorgenti radioattive sia
liquide che solide e che non sia stato controllato adeguatamente;
3. Non versare negli scarichi comuni o in recipienti per la raccolta dei rifiuti non
contaminati quelli potenzialmente radioattivi;
4. Raccogliere i rifiuti radioattivi suddividendoli in base alle loro caratteristiche
(tempo di dimezzamento, grado di tossicità, stato chimico-fisico ecc.) seguendo
quanto indicato dal Direttore o dal Preposto o secondo le modalità indicate dalla
ditta incaricata dello smaltimento;
5. I rifiuti liquidi devono essere separati dai solidi; riporre questi ultimi in sacchetti
di polietilene e conservarli in contenitori tali da evitare fuoriuscite del contenuto
e irradiazione esterna. I contenitori devono portare la etichettatura di materiale
radioattivo e tutte le indicazione relative al contenuto: radionuclide, attività, data
di fine riempimento del contenitore. Se necessario schermare i contenitori;
6. Detenere in laboratorio i rifiuti radioattivi posti in contenitori adeguatamente
schermati solo per il tempo strettamente necessario.
24
3.6 Primo intervento in caso di contaminazione personale
Cercare
di
mantenere
la
calma,
il
panico
può
aumentare
i
danni.
Lo stesso soggetto contaminato, con l'aiuto dei colleghi, che indosseranno camice,
guanti e mascherina, se necessario, deve provvedere alla prima decontaminazione sul
posto cercando di evitare:
•
il passaggio della contaminazione dall'esterno all'interno del corpo;
•
il trasferimento della contaminazione dagli indumenti protettivi o dagli abiti a
parti del corpo non contaminate;
•
di contaminare i soccorritori.
Pertanto
1. Tamponare con carta assorbente la zona della pelle o gli abiti sui quali è
avvenuto il versamento.
2. Togliere gli indumenti contaminati (si può agire efficacemente tagliandoli)
unitamente ai mezzi protettivi (maschere, guanti ecc); riporre tali oggetti in
sacchetti di plastica in modo da evitare la contaminazione di altri oggetti e
dell’area. Porre attenzione a non contaminare occhi, bocca e narici.
3. Tagliare la ciocca di capelli eventualmente contaminata; non fare assolutamente
lo shampoo.
4. Misurare la contaminazione dell’area interessata.
5. Lavare solo la parte contaminata con acqua corrente tiepida (non usare acqua
calda), cercando di non estendere la contaminazione e facendo attenzione a non
danneggiare la pelle; è possibile usare una spazzola morbida e sapone neutro.
6. Per tali operazioni utilizzare il lavello dell’area di decontaminazione ovvero
quello del laboratorio raccogliendo i liquidi di risciacquo che, se contaminati,
saranno eliminati come rifiuto radioattivo.
7. Sciacquare gli occhi e la bocca più volte con acqua o soluzione fisiologica; non
ingerire liquidi o farmaci di qualsiasi natura.
25
8. Continuare la decontaminazione fino a che il metodo (contaminametro o
smear-test) usato per la verifica indica che la contaminazione è stata rimossa.
9. Sospendere la decontaminazione esterna se compaiono segni di irritazione
cutanea.
Nel caso in cui si verifichi una ferita
a. Misurare la contaminazione della zona in cui si trova la ferita;
b. Lavare le ferite, che possono essere medicate con pratiche di piccolo pronto
soccorso, con abbondante acqua corrente distendendone i bordi e favorendo un
leggero sanguinamento;
c. Conservare l’oggetto che ha prodotto la ferita o il liquido contaminante per
permettere all’Esperto Qualificato le eventuali valutazioni radiometriche;
d. In caso di ferita grave occorre procedere con tutti gli interventi convenzionali a
tutela della persona; occorrerà avvisare il personale esterno che dovesse
intervenire delle peculiarità del caso.
26
L’ASSISTENZA INFERMIERISTICA IN RADIOTERAPIA
4.1 Definizione dell’assistenza infermieristica in radioterapia.
Evoluzione storica
(12, 13, 18)
Prima del 1940, l’ambito della radioterapia era sovrastato dagli aspetti prettamente
tecnici della terapia e le figure prevalenti, ancora oggi fondamentali, erano solo fisici,
dosimetristi e radioterapisti.
Il ruolo dell’infermiere in radioterapia fu descritto per la prima volta in letteratura nel
1941 da Hopp M ( “Roentgen therapy and the nurse” in American Journal Nurse 1941
pp 431-433). Egli descrive l’importanza della preparazione degli assistiti prima del
trattamento, rassicurandoli, provvedendo alla loro sicurezza, confortandoli e gestendo i
sintomi durante la radioterapia. Nel 1969 viene pubblicato un libro in cui l’autore
sottolinea l’importante ruolo empatico dell’infermiere, che farà in modo di garantire
tutto il comfort possibile all’assistito finché egli non avrà terminato tutto i trattamento.
Ancora, nel 1980, Hilderley ( Hilderley L. J., 1980, “The role of the nurse in radiation
oncology”, Semin Oncol pp 39-47) descrisse per la prima volta, la natura
multisfaccettata dell’assistenza infermieristica in radioterapia, delineando 5 specifici
ruoli:
1- assistenza alla persona
2- educazione all’assistito e ai familiari
3- responsabilità amministrative
4- ricerca
5- consultazione
Rosenal nel 1985 cita 4 ruoli:
1- assistenza fisica
2- supporto emozionale
3- educazione
4- ricerca, soprattutto per quanto riguarda la gestione infermieristica dei sintomi
27
La pluralità di interventi possibili da parte dell’infermiere di radioterapia, è rinforzata
anche da Bucholtz che descrive 3 ruoli:
1- insegnamento
2- consulente
3- assistenza infermieristica diretta all’assistito
Secondo quanto riportato nell’articolo “the role of the radiation oncology nurse” di
Tracy K Gosselin Acomb
(12)
nel 1991 l’American College of Radiology (ACR)
pubblica il “Blu Book”, un libro sui ruoli standard in radioterapia, divisi a seconda del
momento del percorso assistenziale del malato (consulenza, trattamento, follow-up),
ruoli che comprendono: insegnamento, counseling, sostegno al malato e ai familiari.
Gli infermieri che lavorano in radioterapia, infatti, sono a contatto con il malato durante
la prima visita col radioterapista, il trattamento radiante, il follow-up. Questo dà fiducia
e sicurezza al malato stesso e produce soddisfazione nell’infermiere che vede lo
stabilirsi di una relazione continua con l’assistito.
La collaborazione con i fisici e tutti i membri dell’equipe assistenziale fa si che
l’infermiere con le sue conoscenze e competenze diventi parte fondamentale nel fornire
un’assistenza di qualità.
La letteratura americana inoltre, sottolinea l’importanza di acquisire basi scientifiche
per l’assistenza infermieristica in radioterapia. Hilderley (Hilderley L. J., 1980, “The
role of the nurse in radiation oncology”, Semin Oncol pp 39-47) infatti descrive
l’importanza che l’infermiere abbia una preparazione universitaria, che dia le
conoscenze circa la fisiopatologia del cancro, la radiobiologia, la chemioterapia,
l’ematologia e l’immunologia.
Strohl rinforza quanto detto parlando di quanto la radioterapia sia comunque un ambito
prettamente tecnico e della necessità che l’infermiere abbia anche le conoscenze
scientifiche circa la radioterapia.
Ancora, l’American College of Radiation nel 1991, raccomanda che l’infermiere di
radioterapia abbia una qualifica specifica: una laurea in infermieristica, 2 anni di lavoro
in medicina/chirurgia, e almeno un anno di esperienza in un reparto di oncologia. Oltre
28
alle raccomandazioni sulla qualifica, identifica l’infermiere come figura essenziale dello
staff in radioterapia, che presenzierà sia durante le visite col radioterapista (prima visita,
visite di controllo, follow-up), che durante il trattamento. È la figura chiave che segue il
malato durante tutto il suo percorso assistenziale.
In aggiunta, viene sottolineata da Hilderley, nello stesso anno, l’importanza del lavoro
in un team, che condivida e si scambi informazioni riguardo il percorso e i bisogni del
malato identificando le componenti che sono essenziali per la collaborazione con
l’equipe: fiducia reciproca; comprensione; comunicazione; flessibilità; obiettivi comuni;
competenza;
indipendenza;
interdipendenza;
desiderio
di
una
collaborazione
soddisfacente e di successo.
In America, nel 1984 e successivamente nel 1991 dall’ ONS (Oncology Nursing
Society), vennero condotte due ricerche per verificare come si fosse evoluto il ruolo
degli infermieri in radioterapia, indagando quali fossero i compiti prevalenti, tramite la
distribuzione di questionari a 1088 dipartimenti di radioterapia oncologica. Nella prima
ricerca, gli infermieri si occupavano di: dare informazioni al malato e familiari circa la
terapia, prima del trattamento radiante, gestire i sintomi da essa derivanti, assistere il
radioterapista durante le visite, condurre gli accertamenti infermieristici. Nella seconda
ricerca, le principali attività riportate dagli infermieri che hanno risposto ai questionari,
includono: assistenza al malato sottoposto a chemioterapia concomitante, e quindi
gestione di accessi venosi, informazione/educazione, accertamento delle condizioni
cliniche/psicologiche/economiche, assistere a gruppi di supporto per gli assistiti, gestire
le telefonate per la prenotazione degli appuntamenti e/o rispondere a dubbi/domande
degli assistiti., ma anche attività non prettamente infermieristiche come riordino del
materiale
o
schedare/fotocopiare
l’informazione/educazione
e
la
l’accertamento
documentazione
infermieristico
clinica.
siano
Sebbene
le
attività
caratterizzanti entrambe le ricerche, negli anni 90 gli infermieri vengono sempre più
coinvolti nell’assistenza dei pazienti sottoposti a terapia concomitante, come la
chemioterapia, e quindi degli accessi venosi. Questo riflette l’incremento dell’uso di
trattamenti combinati nei malati con cancro.
29
In America, negli anni successivi, sono stati proposti e validati numerosi corsi di
specializzazione, nonché master e convegni per formare l’infermiere di radioterapia, che
diventerà un “advanced practice nurse in radiation oncology”, un infermiere laureato,
con un’educazione accademica avanzata in una specialità clinica quale appunto la
radioterapia.
Gli ultimi venti anni, sempre in america, hanno visto un incremento notevole del ruolo
dell’infermiere in radioterapia, osservabile con un aumento del numero di pubblicazioni
e la nascita di nuove associazioni o gruppi di ricerca: la fondazione dell’ ONS
(Oncology Nursing Society), il SIGR (Radiation Specialist Interest Group) dell’ ONS,
l’associazione di numerosi infermieri all’ ASTRO (American Society Therapeutic
Radiology and Oncology), la pubblicazione di “the Manual for Radiation Oncology
Nursing Practice and Education”, oggi alla sua terza edizione (16).
Una grande opportunità per il miglioramento del ruolo dell’infermiere in radioterapia,
viene anche data dalle attività di ricerca, che devono spaziare in più campi, generici e
specifici: l’assistenza infermieristica, la prevenzione e cura degli effetti collaterali,
nozioni circa la fatigue, il dolore, la patologia neoplastica. (13).
Se fino adesso ho citato la letteratura Americana, è perché in effetti in Italia, fino pochi
anni fa, il trattamento radioterapico era considerato un ambito prettamente tecnico, per
cui manca una letteratura soddisfacente in questo settore specialistico.
Ecco perché nel 2007, l’infermiera Marie Paule Gardes, a un anno di distanza dalla
fondazione dell’ AIIRO, Associazione Italiana Infermieri di Radioterapia Oncologica,
(vedi sotto) pubblica un volume circa l’assistenza infermieristica in radioterapia
(1)
,
come opera del tutto nuova nel panorama infermieristico, con l’auspicio che possa
essere uno spunto per la pratica assistenziale, e che altre collaborazioni possano renderla
più completa e documentata. L’autrice evidenzia di come “l’assistenza infermieristica
si va sempre più specializzando e si rivolge non solo ai problemi fisici del paziente, ma
considera l’uomo come entità fisica, psichica e sociale. Il nursing è rivolto oggi verso
sfide future , quali la necessità di realizzarsi attraverso pratiche basate sull’evidenza,
ricercando un approccio collaborativo e interdisciplinare, addentrandosi in settori ad
alta tecnologia quali la radioterapia e la radiologia interventistica.”
30
Nel 2006 è invece nata l’AIIRO
(21)
(Associazione Italiana Infermieri in Radioterapia
Oncologica), il cui scopo è la valorizzazione Professionale dell’infermiere di
Radioterapia Oncologica mediante la promozione della ricerca scientifica e culturale
tramite Corsi di Formazione ed Aggiornamento, Congressi annuali e Seminari, oltre che
promuovendo i rapporti con le altre Associazioni Nazionali e Internazionali aventi
interessi culturali affini.
31
4.2 Percorso assistenziale del malato sottoposto a radioterapia (1)
La persona inviata in visita radioterapica su indicazione di uno specialista o del proprio
medico curante, è nella maggior parte dei casi, in possesso di una diagnosi di neoplasia
maligna, e quindi necessita del trattamento per uno dei seguenti scopi:
1) guarigione definitiva: si parla allora di radioterapia radicale;
2) riduzione della neoplasia e quindi diminuzione della massa da asportare, per
limitare il danno chirurgico prima dell’intervento: si parla quindi di trattamento
neoadiuvante;
3) controllo dei sintomi: si parla di radioterapia palliativa o sintomatica (per
esempio nel caso di metastasi ossee o masse che comprimono altri organi o
strutture, provocando dolore) per migliorare la qualità di vita del paziente,
elemento che, in uno studio condotto dalla Norvegian Society of Nurses in
Cancer Care, emerge al primo posto per importanza per il malato affetto da
neoplasia.
Il percorso predefinito presenta tappe riconosciute come fondamentali e qualificanti di
un trattamento radioterapico, oltre al fatto che mette in risalto l’integrazione tra ruoli
delle diverse figure che il paziente incontra in radioterapia.
La prenotazione
Viene eseguita su richiesta anche telefonica da parte dell’assistito o dei medici
specialisti o di base al personale amministrativo, che terrà conto anche dell’urgenza.
La segretaria indica al paziente: il giorno della visita, l’ora, il tipo di impegnativa
richiesta per la prima visita. Il giorno indicato, il paziente si presenta in segreteria per
eseguire la registrazione del suo arrivo.
La costituzione del dossier clinico
L’assistito incontra l’infermiere che raccoglierà i dati anagrafici, la documentazione
relativa alla patologia in atto e quella relativa alle patologie concomitanti, formando la
cartella clinica del paziente.
32
La consulenza radioterapica o prima visita
Il radioterapista, dopo aver effettuato un colloquio con il paziente e aver preso visione
degli esami effettuati, decide se:
a) eseguire il trattamento radioterapico, ne definisce la finalità (curativa, adiuvante
o palliativa) ed illustra all’assistito/a le caratteristiche del trattamento ed i suoi
effetti collaterali acuti e tardivi, acquisendo il consenso informato alla terapia
radiante; al termine del colloquio può fornire al paziente ed ai suoi famigliari
documentazione informative riguardante il trattamento.
b) Richiedere ulteriori esami di approfondimento (TC, RMN, PET)
c) Non eseguire la radioterapia
d) Scegliere solo un follow up stretto
e) Richiedere un consulto con altri specialisti: oncologo, chirurgo, cardiologo,
urologo, otorinolaringoiatra etc.
L’infermiere è di supporto al medico durante la visita, soprattutto in presenza di pazienti
non autosufficienti o che necessitano di medicazioni o terapie di supporto.
Nel momento in cui viene posta l'indicazione al trattamento radiante, il radioterapista
stabilisce la sede di irradiazione, la finalità (esclusiva, palliativa, adiuvante, etc), la dose
totale, la dose per frazione ed il tipo di frazionamento (convenzionale o non
convenzionale).
Al termine della visita, viene comunicato l'appuntamento successivo per le procedure di
pianificazione del trattamento.
33
PIANIFICAZIONE
Le procedure di pianificazione si distinguono in:
−
individuazione del volume bersaglio con TC o centratura
−
allestimento del piano di trattamento
−
individuazione del volume bersaglio con simulatore o simulazione
Nell'ambito di queste procedure, il medico radioterapista viene coadiuvato da due
figure fondamentali quali il tecnico di radioterapia ed il fisico medico
La localizzazione del volume bersaglio
Avviene principalmente mediante l’esecuzione di un esame TC che è il mezzo ideale
per sondare distretti mal esplorabili radiologicamente. Solitamente l’esame non
richiede l’utilizzo del mezzo di contrasto. Il/la paziente è preso in carico dal tecnico
di radioterapia che, dapprima spiega l’utilità e le modalità dell’esame: l’eventuale
necessità del confezionamento di una maschera o di un cuscino, l’utilizzo di un
immobilizzatore, e la tempistica dell’esame.
Le maschere sono strutture di materiale termoplastico che vengono confezionate sul
distretto corporeo da immobilizzare (testa, testa e spalle, addome), allo scopo di
impedire i movimenti corporei e permettere quindi una corretta riproducibilità del
trattamento e di eseguire così un trattamento particolarmente accurato. Sono
particolarmente utili per l’irradiazione del distretto testa e collo e sono indispensabili
nei trattamenti particolarmente complessi quali la IMRT.
I cuscini ex vacuum sono sistemi di immobilizzazione che si possono utilizzare per
vari distretti corporei (ad esempio torace e
addome) e che servono per poter
sistemare il paziente sempre nella stessa posizione per tutto il trattamento ed avere
riferimenti per la riproduzione del piano di cura.
Il tecnico di radioterapia esegue la TC di centratura ed il radioterapista sceglie lo
strato TC di riferimento per il piano di trattamento; una volta scelto lo strato, il
tecnico pratica dei tatuaggi cutanei, che serviranno a riprodurre il piano di cura per
la radioterapia.
34
Il ruolo dell'infermiere in questa procedura è quello di aiutare il tecnico a
posizionare il paziente, se non autosufficiente, e di assisterlo nei suoi bisogni
primari.
Contornamento e preparazione del piano di cura
Una volta acquisite le immagini TC, il radioterapista si occupa di definire su queste
il PTV (Planning Target Volume o più semplicemente il volume bersaglio da
irradiare) e gli organi a rischio, cioè le strutture che si trovano nelle zone limitrofe e
che devono il più possibile essere risparmiate all'irradiazione.
A questo punto entra in gioco il fisico medico che deve elaborare il piano di cura più
idoneo per somministrare il massimo della dose prescritta al PTV e una minima
dose agli organi critici; insieme al radioterapista verrà deciso il miglior piano di cura
possibile per quel paziente ed al termine del processo decisionale verrà prodotto un
piano di cura personalizzato.
Simulazione di verifica
Serve a verificare la riproducibilità e la correttezza del piano di cura preparato per il
paziente. Alla procedura sono presenti il tecnico di radioterapia ed il radioterapista;
l'infermiere può essere necessario in caso di pazienti non autosufficienti.
Viene eseguita una simulazione del trattamento, nella quale è verificata la
corrispondenza ai criteri sopra elencati ed eventualmente viene modificato il piano
di cura. Solo nel momento in cui risulta soddisfacente, si passa alla fase successiva,
cioè la prima seduta di radioterapia.
Presa in carico da parte dell’infermiere
Vedi paragrafo successivo.
Sedute di radioterapia
La prima seduta di trattamento è cruciale per la verifica della corretta applicazione
del piano di cura. Dopo che il paziente viene sistemato nella posizione di
35
trattamento, con o senza sistemi di immobilizzazione, viene applicato il piano e
vengono acquisite o immagini radiografiche dei principali campi di irradiazione o,
con gli apparecchi più moderni, viene acquisita una TC on line, che verrà subito
confrontata con la TC di centratura da un software che è in grado di fornire gli
eventuali spostamenti da eseguire per riprodurre la condizione del piano di cura. Il
radioterapista verifica la necessità di applicare le correzioni indicate e dà in nullaosta
per la prima seduta di trattamento.
Il tecnico di radioterapia si occupa dell'accoglienza del paziente, spiegando la
procedura che verrà eseguita, la necessità di restare immobili per tutta la durata della
stessa, la sua durata. Aiuta la persona a posizionarsi sul lettino con eventuale
maschera e la centra. La rassicura sul fatto che è controllata tramite una telecamera
ed esce dal bunker. Al termine libera il/la paziente da eventuale sistema di
immobilizzazione e lo/la congeda.
Il tecnico segnala all’infermiere eventuali complicanze o problemi che sono di
competenza infermieristica.
Visite di controllo
Eseguite in corso di terapia, sia dal medico che dall’infermiere
Visita di fine terapia
Al termine del trattamento, il medico verifica gli eventuali effetti collaterali acuti
manifestatisi durante il trattamento e consegna al paziente una relazione di fine
trattamento recante i dati anagrafici della persona, la patologia, la regione irradiata,
la dose somministrata, la tossicità rilevata ed il programma di follow-up specifico
per il paziente.
Follow-up
Prima di lasciare il Servizio, l’assistito prenota presso l'Accettazione la data della
visita di follow-up
36
4.3 Ruoli dell’infermiere in radioterapia (1)
Nel libro “nursing in radioterapia: l’infermiere e la tecnologia”, l’autrice descrive i ruoli
dell’infermiere suddividendoli in tre gruppi:
1) clinico assistenziale
2) amministrativo
3) manageriale, o di organizzazione del servizio infermieristico
A questi si può aggiungere un quarto punto che sottolinea l’importante ruolo
dell’infermiere nell’educazione terapeutica
1) Ruolo Clinico Assistenziale:
l’infermiere programma il suo operato secondo le tappe seguenti:
a. costituzione della cartella clinica dell’assistito: raccolta della documentazione
clinica tra i vari referti portati in visione: esame istologico, TC, scintigrafia,
RMN, ecografie, PET, esami ematologici, storia clinica rilasciata dallo
specialista e tutto ciò che può essere rilevante per il medico radioterapista.
b. Presa in carico e raccolta dati su cartella infermieristica: in questo frangente
l’infermiere si presenta come figura professionale, conosce la persona che dovrà
seguire durante il suo percorso di cura, ne rileva i dati anagrafici sulla cartella
infermieristica e i bisogni di assistenza infermieristica, attraverso il colloquio e
l’esame fisico dell’assistito, formula un piano di assistenza che preveda controlli
regolari (per esempio settimanali, o su richiesta della persona o del medico
radioterapista), controlla che egli abbia recepito correttamente tutte le
informazioni fornite dal medico. Spesso infatti, il malato non percepisce bene
ciò che gli viene spiegato, sia per il linguaggio medico specifico, sia perché
troppo preoccupato per la situazione clinica. In questo caso l’infermiere integra
con parole chiare e semplici le informazioni o chiede al medico di spiegarle
nuovamente.
Inoltre
provvede
all’igiene,
all’alimentazione
ed
alla
37
somministrazione della terapia qualora l’assistito non sia autosufficiente, crea
un ambiente favorevole alla discussione e alla comprensione sia per la persona
che per i suoi familiari. Rivede il suo piano di assistenza se i risultati non
corrispondo a quelli attesi.
c. Obiettivi da raggiungere con la presa in carico dell’assistito: l’infermiere cerca
di creare delle risorse educative per identificare i fattori di rischio che
presentano la persona e il care giver. Con la presa in carico l’infermiere riceve
informazione dal malato e dai carers per identificare i fattori di rischio ed i
bisogni assistenziali: per esempio se sono presenti minori all’interno della
famiglia, un genitore ammalato, difficoltà di gestione familiare: si sono quindi
costituiti dei gruppi composti dall’assistente sociale, psicologa, infermiere,
personale ausiliario, volontari per andare incontro ai bisogni della famiglia.
L’infermiere, inoltre si propone di fornire informazioni laddove siano carenti
e/o assenti, soprattutto per eliminare le eventuali convinzioni errate circa la
radioterapia: molti pensano che perderanno i capelli, che non si devono lavare
nella zona irradiata o che rimarranno radioattivi.
d. Supporto tecnico professionale al medico: durante le visite, per l’esecuzione di
esami diagnostici o di controllo, nell’emergenza, durante gli interventi di
brachiterapia.
e. Supporto tecnico professionale all’assistito: nel caso in cui non sia
autosufficiente o che richieda particolari cure o medicazioni, ad esempio nei
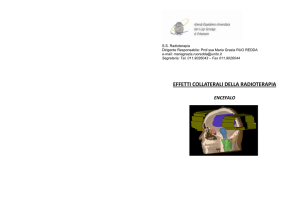
tumori dell’encefalo whole brain l’infermiere pratica giornalmente la terapia
anti- edemigena e cortisonica prescritta dal radioterapista.
f. Supporto in continuità di cure: l’infermiere monitora i problemi psicologici e
clinici dei malati nel tempo attraverso un’attenta opera di educazione sanitaria
per la prevenzione delle complicanze derivanti dal trattamento radiante e per la
loro cura qualora si manifestassero. Egli lavora con il supporto dello staff
collaborando con le varie figure professionali.
g. Creazione di percorsi assistenziali: l’infermiere di radioterapia si avvale della
professionalità di altri specialisti: dietologa, igienista dentaria, psicologa,
38
assistente sociale, ecc. Inoltre crea dei piani di assistenza mirati semplificando il
lavoro dell’infermiere di radioterapia, apportandogli degli elementi in più per
salvaguardare la salute del malato radiotrattato.
2) Ruolo amministrativo:
il servizio di radioterapia non ha in tutte le realtà,
l’appoggio del personale amministrativo ed è l’infermiere che provvede alla
registrazione degli assistiti, alla loro prenotazione per esami strumentali, visite di
controllo o follow up o interventi di brachiterapia.
3) Gestione ed organizzazione del servizio infermieristico:
-
l’infermiere assicura l’acquisizione di formazione adeguata per tenersi
aggiornato sulla rapida evoluzione delle tecniche e delle cure;
-
ha responsabilità clinica e di qualità dell’assistenza infermieristica;
-
organizza il suo tempo tra presa in carico dei nuovi assistiti, visite mediche,
monitoraggio e cura dei malati durante il trattamento radiante;
-
cura l’aspetto alberghiero, fornendo riviste, spuntini, musica, per alleviare i
tempi di attesa;
-
rispetta e fa rispettare la privacy;
-
assicura l’igiene del servizio e del materiale utilizzato;
-
rifornisce gli armadi dei farmaci ed ausili vari;
-
assicura informazioni circa le varie figure a cui rivolgersi;
-
garantisce la continuità delle cure.
4) Ruolo dell’infermiere nell’educazione terapeutica: (1)
L’attività educativa dell’infermiere risulta fondamentale, in quanto può portare a un
contributo assai notevole all’efficacia del trattamento. Infatti, la persona che viene
aiutata a rendersi conto dei rischi del trattamento, a cui spesso partecipano cause di
adozione di comportamenti alimentari, di vita, igienico-sanitari, scorretti, contribuisce
con l’adozione di stili di vita corretti al buon esito di questo. […]
39
L’infermiere deve quindi in ogni momento dell’educazione sanitaria perseguire i
seguenti obiettivi:
a. la promozione della salute ed il benessere dell’assistito e della sua famiglia;
b. ottenere l’indipendenza ricercando le proprie conclusioni e comunicandogliele;
c. coinvolgere la persona e i care givers nel proprio operato;
d. lavorare basando le proprie conclusioni e raccomandazioni sull’evidenza
e. essere aperto e trasparente, spiegando il razionale del proprio operato;
f. saper comunicare in un linguaggio comprensibile a tutti;
g. possedere tatto ed empatia per fronteggiare opinioni e credo altrui, rispettandone
le diversità;
h. educare la persona verso i cambiamenti che avverranno durante il trattamento per
ridurne l’ansia;
i. fornire un’assistenza di qualità che offra continuità nella cura e professionalità,
riducendo le sofferenze e i costi;
j.
essere opportunamente formato per potere formare a sua volta.
Nell’educazione terapeutica rientrano anche alcuni fondamentali consigli che
l’infermiere può dare, prima che l’assistito inizi il trattamento radiante (25):
-
Alimentazione: seguire una dieta sana e bere molti liquidi. Assicurarsi di
assumere tutti i nutrienti e le vitamine necessarie (carni, pesci, uova, latte e
derivati, cereali, legumi, ortaggi e frutta). Preferire olio crudo. Abituarsi a
mangiare piccoli spuntini per tutto l’arco della giornata, evitando pasti
abbondanti e troppo grassi. Evitare alcol e bevande contenenti caffeina e teina.
-
Igiene e abbigliamento: avere cura della cute che verrà irradiata, lavandola
delicatamente, con acqua tiepida e sapone neutro. Evitare di sfregare e grattare
la parte. Indossare indumenti delicati, preferibilmente in fibra naturale e
sufficientemente larghi, senza lacci o bottoni che possono causare lacerazioni.
40
-
Movimento: mantenere la tonicità e il trofismo muscolare svolgendo attività
fisica moderata compatibile alla propria condizione, alternandola a periodi di
riposo.
-
Non esporre la zona da irradiare al sole e comunque proteggerla con un solare
ad alto fattore protettivo. Anche dopo il trattamento, nonostante bisogna sfatare
il pregiudizio che non si possa prendere il sole, l’infermiere ricorda all’assistito
che la zona irradiata è particolarmente sensibile anche ai raggi UV. Raccomanda
pertanto di abituarsi a evitare l’esposizione al sole nelle ore più critiche della
giornata e indossare un foulard di cotone o seta o magliette a maniche lunghe, a
seconda della zona interessata.
4.4 Ruolo dell’infermiere nella valutazione e gestione degli effetti avversi
della terapia radiante. (1, 11, 15, 19, 27, 28)
Nonostante i notevoli miglioramenti degli ultimi anni, il danno da radiazione è nella
maggior parte dei casi inevitabile. Esso è variabile, sia per quanto riguarda il momento
dell’insorgenza, sia per l’intensità e la durata. Dipende fondamentalmente dalla sede
anatomica e il volume irradiati, dalla dose somministrata per seduta e totale, dalla
eventuale associazione con altre terapie ( ad esempio la chemioterapia concomitante
aumenta il rischio), nonché dalle condizioni generali dell’assistito (Performance Status)
e del grado di tolleranza individuale.
Si tratta generalmente di danni di lieve entità, limitati al volume irradiato che
regrediscono in modo completo. La loro comparsa è prevedibile, oltre che inevitabile.
Per questo è possibile e doveroso intervenire, sia preventivamente che con la cura.
41
Gli effetti collaterali possono essere:
-
precoci o acuti: insorgono durante o immediatamente dopo il trattamento
radiante e solitamente transitori (reversibili entro tre mesi)
-
tardivi: insorgono dopo il trattamento, dopo 6 mesi o più. Sono generalmente
irreversibili e progressivi, ma anche rari, come l’osteoradionecrosi.
Solitamente l’infermiere si trova ad interagire coi malati afferenti al Day Hospital, che
giungono giornalmente per la loro seduta radioterapica, per cui si trova a dover valutare
e/o gestire quelli che sono gli effetti acuti. Gli effetti collaterali si suddividono
ulteriormente in:
1) Generali:
a- Fatigue (circa il 60% dei malati manifesta i sintomi la prima settimana di
trattamento e il 95% dalla terza settimana)
b- Dolore
c- Reazioni cutanee
d- Mielosoppressione (associata alla irradiazione di un grande volume della
pelvi, dello sterno o delle ossa lunghe e soprattutto a trattamenti
chemioterapici concomitanti)
2) Sito- specifici, a seconda del distretto corporeo irradiato:
-
CAPO e COLLO: eritema cutaneo, mucositi, candidasi, laringiti, esofagiti, che
possono portare a conseguenze quali disfagia, xerostomia, disgeusia, ageusia
-
TORACE / POLMONE: eritema cutaneo, esofagite, disfagia, xerostomia,
disgeusia, che possono portare ad anoressia, riduzione peso corporeo, reflusso
gastrico, emottisi,dispnea, polmoniti, pericarditi
-
SENO: eritema cutaneo, epidermiolisi, edema mammario
-
ADDOME / PELVI: eritema, dispepsia, nausea, vomito, diarrea, anoressia,
proctite, secchezza vaginale, diminuzione libido, disfunzioni sessuali.
Uno dei ruoli fondamentali dell’infermiere, al momento della presa in carico del malato,
è proprio quello di valutare le conoscenze dell’assisto circa gli effetti collaterali del
trattamento, integrando eventualmente le informazioni ricevute dal medico
42
L’infermiere informerà della possibile comparsa dei suddetti effetti collaterali, generali
e specifici a seconda della regione che verrà irradiata, utilizzando parole chiare e
secondo il livello culturale e l’età della persona, coinvolgendo se necessario anche i
familiari o care giver. Egli rassicurerà circa le possibilità terapeutiche e raccomanderà la
persona di avvisare ogni qualvolta si presenti un nuovo sintomo o il peggioramento di
un problema già esistente, nonostante l’infermiere valuterà costantemente durante tutto
il periodo di trattamento i possibili disturbi.
Inoltre l’infermiere, prima dell’inizio del trattamento, educherà la persona e i care givers
circa l’adozione di alcuni comportamenti indispensabili perché la terapia sia il più
efficace possibile e affinché non compaiano importanti effetti collaterali o siano
comunque contenuti, in modo da non dovere interrompere la cura. Tra questi:
-
una corretta alimentazione, per cui è possibile rivolgersi a un nutrizionista.
Inoltre, se la zona da irradiare può dare come effetto collaterale disturbi
gastrointestinali quali diarrea, malassorbimento o proctiti, l’infermiere darà
consigli specifici come: fare piccoli pasti e frequenti, evitare l’assunzione di
fibre, riducendo anche il consumo di frutta e verdura, evitare cibi piccanti o
troppo speziati, assumere supplementi dietetici iperproteici o vitaminici sotto
consiglio di uno specialista…
-
una corretta idratazione, di circa 1,5-2 litri /die. Preferendo piccoli sorsi
frequenti durante l’arco della giornata e diminuendo la sera se la terapia prevede
come effetto collaterale disturbi menzionali come la nicturia. Evitare bevande
contenenti caffeina o teina e gli alcolici.
-
Evitare di fumare
-
Evitare situazioni stressanti.
43
4.4.1 Ruolo dell’infermiere nella prevenzione e cura degli effetti collaterali acuti
generali
a. Valutazione del dolore (1, 3, 4, 7, 14,22)
Il dolore è un’esperienza sensoriale ed emotiva sgradevole che deriva da un danno
tissutale reale o potenziale. Un’ampia definizione di dolore è “qualsiasi cosa la persona
dica esso sia; esiste quando a persona lo sperimenta e dice che esiste”, enfatizzando la
natura altamente soggettiva del dolore (Mc Cafferey e Beebe, 1989).
L’ Associazione Internazionale per lo Studio del Dolore (IASP) definisce il dolore:
“ Una sgradevole esperienza sensoriale ed emotiva, associata ad un effetto o potenziale
danno tissutale o comunque descritta come tale. Il dolore è sempre un’ esperienza
soggettiva. Ogni individuo apprende il significato di tale parola attraverso le
esperienze correlate ad una lesione durante i primi anni di vita. Sicuramente si
accompagna ad una componente somatica, ma ha anche carattere spiacevole, e perciò,
ad una carica emozionale”.
L’American Pain Society ha coniato la frase “Dolore: il quinto parametro vitale”
(Campbell, 1995) per enfatizzare il suo significato e aumentare la consapevolezza fra i
professionisti sanitari dell’importanza dell’efficacia della gestione del dolore.
Esso disabilita e stressa le persone indipendentemente dalla malattia. Dolore e malessere
nel cancro possono essere legati alla malattia sottostante, alla pressione che il tumore
esercita, a procedure diagnostiche o alle terapie utilizzate. Come in ogni altra situazione
che comporti la presenza di dolore, anche nel caso di cancro la sofferenza è
condizionata da fattori fisici e psicosociali (3)
Perché valutare il dolore al malato sottoposto a radioterapia: Implicazioni
infermieristiche
La quasi totalità di persone sottoposte a radioterapia, presenta, come già accennato, una
diagnosi di neoplasia maligna, che ha tra i suoi effetti principali, nella maggior parte dei
casi, anche il dolore. Inoltre, il numero di persone trattate con intervento palliativo in
44
radioterapia, e quindi solitamente a scopo di diminuire il dolore che la massa tumorale
provoca, è cospicuo.
La sofferenza provocata dal dolore è del tutto inutile: infatti non serve ad indicare la
progressione o regressione della patologia e deve essere eliminato con lo scopo della
ricerca di quel miglioramento di qualità della vita di cui si è parlato in precedenza. L’
accertamento è importante affinché gli operatori sanitari, attraverso la sua valutazione,
possano attuare un adeguato approccio terapeutico.
L’infermiere gioca un ruolo importante perché la presa in carico dell’assistito prevede la
valutazione durante tutto il trattamento per poter garantirne la sua gestione/controllo
garantendo minor sofferenza alla persona. Inoltre in radioterapia, la presenza del dolore
può essere di grande intralcio al trattamento: infatti se il malato non è in grado, perché
sofferente, di mantenere la posizione richiesta durante il trattamento, rischia di dover
interrompere la terapia, essendo un parametro fondamentale la ripetibilità della stessa.
Va comunque rispettata la facoltà del malato di decidere liberamente di vivere il proprio
dolore o di preferirlo a qualunque, anche lieve, effetto collaterale della terapia antalgica.
In assenza però di esplicita dichiarazione scritta, si deve presumere che ognuno desideri
vivere libero da dolore.
L’infermiere è un anello dell’ equipe di cura e come tale segnala al medico
radioterapista l’insorgenza del sintomo affinché costui giudichi se somministrare una
terapia o se inviarlo presso il servizio di terapia antalgica.
Cosa valutare nel dolore
Il dolore è un fenomeno duplice, che comprende la percezione di una sensazione e la
reazione emozionale derivante. Si può definire “dolore totale” lo stato che comprende
aspetti fisici, psicologici, sociali, spirituali, etici. L’infermiere, così come il medico,
deve considerare che l'ansia, l'umore, le influenze culturali, la paura, gli effetti sulle
relazioni interpersonali sono tutti fattori che possono influire negativamente sulla
tolleranza al dolore.
E' importante aver ben presente che il dolore è quello che il paziente dichiara di avere,
non quello che l'operatore (medico o infermiere) pensa che possa o debba avere. Partire
45
da questo presupposto permette di instaurare un rapporto di fiducia con il paziente,
componente basilare per la corretta gestione dei bisogni del soggetto.
Come valutare il dolore
L’infermiere di radioterapia gioca un ruolo molto importante, perché la presa in carico
del paziente rappresenta il primo momento di conoscenza dei suoi problemi e delle sue
esigenze. L’infermiere è un anello fondamentale dell’equipe di cura. Come tale segnala
al medico radioterapista l’insorgenza del sintomo affinché possa giudicare se
somministrare una terapia o se richiedere il consulto del terapista del dolore.
Esistono alcuni strumenti validati di valutazione del sintomo dolore.
1) Inizialmente è necessario eseguire un ACCERTAMENTO accurato, indagando
tramite intervista:
-
la localizzazione del dolore, eventualmente anche mostrando una immagine del
corpo su cui l’assistito può indicare la sede precisa.
-
Intensità, chiedendo di esprimere un valore da zero (minimo dolore) a 10
(massimo dolore)
-
Qualità, chiedendo di descrivere i termini che meglio esprimono il dolore
( pulsativo, gravativo, pungente, tensivo)
-
Insorgenza (quando è iniziato? In che momento della giornata si manifesta? Con
quale frequenza? Quanto tempo dura?)
-
Effetto del dolore: che cosa contribuisce ad alleviare il dolore? Che cosa lo fa
peggiorare? Quali altri problemi/sintomi si manifestano con il dolore?in quale
modo condiziona la sua vita e le sue attività
2) Misure semplici dell’intensita’ del dolore
-
scala analogica visiva (VAS) si traccia una linea di 10 cm. A ogni cm
corrisponde un numero da zero a dieci, dove zero corrisponde a nessun dolore e
46
dieci massimo dolore. La persona è invitata a porre una X sul numero a cui
corrisponde in quel momento il suo dolore.
-
Scala numerica (NRS) : la persona esprime un numero da zero a 10, dopo essere
stato informato che zero = nessun dolore; da 1 a 4 = dolore di lieve entità; da 5 a
6 = dolore moderato; da 7 a 10 = dolore grave.
-
Scala verbale: nessun dolore, dolore molto lieve, dolore lieve, dolore moderato,
dolore forte, dolore molto forte.
-
Scala di misurazione FACES: strumento che presenta una serie di facce che
mostrano espressioni che vanno da una faccia felice a una che piange. Alla
persona è chiesto di indicare il punto corrispondente alla faccia che rappresenta
meglio l’intensità percepita .
Stabilire una relazione infermiere- assistito ed educare
Queste due attività possono contribuire ad alleviare la sofferenza, sia facendo diminuire
l’ intensità del dolore, sia rendendolo più tollerabile al paziente.
Nel rapporto infermiere-paziente la fiducia è un aspetto importante. Far sentire al
soggetto che si crede nella effettiva esistenza del suo dolore, spesso contribuisce a
ridurre la sua ansia. Alcune persone spendono una gran quantità di energia e tempo a
convincere l’operatore sanitario sulla veridicità della propria sofferenza.
A volte l ‘esistenza del dolore è messa in dubbio, soprattutto nel caso in cui la persona
adotti strategie di adattamento che producono minimi segni esteriori di dolore o
afflizione.
Dire alla persona “lo so che lei prova dolore e desidero esaminare il problema” è
sufficiente a tranquillizzarla e lo aiuta a reagire. Proverà gratitudine e sollievo se saprà
che può avere fiducia nell’infermiere e che questi gli crede. l’infermiere deve fargli
comprendere che intende aiutarlo a trovar sollievo. Se l’infermiere dice semplicemente
“mi faccia sapere se sente dolore, in modo che io possa provvedere”, egli dà la
sensazione al paziente di interessarsi a lui e di assumersi la responsabilità di alleviare il
suo dolore.
47
Si deve insegnare al paziente a riferire l’esistenza del dolore fin dalla sua insorgenza. Se
egli aspetta troppo a lungo, il dolore può intensificarsi e l’ansia aumentare
significativamente.
L’infermiere deve avere buone capacità di ascolto e rendersi disponibile ad ascoltare.
Deve riuscire a creare un rapporto di rispetto, stima e fiducia.
Molto utile può risultare anche la comunicazione non verbale, attraverso espressioni,
gesti, posture cosi come il ricorso a terapie non convenzionali come il tocco massaggio
o la clown terapia o di Patch Adams.
Mediante l’educazione al paziente, l’infermiere fornisce informazioni sul modo in cui il
dolore può essere controllato. Deve inoltre controllare , una volta assegnata una
determinata terapia, che questa venga assunta con regolarità .
Ulteriori Interventi infermieristici
-
valutare altri fattori che possono contribuire al dolore: paura, spossatezza, ira …
-
somministrare analgesici entro i limiti della prescrizione medica
-
valutare la risposta ai trattamenti
-
incoraggiare il ricorso a strategie di alleviamento del dolore già utilizzate con
successo dall’assistito in precedenti situazioni
-
insegnare alla persona nuove strategie per alleviare il dolore e il malessere:
distrazione, immaginazione guidata, rilassamento, stimolazione cutanea.
Quando rilevare il dolore
Dagli atti dell’ultimo congresso dell’AIIRO (Associazione Italiana Infermieri di
Radioterapia), tenutosi a Chieti, emerge la necessità che il dolore venga valutato non
solo alla presa in carico dell’assistito. È auspicabile una rilevazione quotidiana al malato
che si sottopone ai trattamenti radioterapici. L’infermiere dovrebbe proporre al soggetto
una delle scale di valutazione a cadenza regolare, in modo da mantenere monitorato
l’andamento del dolore e prendere i provvedimenti necessari.
48
Nel caso si presenti il sintomo, è necessario che l’infermiere comunichi al medico il
dato, in modo che questi possa decidere di somministrare una terapia medica adeguata o
eventualmente contattare il terapista del dolore.
49
Scopo della terapia del dolore
Una terapia antalgica soddisfacente dovrebbe mantenere un livello inferiore o uguale a 4
(prendendo in considerazione ad esempio la scala analogico-visiva che ha una
numerazione da zero a dieci) mentre un’intensità che superi il valore di 5 dovrebbe
indurre il medico a modificare la terapia antalgica.
La terapia antalgica, qualunque essa sia, deve essere assunta ad orari regolari per
ottenere un costante sollievo dal dolore e possibilmente prima che esso insorga.
b. Valutazione della fatigue (1, 4, 8, 14, 15)
È un insieme dei sintomi fisici e psichici tra i più debilitanti e meno trattati nei malati di
cancro. La fatigue è presente nel momento della diagnosi in circa il 60% delle persone e
nel 90% durante il trattamento radioterapico. Se si pensa che ne soffre fino al 90% dei
malati oncologici, si può parlare di una vera e propria “malattia nella malattia”, che
spesso può persistere anche dopo la fine del trattamento. È un sintomo soggettivo
persistente che può interferire con le attività di vita quotidiane.
Il termine fatigue non è da confondere col termine astenia che indica una sola mancanza
di forze. Infatti , descrive una estrema varietà di disturbi strettamente dipendenti dalle
caratteristiche personali del malato, per cui si può parlare di una vera e propria
sindrome.
Astenia, debolezza, dolori muscolari, inappetenza, ansia, anemia depressione, ridotta
capacità mnemonica, diminuzione delle motivazione e degli interessi, instabilità
emotiva, fatica post esercizio che si protrae per diverse ore.. sono le manifestazioni più
caratterizzanti di questa sindrome.
Le persone con fatigue non hanno energia e trovano difficoltoso compiere qualsiasi
attività che di norma svolgevano senza difficoltà.
Nonostante sia uno dei sintomi più invalidanti che sorge durante i trattamenti per la cura
del cancro, soprattutto durante la chemioterapia e la radioterapia, le persone raramente
espongono il problema al medico o all’infermiere, in quanto convinti che siano sintomi
inevitabili a cui non c’è rimedio.
50
La fatigue invece può essere curata e risolta se il personale sanitario, e in particolare
l’infermiere, indaga su questa sintomatologia, le abitudini di vita e quali attività non
riesca più a svolgere.
Medici e infermieri non la devono considerare una “malattia immaginaria”
Cause di fatigue (4)
Aiutare la persona a identificare le fonti di fatigue aiuta a scegliere interventi appropriati
e personalizzati:
-
dolore
-
nutrizione alterata, nausea, vomito, cachessia, squilibrio elettrolitico
-
compromissione dell’integrità tissutale
-
compromissione della mobilità correlata ad alterazioni neurologiche, metastasi
ossee, dolore
-
mancanza di conoscenza correlata ai processi di malattia
-
ansia correlata a paure, diagnosi, cambiamenti di ruolo, incertezza del futuro
-
modello di respirazione inefficace, soprattutto nelle neoplasie polmonari
-
disturbi del modello di sonno correlati a terapia del cancro, ansia, dolore.
-
Anemia con emoglobina inferiore a 11mg, neutropenia ecc.
Effetti:
-
Difficoltà a compiere le normali attività per mancanza di energia
-
Difficoltà a concentrarsi e prestare attenzione a parlare, a prendere decisione a
ricordare le cose
-
dispnea anche dopo leggera attività
-
depressione, isolamento sociale
Aspetti infermieristici
Sin dal momento della presa in carico, l’infermiere valuterà il livello di fatigue espresso
dal malato.
51
Come valutare la fatigue?
Per la valutazione dell’astenia/fatigue, sono state redatte diverse scale validate, alcune
delle quali citate di seguito. La fatigue deve essere valutata al momento della presa in
carico e monitorata durante tutto il trattamento.
Durante il primo accertamento, l’infermiere può porre anche domande come 1) si sente
stanco?; 2) in quale momento della giornata si sente più stanco?; 3) ci sono fattori che
migliorano/peggiorano la sua stanchezza?. Questo per poter eventualmente dare consigli
o intervenire in modo personalizzato, garantendo un’assistenza di qualità, incentrata sul
malato.
L’infermiere poi utilizzerà una scala di valutazione, che presenterà all’assistito ogni
giorno o a scadenza regolare , per poter registrare il livello riferito e valutarne
l’andamento. Essendo un sintomo altamente invalidante, con un impatto negativo sulla
qualità di vita, è fondamentale indagarla, anche se non è presente al momento dello
screening iniziale e intervenire per prevenirla e/o contenerla.
Scale Di Valutazione
Esistono molte scale per la valutazione della fatigue, alcune tra le più utilizzate:
1)
Le scale analogiche visive, per cui è necessario che l’assistito indichi un valore
numerico della “sua” fatigue, ad esempio:
•
la VAS: è una scala lineare da 0 a 10 dove 0 corrisponde all’ assenza totale di
fatigue e 10 rappresenta il massimo livello
•
POMS (Profile of Mood States), che indaga la stanchezza e l’affaticamento. Va
da zero (per niente..) a 20 (estrema)
•
LASA ( Linear Analogue Self Assessment) per cui il malato rispondendo alla
domanda “come può descrivere il suo livello di fatigue?”, indicherà un numero
da zero (nel suo aspetto migliore) a 10 (il peggio che possa essere)
•
STAI (Spielberger’s State Trait Anxiety Inventory) per cui il malato
rispondendo al postulato “mi sento stanco”, indica un numero tra zero ( quasi
mai) a 4 ( quasi sempre).
52
•
SDS (Syntoms Di stress Scale) in cui il postulato è “fatigue” e i numeri vanno da
1 (no stanchezza) a 5 ( stanco per la maggior parte del tempo)
2)
Le scale multidimensionali come il questionario MFI (Multidimensional Fatigue
Inventory) comprende 20 domande che permettono di analizzare la fatigue in
generale, fisica, mentale, riduzione della motivazione riduzione dell’ attività.
Validata soprattutto per i pazienti che eseguono radioterapia.
Ne esistono molte altre, ma sono lunghe e potrebbero risultare poco pratiche.
Interventi
Le strategie dell’ infermiere mirano a minimizzare la fatigue o ad aiutare l’assistito a
reagire al senso di spossatezza esistente. L’obiettivo è il miglioramento della tolleranza
all’attività fisica e la diminuzione del livello di fatigue e per questo occorre:
-
informare la persona circa l’esistenza di questa sindrome, spiegandone le cause e
dando i consigli per contenerla. Incoraggiare il malato a segnalare al medico o
all’infermiere stesso l’insorgenza di qualsiasi sintomo correlato alla fatigue.
-
Aumentare il numero totale di ore di sonno notturno e promuovere abitudini
salutari, quali mantenere orari regolari per coricarsi e svegliarsi, rimanere nel
letto solo per dormire evitando di mangiare, leggere e guardare la televisione,
tenere la stanza da letto illuminata di giorno e buia nelle ore notturne.
-
Modificare il programma giornaliero e organizzare attività a basso dispendio di
energie, incoraggiando la persona a mantenere il suo abituale stile di vita non
rinunciando ad attività per lei importanti e gradevoli, come prendersi cura di un
animale, dipingere, lavorare a maglia, curare le piante, per almeno venti minuti
al giorno. Stabilire delle priorità e delegare ai familiari o care givers le attività
più impegnative quali pulizie domestiche, preparazione dei pasti, accudire dei
bambini. Equilibrare sempre periodi di attività con periodi di riposo.
-
Fornire strategie per facilitare la mobilità, programmando l’esercizio con un
fisioterapista che stabilirà la durata, la quantità, la tipologia di attività fisica.
53
(Uno studio americano del 2006 (14) ha indagato la fatigue di 115 persone con cancro
avanzato durante il trattamento radiante facendo emergere come risultato che:
o le persone che abitualmente svolgevano attività fisica prima della
radioterapia, riportavano un livello minore di fatigue
o le persone che svolgevano un programma di attività fisica giornaliera (
con tecniche di rilassamento, stretching, attività aerobica per almeno 20
minuti al giorno), seguite da un fisioterapista esperto, riportavano un
valore di fatigue decisamente minore rispetto alle persone inattive.)
-
Fornire un adeguato apporto proteico e calorico. Fare piccoli pasti ma frequenti
ed eventualmente tenere a portata di mano supplementi nutrizionali. Mangiare in
compagnia. Assumere pappa reale. Preparare i pasti nelle ore più favorevoli, in
modo che se la fatigue compare nell’arco della giornata, la persona non rischi di
saltare il pranzo o la cena. Sconsigliare il consumo di bevande contenenti
caffeina o alcool.
-
Incoraggiare tecniche di rilassamento: flettere ed estendere in successione gli
arti, respirazione diaframmatica e respirazione profonda.
-
Valutare le alterazioni dell’equilibrio idroelettrolitico e i valori ematochimici.
Nel caso di anemia o neutropenia informare il medico che può prescrivere la
terapia necessaria
-
Valutare l’origine del malessere.
L’infermiere valuterà anche la necessità di fare riferimento ad altre figure professionali
che possono essere di aiuto all’assistito.
L’articolo “will improvement in quality of life impact fatigue in patients receiving
radiation therapy for advanced cancer?”, dell’ American Journal Clinical Oncology (14) ,
individua 4 componenti che possono influenzare la fatigue:
1) fisiche
2) emozionali
3) spirituali
4) sociali
54
Pertanto sarà compito dell’infermiere andare ad indagare quale sia la componente (o
le componenti) che necessitano di un intervento di uno specialista, quale possa
essere quello di un fisioterapista, di uno psicologo, di un sacerdote o dell’assistente
sociale.
c. Disagio psicologico (1)
L’ OMS definisce il concetto di salute come “benessere fisico, psicologico e sociale”.
Da questa definizione risulta chiaro che se una persona sta bene fisicamente e non
altrettanto psicologicamente, non è in salute. Come già detto nel capitolo sulla malattia
neoplastica (vedi sopra), il cancro è vissuto come una malattia per lo più inguaribile che
porta a lunghe sofferenze e legata alla parola morte, e quindi sofferenza fisica (ad
esempio il dolore o la cachessia), sociale (ad esempio la perdita del ruolo in famiglia o
al lavoro) e psicologica (paura, ansia, depressione). I trattamenti per la cura, così come
il trattamento radioterapico, hanno le stesse conseguenze. Inoltre la radioterapia,
essendo un trattamento lungo, che può portare anch’essa alla manifestazione di diversi
effetti collaterali, molto spesso porta la persona a sofferenza psicologica e se
aggiungiamo che spesso il trattamento radioterapico è l’ultimo anello di una lunga
catena di cure iniziate con l’intervento chirurgico e seguito poi da una chemioterapia
altamente dannosa , si può facilmente individuare quali possano essere i bisogni di
sostegno psicologico dei nostri clienti.
L’infermiere è la figura professionale più idonea per indagare questo aspetto. Egli è
colui che prende in carico la persona sin dall’inizio del trattamento, lo vede e gli parla
quasi tutti i giorni. Considerare anche l’aspetto psicologico fa parte del suo essere
professionale. Questo è possibile attraverso il dialogo , l’assunzione di un atteggiamento
empatico, a volte anche di silenzi, di gesti, di sguardi e soprattutto di ascolto. Nel
momento in cui si accorge che la persona è in grave sofferenza psicologica, si attiva per
contattare altre figure professionali di supporto quale la/lo psicologa/o.
55
d) Le reazioni cutanee (1, 10, 15, 21)
L’infermiere deve conoscere la scala RTOG (Radiation Therapy Oncology Group) circa
il grado delle complicanze, che è quella uniformemente adottata da tutti i radioterapisti e
che comprende 5 gradi di danno cutaneo (Allegato 3)
Valutazione: al momento della presa in carico, l’infermiere, nel compilare la cartella
infermieristica, indaga i bisogni di assistenza infermieristica ed i rischi derivanti dal
trattamento a cui verrà sottoposto il malato , in particolare valuta la funzione
cardiocircolatoria, eventuali alterazioni cutanee preesistenti, l’idratazione, il colore, la
temperatura, la cui anormalità potrebbe rendere la cute più sensibile e predisposta a
subire danno da radiazione. Questo è importante poiché fondamentale è iniziare il
trattamento con la zona da irradiare il più integra possibile e perciò, se presente , è
necessario intervenire per curare eventuali bruciature, lesioni, abrasioni, ferite
chirurgiche non ben cicatrizzate.
Altri fattori di rischio da prendere in considerazione, che possono influire
negativamente sono:
-
fattori correlati al trattamento, come l’area che verrà irradiata ( seno, perineo,
viso, in cui l’epidermide è più delicata), volume irradiato e dose somministrata.
-
scarsa igiene
-
chemioterapia concomitante
-
comorbidità come diabete, alterazione della funzionalità renale, alterazione stato
nutrizionale
-
fumo, alcol, inquinamento, età
L’infermiere nel frattempo darà consigli quali:
-
indossare vestiti in fibra naturale come lino, seta, cotone, larghi, comodi,
morbidi, senza lacci o fronzoli che possono provocare essi stessi delle lesioni.
-
Non utilizzare prodotti per il corpo a base alcolica
56
-
Evitare l’uso di borse dell’acqua calda o impacchi di ghiaccio ma consigliare
impacchi con acqua fredda o a temperatura ambiente.
-
Usare il rasoio elettrico
-
Non andare a nuotare nel lago o in piscina se la pelle non è intatta per il rischio
di potenziale effetto irritante degli agenti chimici come il cloro che aumentano il
rischi di ustioni ed infezioni.
-
L’importanza di lavare anche la zona irradiata. Lavarsi con acqua tiepida e
sapone neutro, o di Marsiglia (come risulta da uno studio effettuato per
determinare il grado di irritazione di diversi saponi, l’unico dolce e delicato tra i
18 testati è risultato essere il Dove, anche per i capelli (10)).
-
Asciugarsi delicatamente, tamponando
-
E’ preferibile non usare il deodorante durante tutto il trattamento ad eccezione
dei roll- on .
Inoltre l’infermiere informa circa il tipo e severità della reazione cutanea: solitamente
dopo 24 ore può comparire un lieve eritema localizzato al campo trattato (pelle rossa,
umida, eritematosa, sensibile). Con una dose cumulativa di 20 Gy si può verificare
secchezza, prurito, formazione di croste e desquamazione secca. Con una dose globale
di 40 Gy il danno coinvolge anche gli strati più profondi con la possibile rottura dei
capillari con conseguente sanguinamento, iperemia, edema. Ad un aumento della dose si
può verificare desquamazione umida, fino a ulcerazione. Sono per fortuna evenienze
rare ed a tale proposito l’infermiere consiglia l’utilizzo già dalla prima seduta di una
crema o lozione emolliente sull’ area irradiata.
Prodotti utilizzabili per la prevenzione o per la cura delle reazioni cutanee:
1) ALOE VERA: si tratta di una pianta di cactus, contenente un gel utilizzato per il
trattamento della pelle secca, bruciature e tagli. Usata preventivamente, dà un
effetto protettivo.
57
2) BIAFIN (TROLAMINE): un’emulsione con proprietà antinfiammatoria, la
guarigione delle ferite reclutando macrofagi e favorendo la crescita di tessuto di
granulazione.
3) CALENDULA OFFICINALIS: crema derivante dalla pianta di marigold. Può
essere usata preventivamente per diminuire l’incidenza di desquamazione
umida. Riduce la comparsa di reazioni cutanee, il dolore e quindi il rischio di
dover interrompere il trattamento.
4) ACIDO IALURONICO 0,2%: creme a base di questo polimero stimolano la
proliferazione di fibroblasti e fibrina, accelerando la fase di granulazione nel
processo di guarigione. Diminuisce l’intensità e la durata delle reazioni cutanee.
5) CORTICOSTEROIDI: usati anche preventivamente che come trattamento di
reazioni infiammatorie. Produce vasocostrizione, riducendo la permeabilità
capillare e inibendo la migrazione leucocitaria.
6) FILMS PROTETTIVI: creme protettive per mantenere l’integrità cutanea
7) ANTIMICROBICI contenenti SULFADIAZINA d’ARGENTO: battericida, da
usare solo sulla regione trattata nel momento in cui si verifica un’ epidermiolisi.
4.4.2 Ruolo dell’infermiere nella prevenzione e cura degli effetti acuti sito-specifici
A) DISTRETTO CAPO e COLLO (1, 9,15, 18)
Questa regione comprende tutti i tumori del cavo orale, orofaringe, rinofaringe, faringe
e laringe.
Gli effetti collaterali principali sono: mucositi, disgeusia, xerostomia (per irradiazione
delle ghiandole salivari), disfagia, alopecia, laringiti, diminuzione dell’udito,
osteoradionecrosi.
a. mucositi (9, 10, 15)
Le mucositi sono un problema piuttosto comune nelle persone sottoposte a radioterapia
e chemioterapia. L’incidenza è del 15-40% durante il trattamento chemioterapico, 76-
58
100%, se la chemioterapia è ad alte dosi, e del 100% durante la radioterapia del distretto
capo/collo. Le mucositi inducono a loro volta effetti collaterali che hanno un grosso
impatto sulla qualità di vita.
Si tratta di una flogosi della mucosa del cavo orale. Inizialmente la mucosa appare
arrossata e la persona avverte un leggero dolore. Se non viene trattata, si innesca una
cascata di eventi che porta a danno e distruzione cellulare per cui la mucosa può
apparire a chiazze, compaiono secrezioni siero-ematiche, fino ad ulcerazione e necrosi,
oltre al rischio di sviluppo di infezioni. (vedi Tabella delle complicanze, Allegato 3).
Sintomi correlati: il danno cellulare appare generalmente dopo la prima- seconda
settimana di trattamento. Il sintomo principale è senz’altro il senso di fastidio e dolore.
Quando c’è dolore, che a seconda del grado della mucosite sarà tanto più gravoso, la
persona avrà difficoltà a mangiare, bere, deglutire e a parlare, oltre che la diminuzione
del gusto, disturbi di sonno, depressione e fatigue. Le dirette conseguenze sono la
difficoltà, fino all’impossibilità di introdurre cibi solidi o liquidi per cui si verificherà
un’alterazione dello stato nutrizionale fino ad anoressia, cachessia e disidratazione e
calo ponderale. Inoltre, quando si verificano anche lesioni al cavo orale, il rischio
maggiore sarà quello che si verifichi l’ingresso di microrganismi opportunisti, causando
infezioni fungine (Es da Candida albicans), virali ( Herpes ) o batteriche.
Una delle sfere che viene anche coinvolta è sicuramente quella psicologica: la persona
può avere un riflesso negativo nei contatti sociali, con un possibile sviluppo di
depressione e isolamento
(15)
. Tutto questo, oltre ad avere un impatto fortemente
negativo sulla qualità di vita del malato, porterà anche a un pesante incremento dei costi
per il SSN, dovuti a un aumento dell’ospedalizzazione, necessità di ricorrere a
nutrizione enterale o parenterale, somministrazione di farmaci i.m o ev.
Per tutte queste ragioni, molto importante sarà la prevenzione e la cura delle mucositi, in
cui l’infermiere ha un ruolo fondamentale.
Ruolo dell’infermiere: valutazione e trattamento delle mucositi
59
l’infermiere è tra le figure professionali, quella migliore per accertare il rischio di
mucosite, essendo in continua relazione e in contatto col malato, potendolo quindi
valutare
costantemente
(accertamento
e
monitoraggio
della
mucosa
orale),
informandolo, facendogli educazione sanitaria, consigliandogli strategie di prevenzione
e garantendogli la somministrazione della terapia prescritta dal medico. È fondamentale
intervenire, considerando che tra le conseguenze delle mucositi, vi è dolore, stress e
rischi di infezioni, che potrebbero portare a una interruzione del trattamento, con la
conseguente inefficacia sull’obiettivo della cura.
Accertamento: deve essere fatto fin dalla presa in carico del’assistito, con la
compilazione iniziale della cartella infermieristica, valutando eventuali fattori di rischio
associabili alla mucosite. L’infermiere indagherà:
•
le abitudini di vita della persona, quali fumo, uso di bevande alcoliche, cibi
speziati, piccanti, salati
•
lo stato nutrizionale: idratazione, peso corporeo, BMI
•
igiene orale, eventuali patologie ai denti, quali carie o ascessi, xerostomia pre
esistente (es Sd Sjogren)
•
lo stato ematologico e la funzionalità renale.
L’infermiere in ogni caso si preoccuperà di consultare il medico riguardo l'opportunità
di eseguire un consulto odontostomatologico. Infatti, fondamentale è la bonifica
dentaria prima di iniziare il trattamento radiante, anche per la prevenzione di un altro
effetto collaterale quale l’osteoradionecrosi.
Durante l’accertamento l’infermiere si preoccuperà di fornire indicazioni di educazione
sanitaria:
•
istruisce sull’importanza dell’igiene orale preventiva: uso del filo interdentale,
uso di uno spazzolino morbido da cambiare frequentemente.
•
limitare l’uso della dentiera ai pasti.
60
•
non assumere cibi bollenti che possono provocare delle lesioni nel cavo orale
•
bere molto, ma non alcol!
•
adottare un corretto regime dietetico (eventualmente facendo riferimento a un
nutrizionista)
Interventi in caso di mucosite
Come descritto nel libro di M.P. Gardes (1), l’infermiere di radioterapia controlla:
a. l’adesione da parte dell’assistito ai protocolli che gli sono stati forniti
b. lo stato della bocca
c. il peso della persona, una volta la settimana
d. la presenza o assenza del dolore
e. lo stato psicologico
f. segnala qualsiasi insorgenza di effetti collaterali all’infuori dei regolari controlli, al
medico radioterapista.
g. Considera che un eventuale posizionamento del SNG possa cambiare il piano di
cura e/o rendere difficile il posizionamento della maschera e/o creare decubiti in
gola, perciò deve essere molto attento a sorvegliare l’insorgenza anche della più
piccola delle complicanze
h. Fornisce alcuni consigli:
1- assumere alimenti morbidi o semi liquidi tiepidi
2- non assumere alimenti asciutti
3- bere molta acqua
4- limitare l’uso della dentiera ai pasti se le gengive sono infiammate o dolenti
5- controllare l’insorgenza di infezioni in bocca
6- Consiglia sciacqui con camomilla, benzidamina collutorio o bicarbonato di
sodio per 2-3 volte al giorno
7- l’uso di agenti protettivi per le labbra a base di vitamina E o l’uso di miele
rosato
8- masticare o succhiare dei piccoli cubetti di ghiaccio (Crioterapia)
61
i. somministra la terapia prescritta, come antinfiammatori (FANS), antimicrobici,
antidolorifici (eventualmente dopo il consulto di un terapista del dolore)
In caso sia presente ulcerazione con segni di infezione, l’infermiere può eseguire un
tampone per scoprire di che origine sia l’infezione, in modo che il medico possa
prescrivere la terapia più adeguata.
b. Xerostomia e Trisma (1)
La xerostomia è la diminuzione o assenza della produzione di saliva ed una sua
aumentata viscosità che riducono la rimozione dei detriti ( cibo e batteri) dalla bocca
( Pettigrew 1989) , in questo caso dovuta all’irradiazione delle ghiandole salivari. La
sua incidenza dipende dalla dose somministrata: se raggiunge i 2000Gy si ha una
diminuzione, ma se supera i 4000Gy può diventare permanente. Parlando di trisma, si
intende la diminuzione dell’apertura della bocca, per la riduzione della mobilizzazione
dei muscoli buccali.
Questi due effetti collaterali possono causare:
•
secchezza delle fauci
•
disgeusia (alterazione del gusto : gusto metallico dei cibi)
•
disturbi della deglutizione e masticazione
•
disturbi della fonazione
•
conseguente difficoltà ad alimentarsi, depressione, astenia
In seguito alla diminuita produzione di saliva , abbiamo un’ aumentata concentrazione
di tutti gli agenti acidogeni e quindi cariogeni ( streptococcus mutans, candida albicans
e stafilococchi) per la diminuzione degli elettroliti cario protettivi e quindi assistiamo
spesso alla perdita dello smalto dei denti. Questi danni dentali si ripercuotono a livello
sistemico con perdità dell’ appetito e conseguentemente del peso.
Interventi dell’ infermiere: educazione sanitaria
62
L’infermiere, per cercare di ovviare alle fastidiose complicazioni, consiglierà di :
• risciacquare la bocca con tè, camomilla, o succhiare un limone prima dei pasti
per stimolare la produzione di saliva.
•
aumentare le spezie, lo zucchero, le erbe, aggiungere ketchup, peperoncino ai
cibi e mangiare cibi tiepidi o a temperatura ambiente per diminuire l’odore, in
caso di disgeusia.
• Aumentare l’assunzione di liquidi freddi o tiepidi ma non alcool o bevande
altamente acide .
• Assumere alimenti morbidi o semi liquidi.
• Evitare di consumare latte o latticini perché tendono a formare un muco troppo
denso.
• Evitare i collutori su base alcolica
• masticare caramelle, chewing- gum dopo i pasti perché la masticazione aiuta a
mantenere il più possibile la secrezione di saliva da parte delle ghiandole e
mobilitano i muscoli deputati alla masticazione che vengono coinvolti nel
campo di irradiazione .
• mangiare ghiaccioli, gelati, anguria, uva, caramelle senza zucchero per
aumentare la produzione di saliva e mantenere la bocca fresca.
• Utilizzare i sostitutivi della saliva consigliati dall’ odontostomatologo o
dall’infermiere di radioterapia.
• Combattere l’assunzione di alcool e fumo
• Controllare i farmaci che il paziente assume e che possono avere come effetto
collaterale la secchezza delle fauci
• Consigliare di tenere la bocca sempre lubrificata
• Insegnare al paziente come utilizzare le placchette di fluorizzazione
• Quando è presente il trisma, che è una complicanza tardiva del trattamento
radiante che causa una fibrosi dei muscoli deputati alla masticazione e che causa
una riduzione dell’ apertura della bocca con conseguente difficoltà sia nell’
alimentazione che nella fonazione, il paziente si può aiutare inserendo due dita
63
della mano tra le mascelle e forzando lentamente l’apertura della bocca
distanziando le dita ed in caso in cui sia impossibile inserire le dita può
procurarsi un cono liscio per non ledere ulteriormente la mucosa ed inserirlo
facendolo ruotare .
c. Alopecia (1, 15) 16b
L’alopecia è la perdita dei capelli che può essere temporanea se la dose somministrata
non supera i 5000 Gy o permanente se la dose è superiore. Colpisce solo la parte di
“entrata” e “uscita” del raggio.
Informazione- educazione alla persona:
Prima di iniziare il trattamento, è importante che l’infermiere si accerti che la persona
sia a conoscenza di questo importante effetto collaterale, diminuendo così la possibilità
di vedere nell’assistito, la sofferenza per il cambiamento dell’immagine corporea. Egli:
-
informa la persona della probabilità di comparsa dell’alopecia, nonostante la sua
comparsa dipenda, oltre che dalla dose, anche dalla sensibilità individuale dei
follicoli piliferi. Spiega della possibilità che i capelli riscrescano dopo 3-6mesi,
anche se potrebbero avere una consistenza ed un colore differente, ma non ne
garantisce la ricomparsa.
-
informa circa la possibilità di indossare una parrucca e nel caso in cui si sia in
presenza di capelli lunghi si consiglia di far eseguire un taglio corto per la
riduzione del peso del capello lungo e quindi la diminuzione del rischio di
caduta.
-
consiglia di lavare i capelli con uno shampoo delicato, non più di due volte la
settimana e spazzolarli con una spazzola morbida; utilizzare un foulard e crema
protettiva per riparare il cuoio capelluto da vento, pioggia, sole, inquinamento.
-
Monitora la cute, anche dietro le orecchie
d. Laringiti (15)
L’irradiazione sulla laringe può causare:
64
-
abbassamento del tono di voce; infiammazione che crea dolore; edema
L’infermiere consiglierà di:
-
parlare a bassa voce
-
non fumare
-
bere molto, meglio bevande non gasate e fresche
-
evitare cibi secchi
inoltre valuterà il dolore, e, se presente lo comunicherà al medico che valuterà se
ricorrere a terapia analgesica e somministrerà l’eventuale terapia antinfiammatoria.
e. osteoradionecrosi (18)
è una complicanza tardiva che incide per il 5% con dosi frazionate giornaliere superiori
a 200cGy e che può comparire in un arco di tempo compreso tra i 3 e i 27 mesi dopo il
trattamento, anche se non sono infrequenti i casi in cui compare dopo 5 anni o più. Si
tratta di una necrosi asettica per distruzione degli osteoclasti e osteoblasti che interessa
prevalentemente la mandibola, ed è determinata dalla contemporanea presenza di
ipovascolarizzazione, ipocellularità, ipossia tessutale. La causa principale risulta essere
l’estrazione dentaria in un territorio precedentemente irradiato.
La prevenzione è significativa e fondamentale. Viene attuata con interventi di bonifica
dentale mirati eseguiti prima della radioterapia. Studi mirati hanno dimostrato l’effettiva
riduzione dell’incidenza dell’osteoradionecrosi effettuando sedute di ossigenoterapia
iperbarica, prima e subito dopo l’avulsione.
Interventi infermieristici
L’infermiere ha il compito di programmare la visita con l’odontostomatologo che dopo
una valutazione del cavo orale, adotterà misure preventive (come: trattamento dei denti
recuperabili, estrazione di quelli non mantenibili e asportazione di protesi incongrue).
La visita deve essere effettuata prima di iniziare una terapia radiante, possibilmente 15-
65
20 giorni prima , anche se il paziente è edentulo perché potrebbe avere cisti, granulomi
o radici incluse.
L’infermiere, dopo essersi accertato che l’assistito abbia avuto le informazioni
necessarie su questo possibile effetto collaterale, le integra consigliando di:
-
mantenere la bocca umida usando eventualmente dei sostituti salivari
-
bere molto e preferire una dieta semi-liquida (pastina in brodo, minestrone..)
-
lubrificare le labbra con sostanze emollienti (es miele rosato)
-
mantenere gli ambienti domestici umidi
-
effettuare sciacqui del cavo orale con acqua e sale e bicarbonato per 2-3 volte al
giorno per evitare infezioni opportunistiche
-
utilizzare dentifrici e colluttori al fluoro.
-
Mantenere i contatti col proprio dentista anche dopo la terapia radiante,
effettuando controlli più volte all’anno.
B) DISTRETTO TORACICO(1, 15, 17)
durante la radioterapia sul torace possono essere irradiati i polmoni, la trachea,
l’esofago, le ghiandole linfatiche, il cuore e la colonna vertebrale dorsale. Gli effetti
secondari maggiormente riscontrabili possono essere soprattutto a livello polmonare,
cardiaco e all’esofago.
a. Polmone
polmoniti, fibrosi polmonare, broncospasmo per ostruzione della trama polmonare
possono presentarsi dopo 6-12 mesi dal trattamento.
Interventi infermieristici: educazione terapeutica
1.
prima e durante il trattamento valutare e monitorare: frequenza respiratoria,
saturazione dell’ossigeno, espansione cassa toracica.
2.
informare la persona circa la possibilità di comparsa di sintomi quali: tosse secca,
febbre, dispnea, fatigue, ansia, tachipnea, emottisi, tachicardia, dolore toracico, e di
riferirli al proprio medico.
66
3.
informare circa la possibilità di cura della sintomatologia tramite, ossigenoterapia,
aerosol, utilizzo di broncodilatatori, esercizi di respirazione profonda o tosse
efficace che aiutano a espettorare
4.
consigliare di alternare periodi di attività fisica a periodi di riposo; evitare luoghi
affollati o fumosi; evitare sbalzi di temperatura; vivere in ambienti ben aerati ed
ossigenati, umidificare eventualmente l’aria; bere molti liquidi per fluidificare il
muco; profilassi antinfluenzale con vaccino.
Prima di ogni seduta radioterapica , aspirare le vie aeree per evitare che durante il
trattamento il paziente sia colto da tosse e si muova.
b. Cuore
Gli effetti collaterali, come alterazione della conduzione, sincope o ostruzione dei vasi,
sono generalmente effetti tardivi. L’infermiere informa circa la possibilità di comparsa
di tachicardia, sincope, dolore toracico per cui contattare immediatamente il medico,
possibilità di dispnea e comparsa di edema agli arti inferiori.
Inoltre, se la persona è portatrice di pace-maker o defibrillatore sottocutaneo,
l’infermiere deve verificare se ne è dipendente e se ha eseguito tutti i controlli
preliminari richiesti dal cardiologo. La persona sarà sottoposta a elettrocardiogramma
prima e dopo il trattamento per verificare le possibili alterazioni sul pace maker.
c. Esofago
L’esofagite è tra gli effetti collaterali più frequenti a livello dell’esofago. Si può
presentare con disfagia, dolore toracico, emottisi con conseguente anoressia e
diminuzione di peso.
L’infermiere oltre a informare la persona circa la comparsa di tale sintomatologia,
informa della possibilità di dover ricorrere a visite specialistiche col gastroenterologo
e/o nutrizionista, che valuteranno anche la necessità di posizionare il sondino
nasogastrico o il confezionamento della PEG e la dieta corretta da seguire.
67
d. Mammella
Il 50% delle donne con carcinoma mammario, ricevono un trattamento radioterapico
post operatorio , e circa il 60% viene poi trattato a scopo palliativo per lo sviluppo di
metastasi . Raramente però esse ricorrono al ricovero in Day Hospital, al quale si
rivolgeranno solo per effettuare gli esami ematochimici di controllo durante il
trattamento o per le visite ambulatoriali pre e post trattamento. Gli effetti collaterali da
radioterapia nei quali possono incorrere, comunque, sono le reazioni cutanee ed il
linfedema.
Linfedema
Il trattamento radiante va a compromettere la funzione linfatica, laddove ci sia stato una
dissezione dei linfonodi ascellari. Il linfedema colpisce circa il 40% delle donne operate
e la percentuale sale se vengono radiotrattate.
La sintomatologia si manifesta con il rigonfiamento del braccio che crea sensazione di
pesantezza e che può anche compromettere la motilità e generare dolore, fino a un
progressivo indurimento del tessuto (linfedema organizzato e non più trattabile).
Interventi infermieristici:
Durante la raccolta dati ed esame obiettivo, generalmente al primo incontro,
l’infermiere riporta nella cartella infermieristica la misurazione rilevata della
circonferenza del braccio omo e contro laterale del braccio, al di sopra e al di sotto del
gomito ogni 4 cm . Questo sarà importante poi per tenere monitorato l’andamento del
linfedema durante e dopo il trattamento.
L’infermiere, oltre che a informare la persona circa la comparsa di questo effetto
collaterale, consiglia di:
-
mantenere il braccio il più possibile col gomito al di sopra della spalla e il polso
al di sopra del gomito
-
non esporre il braccio al calore (esempio non utilizzare troppo a lungo il ferro da
stiro): il calore dilata le vene, accentuando il problema
68
-
evitare di grattare troppo forte il braccio, porvi cerotti, eseguire vaccinazioni o
prelievi ( e visto che questa complicanza può insorgere anche a distanza di 10
anni i prelievi sono sempre da evitare sul braccio irradiato) , indossare anelli o
braccialetti, indossare indumenti troppo stretti che non siano di un tessuto
delicato
-
mantenere un buon livello di idratazione della cute con creme idratanti
-
rivolgersi a un professionista fisiatra sia per la prevenzione che per la cura del
linfedema.
Inoltre, il National Lynphedema Network, nel 2004 (15) consiglia:
-
bendaggio elastico compressivo, che aiuta la linfa a scorrere e quindi a diminuire
l’edema ove sia presente.
-
programmi di esercizio individualizzati, per mantenere il trofismo e la
funzionalità dell’arto: ad esempio muovere le mani su una parete, come se si
arrampicassero o alzare un bastone, tenuto con le mani, sopra la testa.
Eventualmente rivolgersi a un fisioterapista.
C) DISTRETTO ADDOMINO-PELVICO (1, 15, 19)
Gli organi prevalentemente irradiati nel distretto addomino- pelvico, sono lo stomaco, la
vescica, gli organi genitali maschili e femminili.
(1)
Le complicanze sono di tipo enterico
: diarrea o stipsi, alterazioni urinarie
(pollachiuria, dolore alla minzione, nicturia), tenesmo, prurito, proctite, emorroidi e
disturbi della sfera sessuale.
La National Guideline Clearinghouse
(15)
, suddivide tale distretto in due: addome e
pelvi, descrivendo per ciascuno i maggiori effetti collaterali, la loro valutazione e gli
interventi per il trattamento, entrambi ruoli dell’infermiere
Addome
a. anoressia: durante la valutazione pre trattamento, l’infermiere indaga:
-
lo stato nutrizionale, la dieta abituale, l’idratazione della cute
69
-
il peso corporeo, il BMI
-
lo stato della cavità orale: presenza di mucositi, xerostomia, lesioni dolorose
-
e
-
eventuali patologie concomitanti che potrebbero compromettere un’ adeguata
alimentazione (diabete, malassorbimento )
-
le condizioni socio-economiche
-
eventuale presenza di depressione
Durante il trattamento, l’infermiere valuta periodicamente eventuali alterazioni e la
presenza di anoressia, oltre a controllare il peso corporeo della persona una volta alla
settimana.
Educazione terapeutica:
l’infermiere consiglia/informa:
-
compilare un diario alimentare giornaliero;
-
mantenere una adeguata alimentazione e idratazione: fare piccoli pasti frequenti
ad elevato contenuto calorico, bere almeno 1,5-2 litri di liquidi al giorno,
comprendendo anche dei succhi di frutta senza zucchero, frullati, tè deteinato;
-
fare attività fisica moderata e in rapporto alle condizioni fisiche, per aumentare il
tono e trofismo muscolare;
-
riferire sempre la comparsa di qualsiasi sintomo che impedisca l’alimentazione.
b. nausea e vomito: durante la valutazione pre trattamento l’infermiere indaga:
-
età (il rischio aumenta con l’età) e il sesso (il rischio aumenta nelle donne in età
fertile);
-
eventuale chemioterapia concomitante;
-
il quadro elettrolitico.
70
Durante il trattamento, in caso la persona riferisca la presenza dei sintomi suddetti,
l’infermiere indaga:
-
il momento di maggiore insorgenza;
-
l’intensità della nausea;
-
la quantità e la qualità del vomito;
-
la presenza di disidratazione (secchezza di cute e mucose);
-
debolezza, astenia
-
il quadro elettrolitico tramite prelievo ematico;
-
le caratteristiche chimico-fisiche dell’urina tramite l’esame delle urine;
Inoltre fornisce consigli quali:
-
preparare i pasti nei momenti della giornata in cui non si verifica il sintomo, fare
piccoli pasti ad elevato contenuto energetico, consumare cibi a temperatura
ambiente (il calore aumenta l’odore degli alimenti), evitare cibi molto speziati,
troppo dolci o troppo salati, mangiare in compagnia;
-
cercare distrazioni nel momento in cui compare la nausea: dedicarsi ad una
attività piacevole o rilassante come la pittura, fare un puzzle, telefonare a un
amico/a;
-
eseguire tecniche di rilassamento o di imaging (in cui si pensa a una situazione
piacevole, un luogo rilassante)
L’infermiere informa il medico circa la comparsa dei sintomi e se prescrive una terapia
farmacologia, egli la somministra alla persona, tranquillizzandola e ricordando che
questi sintomi sono temporanei.
c. diarrea e proctiti: durante la valutazione pre trattamento, l’infermiere indaga:
-
le abitudini di eliminazione; l’eventuale presenza di emorroidi o di disturbi
gastrointestinali quali costipazione, diarrea o malassorbimento
-
le abitudini alimentari ed eventuali segni di malnutrizione (debolezza, secchezza
di cute e mucose, riferimento di un calo ponderale importante negli ultimi mesi).
71
Durante il trattamento l’infermiere informa l’assistito di riferire la comparsa di
alterazioni dell’eliminazione come bruciore, sanguinamento, dolore, aumento di
frequenza delle scariche e/o diminuzione della loro consistenza, la contemporanea
presenza di vomito.
L’infermiere valuta:
-
la comparsa di disidratazione;
-
se possibile valuta le caratteristiche delle feci o chiede alla persona di riferirne
qualità, consistenza, numero di scariche giornaliere;
-
la comparsa di alterazioni cutanee nella regione perianale;
-
il peso una volta alla settimana.
L’infermiere consiglia:
-
adottare un’alimentazione povera di fibre per diminuire la peristalsi e
l’irritazione della mucosa gastrica;
-
evitare l’assunzione di alimenti contenenti lattosio;
-
ridurre l’assunzione di grassi;
-
se diarrea persistente: eliminare temporaneamente anche frutta e verdura, eccetto
banane e succhi di frutta;
-
assumere almeno 1,5-2 litri di liquidi al giorno, compresi succhi di frutta,
frullati, tè deteinato e/o infusioni anche zuccherate, bevande ad alto contenuto
elettrolitico (riferirne al medico o consultare un nutrizionista);
-
se compaiono alterazioni cutanee: dedicare una cura particolarmente accurata
all’igiene, usando sapone neutro, acqua tiepida e asciugarsi tamponando la zona
delicatamente. Utilizzare biancheria delicata, preferibilmente di cotone.
Utilizzare una pomata decongestionante.
-
se compare incontinenza utilizzare superfici assorbenti per adulti.
L’infermiere informa il medico circa la comparsa dei sintomi e somministra la terapia
da lui prescritta.
72
Pelvi
a. alterazioni della minzione: frequenza, urgenza, ritenzione, nicturia, disuria,
ematuria.
Durante il trattamento l’infermiere indaga sulla presenza di uno dei sintomi citati,
avendo cura di creare occasioni e un’atmosfera che incoraggi il paziente a parlare del
problema e garantendo la privacy durante l’esame obiettivo:
-
presenza di globo vescicale;
-
diminuzione del getto minzionale, sintomi di ostruzione del flusso, incontinenza;
-
caratteristiche fisiche delle urine alterate (colore, odore);
-
spasmi vescicali;
-
esame obiettivo nella donna: valutazione della cute perineale, problemi a carico
del pavimento pelvico, modificazioni atrofiche della mucosa;
-
esame obiettivo nell’uomo: valutazione della cute ed indaga anormalità del
prepuzio, del glande e del perineo.
Nel caso in cui sia presente una o più alterazione della minzione, l’infermiere deve
determinarne l’esordio, la durata, la frequenza, i fattori che eventualmente aggravano o
migliorano il sintomo.
Consigli (23):
-
mantenere un’idratazione adeguata: bere almeno 1,5-2 litri al giorno, bevendo poco
e spesso e di più durante il giorno per poi diminuire la sera;
-
evitare prodotti contenenti caffeina (cioccolato, caffè, tè, Pepsi cola, Coca cola) e
alcolici;
-
praticare attività fisica quotidiana per rinforzare i muscoli del pavimento pelvico;
-
programmare le minzioni a intervalli regolari. Ricordarsi di urinare sempre prima di
uscire di casa;
-
utilizzare prodotti assorbenti;
-
informare sulla possibilità di eseguire esercizi per la riabilitazione dei muscoli
pelvici come gli esercizi di Kegel (23), esercizi attivi e pianificati dei muscoli pelvici
73
per incrementare la forza dei muscoli periuretrali o addestramento con coni vaginali
per le donne: si tratta di pesi vaginali crescenti per indurre l’incremento della forza
dei muscoli pelvici. Oppure ancora la possibilità di sottoporsi a tecniche di
Biofeedback, tecnica di insegnamento che prevede un feedback visivo e/o uditivo
riguardo una risposta fisiologica del malato attraverso un dispositivo elettronico o
meccanico o di Stimolazione elettrica funzionale, che prevede l’applicazione di
corrente elettrica alle fibre sacrali e del pudendo per migliorare la contrattilità e
l’efficienza dello sfintere striato e del muscolo elevatore dell’ano. Per tutte queste ci
possono essere controindicazioni, per cui è bene far riferimento a figure
professionali come fistri o fisioterapisti;
-
l’infermiere può consigliare di tenere un diario minzionale indicando frequenza, ora
e quantità delle minzioni, segnalando anche eventuali episodi di incontinenza.
Questo può essere utile anche al malato stesso, che diventa più consapevole del suo
schema minzionale e delle circostanze che precipitano l’incontinenza, potendo così
modificare le proprie abitudini per migliorare i sintomi;
-
se indicato, insegnare il cateterismo a intermittenza o l’utilizzo per l’uomo, di
dispositivi esterni (condom urinari).
L’infermiere riferisce al medico la presenza dei sintomi e somministra la terapia
prescritta.
b. alterazione della sessualità e della fertilità (27):
La terapia radiante effettuata sul distretto pelvico (vagina, utero, ovaie, testicoli o
prostata), può portare a cambiamenti della sfera sessuale, che includono alterazioni
ormonali, perdita di interesse per l’attività sessuale (che può essere causato anche dalla
comparsa di fatigue, o dallo stress, ansia, depressione), impotenza e quindi difficoltà nel
rapporto di coppia. In particolare per l’uomo: impotenza o disfunzione erettile, per la
donna: dolore durante i rapporti, bruciore, prurito, secchezza, stenosi vaginale, sintomi
della menopausa (vampate di calore, secchezza vaginale, alterazione del ciclo
74
mestruale) Inoltre può essere interessata anche la fertilità, rendendo la coppia incapace
di procreare, a volte per tutta la vita.
L’infermiere crea un ambiente idoneo, garantendo la privacy e mostrandosi disponibile
all’ascolto, per far si che la persona possa parlare anche della comparsa di questi
problemi intimi e delicati, suggerendo di rivolgersi, se necessario, a uno specialista
(sessuologo, urologo, ginecologo).
Educazione terapeutica:
-
in caso di stenosi vaginale: è possibile utilizzare un dilatatore, che estende
delicatamente i tessuti della vagina, rendendola maggiormente elastica;
-
in caso di secchezza vaginale, è possibile utilizzare dei lubrificanti appositi in
forma di crema;
-
in caso la persona sia in età fertile: l’infermiere informa che è fondamentale che
la donna non rimanga gravida o che non lo sia già, in quanto le radiazioni
possono danneggiare il feto, con conseguente aborto o malformazioni dello
stesso;
-
in caso la persona abbia il desiderio di diventare genitore: l’infermiere informa
che esistono dei metodi di conservazione dello sperma o delle uova, che possono
essere raccolti prima della terapia. Inoltre, è possibile ricorrere alla donazione
dei gameti o prendere in considerazione che un’altra donna porti avanti la
gravidanza o di ricorrere all’adozione.
75
PARTE SECONDA
L’ASSISTENZA INFERMIERISTICA IN UN DAY
HOSPITAL DI RADIOTERAPIA
IL DIPARTIMENTO TECNOLOGIE AVANZATE DIAGNOSTICO
TERAPEUTICHE dell’ AZIENDA OSPEDALIERA NIGUARDA di
MILANO (24)
Di seguito si riporta la presentazione del Dipartimento così come descritto nel sito
internet dell’azienda ospedaliera e a seguito del periodo che ho trascorso in occasione
del mio internato pre-laurea. (24)
5.1 Mission
Garantire all’Azienda Ospedaliera la disponibilità di risorse tecnologiche sempre
adeguate alla necessità dell’ attività clinica ed al passo con l’innovazione. Nel
perseguire tale “mission”, il Dipartimento si propone come obiettivi prioritari:
-
la razionalizzazione dell’utilizzo delle apparecchiature esistenti attraverso
l’integrazione tra le varie discipline ed il pieno impiego delle macchine
-
l’aggiornamento tecnologico delle attrezzature e lo sviluppo di tecniche integrate
-
rapporti collaborativi con le aziende di produzione
-
la gestione integrata del personale tecnico
-
la formazione e addestramento del personale
-
lo sviluppo delle attività di sorveglianza medica e fisica per la radioprotezione
Questione centrale appare il reclutamento e la formazione del personale delle diverse
qualifiche e dei vari livelli impegnati. Sono motivo di approfondimento e costruzione i
programmi formativi aziendali e le relazioni con gli organi istituzionali della
76
formazione professionale, con particolare riferimento alle Facoltà Universitarie ed allo
sviluppo professionale continuo promosso dalla Regione.
Gli obiettivi che il Dipartimento, quale laboratorio di tecnologia con impiego clinico, è
in grado di realizzare sono la costruzione organica di risposte di eccellenza ai bisogni di
salute secondo le norme della appropriatezza, efficacia e continuità, la gestione del
patrimonio tecnologico secondo le formule della migliore utilizzazione e la
progettazione dello sviluppo ed aggiornamento, la costruzione di un motivato giudizio
sulla efficacia dell'impiego di percorsi diagnostico-terapeutici ad elevato contenuto
tecnologico.
Fondamentale è la realizzazione di un team professionale di particolare valore.
Servizi e strutture
-
RADIOLOGIA
-
MEDICINA NUCLEARE
-
FISICA SANITARIA
-
RADIOLOGIA INTERVENTISTICA
-
RADIOTERAPIA
5.2 Struttura complessa di radioterapia
Caratteristiche strutturali
La Struttura Complessa è dotata di
-
Uno sportello di accettazione degli utenti,con personale amministrativo e di
front office dedicato.
-
Sale d'attesa
-
5 sale visita per gli ambulatori multidisciplinari (patologie del sistema nervoso
centrale, del capo e collo, dell’apparato digerente, dell’apparato urinario,
77
dell’apparato genitale femminile), per le prime visite col medico radioterapista e
per il follow-up
-
2 sale dedicate alla centratura e alla simulazione
-
una zona separata dove si trovano le sale per il trattamento radiante, con quattro
acceleratori lineari, di cui due di nuova generazione, preposti alla IGRT
(radioterapia guidata dalle immagini)
-
una zona dedicata alla brachiterapia HDR
-
il Day Hospital che dispone di un’ampia sala per le medicazioni, la
somministrazione di infusioni e/o terapie, per l’esecuzione di prelievi ematici, la
rilevazione dei parametri..; uno studio infermieristico per l’accettazione degli
assistiti e la compilazione della documentazione infermieristica. In tale struttura
lavorano gli infermieri e la caposala, insieme alle OSS, le cui attività verranno
descritte in seguito.
Figure professionali operanti
1. Radioterapista oncologo: è un medico specialista in radioterapia oncologica. Si
occupa di valutare l'indicazione al trattamento radiante, della pianificazione del
trattamento, della gestione degli effetti collaterali acuti e tardivi edel follow-up del
paziente.
2. Fisico sanitario: è uno specialista in fisica medica con una specifica preparazione in
merito all’impiego delle radiazioni in medicina; verifica il regolare funzionamento
di tutte le apparecchiature del reparto e collabora con i radioterapista nella
elaborazione del piano di trattamento di ogni singolo paziente.
3. Tecnico di radioterapia: ha come l’infermiere un diploma universitario di Tecnico
di Radiologia ed ha ricevuto un addestramento specifico in Radioterapia. Ha il
compito di interagire con il paziente sia nelle fasi preparatorie del trattamento
(centratura e simulazione), sia quotidianamente nell'esecuzione delle sedute di
terapia giornaliere; è il primo riferimento per la valutazione degli effetti collaterali
della terapia.
78
4. Infermiere: è la figura professionale che l’assistito incontra già al primo contatto
con la Struttura di Radioterapia. Si occupa della rilevazione dei dati anagrafici, della
raccolta della documentazione sanitaria per l'apertura della
cartella clinica sia
ambulatoriale che di Day Hospital. Gestisce l'attività di quotidiana di prelievi, di cui
usufruiscono tutti i pazienti che si stanno sottoponendo alla radioterapia, sia in
regime ambulatoriale che di DH, e tutti i pazienti che eseguono visite di follow-up
presso gli Ambulatori divisionali. Integra le informazioni riguardanti le procedure
radioterapiche fornite dal medico durante la prima visita, occupandosi anche di
rilevare la comparsa di disturbi nel corso della terapia.
5. Personale ausiliario: figure di supporto al lavoro dell’infermiere: si occupano di
archiviare le cartelle cliniche, di portare in laboratorio gli esami ematici, di
trasportare i pazienti ricoverati nei posti letto dedicati alla Radioterapia, presenti
nelle Unità Operative di Pneumologia e di Medicina 3, alle sale di trattamento per le
sedute quotidiane e di riportarli alle loro degenze una volta eseguita la seduta di
terapia, di accompagnare l’assistito ad eseguire esami diagnostici strumentali che si
trovano in altri reparti.
6. Personale amministrativo: gestisce la prenotazione delle visite dei pazienti, tutta
l'attività di front office e la rendicontazione dell'attività della Struttura.
79
5.3 Il day hospital
EQUIPE:
1) Responsabile della Struttura (Primario)
2) Medici radioterapisti (6)
3) Caposala
4) Infermieri (4)
5) Personale amministrativo (3)
6) Personale ausiliario (6)
ORARIO del SERVIZIO: dal Lunedì al Venerdì, dalle ore 7.15 alle ore 17.
CARATTERISTICHE STRUTTURALI:
•
sportello di segreteria
•
sala di attesa
•
studio infermieristico
•
sala per visite ginecologiche
•
sala con due letti per i pazienti più compromessi
•
sala per le medicazioni e di degenza comprendente 4 poltrone-letto
PRESTAZIONI EROGATE:
•
visite ambulatoriali e consulenze con altri specialisti;
•
costituzione del dossier clinico comprendente la cartella medica e infermieristica;
•
prelievi ematici;
•
terapia nutrizionale parenterale e terapia endovenosa di supporto;
•
somministrazione di farmaci chemioterapici;
•
esecuzione di procedure diagnostiche (ECG, glicemia capillare), posizionamento del
sondino nasogastrico a scopo terapeutico.
80
ORGANIZZAZIONE:
a. PRENOTAZIONE DI RICOVERO IN DH
Durante la prima visita ambulatoriale, il Radioterapista decide se inserire il paziente il
un programma di ricovero in Day Hospital sulla base delle caratteristiche del paziente e
in ottemperanza a protocolli di Day Hospital validati dall'Azienda. A questo punto,
inserisce il paziente in una lista di attesa aziendale, attraverso la compilazione di una
modulistica presente sul Portale Aziendale.
b. RICOVERO IN DAY HOSPITAL
L’infermiere compila la cartella infermieristica (Allegato 1 e 2) tramite intervista e
facendo un esame fisico obiettivo della persona.
In questo frangente, l’infermiere
indaga anche le condizioni socio-economiche dell’assistito, per poter eventualmente
contattare i servizi sociali che lo possano sostenere in caso di difficoltà. L’infermiere
prenota le visite richieste dal medico radioterapista (cardiologica, gastroscopica,
odontostomatologica, nutrizionistica) o esami diagnostici strumentali ( risonanza
magnetica, PET, ecografia…), e informa la persona che verrà avvisata telefonicamente
circa la data e l’orario dell’appuntamento in cui dovrà presentarsi nuovamente. Una
volta completati gli accertamenti preliminari, che servono a definire l'indicazione alla
radioterapia, il paziente avrà un nuovo colloquio con il medico, durante il quale verrà
informato delle finalità del trattamento, delle sua durata, degli effetti collaterali acuti e
tardivi previsti e firmerà il consenso informato al trattamento radiante. A questo punto
la Capo Tecnica fisserà l'appuntamento per la Centratura TC ed il paziente verrà
informato su eventuali preparazioni da effettuare per la procedura. Una volta preparato
il piano di cura personalizzato, il paziente verrà chiamato per eseguire la Simulazione.
Solo al termine di queste prime fasi, la persona potrà iniziare il trattamento
radioterapico, per cui verrà fissato l’orario più comodo in cui dovrà presentarsi tutti i
giorni al servizio, per dare modo all’infermiere di registrare in cartella la sua presenza.
Giornalmente, il paziente si presenterà in DH prima della seduta di terapia, in modo che
l'infermiere possa registrare l'orario di arrivo e possa informarsi di eventuali problemi
che il paziente ha presentato nelle 24 ore precedente l'accesso, informandone
81
prontamente il medico di riferimento del paziente. Al termine del trattamento, il malato
tornerà dall’infermiere, che registra l’orario di uscita e verificherà l'avvenuto contatto
con il medico e le eventuali prescrizioni effetuate. L’infermiere informa inoltre
l’assistito che routinariamente ogni 10 giorni verrà effettuato un prelievo ematico di
controllo, salvo diversa prescrizione medica. L’infermiere ribadisce al paziente
l’importanza di riferire la comparsa di qualsiasi sintomo, in modo da poter garantire le
terapie o i suggerimenti più opportuni. Nel caso in cui durante il trattamento si
manifestino effetti collaterali rilevanti, sarà possibile sottoporre il paziente a terapie ed
esami che possano garantire la corretta prosecuzione del trattamento radiante. In DH è
possibile somministrare terapie nutrizionali parenterali nei pazienti con mucosite G2-G3
che abbiano difficoltà ad alimentarsi per os (ad esempio, pazienti con neoplasie del
distretto testa e collo che in corso di radioterapia +/- associata a chemioterapia
presentano questi disturbi, con riduzione del Performance Status e calo ponderale) e
comunque tutte le terapie di cui i pazienti oncologici possono necessitare.
82
TIPOLOGIA DI UTENTI AFFERENTI AL DAY HOSPITAL
E' stata effettuata una ricerca della tipologia di ricovero in regime di DH presso la S.C.
di Radioterapia dell'Azienda Ospedaliera Niguarda Cà Granda di Milano utilizzando il
Portale Clinico Aziendale. Sono stati selezionati i pazienti ricoverati dal 1 Gennaio
2008 al 31 Dicembre 2008, suddivisi per DRG. Sulla base della diagnosi principale che
compare sulla SDO è stato possibile definire le principali patologie che afferiscono al
DH di Radioterapia (vedi grafico allegato). Le
principali
patologie
trattate
sono
risultate le neoplasie della prostata, le neoplasie metastatiche e le neoplasie del distretto
testa-collo. Analizzando i bisogni assistenziali di questi pazienti, possiamo affermare
che il ricovero in DH è spesso necessario in caso di:
-
malati sottoposti a chemioterapia concomitante. La preparazione dei farmaci
antiblastici non avviene direttamente presso il servizio. L’infermiere si occupa
di contattare il centro addetto, inviando il fax con la prescrizione medica. Il
giorno stabilito somministra la terapia chemioterapica, ricordando alla persona i
possibili effetti collaterali che potranno insorgere, integrando le informazioni già
fornitegli dal medico. L’infermiere somministra anche la terapia eventuale di
supporto, come antiemetici o antimicrobici. L'infermiere programmerà inoltre i
controlli ematochimici successivi, per il monitoraggio degli effetti collaterali del
trattamento.
-
Malati sottoposti a brachiterapia (vedi capitolo 2).
Di solito si tratta di pazienti sottoposte a brachiterapia ginecologica per
neoplasie dell'utero o della cervice uterina, a pazienti portatori di neoplasie
esofagee
condizionante
stenosi,
a
pazienti
con
neoplasie
polmonari
condizionanti sub-stenosi del lume bronchiale, etc.
Malati sottoposti trattamento radiante con bifrazionamento giornaliero come terapia
palliativa nei secondarismi cerebrali. Le sedute di trattamento devono essere eseguite
con un intervallo di almeno 6 ore l'una dall'altra e quindi il paziente resta in
osservazione in DH per il rilievo degli effetti collaterali e la somministrazione eventuale
di terapia antiedemigena.
83
5.4 Assistenza infermieristica - Ruoli dell’infermiere
a. Costituzione del dossier clinico:
quando l’assistito giunge presso
l’U.O. di Radioterapia per la prima visita col
radioterapista, l’infermiere raccoglie la documentazione clinica, fotocopiando tutti i
referti delle visite e/o interventi precedentemente effettuati, come ad esempio l’esame
istologico, referti di esami strumentali, la storia clinica rilasciata dallo specialista.
b. presa in carico e raccolta dati su cartella infermieristica:
la cartella infermieristica (Allegato 1 e Allegato 2) viene compilata dall’infermiere nel
momento in cui il medico radioterapista decide di aprire il ricovero in Day Hospital. È il
momento della presa in carico dell’assistito, in cui l’infermiere si presenta come figura
professionale e conosce la persona, raccogliendo dati tramite intervista. La cartella
infermieristica utilizzata, è costituita da una parte in cartoncino più rigido il cui
frontespizio contiene i dati anagrafici, la situazione familiare che permette sin dal primo
momento la valutazione di eventuali esigenze particolari come la necessità di contattare
l’assistenza sociale, il motivo del ricovero, data di ingresso e di dimissione e uno spazio
riservato ai mezzi invasivi presenti all’ingresso.
Le due pagine successive sono utili per indagare più nello specifico i diversi bisogni di
assistenza infermieristica, e la valutazione del dolore per il quale, se presente, ne indaga
tramite scala verbale e scala numerica, l’intensità. In questo ospedale si utilizza il
Modello delle Prestazioni infermieristiche di Marisa Cantarelli, per cui la valutazione
dei bisogni sarà rivolta a conoscere abitudini e condizioni di soddisfacimento dei
bisogni, autonomia o necessità di aiuto per soddisfare il bisogno, a livello di conoscenze
e capacità.
I dieci bisogni valutati sono:
1) respirare;
2) mantenere la funzione cardiocircolatoria;
3) movimento;
84
4) interazione nella comunicazione;
5) alimentazione e idratazione
6) eliminazione urinaria e intestinale
7) igiene e abbigliamento
8) riposo e sonno
9) ambiente sicuro
10) procedure diagnostiche e terapeutiche
Al termine della esplorazione di tutti i bisogni, l’infermiere concluderà il
colloquio/osservazione chiedendo se ci sono altri aspetti di cui avrebbe voluto parlare e
non sono stati trattati e fa firmare il consenso circa il trattamento dei dati personali.
L’infermiere congeda la persona e completa la compilazione della cartella
infermieristica passando alla pianificazione dell’assistenza infermieristica (Allegato 2,
Figura 6). Se sono presenti bisogni di assistenza infermieristica, egli segnala la finalità
delle azioni infermieristiche (indirizzare, guidare, sostenere, compensare, sostituire) e
pianifica per poter attuare gli interventi. Ad ogni modificazione della pianificazione,
l’infermiere scrive sul diario infermieristico. Sul diario, inoltre, egli segnala tutte le
volte che l’assistito accede al Day Hospital, con la motivazione per cui accede (ad
esempio se per eseguire il trattamento radioterapico, o per trattamento chemioterapico o
se ha eseguito il controllo ematico), segnalando l’orario di entrata e di uscita.
La cartella infermieristica si compone di un ulteriore foglio, quello della registrazione
dei parametri e delle prestazioni effettuate (Allegato 4) quali: posizionamento di un
accesso venoso per la somministrazione di infusioni, un prelievo ematico o la
rilevazione di un tracciato elettrocardiografico.
Tale documentazione infermieristica andrà a costituire il dossier clinico della persona,
comprendente anche la cartella medica ambulatoriale, contenente i referti di esami
strumentali, il piano di trattamento, i consensi, il diario medico.
85
L’infermiere inserisce nel dossier anche i fogli dei consensi per l’esecuzione di specifici
esami diagnostici richiesti dal medico e il consenso al trattamento radioterapico, a
seconda del sito che verrà irradiato (Allegato 5):
1. capo e collo
2. polmone
3. seno
4. addome
5. pelvi
6. prostata
7. irradiazione corporea totale
8. brachiterapia
9. osso
Ogni consenso viene fatto firmare dal medico radioterapista, che informa circa la
comparsa di probabili, improbabili (meno del 5%), eccezionali (meno dell’1%) effetti
collaterali. L’infermiere, in un successivo momento, può indagare se la persona ha ben
compreso le informazioni date dal medico ed eventualmente le integra o chiede al
medico di dare ulteriori chiarimenti.
c. Supporto tecnico professionale:
La persona che viene ricoverata in Day Hospital, dopo aver eseguito gli esami richiesti
dal medico, necessari per completare la diagnosi e quindi per poter programmare il
piano terapeutico, viene informata che un amministrativo o l’infermiere stesso, si
metteranno in contatto con lui telefonicamente per riferire la data di inizio del
trattamento, che viene generalmente stabilita anche in base alle sue esigenze. Una volta
che l’assistito inizia il trattamento vero e proprio, l’infermiere spiega che dovrà
presentarsi nella sala infermieri tutte le volte che accede prima del trattamento e dopo,
per la registrazione. Inoltre gli ricorda di riferire sempre ogni qualsiasi disturbo/sintomo
che compare nel corso del trattamento.
86
In questa fase, i ruoli dell’infermiere possono essere:
-
somministrazione della terapia di supporto;
-
somministrazione della chemioterapia, nel caso in cui la persona sia sottoposta
al trattamento concomitante con la radioterapia;
-
provvedere alla funzione alberghiera, garantendo il comfort al malato che si
deve fermare per molte ore presso il servizio: provvede alla richiesta del vassoio
per il pranzo, fornisce da bere, suggerisce delle riviste o dei libri per la lettura;
-
provvede a compensare, sostenere, sostituire la persona nei suoi bisogni qualora
non sia autonoma nel soddisfarli;
-
fornisce informazioni, attraverso un’attenta opera di educazione sanitaria, circa
la prevenzione e/o la cura della comparsa degli effetti collaterali;
-
modifica il piano di assistenza nel caso in cui sorgano cambiamenti o gli
obiettivi non siano stati raggiunti;
-
monitora i parametri vitali;
-
esegue l’elettrocardiogramma, rileva la glicemia, esegue il prelievo ematico
quando prescritti;
-
programma
le
visite
con
altri
specialisti
(cardiologo,
nutrizionista,
odontostomatologo..) e ogni dieci giorni di trattamento radiante programma gli
esami ematochimici;
87
5.5 Dimissione dal Day Hospital
Al termine del percorso diagnostico-terapeutico pianificato, il malato viene dimessa dal
Day Hospital con la lettera di dimissione medica, in cui viene riportata dal medico
radioterapista la relazione sintetica del ricovero, tra cui il trattamento radioterapico, le
terapie di supporto somministrate e quelle che dovrà continuare ad assumere a
domicilio, i referti degli esami di laboratorio o esami strumentali eseguiti durante il
ricovero, la necessità di prenotare una visita di controllo e altre informazioni relative
alle prestazioni mediche erogate. L’infermiere illustra brevemente all’assistito tale
documento, raccomandando di conservarlo con cura e spiegandogli che con esso potrà
recarsi dal medico di medicina generale per farsi prescrivere i farmaci necessari e per
renderlo partecipe del trattamento a cui è stato sottoposto, garantendo così la continuità
assistenziale. Inoltre, gli ricorda di telefonare ai numeri che sono indicati, per prenotare
la visita ambulatoriale di controllo, nei tempi indicati dal radioterapista.
L’infermiere si assicura che la persona non necessiti ulteriori chiarimenti ed
eventualmente riferisce le informazioni necessarie anche ai familiari e/o care givers.
88
CONCLUSIONI
Ancora oggi esistono realtà in cui l’equipe di un reparto di Radioterapia non prevede la
figura professionale dell’infermiere. L'elevato contenuto tecnico delle prestazioni
fornite e la loro particolarità ha fatto sì che il ruolo preminente per la gestione dei
pazienti e dei trattamenti sia stata sempre svolta dal tecnico di Radioterapia, come
interfaccia tra malato e medico radioterapista. L'assenza della figura professionale
dell'infermiere rischia però di condizionare un aumento del divario relazionale tra
assistito e medico, in un ambito così delicato quale è il trattamento dei tumori maligni.
Il radioterapista è talvolta maggiormente concentrato sugli aspetti tecnici della cura e
sulla sua pianificazione. Il tecnico di radioterapia si occupa degli aspetti tecnici della
terapia, come figura di supporto nel riconoscimento di effetti correlati o meno alle
sedute di trattamento, ma non è in grado di occuparsi di aspetti maggiormente correlati
con il soddisfacimento dei bisogni del malato.
Il team di un reparto di Radioterapia non può essere privo della figura dell'infermiere,
proprio per il duplice ruolo di valutazione dei bisogni del malato ed il soddisfacimento
degli stessi, che può avvenire con o senza l'intervento del medico specialista.
L'infermiere rappresenta una fondamentale risorsa per il team multidisciplinare
professionale, con cui si integra e collabora, ma con ruoli e responsabilità distinte, che
concorrono ad aggiungere valore e qualità all’assistenza, incidendo positivamente sulla
qualità di vita dei malati.
L'azione di prevenzione che l’infermiere svolge attraverso il rapporto quotidiano con la
persona ed i consigli che fornisce, fanno in modo che il malato non sia costretto, ad
esempio, a sospendere il trattamento per la persistenza o gravità dei disturbi, favorendo
la conclusione della terapia in tempi corretti e migliorandone quindi il risultato.
Il ruolo dell’infermiere in radioterapia è multiforme, poiché comprende molti aspetti che
si integrano con le sue attività di base e spaziano in ambiti invece più tecnici. Come
definito dal Profilo Professionale dell’infermiere (d.lds n.739/94), il ruolo
89
dell’infermiere è di natura tecnica (sapere fare), relazionale (sapere essere, saper
diventare), educazionale (sapere far diventare). Ognuno di questi ambiti è parte
caratterizzante dell’attività da lui svolta in radioterapia, così come descritto nel capitolo
4 e come risulta nel capitolo 5. Egli infatti, deve avere competenze, conoscenze e
abilità tecniche, ad esempio nella somministrazione della terapia di supporto o della
chemioterapia, nell'assistenza al malato in corso di trattamento brachiterapico; capacità
relazionali, dal momento in cui prende in carico il malato all’inizio del percorso di cura
e lo segue quotidianamente per un periodo di tempo prolungato, deve essere in grado,
attraverso il dialogo e l’osservazione, di cogliere anche i bisogni psicologici del malato
e di sostenerlo emozionalmente; educazionali, fornendo informazioni e garantendo
nozioni di educazione sanitaria. In particolare il ruolo educativo è estremamente
importante, in quanto l'infermiere è un filtro tra assistito e radioterapista; la conoscenza
dei possibili effetti avversi del trattamento radiante e della storia clinica della persona,
permette all'infermiere di mettere in atto comportamenti che possono prevenire la
comparsa di tossicità e di istruire il malato riguardo abitudini virtuose da praticare al
proprio domicilio per alleviare disturbi e migliorare la sua qualità di vita.
Per fare questo, vista la continua evoluzione e il costante miglioramento delle tecniche
radioterapiche e l’affermarsi di tale terapia per il trattamento della patologia neoplastica,
che è destinata ad aumentare drasticamente, è importante la formazione continua
dell’infermiere, la sua partecipazione a corsi di aggiornamento, convegni, congressi, che
possono rappresentare una occasione di incontro e di scambio di conoscenze, un
miglioramento continuo della professionalità, che deve tendere a garantire
un’assistenza di qualità.
Proprio per l'elevato contenuto tecnico-specialistico del trattamento radiante, è
necessario che un infermiere che lavora in un reparto di Radioterapia abbia conoscenze
specialistiche riguardanti la tipologia del trattamento ed i suoi possibili effetti avversi.
Sarebbe pertanto opportuno prevedere dei percorsi specialistici teorico-pratici postlaurea, attualmente inesistenti, ma indispensabili per la formazione di un professionista
90
integrato con la realtà della Radioterapia. Ci si può quindi augurare che anche grazie
alla nascita dell'AIIRO (Associazione Italiana Infermieri di Radioterapia), che
promuove congressi, incontri, scambi culturali tra gli infermieri che lavorano già in
questa realtà, si possa sopperire a questa carenza e che si crei sempre più interesse anche
negli infermieri stessi nei confronti di una realtà particolare quale è la Radioterapia.
91
ALLEGATI
Allegato 1 – Cartella Infermieristica in uso presso il Day Hospital
Figura 1 –Raccolta Dati
92
Figura 2 - Valutazione dei BAI, pag. 1
93
Figura 3 - Valutazione dei BAI, pag. 2
94
Allegato 2 – Fogli aggiuntivi alla cartella infermieristica
Figura 4 - Registrazione Parametri e Prestazioni Effettuate
Figura 5 - Diario Infermieristico
95
Figura 6 - Pianificazione Assistenza Infermieristica
96
Allegato 3 – Tabella delle Complicanze
Figura 7 - Tabella delle Complicanze, pag. 1
97
Figura 8 – Tabella delle Complicanze, pag. 2
98
Allegato 4 – Ruoli dell’infermiere di radioterapia (12)
Figura 9 – Ruoli dell’infermiere in Radioterapia così come descritti dall’”American College of
Radiology”
99
Allegato 5 – Consenso al trattamento radiante - Prostata
Figura 10 – Esempio di consenso al trattamento radiante (prostata)
100
Allegato 6 – Assistiti Day Hospital Anno 2008
Assistiti Day Hospital
Neoplasia
1° semestre 2008 2° semestre 2008
Tumore alla Prostata
46
56
Otorino Laringoiatra
10
20
Distretto Toracico
6
10
Encefalo
3
4
Distretto Pelvico Donna
3
5
Mammella
0
4
Totale
68
95
Totale
102
30
16
7
8
4
163
Figura 11
Assistiti Day Hospital
Tumore alla Prostata
Otorino Laringoiatra
D is t re t t o P elv ic o D o nna - 5 %
E nce f a lo - 4 %
M a mm ella - 2 %
Distretto Toracico
Encefalo
D ist re t t o T o ra cic o - 10 %
Distretto Pelvico Donna
Mammella
T um o re alla P ro s t a t a - 61%
O t o rino La ringo ia t ra - 18 %
Figura 12
101
Allegato 7 – Documentazione Fotografica
Figura 13 – Ingresso al dipartimento
102
Figura 15 - Accettazione
Figura 14 – Sala d’aspetto Day Hospital
103
Figura 17 – Ingresso Day Hospital
Figura 16 – Sala Medicazioni
104
Figura 18 – Poltrone Letto Day Hospital
105
BIBLIOGRAFIA
1. Gardes M. P. (2007) Nursing in radioterapia: l’infermiere e la tecnologia,
Piccin, Padova
2. Bonadonna G, Robustelli Della Cuna G, Valagussa P (2003), Medicina
oncologica, Masson.
3. Jacobelli, Notali (2002), Oncologia clinica,
4. Brunner – Suddarth, Smeltzer S. C. e Bare G. (2005), Nursing medico
chirurgico, Casa Editrice Ambrosiana
5. Unità Organizzativa Prevenzione della Direzione Generale Sanità della Regione
Lombardia, ottobre 2001, La radioprotezione nelle attività sanitarie: manuale
informativo ad uso dei lavoratori, Milano.
6. Testo
Unico
Sicurezza
sul
Lavoro
(D.Lgs
81,
9/04/2008),
da
www.parlamento.it/leggi/deleghe/0881dl.htm
7. “Control of pain in patient with cancer”, Scottish intercollegiate Guidelines
Network, giugno 2000, publication n°44.
8. Morrow G. R., Andrews P. L., Hickok J. T., Roscoe J. A. (2002), “Fatigue
associated with cancer and its treatment”, Supportive care in cancer.
9. Mc Guire D, Correa M. E., Johnson J. e Wienandts P. (2006), “The role of basic
oral care and good clinical practice principles in the management of oral
mucositis”, Support cancer care, pp. 541-547.
10. Mc Question M. (2006), “Evidence based skin care management in radiation
therapy”, Seminary in oncology nursing, Vol 22, n°3, pp 163-173.
11. Carper E e Haas M. (2006), “Advance practice nursing in radiation oncology”,
Seminars in oncology nursing, Vol 22, n°4, pp 203-2011.
12. Tracy K. E Gosselin-Acomb T. K. (2006), “Role of the radiation oncology
nurse”, Seminars in oncology nursing, Vol 22, n°4, pp198-202.
13. Shepard N. e Kelvin J. F. (1999), “The nursing role in radiation oncology”,
Seminars in oncology nursing, Vol 14, n°4, pp 237-249.
106
14. Brawn P. (2006), “Will improvement in quality of life impact fatigue in patients
receiving radiation therapy for advanced cancer?”, American journal of
oncology nursing, pp 52-58.
15. Linea guida della National Guideline Clearinghouse dal titolo “Radiation
oncology nursing and education”, revisione del 2006. Per la consultazione del
documento originale fare riferimento a:
16. Bruner D. W., Haas M. L. e Gosselin-Acomb T. K. (2005) Manual of the
radiation oncology nursing practice and education, Pittsburgh (PA), 3rd Ed,
[1078]
17. Haas M. L. (2008), “Advances in radiation therapy for lung cancer”, Seminars in
oncology nursing, Vol 24, n°1, pp 34-40.
18. Ackland C., Dewer J. A., Donnan P., Fletcher J, Sharp L., Wells M. (2006),
“Astudy to evaluate nurse led on treatment review for patients underdoing
radiation therapy for neck and head cancer”, Journal of clinical nursing
19. Hogle P. W. (2006), “The state of the art in radiation therapy”, Seminars in
oncology nursing, Vol 22, n°4, pp 212-220.
20. Gruppo di studio Istituto Superiore di Sanità “Assicurazione di Qualità in
radioterapia”, Roma: Istituto Superiore Sanità , Rapporti ISTISAN, 2004.
21. Lanfranchi A., Secreto G., Serrano S., (2003), “Prevenzione e terapia delle
lesioni acute e croniche da raggi: dieci anni di esperienze presso l’INT di
Milano”, La medicina biologica, Milano.
107
SITOGRAFIA
22. www.aiiro.it , sito ufficiale dell’AIIRO, Associazione Italiana Infermieri di
Radioterapia, contenente gli ATTI dei Congressi di Rimini 2007 e Chieti 2008.
23. www.evidencebasednursing.it , linee guida per la valutazione del dolore e
gestione incontinenza urinaria.
24. http://www.ospedaleniguarda.it/content/dipartimenti/5.html
25. www.aimac.it sito dell’Associazione Italiana Malati di Cancro. Informazioni
tratte da “I libretti della Collana del Girasole”, per informare malati, care givers
e amici.
26. http://www.ons.org/clinical/DiseaseSpecific/, dal sito dell’ONS (Oncology
Nursing Society).
27. http://www.cancer.gov/cancertopics/radiation-therapy-and-you/page8, sito del
National Cancer Institue.
28. http://www.radoncgroup.com/html/managing.html
29. http://onsopcontent.ons.org/Publications/SIGNewsletters/rad/rad17.1.html
30. http://www.rtanswers.org/treatment/treatment_info.htm sito ASTRO
31. http://www.rtog.org
32. http://www.aiom.it, “Il libro bianco dell’oncologia italiana”
(tutti i siti consultati aderiscono ai principi HON Code)
108
RINGRAZIAMENTI
Ed eccomi qua anch’io: alla pagina dei “ringraziamenti”. Tre anni fa, quando mi
trovavo all’inizio del mio percorso di studio, mi capitò di ascoltare un discorso tra due
ragazze laureande, una delle quali disse: “devo solo scrivere i ringraziamenti e la tesi è
finita”. Io in quel momento sognavo di essere al loro posto e sicuramente avrò provato
un pizzico di invidia: avevano ormai concluso il loro percorso di studio per diventare
infermiere! “infermiera…”che sogno in quel momento!!chissà se ce l’avrei mai fatta
anch’io??ma io fin da bambina volevo diventare infermiera!sentivo nel mio cuore il
desiderio di aiutare le persone che erano malate!la vita però a volte incorre in imprevisti
e certi desideri devono essere messi in disparte. Fortunatamente il mio desiderio è
rimasto vivo come una piccola fiammella lì nel mio cuore…finchè finalmente ha preso
il sopravvento su tutto ed è diventanto tanto lampante da farmi decidere di iscrivermi al
Corso di Laurea in Infermieristica!e da qui iniziano i “ringraziamenti”!non me la sento
di scrivere due righe con un “GRAZIE” generico, perché ritengo che le persone che mi
sono state vicine in questi anni di studio, siano state fondamentali per farmi realizzare il
mio sogno e meritano di essere citate. C’è chi mi ha dato lo sprono per iniziare, chi mi
ha sostenuto il primo anno, chi il secondo anno, chi il terzo e chi in tutto il percorso, che
in alcuni momenti è stato tortuoso e difficile. A tutti dedico il sorriso e le lacrime di
gioia che mi scendono quando penso al giorno della laurea e mi auguro di portare gioia
nei loro cuori esprimendo tutto il mio affetto manifestando loro il mio sincero
ringraziamento. Non pensavo fosse così impegnativo scrivere questa pagina. Non vorrei
dimenticare nessuno, e quindi comincio con ordine.
A mio fratello Matteo, che ha sostenuto con convinzione dinanzi ai miei genitori che
questa scelta era la più giusta per me e credendo nelle mie capacità, mi ha sempre
incoraggiato anche nei momenti di sconforto. Anche se lontani fisicamente, a ogni
telefonata di sfogo o di richiesta di aiuto, è sempre stato pronto a consigliarmi o ad
aiutarmi. Un grazie particolare per questo ultimo periodo di stesura della tesi, in cui mi
109
ha dedicato il suo tempo per insegnarmi a utilizzare al meglio le utili tecnologie, e
soprattutto per la pazienza avuta, insieme alla sua bellissima moglie, mia dolcissima
cognata.
Ai miei genitori, che dopo alcune delusioni, mi hanno dato ancora fiducia e mi hanno
permesso soprattutto economicamente di frequentare l’università. Mi auguro che
potranno essere fieri della professione che andrò a svolgere. Grazie a papà che ha gioito
per ogni esame superato, grazie a mamma che per amor mio ha sopportato tante mie
tensioni e mi ha lasciato libera nelle mie scelte, oltre che ad accogliere in casa tutti gli
ospiti a quattro zampe che ogni tanto si aggiungevano ai già presenti Troll e Alì!
Ai miei nonni, che col loro amore mi hanno fatto comprendere sin da piccola
l’importanza di avere una persona che con empatia e dedizione si dedichi alle persone
che non sono autonome nel soddisfare i propri bisogni. Un grazie speciale alla mia
“super-nonna”, figura fondamentale nella mia vita e con la quale ho passato le mie estati
a studiare, tra una partita a “scala 40” e un “western” in televisione ascoltato con il
volume della televisione al massimo, in compagnia dei miei animali che lei ha sempre
viziato e coccolato come ha sempre fatto con noi nipoti.
Alla mia Tittina e Marisa, rispettivamente “zia” e “mamma”, non più vicine di casa ma
“vicine di cuore” e compagne di vita. Pianti, gioie, emozioni, avventure e disavventure
ci legano fin da quando ero bambina; quella bambina che dettava la tesi alla sua Titti e
che adesso è giunta anche lei al traguardo della laurea.
Al mio ex fidanzato, che nonostante tutte le sue “stravaganze”, mi ha dato un sostegno
che non posso dimenticare: ha sempre creduto in me, si svegliava alle 6 del mattino per
accompagnarmi in macchina in ospedale, anche con la nebbia e il freddo pungente; era
sempre presente a ogni mio esame, e con tanta pazienza mi lasciava i miei tempi e i miei
spazi per studiare.
A Marieclaire, che con la sua simpatia e amicizia ha reso tutto più semplice. Mai
dimenticherò i suoi bellissimi e simpaticissimi “globuli rossi” disegnati, e gli appunti
“animati” di anatomia, biologia e fisiologia!
Ad Anna, che con la sua pacatezza ascoltava le mie sventure e mi aiutava con saggi
consigli.
110
A Enzo e successivamente Natalia, che mi hanno sempre accolto come una sorella.
Ai nuovi amici, sicuramente futuri colleghi, dell’attuale primo e secondo anno del
Corso di Laurea.
A Michele, compagno di viaggio e maestro di tennis, ma soprattutto grandissimo amico
che non mi giudica, cerca di capirmi ed è sempre pronto ad ascoltarmi.
Agli amici Marcolino, Fabio, Rita, Anna, Elena. A Fabrizio a cui sono comparsa nella
vita come un uragano e che con la sua tantissima pazienza ascolta tutte le mie
avventure/disavventure che, con un fiume di parole, gli racconto in ore di telefonate, o
con decine di sms al giorno. Grazie per gli incoraggianti “jingles” da majorette e per i
tempestivi interventi ogni qualvolta combino disastri col computer.
Ai tutors che in questi tre anni ci hanno accompagnato e che insieme a tutti i docenti ci
hanno aiutato a sviluppare la nostra professionalità e un grazie particolare alla
Dottoressa Barbara Bortolato che con le sue interessanti lezioni sull’oncologia e la
radioterapia, ha fatto nascere in me la curiosità per questa terapia e che ha accolto sin
dall’inizio la mia idea di sviluppare questo lavoro di tesi.
All’infermiera Marie Paule Gardes, che da subito mi ha accolta e sostenuta nella stesura
di questa tesi, e il cui contributo è stato per me fondamentale.
All’equipe della Struttura Complessa della Radioterapia di Riguarda che mi ha accolta
nel periodo dell’internato pre-laurea.
Un ringraziamento speciale lo vorrei dedicare a una persona che il Signore ha voluto
che io incontrassi e che spero mi accompagnerà per tutta la mia vita.
Grazie Laura!è difficile trovare le parole che meglio esprimono la mia gratitudine. Non
so come avrei fatto senza di te. Oltre ai tanti consigli, ti sei sempre attivata con fermezza
per sostenermi, sia nello studio, che nella mia vita difficile. Grazie a te e alla tua
mamma ho potuto conoscere altre persone “speciali”che sono con me nel mio cuore:
Antonella, Katia, Mauro che già conoscevo e che stimo moltissimo e il Dottor Bosio.
Auguro a chiunque di incontrare nel proprio percorso di vita, nelle corsie degli ospedali,
come collega o come terapeuta, ma anche come persona, un medico come il Dottor
Bosio. Uomo di grande cultura, uomo saggio e di Fede profonda, uomo dotato di grande
umanità, sensibilità e disponibilità.
111