Regolazione del Ciclo Mestruale
e
Menometrorragie Disfunzionali
PROF. S.G. SCIACCHITANO
Asse Ipotalamo-Ipofisi-Ovaio
Complessa interazione
neuro-ormonale tra
stimoli esterni,
neuroendocrini ed organi
bersaglio, la cui normale
funzionalità è essenziale
per lo sviluppo sessuale
nella pubertà e per i
processi ciclici
dell'ovulazione e della
mestruazione.
Releasing Hormon Ipotalamici
Fattori Stimolanti:
Ormone rilasciante Gonadotropine (GnRH)
Ormone rilasciante la Tireotropina (TRH)
Ormone rilasciante la Corticotropina (CRH)
Ormone rilasciante l’Ormone della Crescita(GHRH)
Fattori Inibenti:
Somatostatina
Fattore Inibente la Prolattina (PIF)
L‘Ipotalamo
secerne in modo
pulsatile un
peptide ,
l‘Ormone per il
rilascio delle
Gonadotropine
(GnRH) che regola
la dismissione, da
parte dell'ipofisi
anteriore,
dell'ormone
Luteinizzante
(LH) e
dell'ormone
Follicolostimolante (FSH).
FSH
E’ responsabile della maturazione follicolare
Promuove, mediante l’interazione mediante l’interazione con il suo
recettore sito sulla superficie delle cellule della granulosa, il processo di
aromatizzazione degli androgeni in estradiolo
LH
Determina la rottura del follicolo al momento dell’ovulazione e la
successiva luteinizzazione del follicolo post-ovulatorio (produzione di
progesterone)
Stimola le cellule della teca interna del follicolo a produrre androgeni
ESTRADIOLO
Ha azione modulante sulla secrezione pulsatile de GnRH
Agisce direttamente sull’Ipofisi, causando la sintesi e l’accumulo delle
gonadotropine, ma inibendone il rilascio (feed-back negativo)
L’aumento degli estrogeni a metà ciclo determina il picco pre-ovulatorio
dell’LH e FSH (feed-back positivo)
Determina l’accrescimento dell’endometrio
PROGESTERONE
E’ responsabile delle modificazioni strutturali dell’endometrio
E’ indice dell’avvenuta ovulazione
La massima increzione corrisponde al 21°giorno del ciclo
Meccanismo di regolazione Feed-back
Lungo
FeedBack Negativo Ovaio/Ipofisi:
Alti livelli di Estrogeni inibiscono la secrezione di
Gonadotropine
FeedBack Positivo Ovaio/Ipotalamo :
Aumento Estradiolo a metà ciclo causa picco LH
Corto
Ultracorto
Feedback negativo Ipofisi/Ipotalamo:
FSH ed LH inibiscono GnRH
Feedback negativo Ipotalamo/Ipotamico:
Autoregolazione del GnRH nei confronti
della sua stessa secrezione
Feed-Back
La secrezione pulsatile dell'LH e dell'FSH è determinata dalla
secrezione pulsatile del GnRH .
La frequenza e l'ampiezza dei picchi di secrezione di LH e di FSH
sono modulate dagli ormoni ovarici e variano nel corso del ciclo
mestruale
Tra gli ormoni ovarici, il 17β-estradiolo è il più potente inibitore della
secrezione delle gonadotropine, agendo sull'ipotalamo e sull'ipofisi.
L‘Inibina, un ormone peptidico prodotto dalle cellule granulose
dell'ovaio, inibisce in particolare il rilascio di FSH.
IPOTALAMO
GnRH
IPOFISI
LH
FSH
+
-
Follicolo
Ovulazione
Corpo Luteo
Estrogeni
Progesterone
Endometrio
MESTRUAZIONE
Dall’infanzia alla Pubertà
I LIVELLI DI LH E DI FSH SONO ELEVATI ALLA
NASCITA, MA NEL CORSO DI POCHI MESI VANNO
INCONTRO A UNA NOTEVOLE RIDUZIONE E SI
MANTENGONO SU VALORI BASSI PER TUTTO IL
PERIODO PREPUBERALE CON L'FSH
GENERALMENTE DI POCO PIÙ ELEVATO DELL’LH
Pubertà
I
livelli
degli
androgeni
surrenalici,
del
deidroepiandrosterone (DHEA) e del DHEA solfato
(DHEAS) cominciano ad aumentare diversi anni prima
della pubertà.
Questi aumenti possono essere importanti per l'inizio della
crescita dei peli pubici e ascellari (adrenarca) e per gli altri
eventi della pubertà.
Score di Tanner
All'inizio della pubertà, una ridotta sensibilità dell'ipotalamo
agli ormoni sessuali causa un aumento della secrezione dell'LH
e dell'FSH, che stimolano la secrezione degli ormoni sessuali
(principalmente di estrogeni) e lo sviluppo dei caratteri sessuali
secondari.
La secrezione dell'LH e dell'FSH aumenta, inizialmente, solo
durante il sonno e successivamente durante tutto l'arco delle
24 h. Le caratteristiche degli aumentati livelli basali di LH e di
FSH sono differenti nei ragazzi e nelle ragazze, ma in entrambi,
l'LH aumenta più dell'FSH.
Menarca
Il Menarca il primo ciclo mestruale si verifica circa 2 anni dopo l'inizio
dello sviluppo delle mammelle.
Il rapido accrescimento puberale inizia, solitamente, prima dello
sviluppo mammario, ma viene riconosciuto di rado.
Le ragazze raggiungono la massima velocità di accrescimento
staturale in una fase precoce della pubertà, prima del menarca; dopo
il menarca, invece, il potenziale della crescita è limitato.
Si modifica l'aspetto fisico e aumenta la percentuale del grasso
corporeo
L'età a cui inizia la pubertà è variabile, influenzata dallo stato di
salute generale, dall'alimentazione, dalle condizioni socio-
economiche e da fattori genetici.
Nei paesi industrializzati l'età di inizio è notevolmente diminuita;
p. es., nell'Europa Occidentale l'età al menarca è diminuita di 4 mesi
per ogni decennio tra il 1850 e il 1950, ma non è diminuita negli
ultimi 4 decenni.
Un'obesità moderata si associa a un menarca più precoce, mentre
è facile osservare un ritardo del menarca nelle ragazze molto al di
sotto del peso normale e denutrite.
Ciclo Ovarico
Funzione
Follicologenetica
Funzione Steroidogenetica
Reclutamento
Estrogeni (C 18)
Selezione
Androgeni (C 19)
Dominanza (e atresia dei
follicoli più piccoli)
Ovulazione: scoppio del
follicolo maturo con
espulsione dell’ovocita
Formazione del Corpo Luteo
Luteolisi (Corpo Albicante)
Progestinici (C21)
Follicologenesi
Ciclo Ovarico
L’unità funzionale dell’ovaio è il Follicolo: la sua maturazione
periodica dà luogo al ciclo ovarico al quale sono correlati il
ciclo salpingeo, endometriale, cervicale e vaginale
La donna nasce con un limitato numero di cellule uovo,
il 99,9% delle quali andrà incontro ad atresia.
Poiché ciascun oocita rimane fermo nella profase meiotica fino
a quando non si verifica l'ovulazione, queste cellule sono tra
quelle che vivono di più nell'organismo umano (dall'embrione a
circa 50 anni di età).
La
lunga
sopravvivenza
può
essere
responsabile
dell'aumentata incidenza di gravidanze geneticamente anormali
tra le madri meno giovani.
Il follicolo di Graaf contiene un antro (una cavità piena di liquido) costituito dalla
proliferazione delle cellule della granulosa che secernono fluido e
mucopolisaccaridi.
L'aumento delle dimensioni del follicolo è dovuto principalmente a un accumulo
di liquido follicolare, sotto il controllo dell'FSH, che induce anche lo sviluppo di
recettori specifici per l'LH sulle cellule della granulosa.
I recettori per l'LH sono responsabili della stimolazione della
secrezione di progesterone prima dell'ovulazione e della produzione
continua di progesterone durante la fase luteinica.
Le cellule della granulosa all'interno del follicolo sviluppano anche
dei recettori di membrana specifici per la prolattina, che diminuiscono
di numero quando il follicolo va incontro a maturazione; il loro ruolo
fisiologico è poco chiaro.
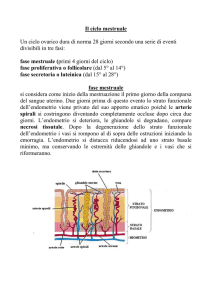
Il ciclo mestruale può essere diviso in 3 fasi sulla base degli eventi endocrini
La fase follicolare (preovulatoria) va dal primo giorno delle
mestruazioni al giorno precedente il picco preovulatorio di LH;
la sua lunghezza è la più variabile tra le diverse fasi.
Durante la prima metà di questa fase, la secrezione di FSH è
leggermente aumentata, per stimolare la crescita di un gruppo
di 3-30 follicoli che sono stati reclutati per una crescita
accelerata durante l'ultimo giorno del ciclo precedente.
Quando i livelli di FSH diminuiscono, uno dei follicoli reclutati
viene selezionato per l'ovulazione; questo va incontro alla
maturazione, mentre gli altri vanno incontro all'atresia.
I livelli di LH circolante aumentano lentamente, a partire da 1-2 giorni
dopo
l'aumento
dell'FSH.
La
secrezione
di
estrogeni
e
del
progesterone da parte delle ovaie è relativamente costante e si
mantiene su bassi livelli all'inizio di questa fase.
Circa 7-8 giorni prima del picco di LH, la secrezione ovarica di
estrogeni,
in
particolare
dell'estradiolo,
da
parte
del
follicolo
selezionato, aumenta lentamente all'inizio e poi più rapidamente, per
raggiungere il massimo, di solito, il giorno del picco di LH.
L'aumento del livello di estrogeni è accompagnato da un lento, ma
costante incremento di LH e da una riduzione dei livelli di FSH. Anche
i livelli di progesterone iniziano ad aumentare in modo significativo
subito prima del picco di LH.
Nella fase ovulatoria, una serie di complessi eventi endocrini culmina
nel picco di LH, il massivo rilascio preovulatorio di LH, da parte
dell'ipofisi.
Il picco di LH è determinato in parte dal feedback positivo degli
estrogeni.
Il rilascio della cellula-uovo da parte del follicolo di Graaf maturo, che, in
genere, si verifica da 16 a 32 ore dopo l'inizio del picco.
Contemporaneamente, si verifica un più modesto aumento della
secrezione di FSH, il cui significato non è chiaro.
Con l'aumento dei livelli di LH, diminuiscono i livelli di estradiolo,mentre i
livelli del progesterone continuano ad aumentare.
Nella fase luteinica (postovulatoria) le cellule della granulosa e della
teca, che formano il follicolo, si riorganizzano per formare il corpo luteo
(corpo giallo), da cui la fase prende il nome.
La lunghezza di questa fase è la più costante, misurando in media
14 giorni nelle donne non gravide e terminando il primo giorno delle
mestruazioni successive.
La lunghezza corrisponde al periodo di vita funzionale del corpo luteo, che
secerne progesterone ed estradiolo per circa 14 giorni e poi degenera, se
non si verifica la gravidanza.
Poiché il progesterone è termogenico, la temperatura corporea basale
aumenta di 0,5°C durante la fase luteinica e rimane elevata fino alle
mestruazioni.
Ciclo Mestruale o Endometriale
La
Mestruazione
rappresenta
la
ciclicità,
all'incirca
mensile,
dell’eliminazione per via vaginale dell'endotelio desquamato che si
ripete per tutta la vita riproduttiva di una donna; il flusso ematico viene
definito mestruazione o flusso mestruale.
Al Menarca seguono 6-7 anni di crescente regolarità, in cui i cicli si
accorciano fino ad arrivare al consueto schema dell’età riproduttiva
(circa 28 giorni).
Dopo i 40 anni i cicli cominciano nuovamente ad allungarsi.
La più alta incidenza di cicli anovulatori si ha sotto i 20 anni e sopra i 40.
All'inizio della fase follicolare, l'endometrio è sottile (circa 2 mm),
con ghiandole sottili e dritte rivestite di un basso epitelio colonnare.
Lo stroma è compatto.
Quando aumentano i livelli di estradiolo alla fine della fase
follicolare, l'endometrio cresce, rapidamente e progressivamente,
con numerose mitosi (cioè, rigenerazione dallo strato basale) fino
a uno spessore di 11 mm, la mucosa diventa spessa e le ghiandole
tubulari si allungano e diventano spiraliformi.
Durante la fase luteinica, le ghiandole tubulari, sotto l'influenza del
progesterone, si dilatano, si riempiono di glicogeno e diventano secretorie
e aumenta la vascolarizzazione dello stroma.
Alla fine della fase luteinica, con la riduzione dei livelli di estradiolo e di
progesterone, lo stroma diventa edematoso, si verifica una necrosi
dell'endometrio e dei suoi vasi e inizia il sanguinamento mestruale
Il flusso mestruale normale
RITMO: ogni 28-29 giorni ('range': 24-35 giorni)
POLIMENORREA < 24 giorni
OLIGOMENORREA >35 giorni
DURATA: circa 4-5 giorni ('range': 2-6)
QUANTITA’: perdita ematica di 40-60 ml ('range': 10-200);
Solo il 10-15% dei cicli dura esattamente 28 giorni
Modificazioni cicliche
negli altri organi riproduttivi
Cervice:
durante
progressivamente
la
la
fase
follicolare
vascolarizzazione,
la
aumentano
congestione,
l'edema e la secrezione mucosa.
L'orifizio uterino esterno si apre di circa 3 mm al momento
dell'ovulazione per poi tornare a 1 mm.
L'aumento dei livelli di estrogeni causa un aumento della
quantità del muco cervicale di 10-30 volte.
Le caratteristiche del muco sono clinicamente utili per valutare
lo stadio del ciclo e lo stato ormonale della paziente.
L'elasticità del muco (filanza) aumenta, come accade per
l'arborizzazione (arborizzazione a foglia di felce del muco
essiccato su un vetrino ed esaminato al microscopio), che
diventa
più
evidente
subito
prima
dell'ovulazione.
L'arborizzazione indica l'aumentata concentrazione di NaCl nel
muco cervicale, un effetto degli estrogeni.
Durante la fase luteinica, il progesterone determina un
ispessimento del muco cervicale che diventa meno fluido e
perde
la
sua
elasticità
e
la
l'arborizzazione a "foglia di felce".
capacità
di
determinare
Vagina: la proliferazione e la maturazione dell'epitelio vaginale sono
influenzate dagli estrogeni e dal progesterone.
Quando, all'inizio della fase follicolare, la secrezione degli estrogeni
ovarici è scarsa, l'epitelio vaginale è sottile e pallido.
Non appena il livello degli estrogeni aumenta, durante la fase follicolare,
le cellule squamose maturano e diventano cheratinizzate e, di
conseguenza, l'epitelio si ispessisce.
Nel corso della fase luteinica, aumenta il numero delle cellule intermedie
non ancora cheratinizzate, così come aumenta il numero dei leucociti e
dei detriti, quando le cellule squamose mature desquamano.
Le modificazioni dell'epitelio vaginale possono essere quantificate
istologicamente e possono essere usate come un indice qualitativo della
stimolazione estrogenica.
Sanguinamento Uterino
Anomalo
E c c e s s i v a
durata
(MENORRAGIA)
e/o
quantità
(MENORRAGIA O IPERMENORREA) delle mestruazioni;
M e s t r u a z i o n i t r o p p o f r e q u e n t i ( P O L I M E N O R R E A ) ;
S a n g u i n a m e n t i
non
mestruali
o
intermestruali
(METRORRAGIA)
S a n g u i n a m e n t i
postmenopausali
(OGNI
PERDITA
EMATICA CHE SI VERIFICA 6 O PIÙ MESI DOPO L'ULTIMO
CICLO MESTRUALE NORMALE ALLA MENOPAUSA).
Sanguinamento disfunzionale
Sanguinamento presumibile
anomalia ormonale funzionale
consenguenza
Oligomenorrea
Intervalli > 35gg
Polimenorrea
Intervalli < 24gg
Ipomenorrea
Scarso sanguinamento con intervalli regolari
Menorragia
Eccessivo sanguinamento con intervalli regolari
Metrorragia
Flusso di durata e intervali irregolari
Menometrorragia
Mestruazioni irregolari
Sanguinamento da privazione
Sanguinamento da privazione ormonale
di
Il sanguinamento uterino anomalo è dovuto a cause organiche
in circa il 25% delle pazienti, e ad alterazioni funzionali dell'asse
ipotalamo-ipofisi-ovaio (sanguinamento uterino disfunzionale) nei
restanti casi.
L'età è il fattore più importante; le cause organiche, incluse le
neoplasie ginecologiche, diventano più frequenti mano a mano
che aumenta l'età.
Il SANGUINAMENTO UTERINO DISFUNZIONALE
è la causa più frequente di sanguinamento uterino
anomalo.
Sanguinamento uterino anomalo - AUB
Infanzia
Pubertà precoce
Alterazioni asse ipotalamo ipofisario
Alterazioni della follicologenesi
Adolescenza
Età fertile (3a – 4a decade)
Perimenopausa (5a decade)
a
Postmenopausa (6 decade)
Infezioni
Gravidanza misconosciuta
Malattie ematologiche
Contraccettivi orali
Post-gravidica
Metroragie disfunzionali anovulazione
Lesioni organiche
Metrorragie disfunzionali anovulazione
Lesioni organiche
Neoplasie
Atrofia
Lesioni organiche benigne
HRT
Neoplasie
5 anni –
Primi 2 anni 55-82% - cicli anovulatori
4°-5° anno 20%
50-74% delle cause di emorragie severe
Von Willebrand
fattore III, VIII, XI e XIII
Si parla di Sanguinamento Uterino Disfunzionale (DUB) quando
il flusso di sangue non è correlato ad anomalie strutturali dell’utero
o del rivestimento dell’endometrio.
La Diagnosi viene fatta per esclusione quando cioè sia stato
accertato che le cause strutturali di emorragia ,oppure patologie
croniche siano state escluse.
Vanno distinte anche altre cause di sanguinamento anomalo quali
le complicanze della gravidanza oppure i farmaci che agiscono
sulla produzione o azione ormonale o che riguardano la
coagulazione.
Il DUB può avvenire comunemente nei primi 5 anni dall’inizio
delle mestruazioni e quando la donna si avvicina alla
menopausa.
La causa principale (> 70% degli episodi) del DUB è data
dalla mancata ovulazione con sistematica secrezione di
estrogeni e mancato bilanciamento da parte del progesterone
(assenza di corpo luteo.).
Il sanguinamento che si verifica nelle donne che non ovulano è, in
genere, dovuto alla stimolazione non bilanciata dell'endometrio da
parte degli estrogeni (p. es., nelle donne che assumono estrogeni
esogeni o con un'anovulazione normogonadotropica) che può causare
un' iperplasia endometriale.
L'endometrio, ispessito ad opera degli estrogeni, desquama in modo
incompleto e irregolare e il sanguinamento risulta irregolare,
prolungato e a volte profuso.
Nei cicli ovulatori, il sanguinamento atipico è, generalmente, dovuto ad
alterazioni della fase luteinica.
Il sanguinamento uterino disfunzionale è frequente nelle donne affette
da una sindrome dell'ovaio policistico.
Diagnosi
Anamnesi ed esame Obiettivo : anamnesi ginecologica, carattere del
sanguinamento, farmaci, etc..
Ecografia TV: spessore Endometrio
Nelle donne con anovularietà, uno spessore di 4 mm è raramente
associato all'iperplasia; uno spessore > 4 mm può essere normale o
indicare un'iperplasia o un cancro.
Procedure diagnostiche: Isteoscopia
Le donne di età > 35 anni, quelle con una sindrome dell'ovaio policistico
e/o con una lunga storia di sanguinamenti con cicli anovulatori e le
donne obese devono essere sottoposte a una biopsia dell'endometrio
prima di iniziare una qualsiasi terapia medica, perché sono ad alto
rischio per lo sviluppo di un carcinoma dell'endometrio.
Esami di Laboratorio: Devono essere misurati l'Htc e l'Hb per valutare la
cronicità e la gravità del sanguinamento.
Terapia
La terapia varia in relazione all'età della paziente, all'entità del
sanguinamento, al quadro istologico endometriale e ai desideri della
paziente.
Contraccettivi orali combinati: episodi acuti di sanguinamento
profuso in donne con anovularietà
Progestinici: se non ricominciano dei cicli normali e se si desidera
avere una gravidanza o se l'uso dei contraccettivi orali è controindicato,
( mg/die PO per 10-14 gg ogni mese).
Terapia
Un sanguinamento acuto durante un ciclo anovulatorio può essere
trattato anche con gli estrogeni coniugati, 25 mg EV q 4 h fino alla
scomparsa delle perdite.
Contemporaneamente o dopo 2-3 gg dall'inizio della terapia
estrogenica, va somministrato un progestinico per 10-15 gg).
Alla sospensione del trattamento, si ha un'emorragia da deprivazione.
La paziente è poi trattata con dei contraccettivi orali per almeno tre
cicli.
Terapia
La revisione della cavità uterina è indicata se la paziente non
risponde alla terapia ormonale (come indicato da una successiva
biopsia) o se persiste il sanguinamento atipico.
Le donne con sanguinamenti anovulatori non profusi che non
desiderano
avere
una
gravidanza,
possono
essere
ciclicamente con contraccettivi orali o con progestinici.
trattate
Terapia
In quelle che desiderano una gravidanza si può indurre
l'ovulazione con il clomifene citrato. Il clomifene citrato può
essere usato per trattare delle disfunzioni luteiniche, così come
può essere utilizzata la gonadotropina corionica umana, 15002500 UI IM q secondo o terzo giorno, iniziando il secondo giorno
dopo l'ovulazione e il progesterone, 50 mg/die IM in soluzione
oleosa o 50 mg bid sotto forma di ovuli vaginali.
Riassunto Terapia
Poiché le donne con un'iperplasia adenomatosa atipica (identificata alla biopsia)
sono a rischio di sviluppare un adenocarcinoma dell'endometrio, deve essere
eseguita una revisione della cavità uterina per escludere un coesistente carcinoma
prima che sia iniziata una qualunque terapia.
È raccomandato il medrossiprogesterone acetato, 20-40 mg/die PO, per 3-6 mesi.
Se una biopsia endometriale ripetuta mostra la scomparsa dell'iperplasia, la donna
può essere trattata con la somministrazione ciclica di medrossiprogesterone acetato
(5-10 mg/die PO per 10-14 gg al mese) o, se è desiderata una gravidanza, con il
citrato di clomifene per indurre l'ovulazione.
Le donne con un'iperplasia cistica benigna o con un'iperplasia adenomatosa,
con il medrossiprogesterone acetato.
L'isterectomia è eseguita solo se la terapia farmacologica è inefficace.